Лечится ли ишемия сердца
Содержание:
Симптомы ИБС
Очень долго ишемическая болезнь сердца не дает о себе знать
выраженными симптомами, пока изменения в сосудах не станут критическими. На
первых порах больные могут замечать:
- приступы головокружения;
- повышенную утомляемость;
- слабость.
Другими словами, пока коронарные сосуды еще в большей
степени справляются со своими задачами, больные в основном жалуются только на
быстрое и порой внезапное накатывание усталости. Подобное очень часто
списывается на возрастные изменения, поэтому ИБС редко диагностируется на тех
этапах, когда коронарный кровоток нарушен еще незначительно.
Со временем ишемическая болезнь сердца начинает вызывать
боль разной степени интенсивности в области груди, т. е. стенокардию. Это может
быть едва ощутимый дискомфорт или мощная боль, отдающая в плечевой пояс, спину,
руки, шею и нижнюю треть лица. Пациенты описывают ее как сдавливающую. Приступы
боли обычно имеют тесную взаимосвязь с физической активностью и стрессовыми
ситуациями и проходят после отдыха. Таким образом, они сохраняются менее
нескольких минут, но иногда могут усиливаться, что говорит о возникновении
сердечного приступа (инфаркта миокарда).

Иногда при ИБС, особенно на начальных стадиях развития,
единственным симптомом является очень похожее на изжогу ощущение жжение в
груди. Но в отличие от истинной изжоги, спровоцированной заболеваниями ЖКТ, при
ИБС дискомфорт не купируется приемом антацидов, в частности содовым раствором,
Альмагелем, Маалоксом и другими аналогичными препаратами.
Другим распространенным признаком ИБС является одышка. То
есть у человека возникает ощущение нехватки кислорода, он делает более частые
вдохи, в особенно сложных случаях в акт дыхания включается так называемая
вспомогательная мускулатура. Это может проявляться западением подключичных ямок
и втягиванием живота при вдохе.
При этом нередко она является единственным симптомом
заболевания. В других случаях человек может узнать о наличии болезни только
после перенесения сердечного приступа.
Итак, консультация кардиолога обязательна при регулярном
возникновении:
- кратковременных болей в области груди
(преимущественно с левой стороны), отдающих в руку, плечо и челюсть; - одышки;
- принятие вынужденного положения сидя с упором на
ноги; - повышенной утомляемости;
- отеки ног.

Редкие симптомы ИБС
Не всегда ишемическая болезнь сердца развивается по
классическому сценарию и сопровождается развитием типичных симптомов. Иногда
обструкция коронарных сосудов проявляется атипично:
- Нестабильная стенокардия – приступы болей, способные
возникать на фоне абсолютного психоэмоционального и физического спокойствия,
независимо от действия любых триггеров. Это состояние считается весьма опасным,
поскольку сопряжено с высоким риском полного перекрытия просвета кровеносного
сосуда и возникновения тяжелого сердечного приступа. - Атипичные боли в груди. Для ИБС характерно
возникновение давящих болей в левой половине груди. Но иногда они ощущаются,
как жжение или жар в груди, спине, плечах, челюсти. В отдельных случаях
болезненными становятся даже простые прикосновения к телу. - Ощущение покалывания в левой руке и
соответствующей части груди. Подобное наиболее типично для женщин и нередко
является единственным симптомом ИБС. - Изменения частоты сердцебиения. При ишемической
болезни сердца может наблюдаться учащенное сердцебиение или нерегулярность
ритма. Это может ощущаться как отдельные удары или дрожь, причем подобное
нередко сопровождается головокружением. - «Тихие» сердечные приступы. Традиционно
сердечный приступ проявляется сильной болью в груди и одышкой. Но иногда для
больных становится открытием, что они уже перенесли один или несколько инфарктов
миокарда.
Даже сами больные не всегда вспоминают о подобных
нарушениях, обращаясь к терапевту по какому-либо поводу или проходя плановый
осмотр. Это существенно усложняет диагностику и отдаляет момент выявления ИБС.
Поэтому в отдельных случаях заболевание обнаруживается уже тогда, когда оно
привело к сердечному приступу и необратимым последствиям.
Симптоматика
Симптомы ишемии напрямую зависят от того, в каком органе наблюдается прогрессирование патологического процесса.
Ишемия головного мозга
При развитии хронической ишемии головного мозга у пациента нарушается память, возникает чувство нехватки воздуха и в значительной мере нарушается координация движений
Также снижается способность концентрировать внимание на определённых действиях
Ишемия головного мозга
Признаки ишемии головного мозга возникают резко и по своему характеру схожи с симптомами прединсультного состояния. Транзиторная ишемия головного мозга характеризуется следующими симптомами:
- шум в ушах;
- слабость верхних и нижних конечностей;
- расстройства речевого аппарата – один из основных симптомов транзиторной ишемии головного мозга. Речь больного становится не связной, слова нечёткими, прочее;
- нарушение зрительной функции;
- головная боль;
- головокружение;
- онемение лица. Этот признак транзиторной ишемии является очень важным для последующей диагностики.
Транзиторная ишемия головного мозга очень опасна, так как может привести к необратимым изменениям в органе. Поэтому необходимо как можно скорее госпитализировать пациента, чтобы врачи оказали ему квалифицированную помощь. Транзиторная ишемия лечится только в стационарных условиях, чтобы врачи могли постоянно мониторить общее состояние пациента и не допустить прогрессирования осложнений.
Стоит отметить, что транзиторная ишемическая болезнь мозга довольно непредсказуемое состояние. Проявившая неврологическая симптоматика может полностью исчезнуть ещё до того, как пациента доставят в больницу.
Нарушение кровообращения в кишечнике
Ишемия кишечника проявляет себя появлением сильного болевого синдрома, локализующегося в районе пупка, а также в верхней правой части живота. Перистальтика кишечника усиливается, и у пациента возникают частые позывы к дефекации. При первых стадиях прогрессирования ишемии кишечника наблюдаются такие симптомы:
- расстройство стула;
- тошнота и рвотные позывы;
- в выделяемых экскрементах появляются прожилки крови.
Температура тела при первой стадии ишемии кишечника находится в пределах нормы. По мере развития недуга наблюдается:
- гиповолемия;
- метаболический ацидоз;
- лейкоцитоз;
- гиперамилаземия.
Недостаточность кровообращения в конечностях
Ишемия нижних конечностей диагностируется очень часто. Как правило, симптоматика патологии выражена ярко. Из-за нарушения кровообращения в нижних конечностях, возникают такие симптомы:
- болевой синдром в мышечных структурах нижних конечностей. Имеет тенденцию к усилению в ночное время;
- из-за неполноценного снабжения кровью и питательными веществами, на кожном покрове ног формируются трофические язвы. Основная локализация – стопы и пальцы ног;
- перемежающаяся хромота. Человек с ишемической болезнью нижних конечностей не может полноценно передвигаться. Из-за нарушения кровообращения и выраженного болевого синдрома в икроножных мышцах, он вынужден периодически останавливаться и отдыхать.
Если не обратить внимания на указанные симптомы, то возможно прогрессирование критической ишемии нижних конечностей. Болевой синдром наблюдается постоянно и его интенсивность в состояние покоя не снижается. Наряду с трофическими язвами, на коже нижних конечностей развивается гангрена и некроз. Если не провести лечение ишемии, то человек может потерять часть конечности.
Нарушение кровообращения в сердечной мышце
Основной симптом ишемической болезни сердца – появление стенокардии. Больной отмечает, что у него появились сильные боли за грудиной, а также чувство недостатка кислорода. Стоит отметить, что болевой синдром проявляется обычно при физической перенагрузке, сильном психоэмоциональном потрясении.
Ишемическая болезнь сердца
Ишемия миокарда может протекать и без выраженных болевых ощущений. Выявить прогрессирование патологии можно при проведении обследования сердца. Косвенные признаки недуга:
- одышка. При ишемии миокарда одышка обычно наблюдается при физической нагрузке. Больному становится значительно легче, когда он садится;
- слабость и болевые ощущения в левой руке;
- снижение АД;
- синюшность кожных покровов;
- учащение экстрасистолы;
- изжога.
Ишемия миокарда – крайне опасное состояние, которое может привести к летальному исходу, в случае развития инфаркта в поражённом участке.
Лечение ишемической болезни
Для лечения используют медикаментозные и хирургические методы. Среди медицинских препаратов важная роль принадлежит лекарствами, которые нормализуют и поддерживают артериальное давление
Это важно вне зависимости от того, что в зоне внимания – сердце, почки или сосуды ног
Среди активно применяемых препаратов при ишемиях разных типов – и лекарства, позволяющие быстро расширить сосуды. Именно к ним относится, к примеру, всем известный нитроглицерин – незаменимый помощник во время приступов при ИБС.
Если причина – тромбоз, обязательно используются препараты, направленные на уменьшение вязкости крови.
Что касается хирургического вмешательства, то тут всё зависит от патологии конкретного органа.
При ИБС проводят аорто-коронарное шунтирование (установку протезов для обхода места сужения коронарного сосуда), реваскуляризацию миокарда (фактически разновидность шунтирования на работающем сердце), стентирование коронарных артерий – установку специальных стентов. Это может быть рассасывающийся баллон, металлический стент, лекарственный стент. Задача любого из них – предотвращение повторного сужения просвета сосуда – стеноза.
При ишемии мозга кровоток в сосудах хирургическим путём чаще всего также восстанавливают методом шунтирования. Операция позволяет перенаправить кровь, «обвести» его вокруг закупорки, сохранить или восстановить кровоснабжение мозга.
При ишемических патологиях почек, кишечника в качестве хирургического способа решения проблемы прибегают к резекции. Наиболее щадящая для организма – лапороскопическая резекция.
Немаловажное значение имеет и физиотерапия, ЛФК, в том числе занятия на велотеренажёрах, гипобарическая оксигинация в барокамерах. Особенно роль оксигинации в барокамерах важна при реабилитация после ишемического инсульта
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ СТЕНОКАРДИИ!
Скорую помощь нужно вызвать, если это первый в жизни приступ стенокардии, а так же если: боль за грудиной или ее эквиваленты усиливаются или продолжаются более 5 минут, особенно если все это сопровождается ухудшением дыхания, слабостью, рвотой; боль за грудиной не прекратилась или усилилась в течение 5 минут после рассасывания 1 таблетки нитроглицерина.
Помощь при боли до приезда «Скорой помощи» при стенокардии!
Удобно посадите больного с опущенными ногами, успокойте его не позволяйте вставать.
Дайте разжевать 1/2 или 1 большую таблетку аспирина (250-500 мг).
Для облегчения боли дайте нитроглицерин 1 таблетка под язык или нитролингвал, изокет в аэрозольной упаковке (одна доза под язык, не вдыхая). При отсутствии эффекта используйте указанные препараты повторно. Нитроглицерин в таблетках повторно можно использовать с интервалом в 3 мин, аэрозольные препараты с интервалом в 1 минуту. Повторно использовать препараты можно не более трех раз из-за опасности резкого снижения артериального давления.Часто помогает снять спазм глоток коньяка, которую нужно подержать во рту 1-2 мин, прежде чем проглотить.
ЛЕЧЕНИЕ ИБС и СТЕНОКАРДИИ.
Медикаментозная терапия.
1. Лекарственные препараты, улучшающие прогноз (рекомендуются всем больным со стенокардией при отсутствии противопоказаний):
- Это Антитромбоцитарные препараты (Ацетилсалициловая кислота, Клопидогрель). Они препятствуют агрегации тромбоцитов, то есть препятствуют тромбообразованию на самом раннем его этапе.Длительный регулярный прием ацетилсалициловой кислоты (аспирина) больными стенокардией, особенно перенесшими инфаркт миокарда, снижает риск развития повторного инфаркта в среднем на 30%.
- Это Бета-адреноблокаторы(Метапролол, Атенолол, Бисапролол и другие). Блокируя воздействие гормонов стресса на сердечную мышцу, они уменьшают потребность миокарда в кислороде, тем самым, выравнивая дисбаланс между потребностью миокарда в кислороде и его доставкой по суженным коронарным артериям.
- Это Статины(Симвастатин, Аторвастатин и другие). Они снижают уровень общего холестерина и холестерина липопротеинов низкой плотности, обеспечивают снижение смертности от сердечно-сосудистых заболеваний и
- Это Ингибиторы ангиотензин-превращающего фермента — АПФ (Периндоприл, Эналаприл, Лизиноприл и другие). Прием этих препаратов значительно снижает риск смерти от сердечно-сосудистых заболеваний, а также вероятность развития сердечной недостаточности. Ингибиторы АПФ нельзя назначать при сахарном диабете 1-го типа.
2. Антиангинальная (антиишемическая) терапия, направленная на уменьшение частоты и снижение интенсивности приступов стенокардии:
- Это Бета-адреноблокаторы (Метапролол, Атенолол, Бисапролол и другие). Прием этих препаратов снижает частоту сердечных сокращений, систолическое артериальное давление, реакцию сердечно-сосудистой системы на физическую нагрузку и эмоциональный стресс. Это приводит к уменьшению потребления миокардом кислорода.
- Это Антагонисты кальция (Верапамил, Дилтиазем). Они снижают потребление кислорода миокардом. Однако, их нельзя назначать при синдроме слабости синусового узла и нарушении атриовентрикулярной проводимости.
- Это Нитраты (Нитроглицерин, Изосорбид динитрат, Изосорбид мононитрат, Кардикет, Олигард и др.). Они осуществляют расширение (дилатацию) вен, тем самым снижают преднагрузку на сердце и, как следствие, потребность миокарда в кислороде. Нитраты устраняют спазм коронарных артерий. Поскольку нитраты могут вызвать головную боль, особенно, в начале лечения нужно одновременно принимать небольшие дозы кофеина (он расширяет мозговые сосуды, улучшает отток, предупреждает инсульт; 0,01—0,05 г одновременно с нитратом).
- Это Цитопротекторы ( Предуктал). Он нормализует метаболизм миокарда, не расширяет коронарные сосуды. Препарат выбора при Х-форме стенокардии. Не назначать более 1 месяца.
Причины развития ИБС
Сердце – мощная мышца, работающая в режиме нон-стоп в течение всей жизни человека, чтобы каждый орган тела регулярно снабжался обогащенной кислородом и питательными веществами кровью и одновременно очищался от продуктов метаболизма. Непосредственно питание сердца осуществляется через сеть коронарных артерий.
Если в них образуются участки сужения и их просвет
уменьшается из-за образования своеобразных «наростов» разной природы, работа
сердечной мышцы нарушается. Она недополучает необходимых ей веществ, следствием
чего становится ишемия, т. е. нарушается трофика тканей. Результатом этого
становится сердечный приступ.
Таким образом, основной причиной развития ИБС является
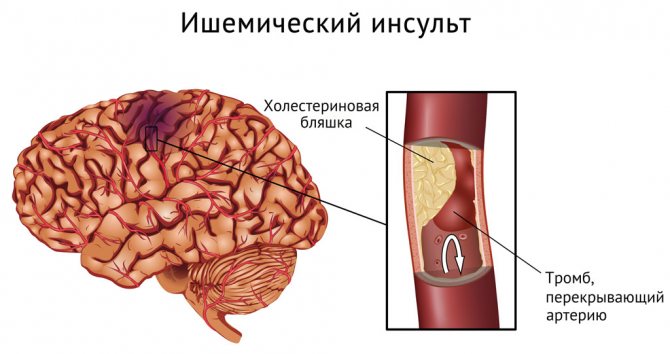
атеросклероз, заболевание, при котором в стенках сосудов образуются холестериновые
бляшки. Подобное в основном является следствием несбалансированного питания,
богатого продуктами с высоким содержанием насыщенных жиров, в частности
холестерином. В результате происходящих изменений коронарные артерии не только
сужаются, но и становятся менее эластичными.
Но это не происходит одномоментно. Изначально просвет сосуда
уменьшается незначительно. Если причины образования атеросклеротической бляшки
не устраняются, в ней продолжается процесс накопления липидов, к ней
притягиваются тромбоциты, в результате чего она ограничивается молодой
соединительной тканью и при этом в большей или меньшей степени выступает в
просвет сосуда. Вместе с этим могут формироваться тромбы, которые склонны
подвергаться кальцинозу.
При сохранении причин формирования бляшек они склонны
увеличиваться, также образуются новые. Это увеличивает степень стеноза
коронарных артерий и оказывает влияние на характер течения ишемической болезни
сердца.
Предрасполагают развитию заболевания:
- длительно сохраняющееся высокое артериальное
давление (артериальная гипертензия) – в результате постоянного высокого
давления крови на стенки сосудов их способность рефлекторно сужаться и
расширяться; - курение (практически вдвое повышает риск) –
приводит к поступлению в организм токсинов, которые оказывают разрушительное
действие на стенки сосудов и создают предпосылки для образования тромбов или
холестериновых бляшек; - сахарный диабет I и II типа, особенно при
отсутствии контроля над уровнем сахара в крови – один из самых опасных факторов
риска с точки зрения развития ишемической болезни сердца и тяжести ее течения; - ожирение;
- злоупотребление алкоголем;
- недостаточная физическая активность.
В развитии ИБС особая роль отводится наследственной предрасположенности.
Поэтому большое внимание к состоянию сердца следует уделять людям, у которых
есть близкие родственники с ишемической болезнью сердца. Считается, что некоторые особенности строения ДНК приводят к
нарушению метаболизма холестерина в организме и развитию атеросклероза.
Проведенные в Канаде исследования, позволили обнаружить 182 комбинации генов,
при наличии которых риск развития ИБС резко повышается
Часть этих генов
наследуется человеком от родителей, другие возникают в результате мутаций в течение
жизни. Но даже присутствие одного из генетических маркеров может расцениваться
в качестве фактора повышенного риска развития ишемической болезни сердца,
особенно при наличии отягчающих ситуацию обстоятельств (курение, чрезмерное
пристрастие к алкоголю, погрешности в питании)
Считается, что некоторые особенности строения ДНК приводят к
нарушению метаболизма холестерина в организме и развитию атеросклероза.
Проведенные в Канаде исследования, позволили обнаружить 182 комбинации генов,
при наличии которых риск развития ИБС резко повышается. Часть этих генов
наследуется человеком от родителей, другие возникают в результате мутаций в течение
жизни. Но даже присутствие одного из генетических маркеров может расцениваться
в качестве фактора повышенного риска развития ишемической болезни сердца,
особенно при наличии отягчающих ситуацию обстоятельств (курение, чрезмерное
пристрастие к алкоголю, погрешности в питании).
Также причиной сужения просвета сосудов может стать тромбоз и тромбоэмоболия. Они могут возникнуть уже на ранних стадиях существования атеросклеротической бляшки на фоне травмирования выстилающего внутреннюю поверхность кровеносного сосуда слоя. Образующиеся микротромбозы и микроэмболии еще более усугубляют нарушения кровотока в суженном сосуде, ухудшают течение ИБС и способны приводить к опасным осложнениям.
Ишемическая болезнь сердца в большей степени характерна для
людей пожилого возраста, особенно уже имеющих тахикардию, артериальную
гипертензию или гипертрофию миокарда. Причем у мужчин она обнаруживается чаще,
чем у женщин.
Диагностика ИБС

На ранних стадиях ишемическая болезнь сердца может проявлять себя достаточно слабо. Диагностика ИБС начинается со сбора анамнеза, визуального осмотра и прослушивания сердечных тонов (при патологии наблюдаются шумы). Также пациенту назначаются инструментальные методы исследования:
- Электрокардиограмма – в покое и под нагрузкой, позволяет оценить сократительную способность сердечной мышцы, проходимость нервных сигналов.
- Велоэргометрия – разновидность ЭКГ, при которой можно вывить скрытую коронарную недостаточность и толерантность к физическим нагрузкам.
- Суточное мониторирование ЭКГ – метод непрерывной регистрации динамики сердца в течение суток.
- Эхокардиограмма – УЗИ сердца, позволяет определить размеры отделов сердца, характер кровотока, сократительную способность миокарда.
- Ангиография – метод контрастного исследования кровеносных сосудов с помощью прибора ангиографа.
Для выявления сопутствующих заболеваний могут быть назначены следующие исследования:
- Анализы крови: общий, биохимический, на сахар.
- Рентгенография.
- Компьютерная томография.
Способы диагностики ишемической болезни сердца
В настоящее время существует множество современных и разнообразных способов обнаружения нарушений коронарного кровотока и ишемии сердца. Однако не следует пренебрегать и самыми простыми и доступными, такими как:
- Тщательный и детальный расспрос больного, сбор и анализ предъявляемых жалоб, их систематизация, выяснение семейного анамнеза;
- Осмотр (выявление наличия отеков, изменения цвета кожных покровов);
- Аускультация (выслушивание сердца с помощью стетоскопа);
- Проведение различных проб с физической нагрузкой, при которых происходит постоянный контроль деятельности сердца (велоэргометрия).
Эти простые методы в большинстве случаев позволяют достаточно точно определить характер заболевания и определить дальнейший план обследования и лечения пациента.
Инструментальные методы исследования, помогают более точно определить форму ИБС, тяжесть течения и прогноз. Наиболее часто используют:
- электрокардиографию – весьма информативный способ диагностики различных вариантов ишемии миокарда, так как изменения ЭКГ при различных состояниях изучены и описаны достаточно хорошо. ЭКГ можно также сочетать с дозированной физической нагрузкой.
- биохимический анализ крови (выявление нарушений липидного обмена, появление признаков воспаления, а также специфических ферментов, характеризующих наличие некротического процесса в миокарде).
- коронарографию, которая позволяет путем введения контрастного вещества определить локализацию и распространенность поражения коронарных артерий, степень их сужения холестериновой бляшкой. Этот способ также позволяет отличить ИБС от других заболеваний, когда диагностика с помощью других методов затруднена или невозможна;
- эхокардиографию (выявление нарушения движения отдельных участков миокарда);
- радиоизотопные методы диагностики.
На сегодняшний день электрокардиография представляется достаточно доступным, быстрым и, вместе с тем, весьма информативным методом исследования. Так, достаточно достоверно с помощью ЭКГ можно выявить крупноочаговый инфаркт миокарда (снижение зубца R, появление и углубление зубца Q, подъем сегмента ST, принимающего характерную форму дуги). Депрессией сегмента ST, появлением отрицательного зубца Т или отсутствием каких-либо изменений на кардиограмме будет проявляться субэндокардиальная ишемия при стенокардии. Следует заметить, что сейчас даже линейные бригады скорой помощи укомплектованы аппаратами ЭКГ, не говоря уже о специализированных.

Методы лечения различных форм ишемии миокарда
В настоящее время существует много различных способов лечения ишемической болезни сердца, которые позволяют не только продлить жизнь больного, но и значительно улучшить ее качество. Это могут быть консервативные (применение лекарственных препаратов, лечебная физкультура) и хирургические методы (операции, восстанавливающие проходимость коронарных сосудов).
Правильно питание
Немаловажную роль в лечении ИБС и реабилитации больного играет нормализация режима, устранение имеющихся факторов риска. В обязательном порядке следует объяснить пациенту, что, например, курение способно свести к минимуму все усилия врачей
Так, важно нормализовать питание: исключить алкоголь, жареные и жирные блюда, продукты, богатые углеводами, кроме того при наличии ожирения необходимо сбалансировать количество и калорийность потребляемой пищи
Диета при ишемической болезни должна быть направлена на уменьшение потребления животных жиров, увеличение доли клетчатки, растительных масел в пище (овощи, фрукты, рыба, морепродукты). Несмотря на то, что таким больным противопоказаны значительные физические нагрузки, правильная и умеренная лечебная физкультура помогают адаптировать пораженный миокард к функциональным возможностям сосудов, его кровоснабжающих. Очень полезны пешие прогулки, дозированные физические упражнения под контролем специалиста.
Медикаментозная терапия
Лекарственная терапия различных форм ИБС сводится к назначению так называемых антиангинальных препаратов, способных устранять или предупреждать приступы стенокардии. К таким препаратам относятся:
- Нитраты (например, нитроглицерин) – он обладает свойством расширять коронарные артерии и быстро улучшать доставку крови к миокарду. Применяется при приступе стенокардии, острой боли при инфаркте миокарда, развитии отека легких;
- Препараты из группы бета-адреноблокаторов (метопролол, атенолол) – урежают частоту сердечных сокращений при тахикардии, уменьшают потребность сердечной мышцы в кислороде, проявляют антиагрегантное действие. Применяются при стенокардии, хронической сердечной недостаточности;
- Препараты из группы антагонистов кальция (верапамил, нифедипин) – кроме антиангинального, обладают гипотензивным действием, улучшают переносимость физических нагрузок;
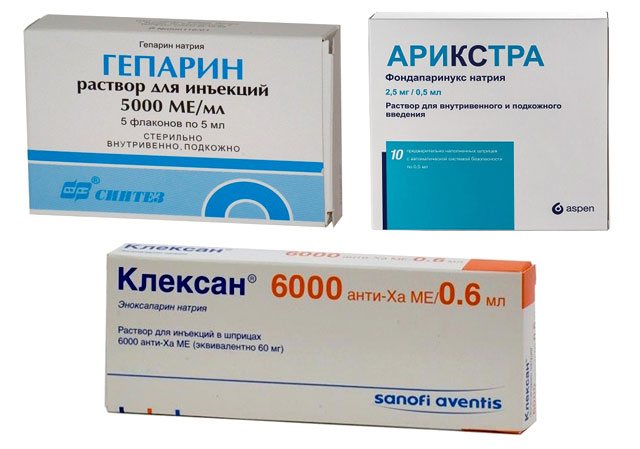
- Тромболитическая и антиагрегантная терапия – особенно важна при инфаркте миокарда для быстрейшего растворения тромба и восстановления проходимости пораженного сосуда, а также для профилактики тромбозов при хронических формах ИБС. Применяются гепарин, стрептокиназа, препараты ацетилсалициловой кислоты (аспирин кардио, кардиомагнил).
При всех острых формах ИБС необходима быстрая и квалифицированная помощь с применением эффективных обезболивающих препаратов, тромболитиков, возможно, потребуется введение плазмозамещающих препаратов (при развитии кардиогенного шока) или проведение дефибрилляции.
Операция
Хирургическое лечение ишемии сердца сводится к:
- восстановлению проходимости коронарных артерий (стентирование, когда в месте поражения сосуда атеросклерозом вводится трубочка, препятствующая дальнейшему сужению его просвета);
- либо к созданию обходного пути кровоснабжения (аорто-коронарное шунтирование, маммарно-коронарное шунтирование).
При наступлении клинической смерти очень важно вовремя начать реанимационные мероприятия. При ухудшении состояния больного, появлении выраженной одышки, нарушениях ритма сердца уже поздно бежать в поликлинику! Подобные случаи требуют вызова «скорой», поскольку может потребоваться быстрейшая госпитализация больного
Первая помощь
Тактика первой помощи при развитии стенокардического приступа и инфаркта миокарда различна.
Помощь при стенокардии
При появлении болей в сердце, которые длятся не более 1–15 (иногда 30) минут, необходимо:
- прекратить действие провоцирующего фактора — нагрузки;
- придать больному положение сидя или полусидя;
- обеспечить приток свежего воздуха;
- при необходимости дать принять успокоительный препарат;
- дать принять под язык одну таблетку нитроглицерина (или применить препарат в виде спрея), повторить прием через 2-3 минуты при отсутствии эффекта, но не принимать более 3 таблеток.
Если приступ появился впервые или оказанная помощь не дала результата, следует безотлагательно вызвать бригаду экстренной медицинской помощи.
Помощь при инфаркте миокарда
Если начался приступ и вы подозреваете инфаркт, нужно вызвать «скорую», сообщив оператору о специфике симптомов, и оказать больному первую помощь:
- успокоить;
- уложить в хорошо проветриваемом помещении, приподняв голову;
- при необходимости дать принять успокоительный препарат;
- для уменьшения болей можно применить лекарства, купирующие болевые ощущения — баралгин, анальгин или пенталгин;
- если есть возможность, дать принять таблетку бета-адреноблокатора;
- при остановке сердца и дыхания начать проводить искусственное дыхание и непрямой массаж сердца, продолжать до приезда медиков, если деятельность сердца и дыхательной системы не восстановилась.