Синдром длительного сдавления: первая помощь больному
Содержание:
Этиопатогенетические звенья и факторы
Основная причина синдрома продолжительного сдавления — механическая травма, полученная в результате несчастного случая на производстве, в быту или на войне. Сжатие частей тела происходит во время аварий, землетрясений, взрывов и прочих чрезвычайных ситуаций.
Патогенетические звенья синдрома:
- болевой шок,
- повышение проницаемости капилляров,
- выход белков и плазмы из сосудистого русла,
- нарушение нормальной структуры тканей,
- отечность тканей,
- потеря жидкой части крови – плазмы,
- изменение гемодинамики,
- дисфункция свертывающей системы крови,
- тромбообразование,
- токсемия в результате распада тканей,
- проникновение микроэлементов из травмированных тканей в кровь,
- смещение кислотно-щелочного баланса в сторону увеличения кислотности,
- появление миоглобина в крови и моче,
- образование из метгемоглобина солянокислого гематина,
- развитие тубулярного некроза,
- гибель почечных клеток,
- острая уремия,
- попадание в системный кровоток медиаторов воспаления,
- полиорганная недостаточность.
Сужение сосудов и изменение нормальной микроциркуляции в мышцах приводит к нарушению проведения сенсорного возбуждения как в пораженной, так и в здоровой конечности.
Полиорганная недостаточность характеризуется повреждением внутренних органов и систем:
- сердечно-сосудистой, выделительной, дыхательной, пищеварительной,
- системы кроветворения с развитием анемии, гемолиза эритроцитов, ДВС-синдрома,
- обмена веществ,
- иммунной системы с развитием вторичного инфицирования.
Исходом полиорганной недостаточности в большинстве случаев является гибель больного.
Факторы, участвующие в процессе развития патологии:
- токсемия,
- плазмопотеря,
- нервно-рефлекторный механизм.
Патоморфологические изменения при синдроме длительного сдавления:
- Первая степень характеризуется отечностью и бледностью кожи, отсутствием признаков ишемии.
- Вторая степень – напряжение отечных тканей, синюшность кожи, образование пузырей с гнойным экссудатом, признаки нарушения крово- и лимфообращения, микротромбозы.
- Третья степень – «мраморность» кожи, местная гипотермия, пузыри с кровью, грубые дисциркуляторные изменения, венозный тромбоз.
- Четвертая степень – багровый цвет кожи, холодный и липкий пот, очаги некроза.
Патогенез
Синдром Байуотерса возникает в результате сдавливания конечности, повреждения основных сосудов и магистральных нервов. Подобная травма встречается примерно у 30% людей, пострадавших в результате природных или техногенных катастроф.
В патогенезе этого заболевания ведущее значение имеют три фактора: регуляторный, связанный с болевым воздействием на организм, существенная плазмопотеря и, наконец, тканевая токсемия. Отметим, что подобные факторы в той или иной степени наблюдаются практически при любой травме, но при краш-синдроме они проявляются особенно ярко. Каждый из этих факторов дает свой вклад в клиническую картину синдрома длительного сдавления.
Болевое воздействие влияет на человека, попавшего под завал, наиболее сильно. Отмечается рефлекторный спазм сосудов периферических органов и тканей, что приводит к нарушению газообмена и последующей гипоксии тканей. Сосудистый спазм и развивающаяся гипоксия вызывают дистрофические изменения эпителия почечных извитых канальцев, существенно падает клубочковая фильтрация.
Плазмопотеря развивается вскоре после травмы и даже после устранения причины сдавливания.
Объем циркулирующей крови уменьшается, вязкость возрастает, затрудняется транспорт кислорода. В месте повреждения развивается отек, многочисленные кровоизлияния, отток крови из сдавленной конечности нарушается, так как отечная жидкость приводит к сужению просвета кровеносных сосудов вплоть до их полной блокировки. В результате развивается ишемия конечности, в тканях усиленно накапливаются продукты клеточного метаболизма, нарастает количество миоглобина, креатинина, ионов калия и кальция. Увеличение концентрации миоглобина в циркулирующей крови, развивающийся метаболический ацидоз оказывают губительное влияние на работу почечных канальцев. Усугубляют токсемию и другие белковые факторы, которые накапливаются в результате сдавливания конечности и повреждения мышечной ткани. После восстановления кровообращения они «залпом» начинают поступать в сосудистое русло. В этот момент появляется ряд симптомов, характерных для ишемического токсикоза.
История
Одно из первых описаний синдрома сделал французский хирург Кеню (Е. Quenu, 1918) во время Первой мировой войны: «Один французский офицер находился в убежище, когда в него попала граната. Во время взрыва бревно упало на его ноги и придавило их таким образом, что он не мог двигаться. Через довольно длительный промежуток времени спасательный отряд нашел раненого, причем было обнаружено, что обе ноги ниже того места, где лежало бревно, были темно-красного цвета. Раненый находился в хорошем состоянии и энергично направлял деятельность отряда по его спасению. Но едва только бревно было снято с ног, как немедленно развился шок, от которого он впоследствии и погиб».
В 1941 г., во время Второй мировой войны, британский ученый Байуотерс (Е. Bywaters), принимая участие в лечении жертв бомбардировок Лондона немецкой авиацией, изучил и выделил этот синдром в самостоятельную нозологическую единицу (он отмечался у 3,5 % пострадавших).
Первая помощь при синдроме длительного сдавления и его лечение
Меры первой помощи при синдроме длительного сдавления зависят от того, кто их оказывает, а также от доступности привлекаемых сил и наличия квалифицированного персонала. Неподготовленный человек мало что сможет сделать, чтобы предотвратить развитие тяжелых осложнений, тогда как профессиональные спасатели своими действиями серьезно улучшают прогноз для больного.
В первую очередь извлеченный из-под должен быть перемещен в безопасное место. Выявленные при поверхностном осмотре раны, ссадины должны быть накрыты асептическими повязками. При наличии кровотечения следует принять меры к его скорейшей остановке, переломы иммобилизируют специальными шинами или подручными средствами. Если начало внутривенной инфузии на этом этапе невозможно, больного необходимо обеспечить обильным питьем. Эти меры может выполнить любой человек, участвующий в спасательных работах.
Вопрос о наложении жгута на пострадавшую конечность в настоящее время дискутируется. Практика, однако, показывает эффект от этого метода при его правильном применении. Накладывать жгут желательно еще до освобождения пострадавшего, место наложения – выше места сдавления. Жгут позволяет предотвратить влияние больших доз калия, одномоментно достигающих сердечной мышцы и ведущих к развитию коллапса и фатальных сердечных аритмий. Оставлять его надолго рекомендуется только в двух случаях:
- при полном разрушении конечности;
- при гангрене.
На следующем этапе помощь оказывают обученные люди – спасатели, фельдшеры, медсестры. На данном этапе пострадавшему обязательно устанавливают внутривенный катетер (хотя идеально сделать это еще до освобождения из-под обломков), с помощью которого начинают вливание солевых кровезамещающих растворов без содержания калия. Инфузионная терапия должна продолжаться максимально долго, желательно не прерывать ее и при эвакуации пострадавшего в медицинское учреждение. Обязательным является адекватное обезболивание. Если помощь оказывает специалист, он может использовать наркотические анальгетики (промедол), если нет — применение любого обезболивающего вроде баралгина или кеторолака будет лучше, чем отказ от анальгезии. На этом этапе можно срезать одежду при выраженном отеке пострадавшей конечности.
Параллельно больным вводят внутривенно раствор гидрокарбоната натрия для коррекции ацидоза, хлорид кальция для нейтрализации избыточного калия, глюкокортикоиды с целью стабилизации клеточных мембран.
В условиях стационара проводят мероприятия, направленные на стимуляцию работы почек – введение мочегонных средств параллельно с инфузиями солевых растворов и гидрокарбоната натрия. Возможно применение методов очистки крови, причем предпочтение отдается наиболее щадящим из них – гемосорбции, плазмаферезу
Применять их следует осторожно и только в случае явного начала отека легких либо уремии
Антибиотикотерапию применяют только при явных признаках раневой инфекции. Гепаринопрофилактика позволяет предотвратить развитие ДВС-синдрома – особо тяжелого осложнения СДС.
Хирургическое лечение синдрома длительного сдавления заключается в ампутации нежизнеспособной конечности. При выраженном отеке, ведущем к сдавливанию магистральных сосудов показана операция фасциотомии в сочетании с гипсовой иммобилизацией.
Специфика неотложных мер
Первая помощь при синдроме длительного сдавления обладает рядом характерных особенностей.
Обратите внимание!
Главной ее особенностью является категорический запрет на освобождение человека из-под тяжелого предмета без предварительного наложения жгута или давящей повязки.
Жгут накладывают выше поврежденного места и только после этого убирают тяжести. Если нарушить это правило, освобожденные токсины немедленно начнут распространяться по системному кровотоку, вызвав необратимые нарушения почек и печени. Тогда в предоставлении медицинской помощи необходимости не будет: пострадавшего ждет летальный исход.
Общий алгоритм оказания доврачебной помощи сводится к таким действиям:
- Зафиксировать травмированную часть жгутом или повязкой выше места повреждения;
- Дать анальгетический препарат для профилактики болевого шока (если есть возможность, ввести его внутримышечно);
- Освободить пострадавшего от воздействия тяжестей;
- Пострадавшую часть тела охладить;
- При открытых ранах потребуется их дезинфекция;
- Снять жгут;
- Наложить по такому же принцип давящую повязку;
- Обездвижить конечность;
- Если отсутствуют признаки травмирования живота, пациенту дают теплое обильное питье;
- С целью профилактики сердечно-сосудистых нарушений можно дать пострадавшему преднизолон.
Обратите внимание!
Сразу же после проведенных действий нужно написать записку с указанием точного времени наложения приспособления.
Дальнейшая первая помощь при длительном сдавлении оказывается в учреждении здравоохранения, куда пострадавшего доставляют на носилках.
Краш синдром — грозное состояние, требующее немедленной госпитализации в специализированное лечебное учреждение и оказания квалифицированной медицинской помощи.
Впервые синдром длительного сдавливания был описан в 2020 году, когда на берегу Сицилии и Калабрии случилось землетрясение, при котором большое количество жителей осталось под завалами зданий. После освобождения из-под завалов у части пострадавших развились тяжёлые нарушения, которые приводили к летальному исходу.
Причины возникновения патологии
Причинами синдрома длительного сдавливания тканей могут быть:
- Сильные землетрясения. В группу риска входят люди, проживающие на территории с высокой сейсмической активностью. Наиболее часто землетрясения возникают в Индонезии, Турции, Сальвадоре, Эквадоре, Пакистане, Японии, Индии и Непале. В России наиболее опасными в этом плане являются Камчатский полуостров, Алтай, Кавказ и Сибирь.
- Оползни.
- Цунами.
- Дорожно-транспортные происшествия.
- Обвалы на строящихся объектах.
- Завалы в шахтах.
- Взрывы.
- Борбардировка во время военных действий.
Способствуют несчастным случаям употребление наркотических средств, алкогольное опьянение и несоблюдение техники безопасности. В патогенезе краш-синдрома лежат следующие нарушения:
- Острая ишемия тканей. Возникает в результате сдавливания сосудов.
- Потеря плазмы крови. На фоне повреждения сосудов в межклеточное пространство выходит плазма. В результате этого возникает гиповолемия.
- Травматическая токсемия (проникновение в кровь токсичных веществ). Возникает при восстановлении кровотока в конечности после устранения компрессии. В качестве токсинов выступают вещества, попадающие из поврежденных тканей (мышц) в кровоток. Это калий, миоглобин, креатинин и фосфор. Белок мышц поражает почечные канальцы, вызывая пиелонефрит и почечную недостаточность. Ионы калия губительно действуют на сердце, приводя к аритмии и даже прекращению работы органа. Также страдают легкие, головной и костный мозг. Нередко развивается полиорганная недостаточность.
- Ацидоз (сдвиг pH в кислую сторону).
- Нарушение свертывания крови. Синдрому длительного раздавливания часто сопутствует ДВС-синдром.
- Гемолиз (разрушение эритроцитов). Он становится причиной анемии.
Признаки синдрома
В первой фазе происходит развитие травматического шока. Потеря крови в результате ран или плазмы из-за отека и раздавливания мышц ведет к уменьшению общего количества циркулирующей крови, снижению артериального давления. Сильная, продолжительная боль, паника увеличивают стресс. Организм начинает борьбу. Для повышения давления железы внутренней секреции выделяют кортизол, адреналин, другие сосудосуживающие вещества.
С одной стороны это помогает повысить давление, но есть обратная сторона – спазм сосудов, которые уже закупорены тромбами. Кровообращение изменяется, в приоритете мозг, сердце, легкие. Страдают все периферические органы и ткани, в том числе почки, вплоть до анурии. Организм не справляется с повреждениями, увеличение количества эндорфинов еще больше снижает артериальное давление, развиваются безразличие, вялость.
После устранения сдавливающих факторов разворачиваются симптомы болезни, называемой краш-синдромом, травматическим рабдомиолизом, синдромом Байуотерса. Местно в пострадавшем участке наблюдается синюшность кожных покровов, пульс плохо прощупывается, в тяжелых случаях совсем отсутствует. Затем появляются пузыри с жидкостью, ослаблена чувствительность. В целом в организме наблюдаются признаки сильнейшего отравления.
Клиническая картина.
В
клиническом течении синдрома позиционного
сдавления выделяют 4 периода:
1.
Острый период. Коматозное состояние,
развивающееся вследствие экзогенной
интоксикации (продолжительность от
нескольких часов до нескольких суток).
2.
Ранний период. Период локальных изменений
в мягких тканях и ранней эндогенной
интоксикации (1-3 сутки после выхода из
коматозного состояния).
3.
Промежуточный период или период ОПН и
осложнений со стороны других органов
и систем ( от 5 до 25 суток).
4.
Поздний или восстановительный период,
когда на первый план выходят инфекционные
осложнения.
В
период клинических проявлений острой
экзогенной интоксикации наблюдается
характерная симптоматика, специфичная
для веществ, вызвавших отравление.
Во
втором периоде заболевания по возвращении
сознания и попытке переменить положение
больные ощущают «онемение одеревеневших»
в сдавленных участках тела, снижение
или потерю чувствительности, чувство
распирания, боли, отсутствие активных
движений в конечностях, подвергшихся
сдавлению. При осмотре в местах сдавления
имеются отграниченные гиперемированнные
участки кожи, иногда с багрово-синим
оттенком. Нередко на коже обнаруживаются
герпетические высыпания, ссадины,
мацерации, гематомы.
В
местах наибольшего сдавления иногда
происходит отслойка эпидермиса с
образованием пузырьков (фликтен),
наполненных серозной или геморрагической
жидкостью. У всех больных определяются
плотные, резко болезненные при пальпации
инфильтраты.
В
дальнейшем, по мере восстановления
кровообращения в сдавленных тканях,
отмечается быстрое развитие отека. При
нарастании отека кожа становится
бледной, холодной, блестящей. Ткани
резко напряжены, плотно-эластической
, а местами деревянистой консистенции,
резко болезненные при пальпации, что
обусловлено напряжением фациальных
футляров в связи с резким отеком мышц,
подкожной жировой клетчатки и увеличением
объема пострадавших мышц. При резком
отеке пульсация артерий в дистальном
отделе конечностей или отсутствует,
или резко ослаблена, ограничены или
полностью отсутствуют движения в
суставах конечностей, чаще всего из-за
сильных болей, обусловленных сдавлением
нервных стволов и развитием ишемического
неврита.
Изменения
в мягких тканях уже в раннем периоде
СПС после выхода из коматозного состояния
сопровождается тяжелой эндогенной
интоксикацией, которая усугубляется
по мере увеличения изменений в сдавленных
тканях. Интоксикация проявляется
недомоганием, вялостью, заторможенностью,
тошнотой, рвотой, сухостью во рту,
повышением температуры тела до 38с и
выше. Выявляется тахикардия, сопровождающаяся
одышкой, ослаблением сердечных тонов
и снижением АД. В анализах крови выявляются
лейкоцитоз со сдвигом влево, сгущение
крови, проявляющееся повышением
показателей гематокрита и количества
эритроцитов.
Определяется
миоглобинемия. Вслед за миоглобинемией
появляется миоглобинурия. В моче
содержится белок, лейкоциты, эритроциты,
цилиндры. Постепенно развивается
олигоурия и болезнь переходит в третий
период.
Отличительными
особенностями СПС от синдрома длительного
сдавления является:
-
экзотоксическое
отравление и коматозное состояние в
остром периоде; -
отсутствие
травматического шока; -
менее
выраженные и медленнее развивающиеся
местные изменения; -
медленно
нарастающая плазмопотеря.
Клиническая
картина в период ОПН и восстановительный
период схожа с таковой при синдроме
длительного сдавления.
Лечение
синдрома позиционного сдавления
проводится по тем же принципам, что и
синдрома длительного сдавления. В остром
периоде проводится терапия комы,
обусловленной экзогенной интоксикацией
и ее осложнений.
Приложение
1.
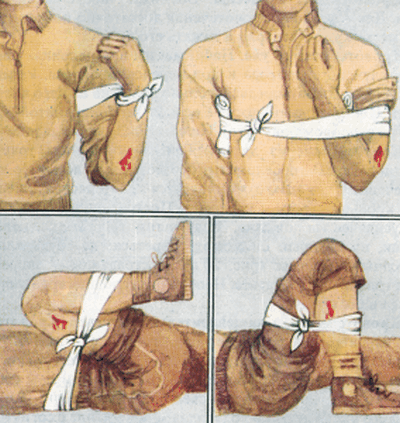
Синдром длительного сдавления — первая помощь
- Вызвать «скорую помощь» и спасателей.
- Оценить состояние пострадавшего, если больной без сознания, то необходимо:
- выдвинуть нижнюю челюсть вперёд;
- освободить рот и дыхательные пути от слизи, крови или рвотных масс с помощью салфетки, при этом не забывая о собственной безопасности.
- Успокоить больного.
- Если самостоятельно возможно освободить конечность, необходимо её бинтовать по мере освобождение эластичным бинтом. Нужно освобождать от центра конечности к периферии и также накладывать эластический бинт. Для этого необходимо как минимум два человека. При наличии ран, перед бинтованием нужно наложить асептическую повязку.
- Наложить шину на повреждённую конечность.
- Если есть кровотечение, то необходимо его остановить подручными средствами (наложить давящую повязку, жгут в зависимости от типа кровотечения).
- Сделать больному обезболивающий укол.
- При сильном отёке повреждённой конечности необходимо срезать с неё одежду и снять обувь.
- Можно давать больному обильное тёплое питьё при сохранённом сознании и отсутствии внутреннего кровотечения (если вы не уверены в отсутствии внутреннего кровотечения лучше пить не давать).
В настоящее время запрещено использовать жгут выше сдавленной части конечности при транспортировке.
Жгут нужно накладывать на конечности, если наблюдается артериальное кровотечение!
Алгоритм первой медицинской помощи при СДС, рекомендуемый в настоящее время:
- наложить кровоостанавливающий жгут выше места сдавления;
- освободить из-под завала;
- туго забинтовать конечность эластическим бинтом, начиная от жгута, до пальцев. Если есть раны, то сначала необходимо на них наложить асептическую повязку;
- снять кровоостанавливающий жгут;
- обеспечить транспортную иммобилизацию конечности.
Клиническая картина
Формы сдавления:
- лёгкая форма (сдавление сегмента конечности в течение 4-х часов)
- средняя форма (сдавление всей конечности 6 часов)
- тяжёлая форма (сдавление конечности 7—8 часов)
- крайне тяжёлая форма (обе конечности 6 часов)
После освобождения от сдавления, как правило, развивается шок. Начиная с 3—4-го дня, проявляются местные симптомы: плотный отёк, бледность, нарушение функции конечности и почечная недостаточность, олигурия, переходящая в анурию. Из-за того, что в первые дни заболевания симптомы не выражены, проводят малоэффективное запоздалое лечение.
Особой формой краш-синдрома является позиционное сдавление — сдавление части тела при длительном сне в состоянии алкогольного и наркотического опьянения или в бессознательном состоянии. Ранние симптомы стёрты, на 3—4-й день начинаются острые клинические проявления, развивается острая почечная недостаточность.
В клиническом течении травматического токсикоза различают 3 периода:
- период нарастания отека и сосудистой недостаточности, продолжающийся 1—3 дня;
- период острой почечной недостаточности, продолжающийся с 3-го по 9—12-й день;
- период выздоровления.
В первом периоде сразу после освобождения конечности от давления больные отмечают боль и невозможность движений конечности, слабость, тошноту. Общее состояние их может быть удовлетворительным, кожные покровы бледные, отмечаются небольшая тахикардия, артериальное давление в пределах нормы.
Однако быстро в течение нескольких часов нарастает отек раздавленной конечности, одновременно учащается пульс, снижается артериальное давление, повышается температура тела, кожные покровы становятся бледными, больной отмечает выраженную слабость, т.е. развивается клиническая картина шока. При осмотре конечности сразу после извлечения пострадавшего из-под обломков определяются её бледность, множество ссадин, кровоподтеков. Отек конечности быстро нарастает, значительно увеличивается её объем, кожа приобретает неравномерную багрово-синюшную окраску, на ней появляются кровоизлияния, пузыри с серозным или серозно-геморрагическим содержимым. При пальпации ткани деревянистой плотности при надавливании пальцем на коже не остается вдавлений. Движения в суставах невозможны, попытки произвести их вызывают резкие боли. Пульсация периферических артерий (в дистальных отделах конечности) не определяется, все виды чувствительности утрачены. Очень быстро, иногда сразу же, уменьшается количество мочи, до 50—70 мл в сутки. Моча приобретает лаково-красную, а затем темно-бурую окраску, содержание белка высокое (600—1200 мг/л). При микроскопии осадка мочи определяется много эритроцитов, а также слепки канальцев, состоящие из миоглобина. Отмечается сгущение крови — увеличение содержания гемоглобина, эритроцитов и высокий гематокрит, прогрессирует азотемия.
Переход болезни в период острой почечной недостаточности характеризуется восстановлением кровообращения и прогрессированием почечной недостаточности. В этот период боли уменьшаются, артериальное давление становится нормальным, остается умеренная тахикардия— пульс соответствует температуре 37,5—38,5 °С. Несмотря на улучшение кровообращения, прогрессирует почечная недостаточность, нарастает олигоурия, переходящая в анурию, уровень мочевины высокий. При обширном поражении тканей лечение может быть неэффективным, в таких случаях на 5—7-й день развивается уремия, которая может привести к смерти больного.
При благоприятном течении заболевания и эффективности проводимого лечения наступает период выздоровления. Общее состояние больных улучшается, уменьшается азотемия, увеличивается количество мочи, в ней исчезают цилиндры и эритроциты. На фоне улучшения общего состояния появляются боли в конечности, которые могут носить выраженный жгучий характер, уменьшается отек конечности, восстанавливается чувствительность. При осмотре пораженной конечности определяются обширные участки некроза кожи, в рану выпирают некротизировавшиеся мышцы, которые имеют тусклый серый вид, могут отторгаться кусками, нарастает атрофия мышц, тугоподвижность в суставах.
Диагностика
Основное диагностирование проводится в лабораторных условиях. Насколько сильно поражены почки, можно определить по срокам и продолжительности анурии. Кроме этого, делаются такие анализы: биохимический анализ крови и общий мочи. На ранней и промежуточной степени сдавливания тканей, самыми важными показателями, благодаря которым вырисовывается вся клиническая картина, являются результаты анализов крови, мочи и уровня креатинина. Не менее важные показатели электролитов крови, КЩС (кислотно-щелочное состояние) и мочевины.
Уровень миоглобина в плазме может иметь высокие показатели, но это не имеет взаимной связи с повреждениями почек. Главную роль в том, чтобы определить уровень тяжести заболевания играет симптоматика, а не биохимия, в большей части диурез.
Основные признаки, по которым можно определить серьезные сбои кровоснабжения почек в моче:
- Реакция кислая.
- Наличие кровяных сгустков в урине.
- Моча имеет красный цвет (повышение миоглобина способно окрасить урину в черный цвет).
- Плотность мочи выше нормального уровня.
- Наличие белка.
На первой стадии у пострадавшего от травматического эндотоксикоза сильно увеличивается относительная плотность урины, которая в отсутствие анурии понижается. У трети больных в моче обнаруживается сахар.
По мочевому осадку можно определить:
- Повышенный уровень лейкоцитов (добавление инфекции).
- Выявить бактериальные цилиндры (эпителиальные и гиалиновые).
- Повышенный уровень солей.
Первые 14 дней у пострадавшего свойственно нарушение обмена уратов (уратный диатез), а несколько позже прибавится фосфатный и оксалатный. О том, что мышечная ткань начала распад, на первоначальном этапе говорит повышенный уровень мочевой кислоты. Главная роль в том, чтобы определить степень тяжести поражения отводится симптомам (в основном диурезу), а не биохимическим данным.
Переход ОПН из олигурической фазы в полиурическую аккомпанируется увеличением осадка в уретре, с нарастающей цилиндрурией и лейкоцитурией, увеличением числа клеток эпителия. Это не имеет связи с процессом воспаления и способствует «отмыванию» канальцев вместе с собирательными трубками на фоне возобновления клубочковой фильтрации.
Почечные изменения при травматическом эндотоксикозе:
- «Шоковая почка».
- Инфаркт и контузия почки.
- Токсическая и инфекционно — токсическая нефропатия.
- Паранефральная гематома почки.
- Пиелонефрит.
- Иные состояния, нарушающие пассаж мочи.
Кроме методов диагностики в лаборатории, применяют также инструментальное диагностирование.
Инструментальная диагностика
Обширно применяется диагностирование ультразвуком, что дает возможность в динамике сравнивать признаки, данные исследования в лаборатории, со структурой почек на разных стадиях ОПН. Это дает возможность держать под контролем протекание почечной недостаточности. По данным, полученным с помощью УЗИ, почки приходят в нормальное состояние в течение от 1 до 2 месяцев, многое зависит от того, какая степень выраженности ОПН.