Что такое невусы и как они выглядят
Содержание:
- Невус кожи – что это такое?
- Что такое веррукозный невус и как он проявляется?
- Какие родинки должны насторожить своего владельца?
- Опасные невусы
- Причины возникновения розового лишая
- Линейный эпидермальный невус (с фото)
- Общее описание
- Причины появления
- Показания
- Методы лечения
- Диагностика
- Что представляет собой диспластический невус
- Основные признаки заболевания
- Меланомонеопасные виды родинок
- Второстепенные признаки болезненного пятна
Невус кожи – что это такое?
Описываемые мелкие пятна представляют собой скопление меланобластов. Это предшественники меланоцитов – пигментных клеток. По неизвестным причинам они не достигают зрелости и мигрируют в глубинный слой эпидермиса, частично оставаясь в дерме. Вследствие разных факторов меланобасты начинают активно вырабатывать пигмент, который проступает на коже в форме маленьких окрашенных пятен. Родинки на лице образуются в большем количестве, чем на теле (расчет на каждый квадратный метр эпидермиса). Они могут появиться в любых зонах, включая слизистые оболочки, ладони и подошвы стоп.
Существуют следующие основные виды родинок доброкачественного характера:
- папилломатозный;
- внутридермальный;
- невус Сеттона;
- фиброэпителиальный;
- «монгольское пятно».
К меланомоопасным вариантам пигментации относятся такие типы невусов:
- диспластический;
- пограничный пигментный;
- Ота;
- гигантский;
- голубой.
Папилломатозный невус
Часто данную форму родинки путают со злокачественным новообразованием. Эти опасения связаны с внешним видом рассматриваемого невуса. Папилломатозные или висячие родинки обладают несколькими особенностями:
- долевое строение;
- коричневый цвет с разными оттенками;
- возвышение над окружающей кожей;
- несимметричность
- склонность к изменению формы и размеров на протяжении жизни.
Такой невус может образоваться на любой части тела, включая лицо, что вызывает психологический дискомфорт, особенно у женщин. Папилломатозные родинки относятся к безопасным видам нарушений пигментации, но их удаляют преимущественно по эстетическим соображениям. Формирования крайне редко перерождаются в злокачественные опухоли и только под действием внешних условий.
Внутридермальный пигментный невус
Указанный вариант родинки визуально напоминает бородавку, что обуславливает частое желание удалить такое новообразование. Внутридермальный невус характеризуется следующими отличительными чертами:
- четкие границы;
- мягкость на ощупь;
- однородная структура;
- равномерная темная окраска;
- возвышенность над кожей;
- округлая форма;
- разные размеры (до 5 см).
Наглядно проще объяснить, что такое невус кожи, фото ниже демонстрирует пигментную внутридермальную родинку среднего диаметра. Цвет данного образования может меняться от светло-коричневого до черного. Крайне редко встречаются невусы телесного тона. Представленный вид родинок не склонен к перерождению в рак кожи, поэтому их можно удалять любыми способами.
Невус Сеттона
Описываемая группа доброкачественных образований чаще диагностируется у подростков и молодых людей, особенно при наличии витилиго. Такая родинка выглядит как маленькая, слегка выступающая над кожей, точка темного цвета. Эпидермис вокруг нее обесцвечен, что объясняет второе название этого нароста – галоневус (от греческого слова «halo» – круг)
Большинство формирований Сеттона исчезает самостоятельно, никогда не перерождаясь в злокачественную опухоль, но из-за внешней схожести с меланомой важно проводить дифференциальную диагностику родинки
Наглядно увидеть, что такое галоневус, можно на предлагаемой фотографии. Родинка имеет несколько отличительных характеристик:
- разные оттенки, от светло-розового до темно-коричневого;
- четкость границ;
- депигментированный участок шире самого пятна минимум втрое;
- множественность (редко единичные точки);
- округлость.
Фиброэпителиальный невус
Такое новообразование очень напоминает бородавку. Рассматриваемые родинки на теле и лице обладают следующими особенностями:
- шаровидная форма;
- наличие узкой ножки в основании;
- эластичная и мягкая структура;
- иногда – пронизывающие жесткие волосы;
- варьирование цвета от телесного до коричневого;
- гладкая и ровная, однородная поверхность;
- медленный рост или его отсутствие;
- редко – сосудистый рисунок;
- диаметр до 1,5 см;
- склонность к воспалению при травматизации.
«Монгольское пятно»
Самый необычный вид пигментации, название которого обусловлено встречаемостью у соответствующей этнической группы. Это врожденный невус, он диагностируется у младенцев монголоидной расы в 90% случаев. Крайне редко пятно обнаруживается у европеоидов и африканцев. Указанная пигментация не похожа на родинку. Что такое невус описываемого типа, проще понять благодаря фотографии ниже. На ней видны признаки «монгольского пятна»:
- серо-синяя окраска;
- расположение в районе крестца и ягодиц;
- вариабельность размеров и форм;
- не выступает над кожей;
- равномерное окрашивание по всей поверхности;
- исчезновение пигментации к 4-5 годам, реже – до 13 лет.
Что такое веррукозный невус и как он проявляется?
Веррукозный невус — это доброкачественное образование, которое легко узнать по бугристой поверхности. Последняя своим внешним видом напоминает капустный кочан или гирлянду, покрытые трещинами и складками.
В отличие от других невусов веррукозный вид склонен к кровоточивости и появлению небольших язв.
Этот вид заболевания может называться по-разному: кератотический, бородавчатый, линейный, меланомобезопасный.
У женщин веррукозный невус диагностируется чаще, чем у мужчин. В любом случае предрасположенность к появлению образования формируется еще во внутриутробном состоянии.
Локализуется такое образование на разных частях тела. Оно может быть обнаружено даже на лице, но чаще всего формируется на ногах или руках. Его размеры могут достигать 2 см в диаметре.
Какие родинки должны насторожить своего владельца?
Основная масса родинок появляется к 25-ти годам. Но образования могут возникать и позднее под воздействием различных факторов. Например, типичное явление, когда они буквально высыпают тело беременной женщины, в виду гормональной перестройки, которая происходит в её организме.
Так называемые «здоровые» родинки редко теряют свою основную форму, цвет, а если рост происходит, то новообразование развивается равномерно. Невусы, которые кровоточат, чешутся, приобретают нехарактерный цвет – должны насторожить своего владельца. Любое изменение родинки – повод посетить специалиста.
Опасные невусы
Принято считать опасными те невусы, которые по внешнему виду напоминают злокачественные образования или перерастают в рак кожного покрова. Такие невусы специалисты советуют удалять с тела человека.
После того как родинку удалили, её обязательно отправляют на исследование гистологическое. В процессе его врач под микроскопом изучает ткани этого образования.
Если в процессе исследования выясниться, что родинка была доброкачественной, то никаких терапевтических дополнительных мероприятий не проводят. Но если эта родинка имела злокачественное происхождение, то в обязательном порядке проводится химиотерапия, уничтожающая в организме клетки опухолевидные.
Классическими признаками невусов опасных принято считать:
- Появление дополнительных структур на поверхности невуса;
- В малые сроки родинка значительно увеличилась в объёме;
- Область родинки зудит;
- Болевые ощущения различной степени интенсивности и характера в области невуса.
В основном специалисты считают, что выявить злокачественный невус можно по её внешнему виду. Она непохожа на другие, которые имеются на человеческом теле. Опасным может считаться тот невус, который только недавно появился и отличается по внешнему виду от других или же старый невус, который изменил свой внешний вид, начал кровоточить, чесаться, зудеть и меняться по размеру.
Исходя из вышесказанного, можно считать, что те невусы, которые были на теле человека и не видоизменялись с течением времени, можно считать безопасными. Но в случае когда старая родинка видоизменилась или появился новый невус, непохожий на остальные, то это опасно для человека. Из этого всего следует, что невусы, имеющие следующие признаки, можно считать безопасными:
- Асимметрия;
- Синяя или чёрная окраска невуса;
- Вокруг невуса имеются чёрные точки;
- Вокруг родинки есть белые или тёмные ободки;
- Неровный окрас невуса;
- Размытые или неровные края.
Причины возникновения розового лишая
Причины развития розового лишая Жибера, как и в случае некоторых кожных патологий, до конца не выявлены. Многие специалисты считают, что основная причина развития данного заболевания является поражение организма вирусными инфекциями. Доказательством этого факта являются лабораторные исследования, в ходе которых симптомы розового лишая наблюдались у лиц после введения в их организм антител стрептококка.
Ряд ученых считает, что причиной развития данного недуга является вирус герпеса, но убедительных исследований, подтверждающих этот факт нет. Также существует мнение, что определенную роль в развитии заболевания играют аллергические реакции.
На начальных стадиях заболевания на теле появляется так называемая материнская бляшка – пятно розового цвета. Затем кожа вокруг бляшки иссушается, приобретает желтый цвет и начинает шелушиться, что приводит к ее отслоению. В результате пятно приобретает форму медальона с темной каймой и нетронутыми краями.
Пятна распространяются на все участки тела: грудь, спина, живот, конечности. Однако лицо, кисти рук, стопы и волосяные участки головы никогда не поражаются. В большинстве случаях пациент испытывает болезненное жжение и интенсивный зуд.
Субъективные ощущения зависят от степени раздражения кожи и индивидуальной нервно-эмоциональной лабильности больного. В острой стадии заболевания наблюдается симптомы общего недомогания: лихорадка, воспаление лимфатических узлов, слабость, головные и суставные боли.
Симптомы заболевания исчезают в течение 1-2недель, порой сами по себе без применения соответствующей терапии. Розовый лишай Жибера формирует стойкий иммунитет, что обычно не дает рецидивов заболевания.
Были описаны случаи атипичной формы розового лишая без формирования материнской бляшкой, с атипичной локализацией: на лице, шее, конечностях.
Для исключения парапсориаза проводят гистологическое исследование и биопсию кожи. Бактериологический посев бакматериала необходим для определения инфекционного характера болезни. Люминесцентную диагностику проводят в случае дифференциации розового лишая Жибера и разноцветного лишая. Для исключения вторичного сифилиса проводят тест на сифилис (RPR-тест).
Прогноз заболевания благоприятен. Поскольку данное заболевание излечивается самостоятельно в течение 1,5-2 месяцев, то оно не требует применения определенной терапии. Но в этот период больным следует внимательно относиться к своему здоровью и соблюдать все рекомендации врача. В первую очередь показано применение иммуномоделяторов, способных наладить работу иммунной системы.
Вторым важным моментом в лечении розового лишая, является местное лечение с применением локальной аппликационной терапии, в виде мазей и кремов, содержащих кортикостероиды и противовирусные комплексы. Контроль над процессом потоотделения поможет избежать присоединения других кожных заболеваний и серьезных осложнений. Также необходимо соблюдать гипоаллергенную диету и исключить аллергены из повседневной жизни больного.
Профилактические меры включают в себя следующие пункты:
- избегать ношения тесного белья, а также вещей из синтетических и шерстяных тканей, способных механически воздействовать на кожу и вызывать трений, а также провоцировать развитие аллергических реакций;
- на время болезни исключить контакт пораженной кожи с водой;
- не использовать косметику до полного излечения;
- исключить контакт кожи с веществами способными вызвать раздражения кожи(бытовая химия, некоторые косметические средства).
В случае если осложнения все же возникли, то назначаются антигистаминные препараты в сочетании с антибиотиками, витаминные комплексы и препараты для укрепления защитных свойств организма. Местное лечение проводят мазями, содержащими кортикостероиды и противовирусными кремами.
Лечение народными средствами осуществляется только после точного диагностирования заболевания. Не стоит заниматься самолечением, так как это чревато осложнениями и развитием хронизации заболевания. Перед принятием решения о лечение народными средствами необходима консультация специалиста. В некоторых случаях лечение народными средствами может быть очень эффективным при грамотно проведенной терапии.
Линейный эпидермальный невус (с фото)
Воспалительный линейный бородавчатый эпидермальный невус (син.: воспалительный эпидермальный невус) как разновидность бородавчатого эпидермального невуса появляется в младенчестве или раннем детстве, чаще у девочек, и характеризуется хроническими зудящими и эритематозными бородавчатыми или псориазиформными бляшками, расположенными по линиям Блашко. Иногда сопровождается мышечными, неврологическими (гидроцефалия и др.) нарушениями, аномалиями скелета.
Выделяют три варианта воспалительного линейного эпидермального невуса.
Дермальный эпидермальный невус (син.: воспалительный линейный бородавчатый эпидермальный невус; экзематозный эпидермальный невус) клинически проявляется зудящими линейными элементами, состоящими из псориазиформных папул, чаще расположенных вдоль нижних конечностей, иногда на всём протяжении от ягодиц до стоп; он обычно односторонний (преимущественно левосторонний). Обычно возникает в течение первого полугодия жизни и редко в более старшем возрасте (как правило, в первые 5 лет жизни). Он отличается резистентностью к лечению, хотя иногда инволюцирует спонтанно.
Дифференциальная диагностика этого вида невуса проводится с псориазом, при котором зуд менее выражен, эффективна наружная антипсориатическая терапия, в том числе УФИ, а при электрофорезе в полиакриловом геле выявляется фиброз рогового слоя. При сочетании с псориазом дифференциальный диагноз очень сложен. Блестящий лишай также отличается отсутствием зуда, быстрым развитием (обычно в течение первого года жизни) и более лихеноидной клинической и гистологической картиной. Также следует дифференцировать с ихтиозиформным невусом при CHALD-синдроме, 2-й стадией недержания пигмента, неводным псориазом, лихеноидным эпидермальным невусом, линейной разновидностью красного плоского лишая, блестящего лишая, простого лишая Видаля, порокератоза, а также линейными бородавками.
Лихеноидный эпидермальный невус клинически напоминает бородавчатый эпидермальный невус, но при гистологическом исследовании в нем выявляют лентовидный лимфоцитарный инфильтрат в дермо-эпидермальной зоне, тельца Civatte, дермальные меланофаги.
Невоидный псориаз клинически сходен с обычным псориазом, но имеет нетипичную локализацию и не регрессирует под воздействием УФИ.
При гистологическом исследовании не обнаруживается микроабсцессов Мунро.
Как видно на фото, при наличии очагового спонгиоза и отёка дермы такой невус на теле напоминает экзему:
Дифференциальный диагноз невуса проводится с ихтиозиформным невусом при CHILD-синдроме, 2-й стадией недержания пигмента, лихеноидным эпидермальным невусом, линейными вариантами красного плоского лишая, болезни Дарье, блестящего лишая, простого лишая Видаля, порокератоза, линейными бородавками, невоидным псориазом.
Посмотрите, как выглядят разновидности линейных невусов на этих фото:
Общее описание
Первые маленькие коричневые пятна могут образоваться на кожном покрове еще в детском возрасте, а также у грудничков. Доброкачественные родинки, фото которых представлены в данной статье, представляют собой невус, не являющийся опасным для здоровья человека. Основа их образования заключается в клетках меланоцитах, которые накапливают в себе естественный пигмент меланин. Именно в зависимости от количества данного пигмента могут быть отличия в окраске этих новообразований. Бывают самого разнообразного оттенка доброкачественные родинки на коже. Фото это наглядно показывает. Чаще всего встречаются следующие цвета:
- черный;
- красный;
- коричневый;
- розовый;
- синий.
От места локализации, а также концентрации меланина будет зависеть форма данных новообразований. Родинки могут иметь ножку, а также располагаться под кожным покровом. По форме они также могут быть выпуклыми или плоскими. Чаще всего встречаются округлые доброкачественные родинки на коже, фото которых представлены в нашей статье. Однако имеются и некоторые исключения. Развитие данных новообразований провоцирует ультрафиолет – естественный солнечный свет. Также причиной появления родинок на теле может быть частое посещение солярия. Не стоит исключать наследственные факторы. Наиболее частой причиной появления родинок на теле является гормональный сбой в организме, который будет характерен для следующих периодов:
- климакс;
- беременность;
- половое созревание.
А теперь стоит более подробно ознакомиться с тем, какими бывают данные образования, а также следует ознакомиться с фото доброкачественных и злокачественных родинок на теле.
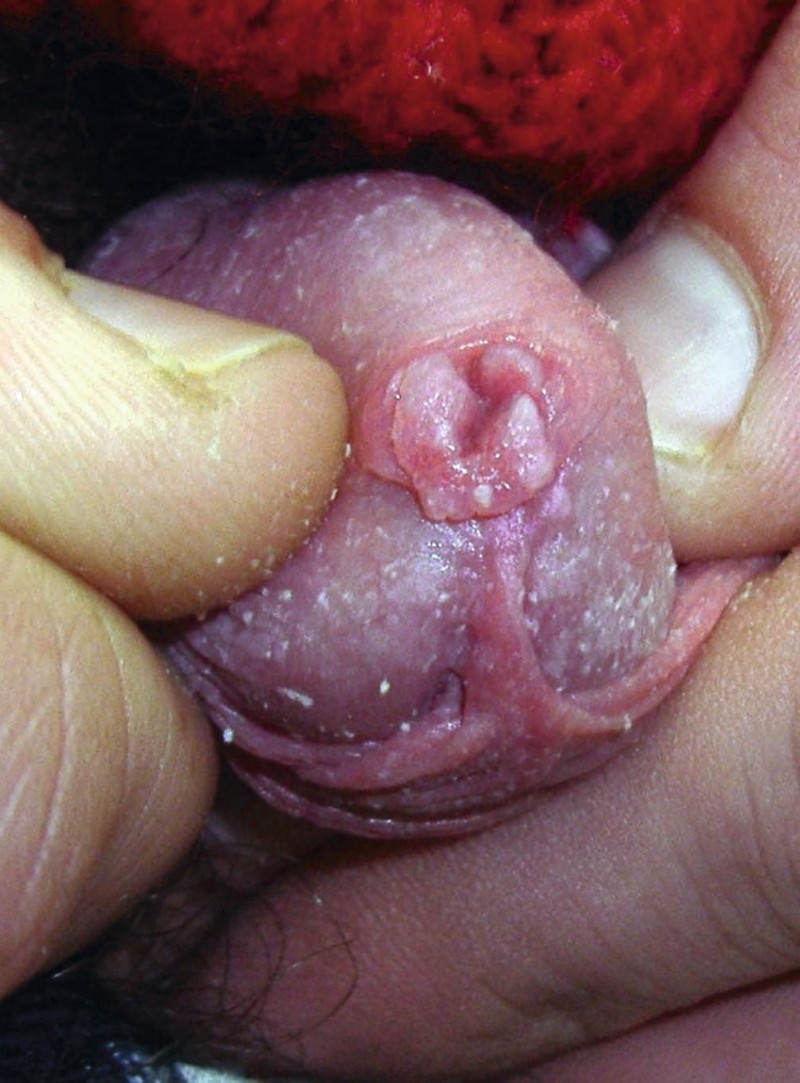
Причины появления
Висячие невусы выглядят как наросты конусовидной формы с неровной поверхностью. Цвет может быть разным, но в большинстве случаев приближен к оттенкам кожи. Нередко наросты сливаются с кожным покровом, а иногда имеют белый или даже бурый оттенок.

Образование такого вида родинок происходит в разные периоды жизни, например, у детей они появляются во время полового созревания, а у женщин — во время беременности по причине колебания уровня гормонов. Висячие невусы имеют разную морфологию и места локализации. Нередко появляются на видимых участках тела, характеризуются неэстетичным внешним видом и провоцируют возникновение комплексов. Количество таких образований с возрастом обычно увеличивается.
Основные причины появления висячих родинок на теле:

- Генетическая предрасположенность. Если хотя бы у одного из родителей большое число таких новообразований, то у ребёнка с вероятностью в 90% их тоже будет немало. Серьёзную угрозу здоровью они не несут, но тем не менее требуют внимательного наблюдения.
- Ультрафиолетовое излучение. Обычно количество родинок начинает увеличиваться при попадании на кожные покровы солнечных лучей. Ультрафиолет изменяет состав клеток и провоцирует чрезмерную выработку меланина. Большие дозы излучения, полученные, к примеру, в солярии, способствуют ещё большему появлению меланиновых образований. Люди, имеющие светлую кожу, рыжие волосы и светлые глаза, должны опасаться такого воздействия.
- Нарушения гормонального фона. Уменьшение или увеличение уровня гормонов влияет на выработку меланина и становится причиной роста родинок такого вида.
- Повреждения кожи. Ожоги, укусы насекомых, царапины и другие травмы значительно повышают риск появления новообразования.
- Инфицирование вирусом папилломы человека. Заражение может вызвать множественные формирования на коже, которые при отсутствии лечения довольно часто перерождаются в онкологическое заболевание.
- Стрессовые ситуации и эмоциональные всплески. Как правило, после нарушений психологического характера возникает выброс адреналина, что нарушает процессы метаболизма в эпидермисе.
- Радиационное излучение. Возникновение невусов связано с защитной реакцией организма на повышение выработки меланина. Наблюдается при работе с радиоактивными веществами.
Пигментированное формирование на коже можно встретить практически у всех людей, независимо от возраста, расовой или половой принадлежности. При появлении таких элементов следует обратиться к врачу-дерматологу. Он поможет исключить опасность перерождения невуса в раковую опухоль.
Показания
Большинство родинок удалять, конечно, не требуется, если они расположены в таких местах, где травмам не подвергаются и внешнего вида не портят. Но иногда это желательно или даже необходимо.
Рекомендуется удалять родинки в следующих случаях:
- из косметических соображений;
- если они расположились в местах роста волос на лице или голове и травмируются при бритье или расчесывании;
- при изменении их формы или размеров;
- при появлении неровных краёв или разрастаний;
- если на поверхности появились язвочки, корочки, пузырьки или кровяные подтёки;
- сама родинка или кожа вокруг неё стала чесаться или появилось чувство жжения или онемения;
- кожный покров на ней прибрел глянцевый блеск;
- появилась узловатость;
- следует обеспокоиться, если на лице появилось много новых невусов, необходимо выявить причину появления таких новообразований. Это не эстетично и неудобно, лучше от них избавиться.
- синие или голубые родинки также подлежат немедленному удалению, так как, появившись, они продолжают постепенно медленно расти, и процент их перерождения в злокачественные опухоли высок.
 Шанс перерождения повышается при генетической предрасположенности и при частом и долгом пребывании на солнце или в соляриях.
Шанс перерождения повышается при генетической предрасположенности и при частом и долгом пребывании на солнце или в соляриях.
Методы лечения
В зависимости от конкретной формы образования врач назначит удаление. В противном случае случайное травмирование может вызвать большее разрастание и инфицирование.
Существуют и другие формы лечения:
- Радиоволновое удаление считается менее травматичным. Если образование больших размеров, то после проведения процедуры потребуется наложить шов. При таком способе лечения клетки испаряются. Операция проходит безболезненно. Отечность и покраснения практически не встречаются.
- Лазерное удаление – ликвидация образования бесконтактно. С помощью этого метода можно удалить образования небольших размеров, которые локализуются на лице, шее и на груди.
- Классический хирургический прием считается наиболее актуальным в том случае, если веррукозный невус больших размеров. Операция проводится под общим наркозом, взрослым пациентам вводят местную анестезию.
Данный вид образования считается безопасным.
Лечение веррукозного невуса обычно производится над доброкачественным образованием. Поскольку это заболевание только в редких случаях может трансформироваться в злокачественную форму. В 80 % случаев прогноз более чем благоприятный.
В отдельных случаях необходима консультация врача, если родинка появилась в преклонном возрасте, размеры ее большие и изменилось резко их количество.
Постоянное повреждение, трение кожного покрова на месте невуса негативно сказывается на его структуре. Поэтому во избежание страшных последствий и осложнений необходимо сразу обращаться к врачу для удаления образований.
Диагностика
Для того чтобы определить конкретный вид невуса, используются такие диагностические мероприятия:
- Дерматоскопия. Она проводится для изучения глубины новообразования, его контуров и структуры.
- Визуальный осмотр родинки.
- Гистологическое исследование, позволяющее предельно точно определить тип невуса. Проводится оно только после завершения процесса иссечения.
- УЗИ. Необходимо для исследования инфильтративного роста образования и его глубины.
- Сиаскопическое исследование. С его помощью врачи определяют степень распределения в клетках пигмента, который и формирует само образование.
Традиционный способ диагностики невуса — это его иссечение и последующее исследование, но благодаря дерматоскопии можно определить тип родинки без вмешательства
Что представляет собой диспластический невус
Диспластический невус — образование, имеющее большую склонность к приобретению злокачественных свойств. Определение «диспластический» означает внутреннюю и внешнюю атипичность таких образований и отличие от обычных родинок. Выглядят элементы как родинки или пигментные пятна разных размеров с неровными краями, неоднородной коричнево-чёрной окраской. Поверхность невуса может быть совершенно плоской или слегка возвышенной над кожей в эпицентре. Характерной локализации такие атипичные родинки не имеют, число образовавшихся пятен может значительно варьироваться у разных людей.
Диспластические невусы — это скопления синтезирующих пигмент кожи меланоцитов, которые попадают в эпидермис или дерму ещё во время внутриутробного развития.
Подобные доброкачественные образования встречаются примерно у 5% населения планеты, относящегося к европеоидной расе. Образовываться атипичные невусы могут в любом возрасте у людей любого пола. По наследству передаётся предрасположенность к появлению таких родинок.
Классификация образований
Диспластические меланоцитарные невусы делятся дерматологами на две большие группы в соответствии с размерами, формой и степенью риска малигнизации (озлокачествления):
- спорадические невусы — одиночные, вид приобретённых новообразований-предшественников меланомы;
- семейные невусы — множественные атипические образования.
Спорадические невусы
Первый тип включает в себя:
- Типичную форму, при которой пятно выглядит как яичница-глазунья — с возвышением по центру. Это образования различных коричневатых оттенков, могут иметь разную величину:
- 1–15 мм — минимальные;
- 1,5–10 см — средние;
- 10–20 см — большие;
- больше 20 см — гигантские.
- Лентиго — плоское образование очень тёмного цвета крупного размера (от 5 до 20 см).
- Кератолитическую разновидность — крупные родинки с неоднородной светло-коричневой поверхностью.
- Эритематозный вариант — пигментные пятна розоватых оттенков очень крупных размеров (могут превышать 20 см).
Семейный тип образований
Второй, семейный, тип диспластических невусов — это следствие генетической предрасположенности к дисплазии меланоцитов под воздействием ультрафиолета, при этом все родственники, даже не имеющие пигментных пятен, состоят в группе риска по развитию меланомы — одной из наиболее злокачественных опухолей кожи, дающей мгновенные метастазы.
По склонности к злокачественному перерождению невусы Кларка онкологи разделяют на 2 формы:
- спорадическую (приобретённую) с риском озлокачествления родинки в 7–70 раз:
- тип А — невус без перерождения в меланому;
- тип С — невус с малигнизацией в меланому;
- наследственно-семейную:
- тип В — родинка без трансформации в меланому;
- тип D1 — невус с малигнизацией в меланому;
- тип D2 — 100% малигнизация невуса — атипичные родинки имеются у 2 и более родственников, риск трансформации в меланому превышает 1 тыс. раз.
Образование может иметь стабильный характер и не меняться на протяжении длительного времени, может самопроизвольно регрессировать или перерождаться в поверхностную меланому. Известно, что риск злокачественной трансформации невуса повышается у тех людей, у которых родинка появилась после 40–50 лет. Такие пациенты требуют тщательного наблюдения.
Основные признаки заболевания
Чаще всего оно возникает на тыльной стороне рук или же стоп, на ягодицах, голенях и предплечьях. Крайне редко можно увидеть голубой невус в ротовой полости или же на лице. Обычно развитие подобного новообразования протекает бессимптомно. Родинка не вызывает зуда, боли и дискомфорта. Только в некоторых случаях голубой невус мешает – при расположении в тех местах, где существует риск его механического повреждения.
Если же новообразование начало трансформироваться в меланому, то это можно определить самостоятельно. При этом голубой невус увеличивается в размерах, исчезает четкая граница, возникают неприятные ощущения.
Меланомонеопасные виды родинок
Невус Сеттона представляет собой узелок красного или коричневого оттенка, достигающего размера пяти миллиметров в диаметре. Над поверхностью кожного покрова возвышается незначительно. Круглый или овальный узелок, обычно окруженный белым кольцом депигментированной кожи. Способен такой узелок к спонтанному исчезновению, размещается в основном на руках и туловище.
Невус фиброэпителиальный представляет собой медленно растущее образование с мягкой эластичной поверхностью и сферической формой. Размеры не превышают диаметра в десять миллиметров. Может содержать пушковые или щетинистые волосы и иметь натуральный цвет. Цветовая гамма может иметь также синюшный, розоватый или темно-коричневый оттенок. Располагаться может одиночно или десятками по всему туловищу или на лице. Имеет отличие от пограничного пигментного невуса менее насыщенным цветом, правильным очертанием и наличием волос.
Пигментный невус внутридермальный представляет собой простое родимое пятно коричневого цвета, которое может находиться в любой части тела.
Пятно монгольское располагается в пояснично-крестцовой зоне. Родинка представляет собой пятно округлой неправильной формы голубого или коричневого цвета. Появляется у детей с рождения и проходит самостоятельно к подростковому периоду.
Невус папилломатозный представляет собой образование с неправильными очертаниями и имеет неровную поверхность. Цвет обычно натуральный или темно-коричневый с размерами до нескольких сантиметров. Обычно родинка пронизана волосками и локализуется чаще всего на волосистой части головы.
Невус веррукозный представляет собой разновидность папилломатозного невуса. Отличие заключается в большей пигментации и бугристости поверхности, часто прорезанной глубокими трещинами.
Отличия хороших видов родинок от плохих
Многих владельцев таких образований на коже волнует вопрос, как отличить доброкачественную родинку от злокачественной. Сделать это довольно просто, стоит лишь внимательно рассмотреть родинку. Неопасными можно считать четко очерченные родимые пятна небольшого размера. Они имеют однородную структуру и не сильно выступают над кожей. Цветовая гамма варьируется от светло-желтого до черного оттенка. Но если возникают сомнения, то лучше пройти осмотр у дерматолога с применением специальных исследований.
К плохим родимым пятнам можно отнести появление в их области интенсивной боли различного характера. Если в течение двух месяцев родинка сильно увеличилась или в ее области появился зуд, то — это повод для обращения к врачу. Дополнительное беспокойство должно вызвать и появление на поверхности образования дополнительных корочек, выпуклостей или язвочек.
Родинки на теле и причины их появления
На появление этих доброкачественных образований могут оказывать влияние разные факторы, которые стимулируют избыточное деление кожных клеток на ограниченном участке кожи. Современные медики выделяют следующие факторы, как основные, при появлении родинок:
- Ультрафиолетовое излучение.
- Нарушения гормонального баланса и связанные с этим фактором заболевания.
- Генетические изменения в организме, способствуют наследственной передаче родимых пятен детям, идентичных родинкам родителей, появляющихся в определенных местах тела.
- Различные дефекты развития кожи, которые приводят к возникновению врожденных родинок у детей начиная с двухмесячного возраста.
- Возможность появления родинок при длительном приеме препаратов, содержащих гомоны.
- Длительно протекающие и не леченные вирусные и бактериальные инфекции.
Какие родинки следует удалять и методы их ликвидации
Удалять следует только те родимые пятна, которые представляют потенциальную угрозу для человека и могут превратиться в онкологическое заболевание. Удаление родинки не может спровоцировать развитие этого опасного заболевания. Операции по удалению родимых пятен совершенно безопасны и могут иметь побочное действие только в случае аллергической реакции на некоторые медикаментозные препараты.
В современной медицине приветствуется несколько способов для избавления от родимых пятен:
- Хирургические операции.
- Лазерное воздействие.
- Удаление с помощью жидкого азота.
- Воздействие электрическим током.
- Удаление радиоволнами.
Метод воздействия для удаления родимого пятна подбирается на приеме у дерматолога строго в индивидуальном порядке. Удаление при помощи лазера или жидкого азота относится к более щадящим методам борьбы с нежелательными новообразованиями. Все манипуляции проводятся без появления крови и максимально бережно воздействуют на кожу вокруг родинки.
Второстепенные признаки болезненного пятна
Рассмотренные показатели считаются наиболее важными в определении опасного образования, но существуют ещё и второстепенные, которые также укажут на опасную разновидность пятна. К ним относят:
- Наличие воспалительного процесса, во время которого кожа возле родинки начинает приобретать красный оттенок и становится болезненной.
- Кровотечение, выделение жидкости, образование корочки. Также такие образования очень часто покрываются небольшими язвами.
- Чаще всего увеличение родинок происходит не в ширину, а в длину.
- Поверхность пятна начинает покрываться сателлитами (множественные розовые вкрапления).
- Обнаружение ножки у невуса. Узловой тип, как правило, можно обнаружить на шее, спине и на конечностях.
- Изменение матовой поверхности родимого пятна и развитие на нём небольшого отблеска.
Внешние признаки родинки могут давать лишь предположительные выводы. Точный и правильный диагноз вам сможет поставить лишь лечащий специалист, предварительно сделав биопсию.