Альдостерон: норма гормона, действие, функции, антагонисты
Содержание:
- Что такое альдостерон?
- Причины повышения альдостерона
- Диагностика гиперальдостеронизма
- Анализы и диагностика
- Видео на тему
- Синдром Барттера
- Отклонения показателей гормона от нормы: симптомы, способы нормализации
- Повышенный гормон альдостерон
- Клиника Семейный доктор на Усачева
- Особенности и функции гормонального элемента
- Верошпирон
- Высокий уровень ренина
Что такое альдостерон?
Гормоны в организме человека или животных выполняют определенные функции. Баланс гормональных веществ – это залог хорошего самочувствия, работоспособности, быстрого восстановления после нагрузок. Альдостерон – это гормон кортикостероидной группы. Продуцируется корой надпочечников. После выброса в кровь свободно транспортируется в печень, где совершается его трансформация и подготовка к выведению в составе мочи.
Функции альдостерона:
- Контролирует баланс минералов в организме.
- Поддерживает в норме соотношение солей натрия и калия, чтобы обеспечить задержку воды в организме в достаточном количестве. Избыток жидкости – это отеки тканей. Недостаток воды – обезвоживание и нарушение жизненных процессов.
- Следит за уровнем жидкости в кровеносном русле, что обеспечивает нормализацию артериального давления.
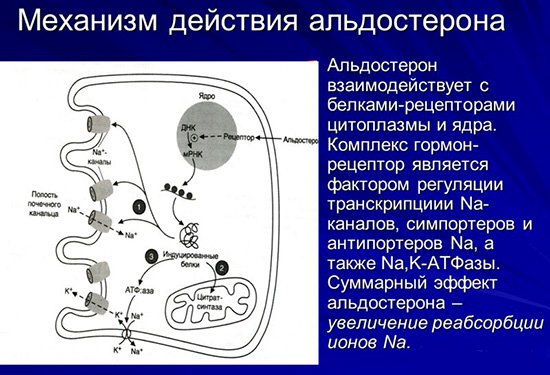
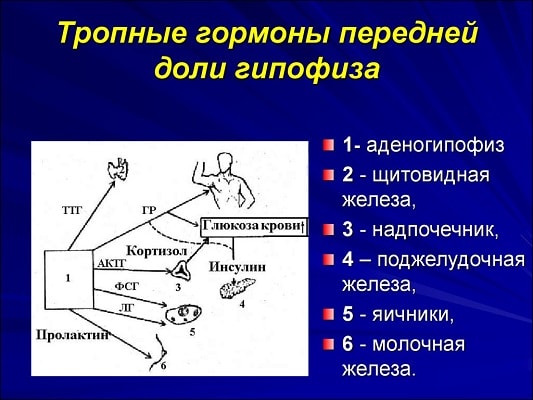
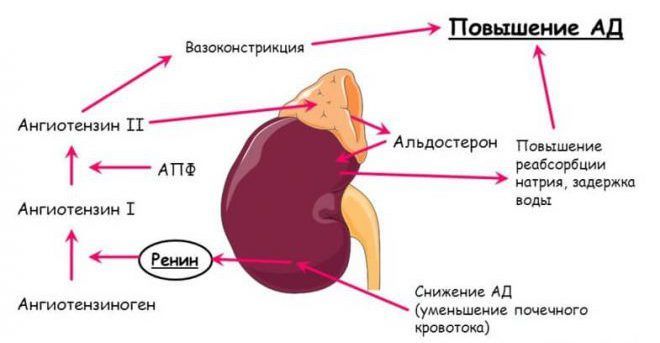
Альдостерон – единственный контролирующий баланс минералов кортикоид, поступающий в кровь. Он не связывается с альбумином и свободно перемещается по кровеносному руслу. Его синтез невозможен без ренина и ангиотензина, которые регулируют этот процесс и объединяются в систему ренин-ангиотензин-альдостерон (РААС). Это система контролирует состояние кровеносных сосудов, чтобы своевременно отреагировать на снижение давления в них.
- Это состояние стабилизирует ренин. Он поступает в кровь при сигнале низкого давления и запускает механический процесс по регуляции ионов натрия и калия. Натрий снижается в крови, а калий повышается, что считается природной нормой. Эти вещества антагонисты по отношению друг к другу.
- Запускается распад белка ангиотензина до структуры ангиотензин-2 под действием специфических ферментов.
- В сосудах возникает спазм под влиянием этого белка.
- Спазм воспринимается как сигнал для синтеза альдостерона. Его выбрасывает в кровь корковая часть надпочечников.
- Давление повышается, скорость движения жидкости в сосудах нормализуется, органы начинают работать стабильно.
Это стандартный анатомический процесс, происходящий в организме благодаря отлаженной системе РААС. При сбоях в ней запускаются патологические процессы, что ухудшает здоровье человека.
На заметку! Ренин и альдостерон – функционально зависимые вещества, что объясняет такой скачок в показателях. Чем ниже уровень одного из них в крови, тем выше концентрация второго, и наоборот.
Рениновое соотношение не позволяет артериальному давлению опуститься до критических показателей, несовместимых с жизнью. Это состояние возникает при обильной потере жидкости:
- рвоте;
- поносе;
- кровотечении.
Альдостерон и ренин активизируются, чтобы устранить дефицит в водно-солевом балансе.
Причины повышения альдостерона
Если альдостерон повышен, развивается гиперальдостеронизм. Патология бывает первичной и вторичной. Первичный альдостеронизм или синдром Конна вызван аденомой коры надпочечников, которые заставляют вырабатываться гормон в избытке, или диффузной гипертрофией клеток. В результате происходит нарушение водно-солевого обмена.
При проведении диагностики важно оценить альдостерон-рениновое соотношение. Первичный альдостеронизм характеризуется повышенным уровнем минералокортикоидного гормона и низкой активностью протеолитического фермента ренина
Основные симптомы заболевания:
- мышечная слабость;
- низкое артериальное давление;
- отеки;
- аритмия;
- метаболический алкалоз;
- судороги;
- парестезии.

Гораздо чаще диагностируется вторичный альдостеронизм, который развивается на фоне застойной сердечной недостаточности, цирроза печени, токсикоза беременных, стеноза почечной артерии, низконатриевой диеты. Происходит неспецифическая выработка гормона, усиленное высвобождение белка ренина и ангиотензина. Это стимулирует кору надпочечников секретировать альдостерон.
https://youtube.com/watch?v=IqTgQ1fMD4o
Вторичный альдостеронизм обычно сопровождается отеками. На функционирование гормона влияет уменьшение объема внутрисосудистой жидкости и замедленная циркуляция крови в почках. Этот симптом проявляется при циррозе печени и нефротическом синдроме. Альдостерон-рениновое соотношение характеризуется повышением уровня гормона, протеолитического фермента и ангиотензина.
Заболевания, при которых наблюдается альдостеронизм:
- Первичный – альдостерома, гиперплазия коры надпочечников.
- Вторичный альдостеронизм – сердечная недостаточность, нефротический синдром, транссудаты, гемангиоперицитома почки, гиповолемия, послеоперационный период, злокачественная гипертензия, цирроз печени с асцитом, синдром Бартера.
Повышен альдостерон может быть и после приема препаратов, содержащих эстрогены. При псевдогиперальдостеронизме уровень гормона и ренина крови резко увеличен при низкой концентрации натрия.
Диагностика гиперальдостеронизма
Для того чтобы не пропустить гиперальдостеронизм, вначале крайне важно выделить основные факторы риска, которые помогут заподозрить это заболевание. К ним относятся:
- артериальная гипертония II степени, т. е. стабильное повышение систолического (верхнего) артериального давления более 160/179 мм рт. ст., диастолического (нижнего) — более 100/109 мм рт. ст.;
- артериальная гипертония, устойчивая и/или плохо контролируемая препаратами (хотя этот признак далеко не всегда указывает на патологию);
- сочетание артериальной гипертонии с низким уровнем калия в крови (независимо от приёма мочегонных средств);
- артериальная гипертония и случайно выявленное (при УЗИ и/или КТ) образование надпочечника;
- отягощённый семейный анамнез: развитие артериальной гипертонии и/или острых сердечно-сосудистых катастроф до 40 лет, а также родственники, у которых уже был диагностирован гиперальдостеронизм .
Следующий этап диагностики — лабораторное подтверждение. Для этого исследуется альдостерон-рениновое соотношение (АРС). Данное исследование является наиболее надёжным, информативным и доступным. Оно должно проводиться в ранние утренние часы: в идеале не позднее чем через два часа после пробуждения. Перед забором крови необходимо спокойно посидеть 5-10 минут.
ВАЖНО: некоторые препараты могут повлиять на концентрацию альдостерона и активность ренина плазмы, что, в свою очередь, изменит АРС. Поэтому за две недели до сдачи данного анализа важно отменить такие препараты, как спиронолактон, эплеренон, триамтерен, тиазидные диуретики, препараты из группы ингибиторов АПФ, БРА (блокаторов рецепторов ангиотензина) и другие
Врач должен проинформировать об этом пациента и временно назначить другую схему лечения гипертонии.
При положительном АРС необходимо провести подтверждающий тест с физиологическим раствором. Он проводится в условиях стационара, т. к. имеет ряд ограничений и требует исследование уровня альдостерона, калия и кортизола исходно и после 4-часового вливания двух литров физиологического раствора. В норме в ответ на большое количество вводимой жидкости выработка альдостерона подавляется, однако при гиперальдостеронизме подавить гормон таким способом не удаётся.
Низкий уровень калия в крови отмечается лишь в 40 % случаев синдрома, поэтому он не может быть надёжным критерием диагностики. А вот щелочная реакция мочи (вследствие повышенного выведения калия почками) является довольно характерным признаком патологии.
При подозрении на семейные формы гиперальдостеронизма проводится генетическое типирование (исследование на предрасположенность) с консультацией генетика .
Третий этап диагностики — топическая диагностика. Она направлена на поиски очага заболевания. Для этого используются различные способы визуализации внутренних органов.
УЗИ надпочечников — низкочувствительный метод диагностики. Предпочтительнее проводить КТ: она помогает выявить как макро- и микроаденомы надпочечников, так и утолщения ножек надпочечников, гиперплазии и другие изменения .
Для уточнения формы гиперальдостеронизма (одностороннего и двустороннего поражения) проводится селективный забор крови из вен надпочечников в специализированных центрах . Это исследование эффективно снижает риск необоснованного удаления надпочечника только по данным КТ .
Анализы и диагностика
На предмет альдостеронизма обследуют при наличии:
- Гипертензии и гипокалиемии.
- Резистентной гипертензии.
- Тяжелой формы гипертонии.
- Начало гипертонии до 20 лет.
Обследование проводится в несколько этапов. Первую ступень диагностики включает:
- Определение калия в крови.
- Определение уровня альдостерона. Забор крови делают утром в положении сидя.
- Альдостерон вырабатывается неравномерно в течение дня: максимальная выработка отмечается в 8 утра, а минимальная в 23 часа. На его уровень влияют прием мочегонных и слабительных, злоупотребление солью; использование гормональных контрацептивов, физическая нагрузка, курение, стрессовые ситуации и беременность. Если уровень этого гормона в норме, исключают другие заболевания со сходной клиникой. Если же показатели повышены, диагностическими тестами разграничивают первичный и вторичный гиперальдостеронизм.
- Альдостерон-рениновое соотношение. Этот коэффициент указывает на особенности состояния ренин-ангиотензин-альдостероновой системы. В настоящее время это надежный и доступный метод скрининга альдостеронизма. Показательным является исследование крови у больного, находящегося в вертикальном положении в течение 2 часов. Большинство исследователей считают измененным АРС равным 40. Российская ассоциация эндокринологов рекомендует считать наличие первичного гиперальдостеронизма при АРС ≥ 50. Международное эндокринологическое общество признает первичную форму при АРС ≥ 30. При сочетании гипокалиемии, уровня ренина, который не определяется и альдостерона более 550 пмоль/л — диагноз первичного гиперальдостеронизма считается установленным.
Вторая ступень обследования проводится при завышенном коэффициенте APC. Она включает следующие тесты, которые проводятся на выбор:
- натриевая нагрузка (внутривенная или пероральная);
- супрессивный тест с флудрокортизоном;
- с каптоприлом.
Третий этап — диагностика с помощью КТ.
Опухоль, продуцирующая альдостерон, определяется как небольшие слабо васкуляризованные узлы диаметром до 2 см. При идиопатическом альдостеронизме надпочечники могут быть неизмененными или иметь узловые образования. Такие методы обследования, как КТ и МРТ, важны для выяснения подтипа первичного альдостеронизма. В зависимости от этого назначается лечение. Однако, небольшие альдостеромы часто интерпретируются как идиопатическая форма альдостеронизма при двустороннем узловом поражении, в результате чего проводится медикаментозное лечение, в то время как необходимо удалять опухоль.
Катетеризация вен надпочечников. Инвазивный метод исследования, заключающийся в селективном заборе крови из вен двух надпочечников. Это достоверный метод со специфичностью 100% для определения подтипа заболевания. Он позволяет провести дифференциальную диагностику между альдостерон-продуцирующей аденомой и диффузной гиперплазией коры надпочечников. Это сложное исследование, требующее большого опыта сосудистого хирурга. Прием препаратов прекратить за 3 недели, перед процедурой корректируют гипокалиемию, которая приводит к уменьшению секреции альдостерона. После определения альдостерона в крови из двух вен определяют градиент летерализации — соотношение уровня альдостерона на стороне, где преобладает его продукция к недоминантной стороне. Если градиент латерализации составляет более 2, то имеет место односторонняя продукция альдостерона, а результат менее 2 говорит о том, что надпочечники поражены с двух сторон.
К дополнительным методам исследования относится определение глюкозы натощак и после нагрузки. У некоторых больных отмечается нарушение толерантности к глюкозе, что связано со снижением выработки инсулина на фоне гипокалиемии. У детей и подростков с отягощенной семейной наследственностью проводят генетические исследования.
Видео на тему
Ренин в крови – биохимический показатель, характеризующий концентрацию протеолитического фермента в сыворотке. Данный анализ обладает самостоятельным диагностическим значением, но чаще применяется вместе с определением альдостерона и ангиотензина. Определение активности ренина в крови используют для оценки работы почек, при лечении гипертонии, а также при необходимости регулировать водно-электролитный баланс в организме. Для теста применяют плазму, выделенную из крови пациента. Унифицированный метод – хемилюминесцентный иммуноанализ. В норме активность фермента при заборе биоматериала в положении лежа – 2,8-39,9 мкМЕ/мл, а в положении сидя либо стоя – 4,4-46,1 мкМЕ/мл. Срок выполнения теста составляет 1 рабочий день.
Ренин в крови – биохимический показатель, характеризующий концентрацию протеолитического фермента в сыворотке. Данный анализ обладает самостоятельным диагностическим значением, но чаще применяется вместе с определением альдостерона и ангиотензина. Определение активности ренина в крови используют для оценки работы почек, при лечении гипертонии, а также при необходимости регулировать водно-электролитный баланс в организме. Для теста применяют плазму, выделенную из крови пациента. Унифицированный метод – хемилюминесцентный иммуноанализ. В норме активность фермента при заборе биоматериала в положении лежа – 2,8-39,9 мкМЕ/мл, а в положении сидя либо стоя – 4,4-46,1 мкМЕ/мл. Срок выполнения теста составляет 1 рабочий день.
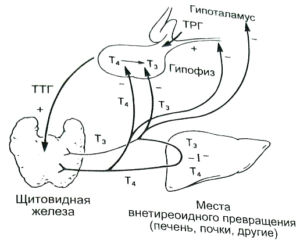
Ренин в крови является маркером, определяющим состояние ренин-ангиотензиновой системы. Протеолитический фермент применяется для диагностики гипертензивных состояний, так как отвечает за регуляцию давления крови и водно-солевого гомеостаза. Под воздействием ренина ангиотензиноген трансформируется в ангиотензин-I, который од влиянием ангиотензин-превращающего фермента (АПФ) превращается в ангиотензин-II. Данное сосудосуживающее вещество влияет на производство и освобождение из коры надпочечников альдостерона – гормона, который регулирует обмен калия и натрия.
Активная форма ренина в крови синтезируется в околоклубочковых ренальных клетках из проренина. Производство фермента увеличивается при гипонатриемии и пониженном кровотоке в почечных артериях. Активность ренина в крови подвержена суточным колебаниям, а также зависит от положения тела пациента (в вертикальном выше, чем в горизонтальном). Анализ находит широкое применение в клинической практике в терапии и эндокринологии для лечения пациентов с гипертонией, болезнью Аддисона и синдромом Конна.
Показанием для определения активности ренина является необходимость проведения дифференциальной диагностики болезней почек, синдрома Конна, вторичного альдостеронизма. Синдром Конна – первичный альдостеронизм, который возникает под воздействием новообразования надпочечников (альдостеромы). Данное состояние приводит к повышенному синтезу альдостерона и проявляется гипертонией, полиурией, резким понижением концентрации калия в организме, быстрой утомляемостью. Первичный альдостеронизм характеризуется уменьшением активности ренина в крови.
Вторичный альдостеронизм, вызванный изменениями в работе почек, печени и других органов, повышает не только активность ренина в крови, но и уровень альдостерона, поэтому важно одновременно определять их содержание в плазме. Противопоказанием к тесту является некомпенсированная форма гипокалиемии, а также повышенное артериальное давление. У пациентов с сахарным диабетом во время анализа может подняться уровень глюкозы, поэтому в период забора биоматериала важно следить за состоянием больного
К достоинствам исследования ренина в крови можно отнести высокую чувствительность (97-100%), а также скорость выполнения теста (1 рабочий день). Точность анализа повышается, если одновременно определять концентрацию свободного кортизола
У пациентов с сахарным диабетом во время анализа может подняться уровень глюкозы, поэтому в период забора биоматериала важно следить за состоянием больного. К достоинствам исследования ренина в крови можно отнести высокую чувствительность (97-100%), а также скорость выполнения теста (1 рабочий день)
Точность анализа повышается, если одновременно определять концентрацию свободного кортизола.
Синдром Барттера
Отличительной чертой синдрома Барттера является гиперренинемия, образованная по причине наличия дефекта юкстагломерулярных клеток. При таком диагнозе также диагностируется дефицит калия, переизбыток альдостерона, резистентность сосудов к ангиотензину и нарушения метаболических процессов.
Синдром Барттера обуславливается наследственным состоянием, при котором сосуды становятся не восприимчивыми к прессорному действию ангиотензина второй степени. В большинстве случаев у пациентов имеется первичный дефект почек, по причине которого утрачивается большое количество калия. У людей с таким диагнозом имеются жалобы на:
- адинамию;
- полидипсию;
- полиурию;
- головную интенсивную боль.
Отклонения показателей гормона от нормы: симптомы, способы нормализации
Если альдостерон повышен или снижен, то такое отклонение называют гиперальдостеронизмом или гипоальдостеронизмом (соответственно). Оба синдрома одинаково опасны, и могут существенно навредить здоровью. Поэтому их необходимо уметь распознать, чтобы вовремя купировать неприятную симптоматику и устранить ее причины.
Признаки повышенного альдостерона
Симптомы гиперальдостеронизма у женщин и мужчин одни и те же, и проявляться они могут посредством возникновения:
- артериальной гипертензии с повышением, преимущественно, почечного («нижнего», или диастолического) давления;
- вялости;
- быстрой утомляемости;
- частых приступов головных болей;
- сильной жажды;
- снижения остроты зрения;
- сердечной аритмии;
- кардиалгии;
- частых позывов к мочеиспусканию;
- никтурии;
- гипотонуса мышц;
- чувства онемения в руках и ногах;
- судорог;
- парестезии.
Такие признаки того, что альдостерон повышен у женщин и мужчин характерны как для первичного, так и для вторичного гиперальдостеронизма. Но во втором случае отклонение протекает более тяжело, а к предыдущим недомоганиям присоединяется образование периферических отеков.
Первые симптомы того, что альдостерон повышен у женщин, проявляются частыми головными болями, общей слабостью и апатией. Может произойти сдвиг в менструальном цикле, поскольку на фоне нарушения гормонального баланса у представительниц слабого пола этот признак возникает довольно часто.
Альдостерома надпочечника
На фоне первичного альдостеронизма может развиться опухолевидное образование, локализующееся в клубочковом эпителии коры парной железы – надпочечника. Симптомы альдостеромы надпочечника полностью идентичны вышеописанным, но выявить патологию самостоятельно невозможно – для подтверждения диагноза необходимо пройти целый ряд исследований: УЗИ, сцинтиграфию, КТ, МРТ.
https://youtube.com/watch?v=IqTgQ1fMD4o
Низкий уровень гормона: клиника
Симптомы гипоальдостеронизма проявляются:
- упадком сил;
- резкими перепадами температуры тела;
- ортостатической гипотонией;
- нарушением сердечного ритма;
- брадикардией;
- приступами синкопе (обмороков);
- снижением потенции у представителей мужского пола.
Нередко недостаток альдостерона протекает без каких-либо ярко выраженных симптомов. В такой ситуации патологическое отклонение нередко выявляется случайно, при прохождении пациентом обследования совершенно по другому поводу.
Способы нормализации концентрации гормона
Как снизить содержание альдостерона в организме? Для этого требуется длительная медикаментозная терапия. Она предполагает применение таких лекарств, как блокаторы АТ рецепторов, гепарин, кортикостероиды. В отдельных случаях требуется незамедлительное хирургическое вмешательство. Это касается пациентов, у которых были обнаружены опухолевые новообразования в области надпочечников.
Если говорить о том, как снизить альдостерон народными средствами, то в этом случае помочь может регулярный прием экстракта или отвара корня солодки. Терапия может продолжаться на протяжении длительного периода времени, но если курс лечения не прерывать, то рано или поздно можно будет добиться ожидаемых результатов. Однако помните, что не во всех случаях корень солодки разрешен к применению, поэтому перед тем как начинать лечебное мероприятие, обязательно проконсультируйтесь с лечащим врачом!
Повышенный гормон альдостерон
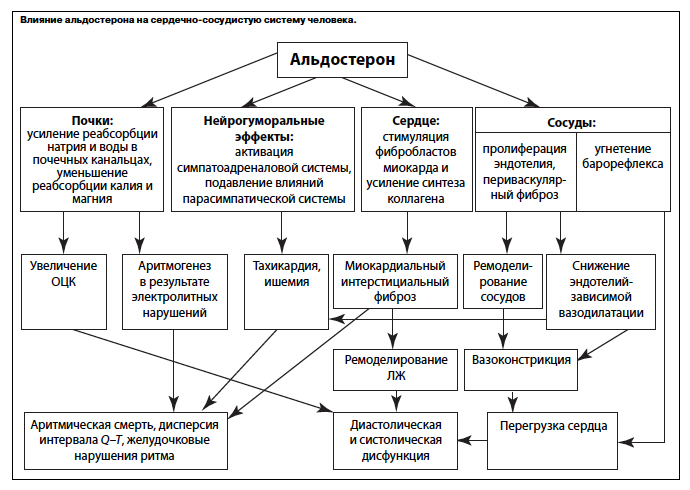
В медицинской практике гиперальдостеронизмом называется явление, когда альдостерон повышен. Уменьшение его количества — гипоальдостеронизм. Такие состояния появляются у женского и мужского пола любого возраста. Повышение уровня альдостерона развивается при разрастании коры надпочечников. Если у нее формируется больше ткани, она продуцирует увеличенное количество гормонов и ферментов. Состояние сопровождается уменьшением уровня калия в крови (гипокалиемия), гипертонией (повышением артериального давления).
Эти состояния вызваны нарушением водно-солевого баланса, которое приводит к изменению соотношения электролитов. Усиленный вывод калия с уриной сопровождается отеками из-за задержки воды внутри организма. Начинаются дистрофические изменения почек, мышц.
Причины повышения альдостерона
Гиперальдостеронемия наблюдается по физиологическим и патологическим показателям. Отличие в том, что после отмены причины, вызвавшей физиологический подъем, гормон придет в норму.
Причины физиологической альдостеронемии наблюдаются в следующих случаях:
- во время беременности;
- частая рвота при беременности;
- овуляция в лютеиновой фазе;
- употребление гормональных контрацептивов и других средств гормонального происхождения;
- постоянная диета, содержащая низкое количество натрия.
К патологическим причинам относятся:
- Генетические нарушения, приводящие к врожденному заболеванию (синдром Конна). На коре надпочечников образуется опухоль доброкачественного характера. Под ее влиянием нарушается водно-солевой баланс (меняется соотношение натрия и калия).
- Разрастание надпочечников, что приводит к чрезмерной гиперальдостеронемии.
- Развитие заболеваний сердечно-сосудистой системы, которые приводят к изменению давления: сердечная недостаточность, артериальная гипертензия (повышение сосудистого давления), атеросклероз, ишемия (сужение) сосудов органов).
- Заболевания щитовидной железы, вызывающие дефицит йода.
- Заболевания почек: недостаточность функции почек, гломерулонефрит.
- Заболевания печени: гепатит, цирроз.
- Разные формы адреногенитального синдрома.
Симптомы повышенного альдостерона
Так как гормоны регулируют множество функций организма, изменение их количества приводит к ухудшению состояния, изменению физических данных. Основные симптомы:
- сердечнососудистые проявления: нарушение проведения сердечного ритма (аритмия), тахикардия (учащенное сердцебиение), онемение конечностей, задержка жидкости, повышение или снижение артериального давления;
- признаки невралгии: головокружение, головная боль, парестезии конечностей (покалывание), онемение рук и ног, судороги, мышечная слабость;
- общие симптомы недомогания: слабость, вялость, быстрая утомляемость без физических нагрузок;
- нарушения работы ЖКТ: изменение стула (запор, диарея), нарушение пищеварения и другие заболевания;
- уменьшение потоотделения, жажда;
- отеки, которые могут увеличить конечности до огромных размеров;
- уменьшение кислотно-основного состояния, снижение его в щелочную сторону;
- резкое уменьшение массы тела;
- патология почек, вызывающая задержку натрия;
- изменение цвета кожи (потемнение кожных покровов).
Клиника Семейный доктор на Усачева
Клиника Семейный доктор на Усачева начал работу с 2009 года и в настоящее время оказывает медицинскую помощь взрослым и детям по большинству медицинских специальностей.
Приемы ведут: терапевты, гастроэнтерологи, кардиологи, колопроктологи, хирурги (общая хирургия, маммология, флебология, онкология), травматологи-ортопеды, акушеры-гинекологи, неврологи, реабилитационно-восстановительное лечение (физиотерапия, медицинский массаж, мануальная терапия, рефлексотерапия), урологи, стоматология (прием, лечение, хирургия, имплантология), ортодонты, оториноларингологи, офтальмологи, эндокринологи, дерматовенерологи, косметологи, трихологи, аллергологи-иммунологи, психотерапевты и психиатры, рентгенологи.
Для пациентов проводится широкий спектр клинической и лабораторно — инструментальной диагностики, рентгенологические исследования, в том числе в стоматологии (цифровая ортопантомография (ОПТГ) и радиовизиография), КЛКТ (конусно-лучевая компьютерная томография); экспертная ультразвуковая диагностика, функциональная диагностика: исследования сосудов головы и шеи, верхних и нижних конечностей, ЭХО-кардиография (ЭХО-КГ), электрокардиография (ЭКГ), комплексное исследование функций дыхательной системы, суточное мониторирование ЭКГ по Холтеру, суточное мониторирование артериального давления (СМАД), велоэргометрия, гастроскопия (ЭГДС), колоноскопия (ФГДС) под наркозом, цистоскопия, лечение зубов любой сложности, в том числе и во сне.
В клинике на Усачева осуществляется диспансерное и профилактическое наблюдение в рамках специально разработанных медицинские программы: ведение беременности на всех сроках, программы CheckUp, персонифицированное индивидуальное наблюдение.
В корпусе на Усачева оформляются медицинские документы, выписки, листки временной нетрудоспособности и справки.
Особенности и функции гормонального элемента
Где вырабатывается альдостерон, мы уже определили. Теперь давайте более детально остановимся на его особенностях и роли для человеческого организма.
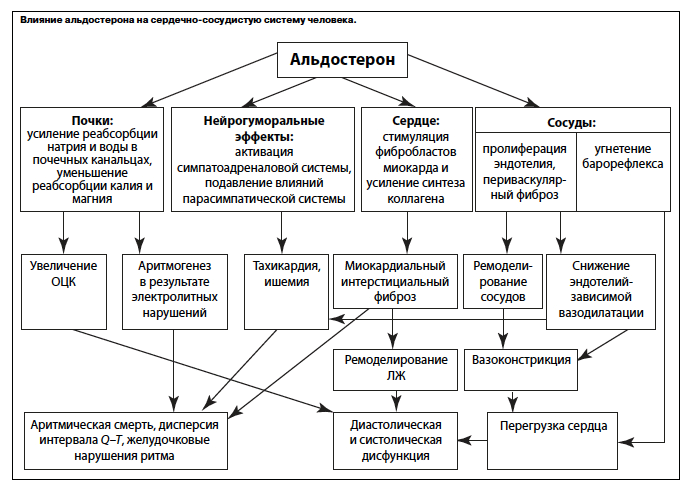
Гормон альдостерон тесно взаимосвязан с водным балансом. К примеру, если человек в сутки употребил больше жидкости, чем положено, это окажет непосредственное влияние на активность данного вещества. Она значительно повысится, чтобы как можно быстрее вывести излишки воды из тканей. Этим самым он предотвращает образование отеков. После стабилизации ситуации активность альдостерона снижается.
Основные функциональные задачи
Как и любой другой гормон, альдостерон выполняет широкий спектр функций. Так, при его участии:
- нормализуется и поддерживается водно-солевой баланс организма;
- регулируется артериальное давление;
- контролируется и регулируется доставка ионов в потовые и слюнные железы, а также кишечник;
- поддерживается водный баланс на внеклеточном уровне.
Так, если говорить о том, за что отвечает гормон альдостерон у женщин, то каких-либо специфических отличий от таковых у мужчин не существует. А вот показатели нормы могут разниться, и об этом необходимо знать.
Верошпирон
Препарат Верошпирон выпускается в виде таблеток и капсул, содержащих спиронолактон. Их характеристики:
Свойства: калийсберегающий диуретик, специфический антагонист альдостерона пролонгированного (длительного) действия
Лекарство подавляет выведение калия, снижает кислотность мочи.
Противопоказания: гиперкалиемия, анурия, болезнь Аддисона, беременность, гипонатриемия, непереносимость лактозы, почечная недостаточность, кормление грудью.
Побочные эффекты: тошнота, запор, рвота, кишечные колики, понос, гастрит, сонливость, головокружение, атаксия, мегалобластоз, гиперкалиемия, алкалоз, снижение потенции, аменорея (отсутствие месячных), крапивница, алопеция (облысение), судороги икр, аллергия.
Дозировка: 100-400 мг в сутки в 2-3 приема с еженедельной коррекцией дозы.
Особенности приема: с осторожностью принимается при гиперкальциемии, местной или общей анестезии, циррозе печени, гинекомастии, в пожилом возрасте.
Цена: 90 рублей за 20 таблеток.
Препарат Альдактон на основе спиронолактона выпускается в таблетированном виде. Его характеристики:
- Свойства: диуретик калийсебергающего типа, конкурентный антагонист альдостерона. Повышает выведение натрия, воды, уменьшает вывод калия и снижает давление.
- Противопоказания: гиперчувствительность к компонентам средства, первый триместр беременности, анурия, гиперкалиемия, почечная недостаточность.
- Побочные эффекты: диарея, диспепсия (нарушение пищеварения), сонливость, снижение эрекции, гинекомастия, кровотечения по типу менструации во время климакса.
- Дозировка: 100-400 мг в сутки за несколько приемов.
- Особенности приема: для детей назначают дозу 3,3 мг/кг массы тела в сутки.
- Цена: 2000 рублей за 50 таблеток.
Препарат Триампур в виде таблеток содержит активные компоненты гидрохлоротиазид и триамтерен. Характеристики средства:
Свойства: гидрохлоротиазид относится к тиазидным диуретикам средней силы, расширяет артериолы
Калийсберегающий мочегонный препарат триамтерен усиливает выделение с мочой ионов натрия без увеличения вывода калия.
Противопоказания: анурия, почечная недостаточность, беременность, прекома, печеночная кома, острый гломерулонефрит, лактация, гипокалиемия, повышенная чувствительность к сульфаниламидам и компонентам состава, гиперкальциемия, гипонатриемия, гиперкалиемия.
Побочные эффекты: тошнота, диарея, острый холецистит (воспаление желчного пузыря), эпигастральная боль, сухость во рту, сонливость, нервозность, головная боль, мышечные судороги, учащенное сердцебиение, обморок, метаболический ацидоз, сухость глаз, анемия, зуд кожи, крапивница, желтушность склер, нарушение менструального цикла.
Дозировка: по 1-2 таблетке дважды в день после еды.
Особенности приема: с осторожностью применяется при мочекаменной болезни, подагре, сахарном диабете, циррозе печени, до 18 лет.
Цена: 370 рублей за 50 таблеток.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Высокий уровень ренина
Повышенный уровень ренина представляет собой более серьезную опасность, чем низкий уровень гормона. Патологии, связанные с высоким ренином имеют последствия в самых различных органах человека, но более всего страдает сердечно-сосудистая система и почки.
Гипертония. Коварное заболевание, вызванное постоянным высоким кровяным давлением. Этот недуг, особенно в молодости, может долгие годы никак не проявляться, но исподтишка медленно поедать сердце, печень и мозг. Если симптомы все-таки есть, то это обычно головокружение, учащенный пульс, звон в ушах.
В повседневной жизни наше давление часто «скачет», например, во время физических нагрузок, употреблении алкоголя или сильных переживаний. А если человек и без того страдает гипертонией, то такое дополнительное повышение давления может иметь тяжелые последствия, вплоть до летального исхода.
После 45 лет различные степени этого заболевания присутствуют у 70% людей, обусловлено это возрастным сужением кровеносных сосудов. К сожалению, об этом ничего не знает ренин и продолжает тщательно и педантично выполнять свою функцию – как только давление немного снижается, гормон, интенсивно выделяясь из коры надпочечников, повышает и без того высокое давление.
Риск гипертонии значительно повышается, если пациент или его ближайшие родственники страдают сахарным диабетом или ожирением. Эти три заболевания – ожирение, сахарный диабет и гипертония почти всегда идут об руку, и лечение требует комплексного подхода.
Поражения почек. Этот комплекс заболеваний, вызванный высоким ренином, обусловлен особенностями строения и работы мочевыделительной системы, точнее, той ее части, которая связана с очисткой крови. Почки состоят из огромного количества микроскопических фильтров крови – нефронов, которые день и ночь без устали фильтруют, пропуская сквозь себя сотни литров крови, выделяя из нее опасные, токсичные, болезнетворные и бесполезные элементы.
Фильтрация осуществляется, когда кровь проходит через тоненькую мембрану, которая адсорбирует все вредные элементы, а они выводятся в мочевой пузырь. Что же происходит, когда ренин повышает кровяное давление?
Наши почки, работая без остановки сутки напролет, и так выполняют почти непосильную работу, пропуская через себя до 1500 литров крови в сутки, а теперь, когда сосуды сужаются, кровяной поток циркулирует еще быстрее. Кроме этого, повышенное кровяное давление усиливает напор на мембрану и когда гипертония продолжается многие месяцы, мембрана, в конце концов, не выдерживает и рвется.
Такая патология нефронов почки ведет к печальным последствиям. Большой риск теперь представляет вероятность попадания в кровь токсичных веществ, белков. Нарушается водно-солевой и калиевый баланс в организме, может начаться воспаление почек, вызванное поражением нефронового вещества.
Застойная сердечная недостаточность. Заболевание связано с невозможностью сердца перекачивать большие объемы крови, вызванные высоким давлением. Причиной высокого давления в данном случае является все тот же ренин. На начальных этапах заболевания пациенты жалуются на:
- сильную одышку даже при незначительной физической нагрузке,
- мышечную слабость,
- учащенное сердцебиение, аритмию, тахикардию,
- воспаление слизистых оболочек глаз, половых органов,
- многочисленные отеки частей тела, связанных с накоплением больших объемов жидкости.
Дальнейшее прогрессирование заболевания без должного лечения ведет к многочисленным патологиям почек, а печень становится плотной, увеличивается в размерах и в некоторых случаях болезненна при пальцевом исследовании.
Если же уровень гормона ренин и дальше продолжает бесконтрольно повышаться, наступают тяжелые и необратимые изменения во многих органах. В печени повышается уровень билирубина и наступает острый неалкогольный цирроз печени.
При этом заболевании значительная доза алкоголя может убить человека, а несоблюдение диеты, исключающей жирную и острую пищу – к полному отказу печени. Одышка у пациентов теперь уже наблюдается даже в состоянии покоя, а спать они могут только в полусидящем положении из-за ощущения нехватки воздуха.
Всасывательная функция кишечника нарушается, вызывая поносы, вплоть до постоянной диареи. Отеки после сна усиливаются и уже не проходят, как раньше, к полудню. Плавно болезнь переходит в так называемую кахексию и если медикаментозная терапия не достигает результата, больные умирают. Вот таким опасным может быть гормон ренин, когда уровень его значительно и долго повышен в организме человека без правильного лечения.