Особенности паратиреоидного гормона
Содержание:
- Совместимость Паратгормона и Кальцитонина
- Что такое Паратгормон интактный (PTH)?
- При каких ситуациях необходимо сдать анализ на паратгормон?
- Паратгормон повышен. Что это значит?
- Препараты паратгормона
- Когда необходимо проводить обследование паращитовидных желез
- Норма ПТГ в крови
- Паратгормон – что это такое?
- Каковы нормы паратгормона?
- Причины повышения уровня паратгормона
- Какие симптомы наблюдаются при пониженном паратиреоидном гормоне
Совместимость Паратгормона и Кальцитонина
Паратгормон и кальцитонин вырабатываются паращитовидными железами и входят в состав некоторых лекарственных средств. В эндокринологии данные гормоны регулируют работу многих органов и систем.
Паратгормон и кальцитонин вырабатываются паращитовидными железами и входят в состав некоторых лекарственных средств.
Действие паратгормона
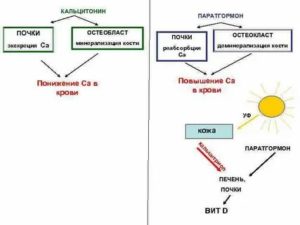
Паратгормон оказывает влияние на уровень кальция в крови, способствуя его повышению. Стимулирует активацию витамина D, который необходим для нормального функционирования костной системы. Гормон, поступающий в организм в нормальных количествах, улучшает состояние суставов.
Действие кальцитонина
Гормон оказывает влияние на уровень фосфора в крови, а также способен задерживать ионы кальция в костях, предотвращая их разрушение при воздействии ряда неблагоприятных факторов.
Где содержатся
Оба гормона можно обнаружить в большинстве препаратов, предназначенных для лечения заболеваний щитовидной железы, а также в продуктах питания.
Препараты
Препараты, в которых содержатся указанные вещества:
- Паратиреоидин – применяют при недостаточной выработки паратгормона паращитовидными железами; способствует повышению кальция в крови и устранению судорог;
- Паратирин – регулирует уровень кальция и фосфора в крови; применяется при остеопорозе, связанном с гиперпаратиреозом;
- Сибакальцин – представляет собой синтетический кальцитонин; избавляет от боли и препятствует деструкции костной ткани;
- Кальцитрин – применяют при гиперкальциемии, остеопорозе и фантомных болях.
Продукты
Для регуляции уровня паратгормона следует употреблять в пищу:
- сельдерей;
- сельдь;
- льняное масло;
- крапиву;
- белокочанную капусту.
Для поддержания необходимой концентрации кальцитонина следует включить в рацион:
- морепродукты;
- морскую капусту;
- кисломолочные продукты;
- яйца;
- творог.
Показания к одновременному применению паратгормона и кальцитонина
Показания для одновременного применения 2 гормонов:
- болезнь Педжета;
- остеопороз;
- медленное срастание костной ткани;
- остеомиелит;
- пародонтоз;
- профилактика переломов;
- болезнь Олбрайта;
- большое количество стрессов.
Совместный эффект паратгормона и кальцитонина
Нормальное содержание паратгормона и кальцитонина в крови способствует поддержанию здоровья костной и эндокринной систем.
Противопоказания
Противопоказания:
- повышенное артериальное давление;
- заболевания надпочечников;
- гиперчувствительность;
- беременность и кормление грудью;
- аллергия.
Как принимать паратгормон и кальцитонин
Для лучшего действия паратгормон в виде раствора вводится подкожно по 20 мг. Дозировку в каждом случае определяет врач. Количество препарата и курс лечения зависят от клинической картины и степени разрушения костной ткани. Кальцитонин также вводится подкожно, но в некоторых случаях и внутривенно.
Побочные действия
При лечении гормонами могут возникать аллергические реакции: зуд, жжение, отеки.
В начале терапии могут ощущаться приливы крови к лицу. Реже меняется уровень артериального давления.
В некоторых случаях отмечаются головные боли, тошнота, нарушения стула, неприятный привкус во рту.
В месте введения инъекции может возникать зуд, реже – болезненные ощущения.
Во время лечения может снижаться аппетит, появляться головокружение.
Не следует исключать возникновение анафилактических реакций, сопровождающихся отеком гортани и бронхоспазмом.
При несоблюдении пропорции повышается риск возникновения побочных реакций. Был зафиксирован случай летального исхода при введении кальцитонина, поэтому при гиперчувствительности лучше перестраховаться и начинать лечение с минимальной дозировки.
Мнение врачей
Ольга Владимировна (ортопед), 47 лет, Красноярск
Кальцитонин совместно с паратгормоном назначаю с осторожностью, так как повышается риск возникновения побочных эффектов. Препараты на основе данных гормонов помогают при тяжелой форме остеопороза
Александр Алексеевич (эндокринолог), 51 год, Якутск
Гормоны паращитовидной и щитовидной желез могут вызвать негативные реакции со стороны организма, поэтому лечение должно осуществляться под контролем состояния больного. Подобное сочетание может привести к последствиям.
Что такое Паратгормон интактный (PTH)?
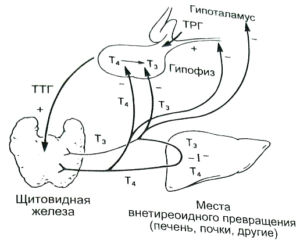
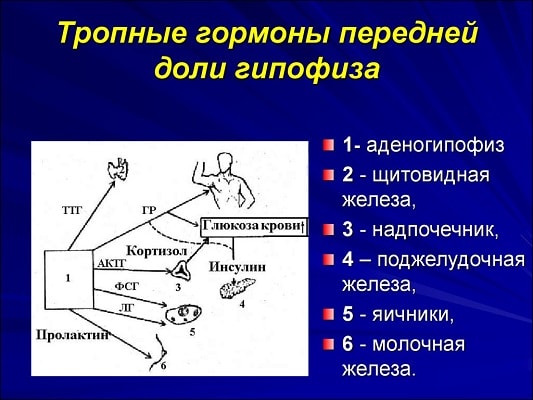
Гормон околощитовидных желез, один из основных регуляторов кальциевого гомеостаза.Паратиреоидный гормон — полипептид с молекулярным весом около 9500 Да, который обеспечивает поддержание нормальной концентрации ионов кальция в крови. Продукцию и секрецию паратгормона регулирует концентрация ионов Са2+ в плазме крови. Уровень ПТГ в крови увеличивается при снижении концентрации кальция. Паратгормон быстро повышает уровень кальциевых ионов посредством прямого действия на почки и кости. В канальцах почек он стимулирует активную реабсорбцию кальция. В костной ткани паратгормон активирует остеокласты, стимулируя резорбцию кости и выход кальция во внеклеточную жидкость. При гиперпаратиреозе, вследствие повышенной мобилизации кальция из костей, количество кальция, фильтрующегося в просвет почечных канальцев, увеличено. Поэтому абсолютное количество кальция, выводящегося с мочой, также повышается, несмотря на фракционное увеличение его реабсорбции, что объясняет частое возникновение кальциевых камней в почках у больных гиперпаратиреозом. Паратгормон блокирует реабсорбцию фосфатов в канальцах почек, это приводит к снижению концентрации фосфатов в плазме, что еще больше усиливает резорбцию костной ткани. В то же время физиологические концентрации паратгормона необходимы для нормальных процессов образования кости. К более медленным механизмам действия паратгормона на кальциевый обмен относится стимуляция образования в почках активной формы витамина Д и последующее увеличение абсорбции кальция в желудочно-кишечном тракте.В патогенезе гиперпаратиреоза ведущую роль играют нарушения кальций-фосфорного обмена вследствие избыточной продукции ПТГ Органами-мишенями ПТГ являются кости, почки и тонкая кишка. При действии ПТГ на костную ткань усиливается резорбция кости за счет активации остеобластов.
Влияние ПТГ на почки проявляется фосфатурией, обусловленной снижением реабсорбции фосфата в проксимальных канальцах. ПТГ стимулирует образование кальцитриола, который усиливает всасывание кальция в тонкой кишке. Важную роль в возникновении язвенного поражения желудка, двенадцатиперстной кишки и тонкой кишки играет гиперкальциемия, которая вызывает кальцификацию сосудов, и прямое действие ПТГ на слизистую оболочку желудочно-кишечного тракта.Первичный гиперпаратиреоз обусловлен либо аденомой паращитовидных желез, либо их первичной гиперплазией. Первичный гиперпаратиреоз характеризуется повышением ПТГ (в 2-20 раз), гиперкальциемией при нормальном или сниженном уровне фосфатов в крови.Вторичный гиперпаратиреоз представляет собой компенсаторную гиперфункцию и гиперплазию паращитовидных желез, развивающуюся при длительной фосфатемии и гипокальциемии, обусловленной хронической почечной недостаточностью, дефицитом витамина D и кальция, синдромом мальабсорбции.
При вторичном гиперпаратиреозе концентрация кальция в крови либо низкая, либо в пределах нормы, но никогда не бывает повышенной. Концентрация кальцитонина в крови снижена.Гиперпаратиреоз при эктопической секреции ПТГ (псевдогиперпаратиреоз) возникает когда злокачественные опухоли неэндокринных тканей продуцируют ПТГ. Наиболее часто секреция ПТГ встречается при раке почки и бронхогенном раке.Содержание ПТГ в крови может повышаться при D-гиповитаминозе, при энтерогенной титании и тетании беременных. У большинства больных с метастазами в кости определяют гиперкальциемию и повышенное содержание ПТГ в крови.Гипопаратиреоз — недостаточность функции паращитовидных желез, характеризующаяся снижением ПТГ, что способствует нарушению обмена кальция и фосфора. Недостаток ПТГ приводит к повышению уровня фосфора в крови, а также к гипокальциемии, обусловленной снижением всасывания кальция в кишечнике, уменьшением его мобилизации из костей и недостаточной реабсорбцией кальция в почечных канальцах. Кальцитонин в крови снижен.
Причинами гиперкальциемии при сниженной концентрации ПТГ являются избыток витамина D, идиопатическая гиперкальциемия у детей, саркоидоз, очень тяжелый тиреотоксикоз, некоторые случаи миеломы.Псевдогипопаратиреоз — синдром Олбрайта, наследственная остеодистрофия относится к редкому врожденному патологическому состоянию, при котором нарушен ответ на воздействие ПТГ как почек, так и костной ткани. Ни эндогенный, ни экзогенный ПТГ не повышают уровня кальция в сыворотке и не снижают концентрацию фосфора.
При каких ситуациях необходимо сдать анализ на паратгормон?
Специалист в эндокринологии назначает анализ, когда есть подозрения на разные заболевания. В первую очередь, проверяют синдром Шенгрена, имеется ли он у пациента. Уже потом необходимо провести диагностику, которая показывает выше нормы уровень гормона, ниже нормы или же он находится в норме. Сдают его по рекомендациям сразу с анализом на уровень ионизированного кальция, кальцитонина, а также фосфора.
Если поддаваться конкретике, то кальцитонин и паратгормон являются антагонистами. И это на самом деле очень важный факт. Кальцитонин старается укреплять костную ткань, что снижает количество переломов, в то же время паратгормон разрушает костные балки. Такое явление, как корреляция гормональных веществ может наблюдаться вместе с переданными наследственными качествами. Дело может доходить и до образования опухоли. Именно так наблюдается процесс, при котором задействованы сразу два гормональных вещества. Поэтому специалисты и говорят сдавать анализ на два разных гормона, но в совокупности.
При каких случаях назначают данный анализ на паратиреоидный гормон:
- чрезмерное понижение или повышение уровня кальция в крови человека;
- остеопороз;
- частые переломы длинных частей костей.
- склеротические изменения в частях позвоночного отдела;
- возникновение кистообразных образований в костной ткани;
- мочекаменная болезнь, при которой в почечном отделе появляются камни;
- возникновение недоброкачественных и доброкачественных опухолей в районе паращитовидных желез.
Как проходит данный анализ, как к ним подготовиться?
Уровень паратгормона в организме человека определяют с помощью взятия крови из вены. Данный процесс необходимо проводить именно натощак, 8 часов должно пройти с момента потребления пищи. В день сдачи анализа ни в коем случае нельзя курить за 3 часа непосредственно до процедуры. Также по советам врачей за 3 дня до анализа требуется отказаться от принятия различных препаратов кальция, которые предназначены именно для повышения его уровня в организме.
Сильные физические нагрузки,также могут способствовать неточному диагностированию уровня паратгормона. Постарайтесь воздержаться от приёма алкоголя, который негативно сказывается не только на анализ, но и на ваше здоровье. Жирная пища тоже запрещается, её нужно исключить из рациона за сутки до процедуры. Пациенты в процедурный кабинет стараются прийти пораньше, в это время им предоставляют абсолютное спокойное состояние. Также рекомендуют проходить анализ в 8 часов утра. Перед этим, конечно же, у вас должен состояться полноценный сон. Такие условия постараются обеспечить вам более верный результат анализа.
Какие специалисты помогут вам подготовиться к анализу:
- Ортопед;
- Эндокринолог;
- Терапевт;
- Ревматолог;
- Онколог.
Паратгормон повышен. Что это значит?
Превышение возрастных референтных показателей концентрации паратиреоидного гормона называется гиперпаратиреозом. Выделяют первичный, вторичный и третичный гиперпаратиреоз.
Причины и механизмы повышения ПТГ
Первичный гиперпаратиреоз возникает как результат образования гормонпродуцирующей опухоли паращитовидных желез. При этом состоянии механизм обратной связи не работает. Поэтому у больного развивается состояние гиперкальциемии.
Вторичный избыток паратирина возникает в ответ на гипокальциемию. Для компенсации этой проблемы организм увеличивает синтез паратгормона. Также наблюдается увеличение объема железистой ткани. Заболевание чаще острое, но при отсутствии адекватной терапии переходит в хроническое. Причинами становятся:
- алиментарный дефицит кальция;
- гиповитаминоз D, рахит;
- хронические заболевания почек с развитием почечной недостаточности;
- тиреотоксикоз;
- сахарный диабет;
- синдромы мальдигестии и мальабсорбции при поражении желудочно-кишечного тракта.
Третичное повышение ПТГ развивается как следствие невылеченного вторичного. При этом состоянии избыточно синтезируется паратгормон за счет паращитовидной аденомы. Такая патология часто встречается у пациентов на гемодиализе с выраженной почечной недостаточностью.
Состояние с эктопическим синтезом ПТГ называют псевдогиперпаратиреозом. Возникает при некоторых онкологических заболеваниях, синдроме Золлингера-Эллисона и др.
Повышение паратгормона иногда вызывается приемом лекарственных средств:
- лития;
- противосудорожных препаратов;
- витаминов D, фосфатов;
- стероидов;
- рифампицина, изониазида;
- тиазидных диуретиков.
Симптомы гиперпаратиреоза
При избытке паратиреоидного гормона клинические проявления связаны с нарушением электролитного баланса в сторону повышения кальция крови:
- жажда, частое мочеиспускание, полидипсия;
- слабость, боли в мышцах при нагрузке;
- ослабление и потеря здоровых зубов;
- фосфатно-кальциевый нефролитиаз с формированием почечной недостаточности;
- отставание в росте, деформации скелета у детей;
- остеопороз, частые патологические переломы, кистозные изменения костей.
Эти симптомы являются показаниями для исследования концентрации ПТГ сыворотки крови. При ухудшении состояния из-за резкого повышения паратгормона возникают жалобы:
- внезапное резкое ухудшение самочувствия,
- лихорадка до 40°С, сильная жажда,
- эпигастральные боли, неукротимая рвота,
- мышечные и суставные боли при движении.
При развитии таких симптомов пациентам рекомендуют выполнение лабораторных и инструментальных исследований:
- биохимический анализ крови, электролитный баланс;
- гормональный анализ крови;
- общий анализ мочи;
- УЗИ органов шеи;
- рентгенография шеи и органов грудной клетки;
- радиоизотопное сканирование сестамиби;
- компьютерная и магнитно-резонансная томография.
Лечение гиперпаратиреоза
Тактика лечения зависит от типа патологии. При первичном и третичном гиперпаратиреозе лечение только хирургическое: полная или частичная паратиреоидэктомия. Вторичный гиперпаратиреоз требует консервативных методов коррекции и заключается в повышении уровня кальция сыворотки крови. Для этого используют комплекс препаратов витамина D с препаратами кальция, лечат основное заболевание, назначают диету с ограничением количества поваренной соли и фосфатов.
Препараты паратгормона
Чтобы восстановить механизм, регулирующий кальциевый обмен, в качестве заместительной гормонотерапии используются препараты паратгормона.
При недостаточности паращитовидных желез назначается Паратиреоидин, призванный активировать их функционирование, чтобы устранить гипокальциемию. Чтобы не возникло возможного привыкания, препарат отменияется при появлении прогнозируемого эффекта с назначением витамина D и питания продуктами, богатыми кальцием с минимальным содержанием фосфора.

Еще одно средство – Терипаратид, содержащий паратгормон, назначается для лечения остеопороза у женщин, возникающего в постменопаузальном периоде. Эффективно активирует процессы минерализации костной ткани препарат Форстео, влияющий на регулирование кальциевого и фосфорного метаболизма, происходящего в почках и костной ткани. Принимается этот препарат длительное время.
Наблюдается активация функционирования паращитовидных желез при введении Преотакта, назначаемого при остеопорозе. Концентрация кальция в плазме через сутки после инъекции принимает исходное значение. Одновременно народный опыт рекомендует употреблять чай, заваренный с березовыми почками, листьями черной смородины или толокнянки.
Список литературы
- Jorgensen J.O.L., Thuesen L., Muller J., Ovesen P., Skakkebaek N.E., Christiansen J.S. Three years of growth hormone treatment in growth hormone-deficient adults: near normalization of body composition and physical performance // Eur J Endocrinol 1994; 130: 224-228.
- Говырин В.А., Жоров Б.С. Лиганд-рецепторные взаимодействия в молекулярной физиологии.
- Воробьева O.A. Факторы роста новые регуляторы репродукции
Когда необходимо проводить обследование паращитовидных желез
Железы нужно обследовать тогда, когда есть повод подозревать недостаточную выработку ПТГ. Уровень ПТГ проверяют в следующих случаях:
- Когда у человека часто ломаются кости.
- Остеопороз.
- Падает уровень кальция в крови.
- Склеротические процессы в позвоночнике.
- Проблемы при мочеиспускании.
- Неправильная работа паращитовидных желез.
- Камни в мочевом пузыре.
Как происходит обследование
Для того чтобы узнать количество гормона ПТГ в крови, у пациента берут анализ крови из вены. С утра пациенту ничего нельзя есть, ему 3 дня до обследования нельзя делать физические нагрузки, принимать алкоголь. В тот день, когда будет проходить обследование, больной должен отказаться от курения. Так же следует помнить, что за час до проводимого исследования пациент должен находиться в спокойном состоянии
Это важное обследование, поэтому к нему необходимо тщательно подготовиться, учитывая все рекомендации лечащего врача
У мужчин и женщин свои нормы и показатели parathyroid hormone
Нормы у мужчин колеблются в зависимости от возраста:
- до 22 лет — от 12 до 95 пг/млот;
- до 70 лет — от 9.5 до 75 пг/мл;
- от 72 лет — 4.7 до 117 пг/мл.
Нормы для женщин:
- до 22 лет — от 12 до 95 пг/млот;
- до 70 лет — от 9.5 до 75 пг/мл;
- от 71 года — 4.7 до 117 пг/мл3.
У беременных женщин эти нормы искажены.Когда проводится анализ, учитываются все возрастные и половые особенности человека, у которого появились симптомы нарушения выработки гормона. Как понизить паратгормон?
Как корректировать parathyroid hormone
Если в организме пациента недостаточно этого гормона, то ему назначают заместительную терапию на несколько месяцев или на всю жизнь. Это зависит от того, почему снизился уровень этого гормона в организме. Если в организме не хватает parathyroid hormone, то проводится хирургическая операция. Это необходимо для того чтобы достигнуть нормы гормона в организме человека. Бывают ситуации, когда в результате исследований выявлены признаки рака щитовидной железы, в таких случаях железа полностью удаляется и назначается гормональная терапия на всю жизнь.
Для нормальной выработки паратгормона необходимо вести здоровый образ жизни
Если анализ оказал, что в организме человека наблюдается избыток parathyroid hormone, то хирургическая операция является единственным выходом. Это необходимо для того, чтобы регулировать количество вырабатываемого гормона. Обычно эта операция переносится пациентом хорошо, без осложнений. Пациент после реабилитационного периода ведет обычный привычный для него образ жизни. Если пациенту пожизненно назначается заместительная гормонотерапия, он не чувствует недостатка parathyroid hormone в организме, он периодически проходит анализ на его содержание и следит, не появляются ли симптомы заболевания.
Врач эндокринолог рекомендует!
В короткие сроки и главное эффективно вылечить щитовидную железу поможет «Монастырский чай». Это средство содержит в своем составе только натуральные компоненты, которые комплексно воздействуют на очаг болезни, прекрасно снимают воспаление и нормализуют выработку жизненно необходимых гормонов. Вследствие чего все обменные процессы в организме будут работать правильно. Благодаря уникальному составу «Монастырского чая» он полностью безопасен для здоровья и очень приятен на вкус.
Мнение врачей »
Норма ПТГ в крови
Паратгормон секретируется импульсно. Наибольшее его количество вырабатывается во время ночного сна (в 3–4 раза больше). В норме среднее количество содержания ПТГ в крови составляет 0,15–0,6 нг/мл (15–76 пг/мл). С возрастом эти показатели изменяются.
Очень редко гиперпаратиреоз развивается или ухудшается внезапно и сопровождается серьезными осложнениями внезапного повышения содержания кальция в крови, такого как дегидратация и значительная кома, что и называется гиперкальцемическим гиперпаратиреозом. Подозрительный гиперпаратиреоз часто начинается с случайного обнаружения повышенного кальция в крови или из-за неспецифических симптомов анализов крови. Во вторичном фосфоре в крови гиперпаратиреоз обычно высокий, а также появляются другие изменения, такие как увеличение мочевины и креатинина при почечной недостаточности.
Кроме того, в лабораториях используют разные подходы к определению содержания паратирина в сыворотке крови. Выявляют количество:
- N-концевых фрагментов (230–630 пг/мл);
- С-концевых фрагментов (20–70 мкэкв/мл);
- общее содержание (4–9 мкэкв/мл);
- иммунореактивного гормона (3 мкг/л);
- интактного гормона (20–65 пг/мл).
Анализ на ПТГ назначают при:
Допрос и медицинский осмотр помогают найти дом гиперпаратиреоза и просят дополнительных исследований. Например, мы знаем, что есть почечная недостаточность или если человек лечится литием. Кроме того, вы должны попросить семейную историю заболеваний эндокринной железы. В гиперкальциемии, связанной с злокачественными новообразованиями, основное состояние обычно проявляется; обычно обнаруживаются симптомы рака с консультацией и пациентом с гиперкальциемией для проведения анализов. Когда состояние недолговечно или нет данных о продолжительности гиперкальциемии, подумайте о скрытом раке.
- остеосклерозе тел позвонков;
- псевдопереломах длинных костей;
- кистозных изменениях костей;
- тиреоидэктомии;
- подозрении на эндокринную неоплазию;
- для оценки обмена кальция.
Чтобы определить функцию паращитовидных желёз, проводят тест с ЭДТА. После введения этого препарата уровень кальция должен вернуться в норму в течение 12 часов. Если нарушена работа паращитовидной железы, процесс длится значительно дольше.
Требуются месяцы, если не годы, чтобы думать о доброкачественной форме гиперпаратиреоза. Следующим шагом будет изучение изображений и функциональных паращитовидных желез в поисках опухоли или аномального роста их. Используются ультразвук, компьютерная томография и магнитно-резонансная томография для обнаружения травм шеи, таких как аденома или рак паращитовидных желез. Указанный технеций дает нам представление о том, функционируют ли эти железы или нет, и где происходит абсорбция.
Другие методы, такие как исследование плотности костей, можно указать, чтобы увидеть эффекты гиперпаратиреоза на кости. Хирургия опухолей паращитовидной железы очень эффективна при коррекции первичного гиперпаратиреоза. Во-первых, потому что это облегчает ткани, которые мы можем проанализировать и определить, является ли это доброкачественной или злокачественной опухолью. Во-вторых, потому что в целом позволяет исцелить болезнь. Хирургическая процедура удаления массы должна сопровождаться рассмотрением всех желез, чтобы обнаружить опухоли или рост на других железах.
Увеличение секреции паратирина опасно не только тем, что оказывает разрушительное воздействие на кости. Его избыток может свидетельствовать о наличии серьёзного заболевания.
Паратгормон – что это такое?
Паратгормон – гормон паращитовидных желез (правильнее говорить «околощитовидных желез», но к термину «паращитовидные железы» уже многие пациенты очень привыкли, хоть он и не совсем верен с точки зрения словообразования).
Выработка паратгормона производится клетками паращитовидной железы в ответ на снижение уровня ионизированного кальция в крови. На поверхности клеток паращитовидных желез находятся особые рецепторы, которые способны оценивать концентрацию ионизированного кальция в крови и в соответствии с его уровнем вырабатывать паратгормон в больших или меньших количествах.
Очень часто термин «паратгормон» (гормон паращитовидных желез – от parathyroid hormone) пишут неверно, поскольку на слух неспециалисту бывает сложно уловить все особенности верного написания. Нередко в интернете можно встретиться такие термины, как «парат гормон», «парад гормон» и даже «парад гормонов». Правильный термин, конечно, один – паратгормон (пишется слитно и без дефиса).
Паратгормон – это полипептидный гормон (т.е. состоящий из аминокислот). В молекуле паратгормона – 84 аминокислотных остатка. В настоящее время структура паратгормона полностью расшифрована учеными. Было выяснено, что в молекуле паратгормона за биологическую активность отвечают первые 34 аминокислотных остатка, а остальные – отвечают за связывание гормона с рецепторами и стабильность молекулы в целом.
Основное действие паратгормона направлено на повышение уровня ионизированного кальция в крови. Реализуется это действие через три различных эффекта.
Во-первых, паратгормон усиливает активацию витамина Д в почках, что приводит к образованию из витамина Д важного гормоноподобного вещества – кальцитриола. Кальцитриол стимулирует всасывание кальция в кишечнике, что приводит к усиленному поступлению кальция из пищи в кровь
Обязательным условием для реализации данного эффекта паратгормона является наличие достаточного количества витамина Д в организме. Без достаточного поступления витамина Д в кровь паратгормон усилить всасывание кальция в кишечнике не способен.
Во-вторых, паратгормон усиливает обратное всасывание ионов кальция из первичной мочи. Этот эффект реализуется на уровне почечных канальцев.
В-третьих, паратгормон усиливает активность остеокластов – клеток, разрушающих костную ткань. Остеокласты, как бульдозеры или экскаваторы, начинают активно разрушать костные балки и выбрасывать образующийся при этом кальций в кровь. В результате концентрация кальция в крови растет, однако при этом снижается прочность костной ткани, что повышает вероятность возникновения переломов.
Паратгормон – это весьма интересный гормон, поскольку действие паратгормона на кость напрямую зависит от режима его выработки. Все, что мы говорили выше о негативном влиянии паратгормона на костную ткань, справедливо лишь для случаев, когда паратгормон повышен постоянно и непрерывно. Вместе с тем, периодическое и кратковременное поступление паратгормона в кровь оказывает на костную ткань положительный эффект, приводя к усилению образованию костных балок и укреплению кости. Сейчас этот эффект используется в лечении остеопороза – синтезирован даже лекарственный аналог паратгормона (терипаратид), периодическое введение которого в организм позволяет повысить прочность костной ткани и снизить вероятность переломов.
Каковы нормы паратгормона?
Нормы ПТГ измеряются в пикомолях на литр (пмоль/л) или пикограммах на миллилитр (пг/мл). В статье нормы гормона будут даны в пг/мл. Нормальный уровень паратгормона зависит от возрастной категории пациента:
- От рождения до 22 лет: 12,0 – 95,0 пг/мл.;
- 23 года – 70 лет: 9,5 – 75,0 пг/мл.;
- 71 год и старше: 4,7 – 114,0 пг/мл.
За уровнем ПТГ следует наблюдать во время беременности, если у женщины имеются предпосылки к нарушению кальциево-фосфорного обмена. Норма ПТГ для беременных та же, что и для взрослых: 9,5 – 75,0 пг/мл. Значительное отклонение от нормы следует расценивать как тревожный знак: скорее всего потребуются дополнительные анализы и терапевтическое лечение, в ходе которого баланс между кальцием и фосфором будет восстановлен. Женщина, кормящая ребенка грудью, может иметь повышенный уровень паратгормона в течение всего периода лактации.
Причины повышения уровня паратгормона
Повышенная концентрация ПТГ в крови может наблюдаться при следующих патологиях:
- карцинома паращитовидных желез;
- гиперплазия паращитовидных желез;
- хроническая почечная недостаточность;
- рахит;
- аденома паращитовидной железы;
- болезнь Крона;
- новообразования в области поджелудочной железы;
- колиты;
- метастазы в области паращитовидной железы.
 При нарушениях синтеза гормона снижается прочность костей
При нарушениях синтеза гормона снижается прочность костей
Если синтез паратирина нарушен, то происходит нарушение кальциево-фосфорного обмена в организме. Кальций вымывается из костей, быстро теряется, а его всасывание в желудочно-кишечном тракте становится недостаточным. В результате этого формирование костной ткани замедляется, что приводит к остеопорозу.
Кости теряют свою прочность и часто ломаются. При этом количество кальция в крови будет повышенным, так как под действием паратирина он вымывается и попадает в плазму. Кальциноз сосудов становится причиной нарушения кровообращения, в желудке и двенадцатиперстной кишке образуются язвы, а из-за повышения уровня солей фосфора в почках появляются камни.
Какие симптомы наблюдаются при пониженном паратиреоидном гормоне
Проявления заболевания включают следующие группы признаков:
- судорожный синдром;
- нарушения вегетативной системы;
- изменения психики;
- трофические нарушения;
- зрительные нарушения.

Для судорог при тетаническом (иначе судорожный) синдроме характерно избирательное и симметричное (одновременно с двух сторон) повреждение определенных мышечных групп. В основном судорожная активность развивается в мышцах рук, намного реже ног, в случае тяжёлого течения заболевания судороги появляются на лице, мышцы висцеральных органов страдают очень редко.
| Локализация судорог | Клинические проявления |
|---|---|
| Руки | Плечо прижато к туловищу, предплечье согнуто в локте, а кисть в лучезапястном и пястнозапястном суставах, пальцы сжаты и слегка склонены к ладони -«рука акушера». |
| Ноги | Стопа изогнута вовнутрь, пальцы в состоянии подошвенного сгибания, при этом большой палец покрывают остальные, а подошва вдавлена в виде жолоба. Обе конечности вытянуты и плотно прижаты друг к другу. |
| Лицо | Веки полуопущены, брови сдвинуты, челюсти сжаты, рот полуоткрыт и его углы опущены — «рыбий рот» |
| Коронарные сосуды | Резкая загрудинная боль,тахикардия, ощущения перебоев в работе сердца |
| Шея | Ларингоспазм (спазм голосовой щели), затрудняется вдох (инспираторная одышка), кожа лица становится цианотичной, на губах выступает пена. При тяжелых случаях возможна потеря сознания, больному требуются интубация или трахеотомия, иначе возможен летальный исход |
| Туловище – мышцы шеи и спины | Ригидность позвоночника, тело выгибается назад. |
| Туловище — межреберные и абдоминальные мышцы, диафрагма | Одышка, бронхоспазм |
| Желудочно-кишечный тракт | Затруднение глотания, тошнота, рвота, запор, кишечная колика |
| Мочевой пузырь | Анурия (отсутствие мочевыведения) |
При гипопаратиреозе судорожный синдром имеет ряд следующих особенностей:
- Судороги всегда болезненны, произвольные движения сведенными мышцами невозможны. Они тверды, трудно растягиваются, после чего возвращаются в прежнее состояние.
- Приступы редко возникают спонтанно, зачастую их провоцируют внешние раздражители: травма, физическая нагрузка, перегревание тела, у женщин может возникнуть во время беременности или родов (тетания матки).
- Дети чаще, по сравнению со взрослыми, страдают судорогами мышц гортани и внутренних органов, которые могут возникать без связи с судорогами в других группах мышц. Во время приступа ребенок может погибнуть от асфиксии (удушья).
Вегетативными нарушениями обусловлены следующие симптомы:
- обильное потоотделение;
- головокружения, иногда заканчивающиеся обмороком;
- усиленное восприятие к громким или резким звукам, к горькому или сладкому вкусам;
- звон в ушах, ухудшение слуха;
- кардиальные боли, нарушение сердечного ритма;
- альгоменорея у женщин (болезненные менструации)

Изменения в психике возникают при длительном течении гипопаратиреоза. У таких больных снижаются интеллектуальные способности, ухудшается память, развиваются депрессия, неврозы и частые бессоницы.
Еще одним проявлением хронической формы болезни являются трофические нарушения, симптомы которых:
- кожа становится сухой и шелушащейся, появляются пятна пигментации, возникает кандидоз;
- нарушается структура волос вплоть до алопеции или раннего поседения, замедляется их рост;
- ухудшается состояние зубной эмали, развивается или усиливается кариес;
- у детей возрастает риск неправильного формирования скелета, они отстают в росте от сверстников.
Также у пациентов, страдающих гипопаратиреозом продолжительное время, развиваются зрительные нарушения:
- ухудшение зрения в сумерках;
- нарушения аккомодации;
- развитие катаракты, что провоцирует ухудшение зрения, возможно развитие слепоты.
Гипопаратиреоз в значительной мере может усложнить жизнь человека. Однако многие симптомы по мере того, как уровень кальция возвращается в норму, постепенно подвергается регрессу (обратному развитию), и наблюдается восстановление деятельности пораженных органов. Но в случаях длительного или тяжелого течения болезни, а также отсутствия либо неэффективности применяемого лечения могут остаться последствия.