График сдачи анализов при беременности на первом, втором и третьем триместре
Содержание:
- Таблица обязательных анализов
- Признаки беременности в 1 триместре
- На что проверяют будущего отца при совместных родах?
- Обследование здоровых
- Исследование на инфекции
- Обнаружение гормона беременности
- Дополнительные обследования
- Планирование зачатия: дополнительные анализы
- II триместр (с 13 по 27 неделю)
- Размер и вес плода в первом триместре
- Признаки беременности в первый триместр
Таблица обязательных анализов
Вкратце диагностический план на ближайшие девять месяцев выглядит примерно таким образом:
|
Акушерский срок (недели) |
Назначаемые обследования |
|
5-7 |
|
|
7-11 |
|
|
11- (до 13 недель + 6 дней) |
|
|
-16 |
|
|
16-19 (до 19 недель включительно) |
|
|
20- |
|
|
-28 |
|
|
30 (ровно) |
|
|
-36 |
|
|
— |
|
|
37- |
|
В первом триместре
До 12-13 недель женщине желательно пройти первое скрининговое исследование, так называемый генетический тест или анализ на теоретически вероятные уродства малыша. По соотношению концентрации hcgb (хорионического гонадотропина) и плазменного белкового вещества РАРР-А, в совокупности с данными, которые показала фетометрия малыша, компьютерная программа рассчитает индивидуальный риск рождения ребенка с хромосомными нарушениями, такими как синдром Дауна, синдром Тернера и другими тотальными и неизлечимыми болезнями. На УЗИ также будут оценены маркеры генетических патологий — ТВП (толщина воротникового пространства) и визуализация костей носа.
Исследования общего плана, как и диагностика на предмет перенесенных инфекционных болезней, имеют огромное значение, ведь при установлении факта определенных колебаний от нормы и аномалий доктор сможет выбрать правильную тактику ведения беременной. Немаловажным медики полагают и обследование на выяснение группы и резус-принадлежности крови.
Когда у будущей мамочки обнаружится отсутствие специфического белка, то есть подтвердится отрицательный резус-фактор, ее мужу предстоит при беременности жены также посетить процедурный кабинет и сдать кровь на такой же анализ в этой же женской консультации, чтобы врач мог убедиться в резус-принадлежности мужчины и своевременно оценить риск развития резус-конфликта матери и плода.
Будущей маме в предстоит посещать акушера примерно один раз в 3 недели, если в процессе вынашивания крохи не возникнет осложнений и непредвиденных ситуаций. В этот период ей будет рекомендовано посетить других докторов — ЛОРа, кардиолога, офтальмолога, зубного врача и эндокринолога.
Во втором триместре
В середине беременности основное обследование — это второе скрининговое исследование. Кровь на биохимию сдают в период с 16 по 20 неделю, ультразвуковое сканирование допустимо провести в любое время до включительно. Как и во время предыдущего скрининга, будет оцениваться количественный показатель ХГЧ, а также уровня альфафетопротеина и свободного эстриола.
Вместе с показателями УЗИ и общим анамнезом беременной компьютерная программа для скрининговых исследований сможет подытожить картину и высчитать риски рождения малыша с патологиями и аномалиями развития.
В третьем триместре
Наибольшее количество анализов придется сдать . К 30 неделе сдается почти все то же, что уже сдавалось во время приема беременной на диспансерный учет. Анализ мочи по-прежнему является обязательным перед каждым посещением доктора. Визиты к гинекологу будущая мама с 30 недели начинает наносить каждые 7-10 дней. С 31 недели могут быть проведены диагностические исследования – КТГ плода и так называемое УЗИ с доплером (УЗДГ), задача которого — установить интенсивность тока крови в маточных сосудах.
Перед родами женщине снова предстоит сдать внушительный перечень анализов, включая цитологические исследование влагалищной слизи. 3 триместра ограничивается УЗИ на сроке с по 32 неделю.
Признаки беременности в 1 триместре
Различаются они не только по срокам зачатия, но и тем изменениям, которые происходят как с организмом самой женщины, так и с плодом. Первый триместр имеет самые выраженные признаки, которые сильно отличают его от последующих периодов беременности. Рассмотрим отдельно каждый из них:
изменения в эндокринной системе и перестройка гормонального фона — из-за этих процессов у женщины может слегка увеличиться щитовидная железа, на коже проявляются высыпания, а процессы усваивания еды немного усложняются, из-за чего может наблюдаться несварение и запоры;
слабость и обмороки — такие явления связаны с тем, что в период первого триместра беременности организм расходует колоссальное количество энергии, чтобы обеспечить быстрый и правильный рост ребенка. Так что легкие обмороки и постоянная сонливость вполне нормальное состояние, которое не должно пугать женщин, вынашивающих ребенка;
тошнота утром — здесь все зависит от физиологии. Но очень часто девушки жалуются на тошноту, которая их мучает непосредственно после подъема
В этом случае важно проконтролировать ситуацию, чтобы она не привела к нарушению режима питания;
стремление к употреблению различных продуктов — соленые огурцы вместе с мороженым и чесноком и прочие странные предпочтения, действительно, могут появиться у беременных в первый триместр
Здесь важно не нарваться на некачественную и просроченную еду, а также заменять желаемые продукты на полезную альтернативу;
частое мочеиспускание — это связано с тем, что матка увеличивается в размерах и начинает давить на мочевой пузырь, а это ведет к уменьшению его максимального объема;
увеличение веса — этого боится большинство женщин, которые ждут ребенка. Однако очень часто этого не избежать
Поэтому лучше задуматься о предотвращении появления растяжек и позаботиться об эластичности кожи.
Для женщины очень важно привыкнуть и адаптироваться к этим проявлениям, соблюдать правильный режим питания и придерживаться определенного распорядка дня. Только так можно легко и безболезненно пережить первый триместр беременности, сохранить свое здоровье и здоровье ребенка
Многих будущих матерей интересует вопрос, когда же становится виден живот? Доктор ответила нам и на него:
На что проверяют будущего отца при совместных родах?
 Большую популярность набирают партнерские роды. Но, чтобы отец смог присутствовать при появлении ребенка на свет, ему придется сдать некоторые анализы. Перечень необходимых процедур можно уточнить в роддоме. Абсолютное большинство родильных центров требуют от отца результатов таких исследований как:
Большую популярность набирают партнерские роды. Но, чтобы отец смог присутствовать при появлении ребенка на свет, ему придется сдать некоторые анализы. Перечень необходимых процедур можно уточнить в роддоме. Абсолютное большинство родильных центров требуют от отца результатов таких исследований как:
- Флюорография грудного отдела. С момента ее прохождения не должно пройти более одного года. Однако, желательно сделать ее перед самыми родами.
- Анализы крови на СПИД, ТОРЧ-инфекции, гепатит В и С, сифилис.
- Мазок из горла и носа на стафилококк.
- Заключение терапевта об общем состоянии здоровья будущего папы.
Результаты анализов крови и мазка должны быть получены не позднее, чем за три месяца до партнерских родов. Дополнительно могут потребовать паспорт и страховой полис.
Справка. Если результат флюорографии потерялся, но с момента ее прохождения не прошло больше 12 месяцев, можно запросить копию в рентгенологическом кабинете поликлиники.
В последнее время процедура допуска мужчины к партнерским родам все больше упрощается. Все анализы сводятся к прохождению лишь одного флюорографического исследования. Это делается потому, что из практики замечено, как присутствие мужа помогает женщине успокоиться и настроится на процесс рождения ребенка.
Внутриутробное развитие ребенка полностью зависит от здоровья матери, наличия болезней, обострения хронических инфекций. Особенно опасно первичное заражение ТОРЧ-инфекциями, которые часто вызывают необратимые патологии и уродства плода, вплоть до мертворождения. Мужчина должен серьезно относиться к здоровью своего ребенка и вовремя обследоваться, чтобы в случае обнаружения инфекции предотвратить ее передачу жене.
Обследование здоровых
Большинство беременных женщин – молодые, не имеют «багажа болезней». После 35 лет чаще встречаются те, кому необходимо особый подход в ведении вынашивания для благополучного исхода, даже если когда-то первая беременность и роды были идеальными.
Перечень анализов для здоровых девушек минимальный, как и количество посещений врача.
При постановке на учет
Оптимально, если девушка приходит становиться на учет на сроке, не позднее 12 недель.
Но если позже – перечень обследования не меняется, ведь врачу необходимо узнать полную картину о состоянии здоровья будущей мамы.
Анализы при беременности на ранних сроках наиболее многочисленные, так как включают весь перечень из возможного. А именно:
- анализ мочи и крови общий;
- кровь на содержание глюкозы;
- биохимический анализ крови;
- коагулограмма;
- кровь на ВИЧ, гепатиты В и С, сифилис;
- обследование на половые инфекции;
- мазок из влагалища на флору;
- мазок на онкоцитологию из шейки матки;
- анализ на группу крови и резус-фактор;
- бактериологический посев мочи на флору;
- кровь на гормоны щитовидной железы;
- сывороточное железо и ферритин;
- проводится замер размеров таза;
- обследование на TORCH-инфекции (токсоплазмоз, краснуху, ЦМВ, герпес первого и второго типов).
Помимо этого, необходимо обследование у узких специалистов:
- терапевт после выполненной кардиограммы (ЭКГ);
- уточняется давление, рост, вес;
- ЛОР;
- офтальмолог;
- стоматолог;
- при необходимости – хирург, кардиолог.
Исходя из заключений специалистов и результатов анализов, гинеколог определяет необходимое дополнительное обследование. С 11 недель до 14 выполняется первое скрининговое УЗИ
Оно важно для исключения синдрома Дауна и других серьезных генетических аномалий. Дополнительно может проводиться анализ на АФП (альфафетопротеин), повышение которого указывает на вероятность развития пороков у плода
После этого женщину могут направить врачу-генетику. Показания для этого следующие:
- выявленная патология по УЗИ;
- возраст женщины старше 35 лет;
- наличие в семье детей-инвалидов;
- пороки развития, хромосомные или серьезные соматические заболеваний у будущих родителей.
Врач-генетик может определить показания для проведения амниоцентеза (пункции передней брюшной стенки и забора вод для исследования) либо для хорионбиопсии (метод проведения поход на амниоцентез, но дополнительно иссекается небольшой участок хориона и исследуется).
После первой явки женщина должна прийти на прием в течение 10 дней с максимальным обследованием на руках. Следующий прием может быть назначен через шесть-восемь недель.
С 14 по 26 недели
Ближе к 20 неделям беременная проходит снова некоторые анализы и обследования:
- общий анализ крови и мочи;
- глюкозу крови;
- коагулограмму;
- УЗИ плода, при необходимости – УЗИ сердца малыша.
Начиная с 20-22 недель при каждом посещении женской консультации акушерка или врач проводит измерение ВДМ (высоты стояния дна матки) и ОЖ (окружность живота), артериального давления и веса беременной, дает направление на общий анализ мочи. По этим элементарным исследованиям можно заподозрить или даже выявить патологию беременности. Периодичность посещения врача – раз в месяц.
С 26 недели
К моменту получения отпуска по беременности и родам женщина проходит второе расширенное обследование. Оно включает:
- общий анализ крови и мочи;
- биохимический анализ крови;
- кровь на сифилис, гепатиты В и С, ВИЧ;
- мазок из влагалища на флору.
Необходимо посетить повторно терапевта. При отрицательных результатах на TORCH-инфекции повторно проводится исследование для того, чтобы исключить инфицирование за это время. Также измеряется давление, вес и рост, ОЖ и ВДМ.
Начиная с 28 недель при каждом посещении беременная записывает КТГ – кардиотокограмму, которая отражает частоту сердцебиения плода и другие показатели, по которым можно судить о самочувствии малыша.
Накануне родов
На 34-36 неделях беременности проводятся последние контрольные исследование, после чего женщина приходить в консультацию только с готовым анализом мочи. На поздних сроках выполняются те же анализы, что и выполнялись в 28-30 недель при беременности, за исключением гепатитов.
Также необходимо посетить терапевта последний раз и выполнить УЗИ – с 32 до 35 недель. При этом проводится изучение скорости кровотока в маточных, плацентарных и плодовых сосудах. На основании этого определяется, нет ли риска страданий плода.
После 34 недель посещения врача, как правило, еженедельные. При этом тщательно отслеживается вес (на предмет скрытых отеков и развития гестоза), давление, КТГ плода, ОЖ и ВДМ. Отклонения в любом из показателей могут стать причиной госпитализации беременной.
Исследование на инфекции
ТОРЧ (TORCH) инфекции – ряд заболеваний, которые угрожают жизни ребенка, становятся причиной развития у плода пороков:
- Токсоплазмоз или кошачья болезнь. Инфекция попадает в кровь женщины путем вдыхания кала домашнего питомца, через непастеризованное молоко и недоготовленное мясо. Женщина может переболеть токсоплазмозом задолго до беременности и не заметить этого. В таком случае в организме есть иммунитет, поэтому инфекция при повторном попадании не вызывает опасений. Если заражение происходит во время беременности, риск инфицирования плода составляет 50%. Токсоплазмоз вызывает серьезные пороки у ребенка.
- Краснуха. Заражение этим вирусом на ранних сроках является показанием к прерыванию беременности, поскольку краснуха вызывает необратимые изменения и ведет к развитию серьезных пороков плода. Нередки случаи самопроизвольных выкидышей при наличии внутриутробной инфекции.
- ЦМВИ. Цитомегаловирусная инфекция попадает в организм половым путем, с кровью, при вдыхании. Ребенок заражается во время вынашивания, родов, кормления.
- Герпес. При обнаружении инфекции показано проведение кесарева сечения. Это снижает вероятность заражения ребенка при прохождении родовых путей.
- Реакция Вассермана, или тест на сифилис. При вынашивании плода зараженная сифилисом мать может проходить курс лечения. В таком случае ребенок максимально защищен от осложнений. Если терапия отсутствует, беременность может завершиться рождением ребенка раньше срока, выкидышем, появлением на свет больного малыша. Если мама переболела сифилисом ранее, то во время беременности назначают профилактическое лечение, направленное на защиту от заражения.
- Гепатиты В и С. При внутриутробном заражении на раннем сроке гепатитом С ребенок может погибнуть до или сразу после появления на свет. Вирус опасен тем, что быстро переходит в рак или цирроз печени. Гепатит В переносится в более легкой форме, но также опасен для ребенка.
- ВИЧ. Коварность инфекции заключена в том, что передается она сразу (через кровь, половым путем), а симптоматику дает спустя 3-6 месяцев. В случае выявления ВИЧ-инфицирования матери проводят соответствующую терапию, при которой риск заражения плода составляет только 2%. Если лечения не назначено, шансы заразить будущего ребенка возрастают до 30%.
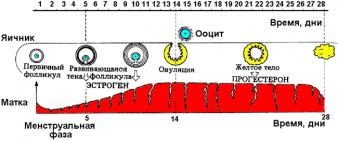
Обнаружение гормона беременности
Первые признаки, указывающие на зачатие, проявляются уже через 13–15 дней после оплодотворения яйцеклетки. Если месячный цикл не нарушен, в это время должна начаться менструация, но при беременности происходит задержка. Как показывает медицинская практика, экспресс-тесты часто показывают ложный результат.
Именно поэтому, если есть подозрение на «интересное положение», разумнее сразу обратиться в клинику и сдать соответствующий анализ. Многие девушки не знают, как называется анализ крови на беременность. В клиниках и больницах его называют исследованием на ХГЧ. Аббревиатура ХГЧ расшифровывается как хорионический гормон.
Этот специфический белок начинает вырабатываться тканями хориона после зачатия, его уровень начинает повышаться уже на 6–8 день после оплодотворения яйцеклетки. Хорионический гормон синтезирует выработку других биологических компонентов, которые помогают организму поддерживать беременность. Именно по его количеству можно определить беременность.
Белковый хорионический гормон содержит в себе 2 компонента: бета и альфа. На ранних сроках беременности изучению подвергается только альфа-компонент, имеющий неповторимый состав. У не беременной женщины его уровень не превышает 5 мЕд/мл. Но если произошло оплодотворение, его концентрация будет повышена, причем она будет увеличиваться каждые 2–3 дня.
В Москве подобное исследование проводится практически в каждой клинике. Сколько делается расшифровка, зависит от типа учреждения.
Дополнительные обследования
Для уточнения некоторых ситуаций, связанных с состоянием здоровья супругов, иногда назначаются и дополнительные анализы. Особенно они актуальны в том случае, если у супругов длительное время половой жизни без контрацепции не получается или были выкидыши, внематочные и неразвивающиеся беременности на ранних сроках.
Гормональные анализы крови у женщин
Кровь из вены на исследование гормонального фона берут натощак, перед этим женщине следует заблаговременно прекратить прием любых гормональных препаратов, включая контрацептивы, а также ограничить нервные стрессы, чрезмерные физические нагрузки (если женщина занимается профессиональным спортом, например). До сдачи анализа нельзя принимать алкоголь и курить.
У женщины определяют концентрацию важных для зачатия и вынашивания беременности гормонов, включая женские половые:
- прогестерон;
- эстрадиол;
- ФСГ — фолликулостимулирующий гормон;
- ЛГ — лютенизирующий гормон;
- пролактин;
- гормоны щитовидной железы – ТТГ, тироксин (Т4), трийодтиронин (Т3).
Анализ на при планировании беременности и без подозрения на бесплодие может быть назначен женщинам, которым уже исполнилось 35 лет, менструальный цикл которых не носит регулярного характера, часто бывают «сбои», а также женщинам с ожирением, обильной угревой сыпью, избыточным оволосением по мужскому типу и т. д.
Анализ крови на гормоны сдается в определенный день цикла. Так, ФСГ сдают на 3-5 день цикла, ЛГ — на 3-8 или 21-23 день, пролактин на 3-5 или 19-21 день, эстрадиол — на 4-8 день, прогестерон — на 6-8 день после овуляции.
Кровь на гормоны у мужчин
Мужчине направление на гормональный анализ крови выдают в случае, если имеет подозрение на . Как и у женщины, в крови представителей сильного пола определяют:
- ФСГ;
- ЛГ;
- пролактин;
- эстрадиол.
Спермограмма у мужчин
позволяет установить , их количество, качество, жизнеспособность. Именно от этих характеристик половых клеток мужчин зависит вероятность быстрого и качественного оплодотворения.
Перед сдачей материала мужчине следует 2-3 дня воздерживаться от половых контактов. Собрать сперму можно как в лаборатории методом мастурбации, так и дома, с женой, привычным половым актом. Презерватив выдается в лаборатории, он не содержит смазки и других веществ, которые могут повлиять на сперматозоиды. Максимум через час материал должен быть доставлен в лабораторию на исследование в специальном термоконтейнере.
Генетическое обследование
Сходить на прием к генетику перед зачатием стоит парам, у которых уже растут дети, родившиеся с патологиями, а также мужчинам и женщинам, у которых в родне имеются люби с хромосомными патологиями, например, с болезнью Дауна.
Определить кариотип супругов имеет смысл и в том случае, если они собираются зачать ребенка в возрасте после 36 лет, если ранее у них были неудачные беременности — выкидыши, неразвивающиеся беременности. Причиной такого печального исхода довольно часто являются лишние или недостающих хромосомы в генетическом наборе малыша.
Анализ на совместимость представляет собой забор крови из вены у будущих мамы и папы. Результаты обычно бывают готовы через 2-3 недели. Даже если анализ показывает, что совместимости нет, трагедии из этого делать не стоит. Специальные курсы иммуноцитотерапии позволят преодолеть природный барьер, при котором организм женщины не воспринимает плод при совместимости как беременность, а расценивает, как опухоль.
О том, какие анализы нужно сдать при планировании беремености, смотрите в следующем видео.
Планирование зачатия: дополнительные анализы
Дополнительные анализы рекомендуются, если желанная беременность не наступает.
Репродуктивные гормоны
Прежде всего, показано сдать анализы на определение уровня гормонов репродуктивной системы.
Пролактин.
Завышенная концентрация гормона становится показателем нарушений баланса, приводящего к отсутствию овуляции. Точное влияние гормона на репродуктивную систему до сих пор не изучено. Анализ можно выполнить в любой день цикла.
Прогестерон.
Гормон важен для нормального функционирования желтого тела яичников. Анализ выполняют за 6-8 дней до начала предполагаемой менструации.
ФСГ.
Гормон, ответственный за производство эстрогена и регулирующий работу яичников. Анализ выполняется на 2-4 день менструации.
ЛГ.
Регулирует работу половой системы. Анализ проводится на 2-4 день менструации.
Эстрадиол.
Биологически активный гормон группы эстрогенов, отвечающий за менструальный цикл. Снижение его концентрации ведет к отсутствию беременности. Анализ проводится на 2-4 день менструации.
Нужно ли сдавать анализ на совместимость?
Также паре желательно пройти обследование на совместимость крови, если планируемая беременность не наступила в течение года. Суть анализа – выявление характеристик протеина, содержащегося в поверхностном слое эпителия.
Одна из задач HLA – распознать и послать сигнал об уничтожении при появлении чужеродных элементов. Ответной реакцией микроорганизма становится производство антител, специально для борьбы с «пришельцами».
Так как эмбрион несет в себе половину HLA отца, протеины матери видят в нем захватчиков и отдают соответствующий приказ. Одновременно с этим в организме начинается выработка не только антител, но и антигенов, защищающих плод от разрушительного влияния иммунной системы.
Если HLA родителей схожи, организм не продуцирует антител и не вырабатывает антигены, защищающие плод. В этом случае происходит отторжение зародыша.
К счастью, подобная несовместимость диагностируется крайне редко.
Генетические анализы
На этапе планирования некоторым женщинам рекомендовано пройти обследование у генетика и сдать соответствующие анализы, которые позволяют определить вероятность предрасположенности будущего младенца к генетическим заболеваниям, а также влиянию внешних факторов.
При исследовании хромосомного набора будущих родителей выявляют наследственные патологии.
Женщина должна получить генетический паспорт, если:
- будущей маме больше 35 лет;
- муж и жена являются кровными родственниками;
- в анамнезе присутствовали выкидыши или неразвивающиеся беременности;
- в роду есть генетические заболевания;
- предыдущие дети имеют генетические отклонения.
Конечно, обследование при планировании беременности отнимает много времени. Некоторые анализы выполняются только на платной основе. Однако намного спокойнее знать, что состояние здоровья родителей не станет причиной рождения больного ребенка.
Добавить комментарий
II триместр (с 13 по 27 неделю)
Со второго триместра при каждом визите к гинекологу, наблюдающему вашу беременность, помимо стандартных параметров врач будет измерять высоту стояния дна матки (расстояние от лобковой кости до того места, где заканчивается матка — то есть места, где плотная часть живота переходит в мягкую) и объем живота.
Список обязательных исследований и анализов
Плановое УЗИ (на 16-20 недели). Второе плановое УЗИ является обязательным, так как оно позволяет понять, как именно развивается малыш в утробе матери на этом сроке беременности.
Комплексное обследование, УЗИ «плюс» кровь на гормоны (сдаётся по желанию беременной), именуемое «тройным тестом» или «», проводится для уточнения риска развития возможных пороков плода.
Общий анализ мочи. Сдаётся при каждом плановом визите к акушеру-гинекологу. С помощью него оценивается работа почек на протяжении всей беременности.
Серологическое обследование на сифилис (второе). Обычно каждый триместр беременной выдается направление на сдачу крови на сифилис.
Дополнительные анализы:
— проводят измерение уровня ХГЧ в крови беременной по необходимости в 15-18 недель (кровь сдаётся в динамике, т.е. несколько раз с промежутком в 1 неделю) (при подозрении на отставание плода в развитии или замершую беременность);
— анализ крови на сахар (при подозрении на гестационный диабет);
— анализ на свёртываемость крови или коагулограмма.
Размер и вес плода в первом триместре
В течение всего периода вынашивания плода врачи постоянно оценивают процесс развития зародыша при помощи двух важных показателей: рост и вес. Отклонения от норм могут быть симптомом проявления серьезных отклонений в развитии. Кроме того, несоответствие размеров плода сроку беременности – важный симптом, на основании которого часто диагностируют замершую беременность.
Внимание! Вес плода – важный показатель, играющий роль в процессе определения метода появления на свет. Если плод крупный женщине рекомендуют кесарево
Этот способ подразумевает проведение операции. О том, что плод является маловесным, также должны знать акушеры. Контроль над маловесными и недоношенными детьми должен быть более тщательным.
 Размеры и вес плода – важный показатель отображающий процесс развития зародыша, тем не менее, просмотреть массу при помощи УЗИ можно лишь с 8 недели. До этого момента эмбрион развивается крайне медленно, и оценить его размеры достаточно сложно. Нам восьмой неделе беременности вес плода составляет всего 1 грамм. К окончанию первого триместра его вес достигает 27 грамм.
Размеры и вес плода – важный показатель отображающий процесс развития зародыша, тем не менее, просмотреть массу при помощи УЗИ можно лишь с 8 недели. До этого момента эмбрион развивается крайне медленно, и оценить его размеры достаточно сложно. Нам восьмой неделе беременности вес плода составляет всего 1 грамм. К окончанию первого триместра его вес достигает 27 грамм.
Именно ультразвуковая методика обследования позволяет определить вес плода и другие показателей. Обследование в этот период времени может проводиться с использованием вагинального или абдоминального датчика. Обследование позволяет просмотреть фетометрию.
Ценность в такой период развития представляют следующие показатели:
- размер плодного яйца;
- бипариетальное расстояние;
- копчико-теменной размер – показатель, позволяющий определить вероятность проявления синдрома Дауна.
Размеры плода в течение первого триместра беременности увеличиваются незначительно. Период активного роста и развития приходится на 2-3 триместр. Тем не менее, отклонение показателей от норм может сигнализировать об опасности.
Признаки беременности в первый триместр
Наверняка вы наслышаны о главном признаке наступления беременности – задержке менструации. Но слышали вы и о ситуациях, когда о своем интересном положении женщины узнают уже на сроке 3 и более месяцев, а все это время у них были регулярные месячные. Признаки беременности рассматриваются в комплексе, и не забывайте, что все ощущения и изменения имеют индивидуальное проявление.
Отсутствие месячных. Один из главных признаков наступления беременности – это отсутствие регулярных кровяных выделений. Чтобы вам было понятно, почему это происходит, нужно выяснить, что такое менструация.
Раз в месяц у вас в организме образуется новая яйцеклетка, и если оплодотворение не произошло, она, вместе с «застаревшими» слоями слизистой, выходит из организма. Но после встречи со сперматозоидом яйцеклетка получает новое задание и включается процесс развития плода;
Небольшие кровянистые выделения в 1 триместре беременности допускаются, они носят название имплантационное кровотечение и связаны с формированием дополнительных кровеносных сосудов (читайте статью по теме: Первые недели беременности, выделения>>>.
Важно! Но знайте, что этот процесс — скорее исключение, чем норма, и о выделениях при вашей беременности ваш лечащий врач должен быть проинформирован
- Позывы в туалет. Если вы стали замечать, что позывы в туалет стали чаще, при этом жидкости вы стали употреблять в разы больше обычного, этому можно найти объяснение. При беременности матка начинает быстро увеличиваться и надавливать на мочевой пузырь. Следовательно, вы постоянно ощущаете наполненность последнего и ходите в туалет. А вот пьете вы больше из-за гормональной перестройки организма. Но об этом далее;
- Гормональные изменения и реакция организма. Первые четыре месяца ваше тело находится во власти прогестерона, он настраивает ваш организм на вынашивание малыша, вызывая сонливость и медлительность;
Ваша внешняя активность в данный период сводится на нет, так как энергия нужна для внутренних процессов в вашем организме. Почувствовали, что постоянно хотите спать, с утра кружится голова, вплоть до обморока – поздравляем, вы беременны.
Тошнота. Еще один частый спутник наступившей беременности – это тошнота по утрам. Если вы просыпаетесь с этим неприятным ощущением, при виде обычных для вашего рациона блюд бежите в туалет, раздражаетесь при запахе жареного мяса, а вместо этого начинаете кушать продукты, которые ранее не очень то и любили, тогда вам не помешает пройти тест на беременность. Признаки на лицо;
Подробнее об этом проявлении беременности узнайте из статьи Тошнота во время беременности>>>
- Раздражительность. Этот признак вам может ни о чем и не сказать, если перед менструацией у вас обычно был явный ПМС. Но объяснение раздражению при наступившей беременности есть и обоснованное: перестройки в организме, смена гормонального фона, физическая усталость и тошнота, приступы голода и смена вкусовых приоритетов, добавьте ко всему мышечные боли при росте матки;
- Набухание молочных желез. Опять-таки признак не стопроцентный, особенно если вы и ранее, перед месячными, ощущали набухание груди. Если же грудь увеличилась более, чем обычно, ореола вокруг соска потемнела и увеличилась в диаметре, есть покалывания и боли при прикосновении, это может быть сигналом о беременности;
- Запоры. Запоры как признак наступившей беременности можно расценивать лишь в том случае, если ранее этой проблемы у вас не наблюдалось. Физиологическое объяснение есть: гормон прогестерон отметился и в данной сфере: пищеварение у вас тоже замедляется, а мышцы кишечника облениваются;
- Изменение психологического поведения. Признак, конечно же, косвенный, но сбрасывать его со счетов не стоит.
Вы можете еще не знать о своей беременности, но уже умиленно разглядывать малышей на площадке или же вместо бутика с новинками сезона забрести в отдел пинеток и подгузников. А может вы уже плачете над мелодрамами или заметив листочки на деревьях? Ничего удивительного, для вашего нового положения вся эта излишняя чувствительность — норма.
Обратите внимание, что все эти признаки вам нужно рассматривать комплексно и все проявления индивидуальны