Таблетки от повышенного давления при беременности
Содержание:
Симптомы
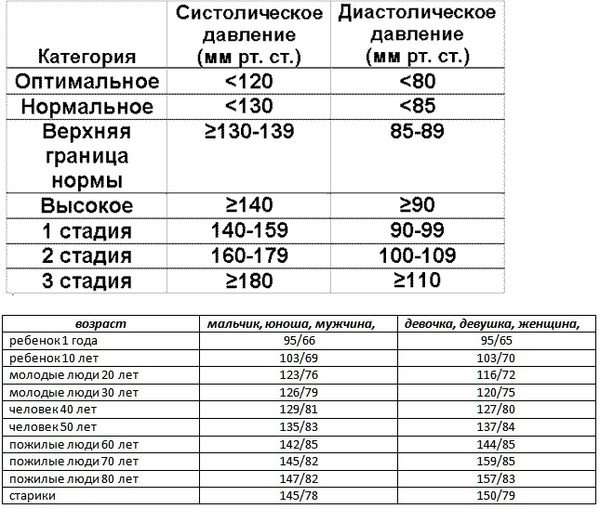
Систолическое (верхнее) артериальное давление повышается до 140 мм рт. ст., диастолическое (нижнее) – до 90 мм рт. ст. Истинная артериальная гипертензия обнаруживается на основании нескольких замеров давления у беременной с перерывом в 4-6 часов.
Общими проявлениями гипертензии у беременных являются:
- длительный рост артериального давления (более 140/90 мм рт. ст);
- сопутствующие признаки, которые говорят о нарушении работы других органов – головокружение, боли в голове, рябь в глазах, отёки.
Прочие признаки болезни зависят от её формы во время беременности:
Артериальная гипертензия хронического характера
Появляется до беременности и активизируется в первые 20 недель. После родов повышенное давление сохраняется более месяца.
Гестационная артериальная гипертензия
Возникает после 20-й недели, при этом белок в анализе мочи отсутствует.
Артериальное давление растёт после 20-й недели, в моче обнаруживается белок (протеинурия).
Развивается до 20-й недели. Ему сопутствует протеинурия, усиливающаяся после 20 недель, резкий скачок артериального давления, отёки. Критическими вариантами гестоза являются преэклампсия и эклампсия.
Преэклампсия проявляется головными болями, тошнотой, дискомфортом в эпигастральной области, рябью в глазах, нарушениями сна, ощущениями удушья.
Эклампсия – очень тяжёлая стадия гестоза, проявляющаяся в виде судорог, которые продолжаются примерно 1-2 минуты. После припадка будущая мама находится в состоянии комы или же её сознание восстанавливается.
Диагностика артериальной гипертензии при беременности
Доктор собирает анамнез и выслушивает жалобы будущей мамы. В этом вопросе доктора интересует длительность присутствия повышенного давления, максимальные и нормальные показатели. Учитывается образ жизни, наличие хронических проблем здоровья, в том числе, затрагивающих сердечно-сосудистую систему.
В список прочих врачебных мероприятий входят:
- прослушивание шумов сердца;
- измерение артериального давления;
- общий анализ крови (важен показатель гемоглобина, количество эритроцитов, тромбоцитов, лейкоцитов);
- общий анализ мочи (оценивается функционирование почек);
- электрокардиография (ЭКГ) – проводится оценка работы сердца;
- эхокардиография (ЭхоКГ) – УЗ обследование сердца;
- УЗИ надпочечников, почек и их сосудов;
- УЗИ сосудов – рассматривается состояние артерий;
- осмотр офтальмолога – изучение глазного дна с целью выявления патологии сосудов глаз;консультация гинеколога.
У беременных женщин повышается риск развития гипертонического криза, часто обусловленного болезнями почек. В результате повышения артериального давления пациентка испытывает слабость, видит круги перед глазами, жалуется на давящую боль в висках. Встречаются и другие симптомы артериальной гипертонии, которые заметно подрывают здоровье беременных дамочек. Это:
- мушки перед глазами;
- приступы мигрени;
- головокружение;
- тахикардия;
- шум в ушах;
- потливость;
- сильная тошнота, реже – рвота;
- красные пятна на лице;
- повышенная возбудимость;
- снижение остроты зрения;
- частые носовые кровотечения;
- болезненность грудной клетки;
- давящие боли сердца.
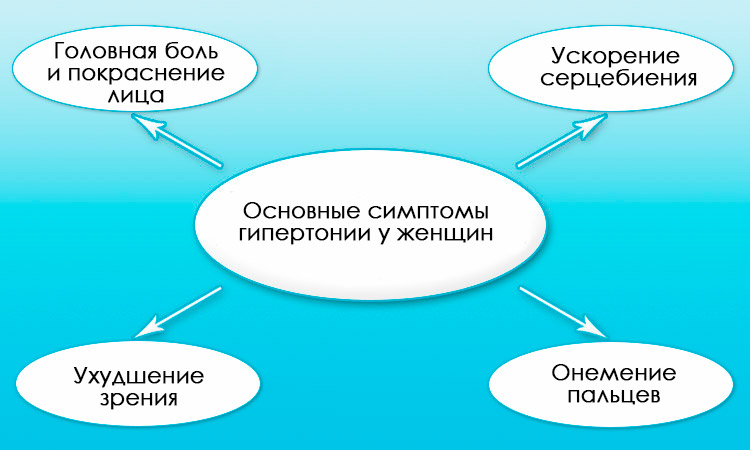
- Повышенное артериальное давление сначала время от времени, затем постоянно.
- Быстрая утомляемость.
- Сильные головные боли, бывают головокружения.
- Ощущается биение сердца (тахикардия).
- Учащенное и затрудненное дыхание.
- Бессонница.
- Торакалгия (болит грудная клетка).
- В ушах шумит.
- Нарушается зрение.
- Конечности становятся холодными, по ним «ползают» мурашки.
- Жажда.
- В ночное время позывы к мочеиспусканию чаще, чем в дневное.
- Скрытая кровь в моче.
- Ни чем не обоснованная тревожность.
- Кровотечения из носа.
- Тошнит, рвет.
- Лицо краснеет, ощущение, что оно «горит».
Первыми симптомами гипертензии являются участившиеся приступы мигрени. Сначала беременная женщина не понимает происхождение болевого синдрома, но при измерении АД обнаруживает патологически высокие значения на экране тонометра
Чтобы предупредить развитие запущенной степени гипертонии и исключить опасные последствия для здоровья матери и ребенка, важно знать основные симптомы заболевания:
- мушки перед глазами с потерей четкости зрения;
- шум в ушах, головокружение;
- повышенная потливость;
- периодически возникающие судороги;
- участившиеся носовые кровотечения;
- рецидивирующие боли в грудной клетке;
- тахикардия (учащенное сердцебиение), другие симптомы сердечно-сосудистых заболеваний;
- усилившаяся тошнота с периодическими приступами рвоты;
- гиперемия кожных покровов на лице;
- нервное напряжение, повышенная возбудимость;
- постоянное чувство жажды, сухость слизистых оболочек;
- панические атаки (внутренний страх, необъяснимые тревоги).
Гестационная гипертензия: лечение
Направление терапии находится в прямой зависимости от срока гестации, истории болезни пациентки и ее состояния здоровья. Основная задача врача – предотвратить возможные осложнения и поддержать здоровье.
Лечение проводится комбинированно:
- Постельный режим (в стационаре или в домашних условиях).
- Регулярный мониторинг показателей АД.
- Прием антигипертензивных препаратов, но только разрешенных для беременных.
- Постоянный контроль за состоянием плода.
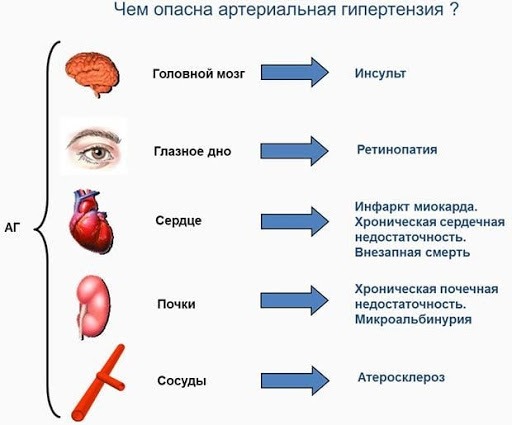
Какая опасность для женщины от высокого давления
Повышение АД в период гестации – опасность и для женщины, и для развивающегося плода. На этом фоне возможно сужение сосудов, нарушение кровоснабжения, необходимого для работы всех важных органов, включая плаценту. При недостатке питательных веществ и кислорода нарушается процесс развития плода. Возникает опасность возможного отслоения плаценты, сопровождающейся кровотечением.
Еще одно возможное осложнение – преэклампсии, которое сопровождается отечностью, набором веса, наличием белка в моче. К основным симптомам болезни относят: головную боль, нарушения зрительной функции (пелена, наличие «мушек» перед глазами), болезненность в верхнем отделе желудка.
Преэклампсия может вызвать еще одно опасное осложнение – эклампсию, при котором у беременная может потерять сознание, также возможны судороги.
При внезапном повышении показателей АД женщина подлежит срочной госпитализации, для этого следует вызвать Скорую помощь. До приезда бригады беременной следует лечь в постель, выключить свет, задернуть шторы. При возникновении судорог может потребоваться помощь, поэтому женщину не нужно оставлять одну. При судорожных сокращениях беременную следует положить на ровную поверхность, голову повернуть в сторону, защитить от возможных повреждений.
Поделиться ссылкой:
С чем связано развитие гипертонии во время беременности?
В наше время наблюдается рост заболеваемости артериальной гипертонией среди молодого населения и потому распространенное мнение о том, что артериальная гипертония развивается только улиц зрелого возраста неверноУ беременных женщин артериальная гипертония встречается с частотой 4-8%, что является очень большой цифрой, особенно если принять во внимание молодой возраст большинства будущих мам
- Увеличение объема циркулирующей крови и появление плацентарной кровеносной системы – необходимо для обеспечения питания и развития ребенка. У беременных женщин объем циркулирующей крови увеличивается на 25-30%, что кроме обеспечения питания ребенка позволяет женщинам терять часть крови во время родов, без значительного ущерба для здоровья.
- Учащение работы сердца.
- Повышение внутрибрюшного давления, повышение диафрагмы и изменение позиции сердца в грудной клетке из-за значительного увеличения размеров матки;
- Постепенное увеличение веса беременной женщины;
Симптомы повышения артериального давления

Клиническая картина повышения гипертонической болезни зависит от степени артериального давления. А также и от гемодинамики.
Помните, что в первом триместре беременности повышением артериального давления служит депрессия. Известно, что на каждом этапе развития беременности артериальное давление имеет свои границы и нормы.
На первом триместре беременности артериальное давление может снижаться, а вот на третьем, наоборот, повышаться. Во время родов у роженицы отмечается тахикардия, а в раннем послеродовом периоде брадикардия.
Научно доказано, что при потугах артериальное давление находится на максимуме, это спровоцировано окклюзией дистального отдела аорты.
Во время беременности женщины, которые страдают гипертонической болезнью, их артериальное давление подвергается колебанию. Научным фактом является то, что на разном сроке беременности артериальное давление имеет свойство как повышаться, так и понижаться.
Но статистика не всегда будет точной, ведь во многом всё зависит от нашего организма. Артериальное давление у одних может быть повышенным, у других колебаться, а у третьих совсем упасть ниже нормы.
Повышение артериального давления ранее существующих высоких границ может, является присоединением гестоза. Что отражается на работе органов выделения. Присоединяются такие заболевания, как отёчность и альбуминурия.
На первом и втором триместре беременности артериальное давление может снижаться, а вот уже на третьем триместре идёт его значительное повышение. Даже наблюдается превышение границ, установленных до начала наступления беременности.
Беременных часто беспокоит повышенная утомляемость, головная боль, головокружение, отдышка, нарушение сна, боли в грудной клетке, шум в ушах, нарушении зрения и многие другие признаки. Основными симптомами болезни считается повышение артериального давления как диастолического, так и систолического.
В начале развития заболевания повышение артериального давления может носить не постоянный характер, но со временем оно может значительно увеличиться.
Ещё до беременности многие женщины имеют анемический анамнез, что послужило развитию гипертонической болезни. Когда в анамнезе не указана ни одна причина, которая могла поспособствовать развитию гипертонической болезни, то можно предположить о генетической предрасположенности.
Методы лечения
Гипертония при беременности способна пройти без осложнений, если соблюдать назначения врача и не игнорировать лечение. Лечение гипертонии у беременных назначается индивидуально, но во всех случаях одинаковые цели:
- Максимально уменьшить риск появления осложнений.
- Обеспечить нормальное течение беременности.
- Оптимизировать родоразрешение.
Лечение может быть дома или в стационаре. При увеличении артериального давления до 140/90 мм рт. ст. обходятся без приема лекарственных препаратов. В такой ситуации беременной женщине необходимо:
- соблюдать диету;
- регулярные прогулки;
- хороший сон и отдых;
- небольшие физические нагрузки;
- ежедневный контроль артериального давления;
- избежание стрессовых ситуаций;
- отказ от вредных привычек.
Нужно, чтобы беременная женщина научилась отвлекаться от повседневной суеты. Следует научиться не обращать внимания на пустяки. По возможности необходимо отдохнуть от работы, особенно, если она приносит много стрессов.
Диета
Диета играет важную роль, так как иногда при помощи корректировки питания возможно избежать медикаментозного лечения.

Разрешено употреблять нежирные молочные продукты и сыр, свежие фрукты, овощи, зелень с огорода, бобовые, семечки, сухофрукты. Такие продукты помогут насытить организм кальцием, калием и магнием.
Воздержаться следует от таких продуктов, как сдобные хлебобулочные изделия, жирные сорта мяса и рыбы. Также стоит исключить из рациона острую, копченую, жареную пищу, пряности и маринады. Употребление соли рекомендуется ограничить до 5 г в сутки, а количество употребляемой жидкости при необходимости должно быть не более 1,5 литра.
Консервативное лечение
Если артериальное давление продолжает увеличиваться и достигло цифр 160/100 мм рт. ст., то врач назначает медикаментозное лечение. Большинство беременных женщин считают, что прием любых препаратов способен навредить будущему ребенку. Однако, это мнение неверно.
Обычно беременным женщинам выписывают Нифедипин, Пиндолол, Окспренолол и другие. Лекарства должен назначать врач. Не стоит заниматься самолечением или использовать препараты по совету знакомых. Это может нанести серьезный вред плоду.
Препараты для лечения гипертонии беременных
Использование гипотензивных средств показано женщинам, которым не помогает нелекарственная коррекция, назначение витаминов, минералов, спазмолитиков, успокаивающих лекарств, при наличии следующих критериев:
- систолическое АД более 150 мм рт. ст.;
- диастолическое АД более 95 мм рт. ст.;
- АГ сопровождается гипертрофией левого желудочка, почечной недостаточностью.
Адекватного изучения других гипотензивных средств не проводилось. Большинство из них рекомендуется назначать, когда прогнозируемая польза для здоровья матери превышает риски для плода. Согласно европейским рекомендациям, если нет возможности использования метилдопы, при беременности больше всего подходят лабеталол, нифедипин (5). Назначение бета-блокаторов, диуретиков допустимо в последнюю очередь.
Центральные агонисты (альфа-2-адреномиметики)
Метилдопа – самый яркий представитель группы, который воздействует на центральный механизм регуляции давления. Выпускается под торговыми названиями:
- Допегит;
- Допанол;
- Альдомет.
Главные преимущества таблеток:
- отсутствует негативное влияние на кровоснабжение матки, плода;
- не нарушает рост, развитие ребенка;
- безопасен для матери;
- нет отсроченных неблагоприятных эффектов;
- снижает перинатальную летальность – количество случаев смерти от 22 недели беременности до 7 суток после рождения малыша.
Недостатки лекарства:
- опасность применения на 16-20 неделях беременности;
- распространенность побочных эффектов: у 22% пациенток препарат вызывает депрессию, ортостатическую гипотензию, сонливость.
Другой представитель группы – клонидин, применяется редко. На ранних сроках беременности прием лекарства может нарушить формирование органов плода. Дети, рожденные от матерей, использовавших клонидин для коррекции давления, часто имеют проблемы со сном.
Антагонист кальция (блокаторы кальциевых каналов)
Самый изученный, безопасный для беременных представитель класса – нифедипин. Основное показание к назначению – неэффективность терапии метилдопой или наличие противопоказаний. Использование нифедипина позволяет нормализовать высокое давление любой этиологии, включая купирование гипертонического криза.
Преимущества блокаторов кальциевых каналов:
- не влияют на набор массы плодом;
- препятствуют образованию тромбов;
- отсутствие эмбриотоксичности;
- назначение во втором триместре снижает вероятность развития тяжелого гестоза и некоторых других осложнений течения беременности.
Основные недостатки нифедипина – возможность резкого падения давления, распространенность нежелательных реакций. Наиболее типичные побочные эффекты:
- увеличение частоты сердечных сокращений;
- отеки лодыжек;
- тяжесть в желудке;
- аллергические реакции;
- дефицит кровоснабжения матки, плода при приеме нифедипина «под язык».
Торговые названия нифедипина:
- Адалат;
- Кордафлекс;
- Коринфар;
- Фенигидин.
Бета-адреноблокаторы
Обширная группа препаратов, назначение которых на ранних сроках может привести к нарушению формирования эмбриона. Применение бета-блокаторов опасно появлением у ребенка:
- замедленного сердечного ритма (брадикардия);
- расстройства обмена веществ;
- апноэ;
- дефицита глюкозы.
Особенно ярко выражено негативное влияние на плод у популярного препарата Атенолола. Доказано, что его прием в первом триместре приводит к задержке развития малыша.
Чтобы максимально снизить риск, беременным женщинам рекомендуют назначать кардиоселективные средства с внутренней симпатомиметической активностью:
- пиндолол (Вискен);
- лабеталол (Лаброкол, Трандат, Трандол);
- окспренонол (Тразикор);
- ацебутолол (Ацекор, Сектрал).
Тиазидовые диуретики
Мочегонные средства назначаются очень осторожно, в низких дозах и всегда в комбинации. Механизм действия диуретиков обусловлен выведением излишка жидкости, ионов натрия
Как результат – объем циркулирующей крови уменьшается, что во время беременности очень нежелательно. Кроме того, лекарства данной группы могут проникать через плаценту, вызывая у малыша:
- нарушения электролитного метаболизма;
- уменьшение количества тромбоцитов (тромбоцитопения);
- повышение содержания билирубина и появление желтухи плода.
Поэтому все мочегонные препараты применяются для лечения гипертонии в исключительных случаях. Основные показания к назначению диуретиков – АГ при беременности, которая сопровождается недостаточностью почек/сердца и отеками.
Из всех таблеток наилучшей переносимостью обладает гидрохлортиазид (Гипотиазид, Эзидрекс). В экстренных ситуациях возможно назначение представителя другого класса диуретиков – фуросемида (Лазикс).
Лечение гестационной артериальной гипертензии
Если гипертензия при беременности проявлена в легкой или умеренной форме, то есть по систоле не превышает 159 мм рт. ст., а по диастоле 109 мм рт. ст., стоит ограничить физическую активность. С помощью этой консервативной меры давление может снизиться, а состояние плода улучшиться. Помимо ограничения физической активности, нужно принимать препараты кальция, рыбьего жира и аспирин в небольших дозах.
Если такая мера не помогла либо гипертензия проявляется в тяжелой форме (систола больше 160 мм рт. ст, диастола выше 110 мм рт. ст.), то необходима медикаментозная терапия. Она заключается в приеме Метилдопа, β-блокаторов, антагонистов кальция.
Прием Метилдопы начинают с 250 мг. Принимают препарат перорально дважды в день. При необходимости дозировку увеличивают, но не более 2 г в сутки.
Среди β-блокаторов обычно применяют Лабеталол. Его назначают по 100 мг 2-3 раза в день, максимальная дозировка – 2400 мг. Лабеталол можно совмещать с Метилдопой, когда ее уже принимают в максимальной дозировке. Следует отметить, что у β-блокаторов есть ряд побочных эффектов: возрастает риск задержки в росте плода, у матери возможны проявления депрессии.
Антагонисты кальция блокируют медленные кальциевые каналы. В число таких препаратов входит Нифедипин. Его принимают раз в сутки не более 120 мг (обычно по 30-60 мг). Возможны побочные эффекты, в их числе отечность лодыжек и головная боль. Прибегают к антагонистам кальция только в крайних случаях, когда терапия β-блокаторами не помогла.
В случае тяжелой гипертензии нужны противосудорожные препараты. Обычно это сульфат магния. Среди спазмолитиков часто прибегают к Папаверину или Но-Шпе (Дротаверину).
Если проблемы, вызывающие скачки давления, связаны с постоянным стрессом, то необходимы седативные препараты. При беременности выбирают растительные средства типа Персена.
Во время беременности, осложненной гестационной гипертонией, назначают комплекс витаминов – A, C, E, Омега-3. Необходим также магний, причем его же принимают в профилактических целях.
При тяжелой форме гестационной гипертензии до 34-недельного срока женщину госпитализируют и прибегают к кортикостероидам. Эти препараты ускоряют развитие легких и других внутренних органов плода. Дексаметазон принимают дважды в сутки по 6 мг, Бетаметазон – однократно в сутки по 12 мг. Вводят препараты внутримышечно.
Если внутриутробное развитие останавливается либо состояние матери ухудшается, прибегают к стимуляции родов либо кесаревому сечению – выбирают подходящий вариант по обстоятельствам.
Рекомендуется во время беременности самостоятельно контролировать показатели своего давления, особенно если ранее была диагностирована гипертония. При таком диагнозе врача надо будет посещать чаще, чтобы он мог наблюдать за состоянием пациентки и выполнять контрольные замеры
Важно также регулярно сдавать анализ мочи, чтобы своевременно выявить наличие белка, свидетельствующее о преэклампсии
Обязателен контроль состояния плода. Для этого прибегают к биофизическому профилю и нестрессовому тесту. Помимо стандартного мониторинга УЗИ назначают дополнительные сканирования, чтобы отслеживать рост ребенка.
При тяжелой форме гипертензии измерять давление надо минимум 4 раза в сутки, а контролировать наличие белка каждый день. Остальные исследования проводят раз в 1-2 недели.
Важными мерами при гестационной гипертензии являются отсутствие стрессов, полноценный сон, прогулки на свежем воздухе и правильное питание. Нужно отказаться от жареной и соленой пищи. Для приготовления продуктов стоит ограничиться варкой и тушением. При отеках сократить употребление жидкости.
Лечение
Чтобы подобрать индивидуальное лечение, доктор должен знать точную причину повышения давления. Необязательно прибегать к медикаментозной терапии. Достаточно составить правильный режим дня и сесть на белковую диету или как-то иначе урегулировать свой рацион.
Решение врача о назначении медикаментозных препаратов основывается на результатах вышеупомянутых процедур и анализов, а также на медицинском анамнезе. Пациентке задаётся ряд вопросов, направленных на выяснение наследственности и состояния здоровья в целом. Кроме того, проводится оценка факторов риска.
Список назначаемых препаратов
Если аномальное давление грозит серьёзными последствиями, врач назначает медикаменты. Их можно поделить на несколько основных групп:
- Диуретики. Обладают мочегонным эффектом. Беременным назначают Канефрон или Фитолизин.
- Сосудорасширяющие лекарства. Хорошо при беременности зарекомендовали себя препараты Гидралазин, Метилдофа, Допегит.
- Антагонисты кальция, нормализующие АД. Беременным назначается Верапамил, имеющий наиболее адекватные побочные эффекты.
- Бета-блокаторы. Уменьшают действие адреналина и других стимулирующих гормонов на сердечную мышцу, нормализуя пульс и АД. Беременным чаще всего назначают препараты Метопролол или Лабеталол.
- Таблетки магния-В6 и витаминные комплексы с содержанием омеги-3, кислоты аскорбиновой, железа, калия, кислоты фолиевой.
Медикаментозное лечение используется только в крайних случаях, когда здоровье матери находится под угрозой. Даже самые безобидные лекарства влияют на плод. Поэтому принимают препараты исключительно по предписанию врача. Самолечение при беременности запрещено.
Фотогалерея: препараты для лечения гипертонии
Диета, помогающая снизить давление
Продукты в диете беременной женщины должны быть натуральными, свежими и качественными. Давление лучше всего понижает магний
Поэтому важно, чтобы в рационе присутствовали продукты, содержащие его:
- молоко, йогурт, кефир, сыр;
- зелень;
- оливковое и кокосовое масло;
- пшеничные и рисовые отруби;
- яйца, куриные и перепелиные;
- нежирное мясо;
- кунжут и орехи;
- сухофрукты;
- морская рыба, особенно, палтус;
- крупы и бобовые;
- картофель, помидоры, огурцы, баклажаны;
- ягоды, особенно, клюква;
- какао;
- кукурузная мука.
В меню не должно быть слишком сладких, острых или солёных блюд. Это повредит и будущей маме, и ребёнку. Лучшим вариантом станут блюда, приготовленные на пару, хотя жареные и варёные не запрещены. Можно добавлять в еду натуральное сливочное масло, что улучшит вкус и поможет снизить давление. А также стоит отказаться от кофе, газированных напитков, чёрного чая, сдобы и других продуктов, повышающих давление.
Продукты, рекомендованные при гипертензии — фото
Народные средства
Снизить давление при беременности помогает отвар шиповника. Достаточно залить горсть сухих ягод 500 мл кипятка, затем около 10 минут варить на слабом огне, остудить и пить по 50 грамм перед каждым приёмом еды.
Почти аналогично готовится тыквенный отвар, который тоже помогает в решении проблемы. Тыква нарезается дольками и заливается 500 мл холодной воды, варится 5–10 минут. Пить остуженный отвар нужно три раза в день. Эффективен также свежевыжатый калиновый сок.
Помните, что пользоваться народными средствами можно только после консультации врача. В период беременности даже продукты, которые обычно употребляли, могут оказаться опасными.