Бесплодие
Содержание:
Причины возникновения
- Антиспермальные антитела могут присутствовать у одного из партнеров или у обоих. Они могут присутствовать либо в крови, либо в выделениях половых путей — таких, как цервикальная слизь и эякулят. Существуют различные типы антител; например IgG, IgA и IgM. Антиспермальные антитела в семенной жидкости делают сперму не способной к оплодотворению, заставляя сперматозоиды склеиваться и не давая им высвобождаться. У женщин антиспермальные антигены могут мешать процессу транспортировки спермы и оплодотворению. Частота возникновения патологии — 1-2%. Причина возникновения антиспермальных антител неизвестна; отмечена связь с генитальными инфекциями, травмами яичек, варикоцеле, вазэктомией и процедурой обратной вазэктомии.
- Соответствие DQ альфа у пар: каждый человек наследует два числа DQ от своих родителей. Плод распознается как инородное тело, так как антиген лейкоцитов человека (HLA) отца отличен от материнского антигена. Мать производит блокирующие антигены (защитные антитела). Если HLA отца очень схож с материнским, эмбрион не будет защищен, так как он не сможет отделить себя от матери, что приведет к недостатку блокирующих антител для защиты плода и беременность может прерваться.
- Антифосфолипидный синдром: фосфолипиды присутствуют на клеточных мембранах всех клеток; они являются склеивающими молекулами, играющими важную роль в имплантации эмбриона. Антифосфолипидные антитела (антикардиолипины и волчаночный антикоагулянт) заставляют кровь женщины быстро коагулировать, перекрывая подачу крови ребенку. Наследственные тромбофилии (фактор V Ляйдена, мутация протромбина, протеин С, протеин S, недостаток антитромбина, и т.д.) связаны с повышенным риском привычного невынашивания и возможно, с повторяющимися неудачными ЭКО.
- Мать может вырабатывать антитела ДНК или продуктов распада ДНК своего ребенка, таких, как АНА.
- Избыток или гиперактивность ЕК клеток может повредить клетки, из которых состоит плацента и эндокринная система, продуцирующая гормоны, необходимые для беременности. Некоторые лаборатории определяют наличие более 12% ЕК клеток в крови женщины с повторяющимся неудачным ЭКО, как аномальные.
Проблемы коитуса
Некоторые бесплодные пары могут испытывать сложности с зачатием из-за проблем коитуса или неправильным выбором времени полового акта (нечастые половые акты или половые акты, происходящие в основном в начале или в конце цикла). Проблема коитуса может также появиться после того, как сексуально активная пара была признана бесплодной. Для некоторых пар половые отношения становятся необходимостью, нежели естественным процессом занятия любовью. Обследование на предмет бесплодия само по себе приносит паре много стресса.
Многие мужчины и женщины страдают долгие годы, не обращаясь за советом или за помощью. Это часто случается из-за того, что им неизвестно, что во многих случаях лечение может быть эффективным. Некоторые не знают, к кому обратиться за советом, а другие испытывают слишком сильное чувство стыда, чтобы обратиться за помощью. Пациенты не могут раскрыть полноту своих сексуальных проблем из-за чувства стыда или из-за страха сделать больно своему партнеру.
Причина проблем сексуального характера может быть физическая или психологическая. Однако, в большинстве случаев она включает как физические, так и психологические факторы, баланс которых может варьироваться.
Проблема коитуса требует соответствующего обследования и лечения. К сожалению, разговор о своих сексуальных проблемах, включая расстройства и трудности — это часто некомфортная ситуация. Когда причины в основном психологические, нормальная половая функция может быть восстановлена после прохождения психосексуальной терапии. Во многих случаях нужно лишь провести курс полового воспитания для обоих партнеров. Некоторые мужчины волнуются из-за размера их пениса и их способности зачать ребенка. Обычно размер пениса не играет роли, если имеет место пенетрация.
Если причина проблем с коитусом в основном физического характера, нормальная половая жизнь не восстановится без хирургического или медикаментозного решения. Проблема встречается в 2-3% случаев.
Диагностика бесплодия, обследования и анализы
Как и при любом другом нарушении, качественная диагностика мужского и женского бесплодия является залогом успешного лечения
Крайне важно, чтобы процедура диагностики бесплодия проводилась обоим партнерам. Для начала необходимо сделать анализы крови на гормоны, анализы для обнаружения инфекций, УЗИ органов малого таза.
Обследования при бесплодии у женщин
Для диагностики бесплодия у женщин используются следующие методики:
- Гинекологический осмотр под контролем УЗИ – это первый этап обследования женщины, позволяющий оценить размеры и установить особенности строения матки и яичников, выявить кисту яичников, миому и иные патологии органов малого таза.
- Гистероскопия – обследование, применяемое для более точного изучения полости матки, делает возможным обнаружение отклонений, которые не были диагностированы при обычном осмотре и при помощи УЗИ.
- Гистеросальпингография – метод предназначен для определения проходимости маточных труб, базируется на введении в матку контрастного вещества, после чего выполняется серия снимков.
- Анализ крови на гормоны – осуществляется с целью определения функции яичников и эндокринной системы.
- Лапароскопия – является одновременно диагностической и лечебной процедурой. Во время проведения лапароскопии врач имеет возможность видеть на экране увеличенное четкое изображение органов малого таза. При обнаружении причин бесплодия специалист может устранить их непосредственно во время процедуры: удалить кисты яичников, спайки, очаги эндометриоза.
- График базальной температуры – составляется пациенткой самостоятельно на протяжении 2-3 менструальных циклов, используется для оценки овуляции.
- Ультразвуковой мониторинг процесса созревания фолликула и овуляции – назначается по усмотрению врача как дополнительное обследование.
Диагностика бесплодия у мужчин
Так же как и женщина, мужчина должен сдать общеклинические анализы, сделать анализ крови на гормоны, пройти обследования, нацеленные на выявление инфекции. Назначается УЗИ мошонки и предстательной железы, во время которого они исследуются визуально.
В процессе диагностики мужского бесплодия основным моментом считается выяснение фертильности спермы, то есть способности к оплодотворению. Ключевым анализом на этом этапе будет спермограмма. Это полный развернутый анализ спермы, при котором исследуются её физические параметры, химический и клеточный состав. Обследование позволяет узнать следующие характеристики:
- концентрацию сперматозоидов (должна быть более 15 млн. на 1мл);
- их подвижность (свыше 40%);
- количество нормальных форм сперматозоидов (не менее 4%);
- жизнеспособность (более 58%);
- объём эякулята (1,5 мл и больше);
- общее количество сперматозоидов (39 млн. и более).
Помимо этих показателей, непременно обращают внимание на цвет спермы, цвет, запах, кислотность, содержание лейкоцитов. Также спермограмма устанавливает наличие или отсутствие антиспермальных антител, вырабатывающихся при иммунологической форме бесплодия – MAR-тест.. Для сдачи спермограммы пациенту необходимо придерживаться нескольких врачебных требований
На протяжении двух недель перед анализом нельзя употреблять алкоголь и принимать антибиотики, посещать сауну или баню. Нужно воздержаться от полового контакта в течение 4-7 дней.
Для сдачи спермограммы пациенту необходимо придерживаться нескольких врачебных требований. На протяжении двух недель перед анализом нельзя употреблять алкоголь и принимать антибиотики, посещать сауну или баню. Нужно воздержаться от полового контакта в течение 4-7 дней.
Часто, одновременно со спермограммой, проводят анализ на зрелость сперматозоидов (НВА-тест). Тест определяет связывание сперматозоидов с гиалуроновой кислотой – важным компонентом среды, окружающей яйцеклетку. Этот параметр крайне важен для оплодотворения. Зрелый сперматозоид обычно соединяется с гиалуроновой кислотой специальными рецепторами, незрелый соединиться не способен. В норме зрелость сперматозоидов должна быть 60% и выше, в противном случае зачатие природным путем невозможно.
В качестве дополнительного обследования врач может назначить биопсию яичка, позволяющую узнать наличие сперматозоидов и состояние тканей. Также эта процедура может применяться с лечебной целью.
Причины бесплодия у женщин
Нарушение менструального цикла (ежемесячных гормональных изменений в организме женщины, которые подготавливают матку к беременности и контролируют овуляцию — выход зрелой яйцеклетки из яичников) — наиболее частая причина бесплодия. Некоторые нарушения менструации приводят к полному прекращению овуляции, другие делают овуляцию нерегулярной (не в каждом цикле). Нарушения менструального цикла могут быть вызваны рядом заболеваний, которые перечислены ниже.
- Поликистоз яичников — заболевание, при котором нарушается созревание и выход яйцеклеток из яичников.
- Патология щитовидной железы. Препятствовать овуляции могут как повышенная активность щитовидной железы (гипертиреоз), так и ее пониженная активность (гипотиреоз).
- Синдром истощения яичников, когда яичники женщины моложе 40 лет прекращают свою работу.
Матка и фаллопиевы (маточные) трубы. Фаллопиевы трубы — это трубки, по которым яйцеклетка движется от яичника к матке. В фаллопиевых трубах происходит оплодотворение яйцеклетки. Достигнув матки, она прикрепляется к ткани на ее внутренней поверхности и продолжает расти. Если матка или фаллопиевы трубы повреждены или прекратили работать, зачать естественным путем может быть сложно. Это может быть обусловлено рядом факторов, описанных ниже.
Спайки после операции. Операция на органах малого таза может вызвать повреждение фаллопиевых труб или образование на них рубцов. Операция на шейке матки также иногда может привести к образованию рубцов или укорочению шейки матки.
Дефект слизи, выделяемой шейкой матки. Во время овуляции слизь, выделяемая шейкой матки, становится более жидкой, чтобы сперматозоидам было легче ее преодолеть. Если с ней что-то не так, это может затруднить зачатие.
Подслизистая фиброма. Фибромы — это доброкачественные (не раковые) опухоли, растущие внутри матки или вокруг нее. Подслизистые фибромы появляются в мышечной ткани под внутренней оболочкой стенки матки и постепенно разрастаются. Подслизистые фибромы могут снизить фертильность, однако до сих пор не выяснено, как они это делают. Возможно, фиброма может помешать прикреплению эмбриона к вашей матке.
Эндометриоз — заболевание, при котором клетки ткани внутренней оболочки матки, называемой эндометрием, начинают расти в других частях организма, например, в яичниках. Это может привести к бесплодию, так как новые разрастания образуют спайки (срастания органов или их частей между собой) или кисты (наполненные жидкостью мешочки), которые могут вызывать непроходимость или деформацию органов малого таза. Это затрудняет овуляцию, мешает яйцеклетке добраться до полости матки и прикрепиться к её стенке. Это также может нарушить процесс созревания фолликула (наполненного жидкостью пузырька, в котором развивается яйцеклетка).
Воспалительное заболевание органов малого таза — это инфекционное заболевание верхних женских половых путей, к которым относятся матка, фаллопиевы трубы и яичники. Часто возникает в результате инфекции, передающейся половым путем (ИППП). ВЗОМТ может повредить фаллопиевы трубы и вызвать образование рубцов, из-за чего яйцеклетке практически невозможно добраться до матки.
Стерилизация. Некоторые женщины решают пройти стерилизацию, если они больше не хотят иметь детей. В ходе стерилизации нарушают проходимость маточных (фаллопиевых) труб, чтобы яйцеклетка не могла попасть в матку. Данная процедура чаще всего необратима, и даже если вы решите провести обратную процедуру, это не гарантирует, что вы снова сможете иметь детей.
Лекарственные препараты и наркотики. Побочные эффекты некоторых типов лекарственных препаратов и наркотиков могут повлиять на вашу способность к зачатию. Они описаны ниже.
- Нестероидные противовоспалительные препараты (НПВП). Длительный прием или высокая дозировка НПВП, например, ибупрофена или аспирина, может повлиять на вашу способность зачать.
- Химиотерапия — препараты, используемые для химиотерапии (лечения рака) иногда могут привести к отказу яичников, что значит, что ваши яичники больше не смогут нормально работать. Отказ яичников может быть необратим.
- Нейролептические препараты и антипсихотики часто применяются для лечения психоза. Они иногда могут приводить к пропуску месячных или бесплодию.
- Спиронолактон — препарат, используемый для лечения задержки жидкости (отечности). Фертильность должна восстановиться примерно через два месяца после прекращения приема спиронолактона.
- Наркотические вещества, например, марихуана и кокаин, могут серьезно повлиять на фертильность, затрудняя овуляцию (месячный цикл выхода яйцеклетки из яичников).
Что подразумевают под бесплодием у мужчин
Проблема зачатия ребенка для многих семейных пар становится более актуальней, чем несколько лет назад. Как свидетельствует Всемирная Организация Здравоохранения (ВОЗ) в последние пять лет сталкиваются с данной проблемой 20% семей в мире.
На долю мужского бесплодия в настоящее время отводится около 50% от всех случаев невозможности зачатия.
На активность и жизнеспособность мужских половых гамет оказывают влияние несколько факторов, главными из которых являются отклонения в функционировании наружных и внутренних половых органов мужчины.
Пенис выведен у мужчины для удобства введения сперматозоидов в половые органы женщины.
Если у мужчины или мальчика наблюдается патология «не опущения яичек в мошонку», то последние испытывают температурный дискомфорт в полости тела.
При длительном пребывании яичек внутри брюшной полости у младенца увеличивается риск возникновения бесплодия у будущего мужчины.
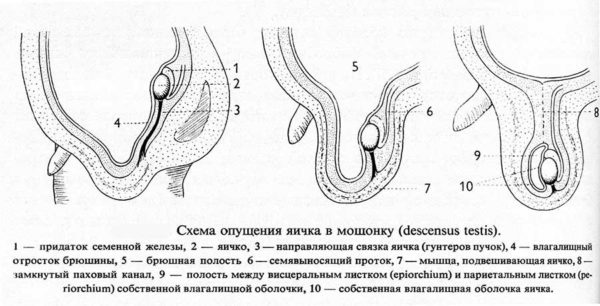
Оптимальный срок созревания нормальных сперматозоидов – 3 суток. При имеющихся патологиях процесс формирования мужской половой клетки нарушается чаще всего на ранних стадиях, приводя к остановке в развитии и дальнейшей неспособности к оплодотворению яйцеклеток.
О мужском бесплодии начинают подозревать, если в течение длительного ведения половой жизни без использования презервативов (при условии сохранения женщиной способности к оплодотворению) желаемого зачатия не происходит.
Крайний срок выжидания результатов попыток к зачатию – 1 год. Мужчине желательно знать, что оплодотворяющие свойства спермы после полового акта сохраняются в женском организме на протяжении 3 суток. Лучшим временем для зачатия считается второй день после овуляции (13-й или 14-й день после начала менструации).
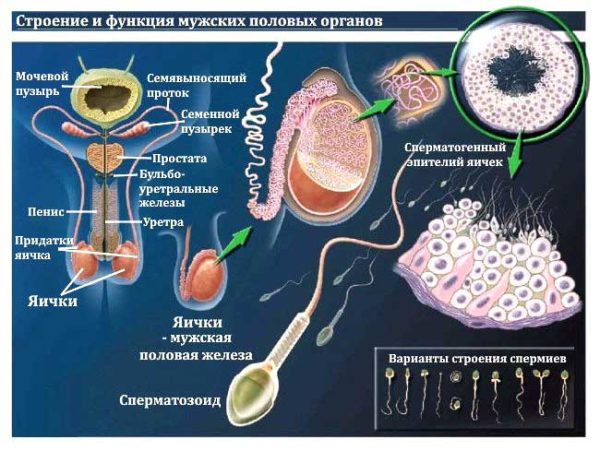
Какие врачи лечат бесплодие
Область медицины, занимающуюся диагностикой и лечением бесплодия, называется репродуктологией. Лечение мужчин проводят врачи-андрологи, женщин – гинекологи. Также в процессе лечения принимают участие:
- эмбриологи – определяют методику оплодотворения
- эндокринологи – исследуют гормональный фон;
- гематологи – изучают показатели крови;
- иммунологи – выясняю иммунные факторы;
- врачи ультразвуковой диагностики;
- генетики – выполняют раннюю диагностику хромосомных нарушений.
Одним из ключевых факторов успешного лечения всегда будет квалификация лечащего врача. Настоящий профессионал не прекращает своего образования на протяжении всего стажа работы, следит за новыми методиками, стремится задействовать новые технологии. Беременность и рождение ребенка – ответственный шаг, поэтому не стоит экономить на услугах грамотных врачей. Специалисты АО «Медицина» посвятили себя борьбе с бесплодием и уже помогли многим семьям обрести семейное счастье.
Возраст
С увеличением возраста женщины растёт частота хромосомных аномалий в яйцеклетках. Это существенно затрудняет достижение нормально развивающейся беременности. Первые изменения мы наблюдаем уже с 35 лет, после 40 лет качество яйцеклеток изменяется как с точки зрения качества генетического материала, так и с точки зрения энергетических запасов в ооцитах.
Другая проблема возраста — снижение овариального резерва. Количество яйцеклеток (овариальный резерв) у женщин уменьшается с возрастом — примерно с 2 млн фолликулов у новорождённой девочки до 400 тысяч на пике фертильности (от окончания полового созревания до 35 лет). После этого темп истощения растёт. К 40 годам количество фолликулов снижается до критической в смысле возможности зачатия величины — всего 25 тысяч.
С каждым последующим годом резерв падает ещё больше, вплоть до наступления менопаузы. То есть возможность естественного зачатия прямо связана с количеством прожитых лет — это биологическая данность.
Что делать? Выходов два: беременеть и рожать как можно раньше, по крайней мере до 35 лет, или прибегнуть к дорогостоящему методу витрификации (замораживания) яйцеклеток.
Диагностика бесплодия у мужчин
Не секрет, что многие мужчины не желают обследоваться, считая, что, если у них нет проблем с потенцией, то не может быть и проблем с воспроизведением потомства. Однако репродуктивные способности мужчины определяются, в первую очередь, показателями качества спермы (количество сперматозоидов, способных оплодотворить яйцеклетку). Кроме того, причиной бесплодия могут быть скрыто (без явных симптомов) протекающие инфекционные заболевания мочеполовой системы
Именно поэтому так важно как можно раньше провести обследование на бесплодие и, выявив причину, приступить к лечению бесплодия
Методы диагностики мужского бесплодия
Наши диагностические возможности включают весь спектр лабораторных исследований — диагностику инфекций с помощью серологических и молекулярно-биологических методов, биохимические, бактериологические, общеклинические, гемостазиологические, цитологические и иммунологические и методы исследования.
Спермограмма
Спермограмма — анализ на бесплодие, показывающий количество сперматозоидов в заданном объеме спермы, их строение, жизнеспособность и подвижность. Отклонения от нормы могут привести к мужскому бесплодию.
Виды нарушений:
- олигоспермия — недостаточное количество сперматозоидов (менее 30 млн. на 2-5 мл. спермы);
- астеноспермия — недостаточная подвижность сперматозоидов;
- тероспермия — нарушения в самом строении сперматозоидов;
- азооспермия — полное отсутствие сперматозоидов.
Посев спермы
Этот анализ на бесплодие у мужчин делается в том случае, если спермограмма показала наличие инфекции. С помощью посева определяется тип микроорганизмов.
На объективность результатов обследования влияют определенные условия. Материал для анализа должен поступить на обследование в течение часа после семяизвержения, причем он должен сохранить температуру человеческого тела (поэтому собирать его лучше в условиях клиники). За три дня до сдачи анализа необходимо воздержаться от половых контактов.
Эндокринные исследования
Диагностика мужского бесплодия обязательно включает исследования гормональной системы мужчины (гипотоламуса, гипофиза и яичек)
Особенно важно исследование гипофиза, который вырабатывает гормоны, отвечающие за качество спермы
Генетические, иммунологические исследования.
Иногда для выяснения причины бесплодия у мужчин требуется проведение дополнительных методов диагностики.

1
Лечение мужского бесплодия в МедикСити

2
Лечение мужского бесплодия в МедикСити
3
Лечение мужского бесплодия в МедикСити
Осложнения при лечении бесплодия
Некоторые методы лечения бесплодия могут вызвать осложнения, в том числе побочные эффекты препаратов, многоплодную беременность и стресс.
Побочные эффекты лекарственных препаратов
Некоторые препараты, используемые для лечения бесплодия, могут иметь следующие побочные эффекты:
- тошнота;
- рвота;
- понос;
- боли в желудке;
- головная боль;
- приливы жара.
Полный список возможных побочных эффектов смотрите в инструкции по применению, прилагаемую к препарату.
Синдром гиперстимуляции яичников
Синдром гиперстимуляции яичников может развиться после приема препаратов для стимулирования ваших яичников, например, кломифена и гонадотропина, а также может развиться после курса экстракорпорального оплодотворения (ЭКО). Синдром гиперстимуляции яичников заставляет ваши яичники опухать и вырабатывать слишком много фолликулов (наполненных жидкостью пузырьков, в которых развивается яйцеклетка).
Примерно у трети женщин после курса ЭКО разовьется синдром гиперстимуляции яичников в легкой форме. Примерно у 10% женщин после курса ЭКО разовьется синдром гиперстимуляции яичников в умеренной или тяжелой форме. Легкие симптомы включают в себя:
- тошнота;
- рвота;
- боль в животе;
- вздутие живота;
- запор (когда вы не можете опорожнить кишечник);
- понос;
- темная, концентрированная моча.
Синдром гиперстимуляции яичников в тяжелой форме потенциально смертелен и может привести к следующим последствиям:
- тромбоз (образование кровяного сгустка в артерии или вене);
- нарушение работы печени или почек;
- дыхательная недостаточность (затруднение дыхания).
Если у вас проявились любые симптомы синдрома гиперстимуляции яичников, вам следует немедленно обратиться за медицинской помощью. Возможно, вам придется лечь в больницу, чтобы находиться под наблюдением и проходить лечение под контролем медицинских работников.
Внематочная беременность
«Внематочная» означает «возникшая за пределами матки». При внематочной беременности оплодотворенная яйцеклетка начинает развиваться за пределами вашей матки. Более 95% случаев внематочной беременности происходят в фаллопиевых (маточных) трубах.
Если оплодотворенная яйцеклетка прикрепляется к вашей фаллопиевой трубе и продолжает расти, это может привести к выкидышу, а также существует риск разрыва фаллопиевой трубы. Признаки внематочной беременности:
- задержка менструации;
- резкие боли в нижней части живота;
- влагалищное кровотечение.
Вызовите скорую помощь при подозрении на внематочную беременность, так как кровотечение, возникающее при разрыве маточной трубы может привести к смерти.
Если вы проходите лечение от бесплодия, риск внематочной беременности у вас составляет около 4%. Это выше, чем средний показатель частоты внематочной беременности, который составляет около 1%. Вы более подвержены развитию внематочной беременности, если ранее у вас уже были проблемы с маточными трубами.
Инфекция органов таза
Процедура извлечения яйцеклетки из яичника может стать причиной развития инфекции в области малого таза. Однако риск тяжелой инфекции очень низок. Например, на 500 проведенных процедур приходится менее одного случая развития тяжелой инфекции.
Многоплодная беременность
Вам может казаться, что рождение сразу нескольких детей — это хорошо, но это значительно повышает риск осложнений для вас и ваших детей. Многоплодная беременность — это самое частое осложнение при лечении бесплодия.
Возможные риски при многоплодной беременности:
- Дети рождаются раньше срока, недоношенными — так рождаются 50% двойняшек и около 90% тройняшек.
- Смерть ребенка на первой неделе жизни — риск этого в пять раз выше для двойняшек и в девять раз выше для тройняшек, чем для одного ребенка.
- Рождение ребенка с церебральным параличом (заболеванием, поражающим мозг и нервную систему) — риск этого в пять раз выше для двойняшек и в 18 раз выше для тройняшек, чем для одного ребенка.
- Высокое кровяное давление (гипертония) во время беременности — этому подвержены до 25% женщин, вынашивающих более одного ребенка.
- Развитие диабета во время беременности (диабет — это заболевание, вызываемое высоким содержанием глюкозы в крови) — риск этого в 2–3 раза выше для женщин, вынашивающих более одного ребенка, чем для женщин, вынашивающих одного ребенка.
Причины отсутствия детей
Воспроизведение себе подобных – один из главных инстинктов, которым природа наградила все живое на планете. Например, показателем полной адаптации животного в неволе считается появление потомства. Только болезни или дефекты развития не давали животным воспроизводить потомство.
С человеком все гораздо сложнее. Физически здоровый человек иногда сознательно отказывается от рождения ребенка. Можно рассмотреть два вида: физическое и психологическое бесплодие, то есть нежелание иметь ребенка. Основополагающим является фактор среды:
- культура страны (традиции);
- условия жизни;
- экологическая обстановка;
- политика государства.
Первый фактор – самый значимый в этом ряду. Традиции больших семей в азиатских странах создают предпосылки для появления потомства. В Европе, несмотря на развитый социальный аспект, традиции идут вразрез с деторождением, которое откладывается на более поздний возраст и не ведет к увеличению рождаемости.
Лечение

Традиционно современная медицина выделяет два основных метода лечения фертильной дисфункции у женщин: с помощью медицинских препаратов и хирургическим путем.
Медикаментозное лечение
При отсутствии спаечных процессов у женщины, целесообразным может быть применение определенных медикаментов, которые влияют на гормональный фон. Данное лечение бесплодия у женщин направлено на восстановление овуляции.
В случае, когда нарушение вызвано наличием воспалительного процесса, лечение состоит из приема антибиотиков, либо же противовирусных препаратов.
Лечение иммунологических проблем начинается с приема антигистаминов в комбинации с кортикостероидами. Срок приема составляет от нескольких месяцев до нескольких лет.
Хирургическое лечение
В современной практике лечение женского бесплодия происходит с помощью наименее травматичных методик.
Лапароскопия – целью данного оперативного вмешательства является устранение причин, препятствующих оплодотворению, с наименьшей травматизацией. Вся операция производится через несколько небольших надрезов в области пупка, в которые проходят специальные хирургические приспособления. Отличительной особенностью является краткий период восстановления. Через 3-5 дней женщина способна жить полноценной жизнью.
Гистероскопия – диагностическая процедура с возможностью хирургических манипуляций при острой необходимости. Прибор вводится в полость матки через цервикальный канал. Имеется возможность сбора материала для биопсии, а также удаления полипов и спаек. Для проведения процедуры необходимо находиться в стационаре. Однако, уже на второй день пациентка ощущает бодрость и силы для ведения нормальной жизни.
Вспомогательные репродуктивные технологии (ВТР)
К ВТР относится процедура экстракорпорального оплодотворения, изобретение которой дало шанс на счастливое материнство огромному количеству женщин во всем мире. Перенос эмбрионов в полость матки пациентки при ЭКО целесообразен в том случае, когда все остальные методы были неэффективными. Либо же при наличии патологий, которые ни в коем случае не предполагают возможность естественного зачатия.
ЭКО является наиболее частым методом, но далеко не единственным. Возможно также: перенос зиготы в трубы, ведущие к придаткам, использование эмбриона от суррогатной матери, а также перенос донорской яйцеклетки.
Современные методы преодоления проблемы бесплодия
В современном мире целью врача-репродуктолога является сокращение времени диагностики до минимума. Уже давно прошли времена, когда решение проблемы бесплодия занимало годы. Медицина шагнула далеко вперед, а потому опытный специалист в состоянии найти решение проблемы в течение нескольких месяцев.
В зависимости от сложности проблемы, идет в ход медикаментозное и хирургическое лечение, а позже рассматривается и процедура ЭКО.
Лечение народными средствами

Без сомнения, невозможно вылечить полное бесплодие с помощью трав и отваров. Однако при легкой форме, связанной с воспалением либо же отсутствием овуляции, можно попробовать скорректировать состояние народными средствами.
Наиболее популярными травами для отваров являются: шалфей, марьин корень, подорожник и спорыш. Мед и мумие также проявили себя с положительной стороны.
Но лучше не тратить время на самолечение, а обратиться к специалисту.
Делаем выводы
У вас произошла осечка? Судя по тому, что вы читаете эту статью — победа не на вашей стороне.
И конечно вы не по наслышке знаете, что нарушение потенции это:
- Низкая самооценка
- Женщины помнят каждую вашу неудачу, рассказывают своим подругам и вашим друзьям
- Заболевание простаты
- Развитие депрессии, которая негативно сказывается на вашем здоровье
А теперь ответьте на вопрос: ВАС ЭТО УСТРАИВАЕТ? Разве это можно терпеть? А вы помните то чувство, когда смотрите на обнаженную женщину и не можете ничего сделать? Хватит — пора избавиться от проблем с потенцией, один раз и навсегда! Согласны?
Мы изучили огромное количество материалов и самое главное проверили на практике большинство средств для потенции. Так вот, оказалось, что на 100% рабочий препарат без каких-либо побочных действий — это Predstanol. Данный препарат состоит из природных компонентов, полностью исключающих химию.












