Структура, жизненный цикл, симптомы заболеваний, вызванных микоплазмой пневмонии
Содержание:
- Микоплазменная пневмония – симптомы
- Фактор вирулентности
- Атипичная пневмония
- Микоплазма, хламидофила, ДНК (Mycoplasma pneumoniae, chlamydophila pneumoniae, ПЦР) плазма, кач
- Причины
- Симптомы
- Внелегочные осложнения микоплазмоза
- Диагностика и анализы
- Патогенез и клинические проявления пневмонии
- Симптомы недуга
- стойкая низкосортная лихорадка
Микоплазменная пневмония – симптомы
Сложность диагностики указанного недуга заключается в отсутствии специфических признаков, по которым его можно заподозрить. Многие болезни протекают так же, как и легочный микоплазмоз, симптомы напоминают стандартную ОРВИ, особенно в начале прогрессирования. Позднее присоединяются внелегочные клинические проявления, окончательно запутывающие человека
Для постановки корректного диагноза важно посетить терапевта и пульмонолога
Развитие микоплазменной пневмонии
После заражения инкубационный период длится 7-14 дней, но может продолжаться и до 4-х недель. В большинстве случаев микоплазменная респираторная инфекция развивается постепенно, редко она начинается остро. Ранний период характеризуется поражением верхних дыхательных путей, что напоминает ОРЗ. Микоплазменная пневмония в начале прогрессирования сопровождается такими симптомами:
- ухудшение аппетита;
- насморк;
- субфебрильная температура;
- першение в горле;
- сухой кашель.
Если заболевание дебютировало остро, все перечисленные признаки остаются, но они выражены более явно. Дополнительно наблюдается:
- лихорадка и жар, температура достигает 39 градусов;
- сильная слабость, утомляемость;
- головная боль;
- ломота в суставах;
- тянущие ощущения в мышцах;
- сонливость;
- тяжесть в районе грудной клетки;
- непродуктивный кашель с выделением малого количества слизи.
Течение микоплазменной пневмонии

По мере усиления воспалительного процесса нарастает и симптоматика, добавляются новые признаки. Легочный микоплазмоз начинает мучить человека ночным кашлем с одышкой. Часто происходит сужение просвета бронхов (обструкция), из-за чего случаются приступы удушья. Микоплазменная пневмония на пике прогрессирования характеризуется следующими клиническим проявлениями:
- температура тела около 37,5-38 градусов;
- затяжной сухой кашель с очень вязкой мокротой в небольшом объеме;
- хрипы в легких, хорошо различимые при выдохе;
- нарушения сна;
- ощущение боли в мышцах, ползания «мурашек» по телу.
Особенности микоплазменной пневмонии
Помимо бронхо-легочных симптомов, рассматриваемая болезнь сопровождается признаками, не затрагивающими дыхательную систему. После нарушений сна и возникновения боли в суставах, голове, микоплазменная пневмония поражает органы пищеварения. Присутствуют расстройства работы желудочно-кишечного тракта в виде запоров, чередующихся с диареей, спазмов и тошноты.
Параллельно появляется сыпь при микоплазменной пневмонии. Кожные симптомы неспецифичны. Их выраженность, распространение и сопутствующие признаки (зуд, шелушение, сухость эпидермиса) зависят от тяжести воспалительного процесса, иммунной активности организма. Возможные проявления:
- пузырьки, заполненные мутной жидкостью;
- красные пятна, немного возвышающиеся над поверхностью кожи;
- зудящие мелкие прыщи;
- папулы телесного цвета.
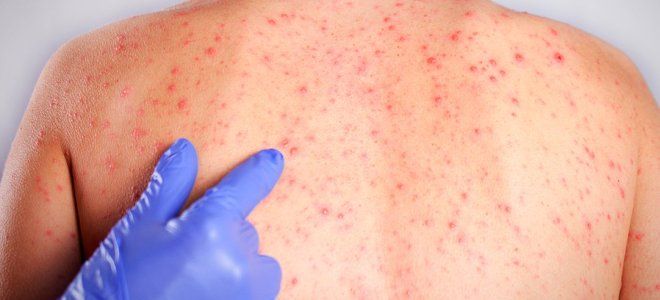
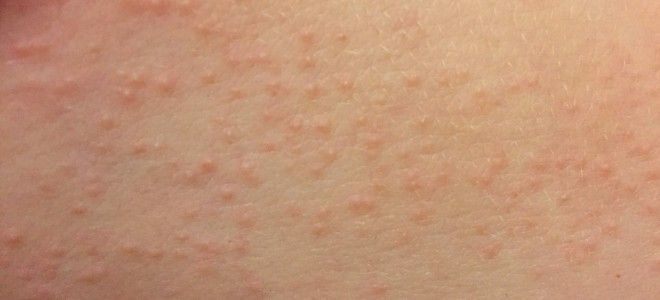

Осложнения микоплазменной пневмонии
Если воспаление альвеол перешло в тяжелую стадию, вероятны опасные последствия инфекции. Фактор патогенности Mycoplasma pneumoniae очень высок. Этот микроорганизм может поражать любые системы и ткани благодаря маленькому размеру, подвижности, устойчивости к защитным иммунным клеткам. Микоплазменная осложненная пневмония вызывает такие последствия:
- мио-, перикардит;
- энцефалит;
- менингит;
- анемии;
- нарушения свертываемости крови;
- почечная, печеночная недостаточность;
- синдромы Стивенса-Джонсона и Гийена-Барре;
- миелит;
- обструкция легких и бронхов и другие.
Фактор вирулентности
Mycoplasma pneumoniae Он имеет белок 169 кДа, связанный с мембраной под названием P1, которая выполняет функцию адгезина. Эти адгезины связываются со сложными олигосахаридами, содержащими сиаловую кислоту, и обнаруживаются в апикальной части эпителиальных клеток бронхов..
Адгезин влияет на цилиарное действие и инициирует процесс, который приводит к шелушению слизистой оболочки, а затем к воспалительной реакции и секреции экссудатов..
Воспаление характеризуется наличием лимфоцитов, плазматических клеток и макрофагов, которые могут проникать и вызывать утолщение стенок бронхиол и альвеол..
С другой стороны, M. pneumoniae локально продуцирует перекись водорода, вызывая цитопатическое действие на эпителий дыхательных путей и ресничек, отвечая за постоянный кашель.
Эндотоксины или экзотоксины в этом жанре не обнаружены..
Атипичная пневмония
Инфекционно-воспалительные поражения легких, вызванные нехарактерными возбудителями – это атипичная пневмония. Чаще всего заболевание возникает из-за таких причин:
- Микоплазма.
- Хламидии.
- Вирусы гриппа А, В.
- Респираторные вирусы парагриппа.
- Коксиелла.
- Легионелла.
- Вирус Эпштейна-Барра и другие возбудители.
Вышеперечисленные возбудители имеют различные микробиологические особенности, поэтому заболевания отличаются по эпидемиологии и патоморфологии. На сегодняшний день выделяют такие формы атипичной пневмонии: микоплазменная, хламидийная, ку-лихорадка, болезнь легионеров.
Как и большинство инфекционных патологий, атипичная форма имеет такие стадии:
- Инкубационная – длится 7-10 дней с момента заражения.
- Продромальная – 1-3 дня с появлением неспецифических симптомов респираторных вирусных инфекций (головные и мышечные боли, сухой кашель, першение в горле).
- Разгар – выраженный инфекционно-воспалительный процесс в легких.
- Реконвалесценция – активность болезненного состояния постепенно стихает и состояние пациента нормализуется.
Выделяют такие общие симптомы, характерные для всех видов атипичных пневмоний:
- Повышенная слабость.
- Кашель и одышка.
- Обильное потоотделение.
- Повышенная температура тела до 40-41°C.
- Боли в грудной клетке.
Кроме вышеперечисленных признаков, микоплазменная форма зачастую протекает с увеличением печени и селезенки. Диагностика основана на клинической картине расстройства. Больному проводят рентгенографию легких в двух проекциях для определения очага воспаления. Чтобы выявить возбудитель показаны бактериологические, микробиологические и иммунологические исследования.
Лечение атипичных пневмоний состоит их этиотропной и симптоматической терапии. Необходимо уничтожить болезнетворные микроорганизмы и провести сопутствующее лечение. Без правильного и своевременного лечения, болезнь вызывает множество осложнений, существенно ухудшающих функционирование всего организма.
Микоплазма, хламидофила, ДНК (Mycoplasma pneumoniae, chlamydophila pneumoniae, ПЦР) плазма, кач

Микоплазмы – это группа одноклеточных микроорганизмов, занимающих промежуточное положение между вирусами и бактериями.
Микоплазмы обитают в почве на растениях и даже в гейзерах, но размножаются они лишь внутри клеток организма человека или животного (клетке хозяина). Размножение микоплазм происходит интенсивно за короткий промежуток времени.
Малые размеры микоплазм не позволяют им синтезировать все необходимые вещества для своего существования, поэтому для роста и развития они используют ресурсы клетки хозяина (внутриклеточный паразитизм). Обычно микоплазмы заселяют слизистые оболчки животных и человека.
Заражения микоплазмами способно вызывать воспаление дыхательных и мочеполовых путей, а также суставов. Заболевания вызванные микоплазмами входят в группу – микоплазмозов.
Одним из наиболее распространенных представителей семейства микоплазм является: Micoplasma pneumonia – возбудитель атипичной пневмонии и микоплазменного бронхита (легочной микоплазмоз у взрослых и детей). Эпидемиология. Путь передачи – воздушно-капельный. Источник инфекции – больной человек и здоровый (бациллоноситель). Обычно наблюдается сезонность – осеннее-зимний период, но сохраняется возможность заражения в течение всего года. Наиболее высока заболеваемость в организованных коллективах и семьях. Формирующийся иммунитет непродолжителен.
Клинические проявления:
Инкубационный период: до 3-х недель.
- Кашель от сухого надрывного со светлой мокротой.
- Кашель – самый частый симтом при поражении респираторного тракта. У больных с микоплазменной инфекцией присутствует всегда, но среди кашляющих всего 3-10% больных пневмонией.
- Одышка довольно редкий симптом микоплазменной инфекции, если возникает, то выражена слабо.
- Лихорадка – не достигает высокой степени выраженности.
- Симптомы фарингита у 6-59%.
- Ринорея у 2-35%.
- Боли в ухе (мирингит) у 5%.
- Бессимптомный синусит.
- При физикальном обследовании выявлются невыраженные хрипы (сухие или влажные мелкопузырчатые), перкуторно чаще изменений нет.
Одним из современных методов объективного обследования микоплазменной инфекции является ПЦР-диагностика.ПЦР (полимеразно-цепная реакция) – это метод, который позволяет найти в исследуемом клиническом материале небольшой участок генетической информации (ДНК) любого организма среди огромного количества других участков и многократно размножить его. Метод ПЦР основан на принципе репликации ДНК. Чувствительность метода – 93%, специфичность – 98%.
Хламидия пневмонии(Chlamidia pnеumoniae) – это патогенные облигатные внутриклеточные грамотрицательные микроорганизмы, которые по своим свойствам определяются как нечто среднее между бактериями и вирусами, паразитирующие на слизистых оболочкках человека и животных. Они также как и бактерии в своём составе содержат ДНК и РНК, а также имеют клеточную стенку, рибосомы, но также как и вирусы могут размножаться лишь находясь внутри клеток хозяина, т.к.для размножения использует ресурсы данной клетки (внутриклеточный паразитизм).
Эпидемиология. Заболевания вызываемые Chlamidia pneumonia – антропонозные инфекционные болезни с поражением органов дыхания. Источник инфекции больные и здоровые (бациллоносители). Путь передачи воздушно- капельный. Возбудитель выделяется во внешнюю среду с отделяемым из носоглотки при кашле, чихании, разговоре. Клинические проявления: обычно хламидийная (инфекция) пневмония начинается с респираторного синдрома, проявляющегося трахеобронхитом, назофарингитом, субфебрильной температурой тела, малопродуктивным, мучительным кашлем, скудными аускультативными данными. Характеризуется внелегочными проявлениями: кожными, суставными, гематологическими, гастрэнрологическими, неврологическими и другими. А также нетипичными лабораторными показателями – отсутствие лейкоцитоза и нейтрофильного сдвига в перифирической крови, умеренное повышение СОЭ. Для хламидийной и микоплазменной пневмонии характерно затяжное рецидивирующее течение. Одним из методов современной диагностики хламидийной инфекции является-ПЦР.
Другие анализы раздела
ПЦР-диагностика
| Вирус простого герпеса 1,2 (мазок) (кач.) | 19.23.2. | 1 день |
| Вирус простого герпеса 1,2 (мазок) (колич.) | 19.67.2. | 1 день |
| Вирус Эпштейна-Барр, ДНК (EBV, ПЦР) соскоб, кач. | 19.35.2. | 1 день |
| Вирус Эпштейна-Барр, ДНК (EBV, ПЦР) соскоб, кол. | 19.71.2. | 1 день |
| ВПЧ 16/18 типа, ДНК (HPV, ПЦР, определение генотипа) соскоб, кач. | 19.92.1. | 1 день |
| ВПЧ 16/18 типа, ДНК (HPV, ПЦР, определение генотипа) соскоб, кол. | 19.93.1. | 1 день |
Причины
Легочное заболевание вызывают штаммы мелких прокариотических микроорганизмов, которые, не имея клеточной стенки, легко адсорбируются на поверхности эпителиальной ткани, выстилающей внутренние органы, встраиваясь в эпителиоциты трахеи и бронхов, альвеолоциты, эритроциты. Проникнув внутрь клетки-хозяина, микоплазмы ведут паразитический образ жизнедеятельности, превращая клетки-мишени в чужеродные для иммунитета человека.
Передача патогенных бактерий происходит воздушно-капельным путем со слизью из носоглотки. Во внешних условиях микроорганизмы малоустойчивы, отличаются высокой чувствительность к воздействию температуры, ультразвука, отсутствию влаги, высокой кислотности. Ввиду того, что механизм действия бета-лактамных антибиотиков (пенициллинов, цефалоспоринов) направлен на разрушение клеточной стенки микробов, ее отсутствие у микоплазм делает их резистентными к воздействию этой группы антибактериальных средств.
В норме организм человека населяют до 14 видов микоплазм, относящихся к условно-патогенным бактериям. Абсолютно здоровый человек может являться носителем микроорганизма, не ощущая его присутствия, но при появлении факторов, благоприятных для активизации, он начинает распространяться, вызывая такие заболевания, как:
|
Респираторные |
Нереспираторные |
|
Микоплазменная пневмония, фарингит, трахеит, легочный абсцесс, плевральный выпот, хронический обструктивный бронхит |
Болезни желудочно-кишечного тракта (ЖКТ) – гепатит, панкреатит, гастроэнтерит гематологические патологии – гемолитическая анемия, болезнь Верльгофа сердечно-сосудистые заболевания – миокардит, перикардит скелетно-мышечные нарушения – миалгия, артрит, полиартрит неврологические отклонения – невриты, менингит, менингоэнцефалит другие патологии – сепсис, пиелонефрит, уретрит |
Некоторые заболевания, вызванные проникновением в организм бактерии, носят неинфекционную этиологию – причиной их развития является аутоиммунная реакция на собственные клетки, превращенные микоплазмой в иммунологически инородные. Характер большей части симптомов микоплазменной пневмонии обусловлен спецификой ответной реакции организма на присутствие паразита в эпителиальных клетках.
Бактерии mycoplasma pneumoniae обладают способностью длительно персистировать в клетках эпителия или лимфаденоидном глоточном кольце, дожидаясь благоприятных условий для активного размножения. Факторами, способствующими активизации микроорганизмов и повышающими риск развития микоплазменной инфекции, являются:
- подавленный иммунитет, иммунодефицитные состояния;
- врожденные сердечные патологии;
- протекающие заболевания легких;
- ослабление защитных функций организма на фоне перенесенных инфекционных или вирусных болезней (грипп, ОРВИ и др.);
- легочные патологии;
- детский или пожилой возраст (до 5 и после 65 лет);
- гемоглобинопатия (серповидно-клеточная анемия);
- гипо- и авитаминозы;
- рецидивирующие хронические заболевания;
- регулярное употребление веществ, приносящих вред организму (курение, алкоголизм, наркомания).
Симптомы
Mycoplasma pneumoniae вызывает у человека заболевания респираторного тракта инфекционной природы. Данный возбудитель был выделен при изучении атипичной пневмонии в 1930 году. Спустя 32 года Mycoplasma pneumoniae была зафиксирована в медицинской литературе как отдельный вид бактерий.
Микоплазменную пневмонию чаще всего фиксируют у детей и лиц до 35 лет. Наибольшая заболеваемость — у детей до 5 лет жизни и 11-13 лет. Путь передачи болезни: воздушно-капельный.
Исследователь В. И. Покровский предложил сгруппировать симптоматику микоплазменной пневмонии в такие категории:
1. Респираторные
- верхние дыхательные пути (бронхит, трахеит, фарингит)
- легочные (плевральный выпот, пневмония, абсцесс легких)
2. Нереспираторные
- желудочно-кишечные (панкреатит, гепатит, гастроэнтерит)
- гематологические (тромбоцитопеническая пурпура, гемолитическая анемия)
- сердечно-сосудистые (перикардит, миокардит)
- мышечно-скелетные (полиартрит, артралгия, миалгия)
- неврологические (мозжечковая атаксия, периферические и черепно-мозговые невриты, менингоэнцефалит, менингит)
- дерматологические (полиморфная эритема, высыпания)
- генерализованные инфекции (септикопиемия, полилимфоаденопатия)
При микоплазменной инфекции инкубационный период может длиться около трех недель. Если в организм попало сразу большое количество возбудителя, или организм ослаблен, то инкубация сокращается. Если же защитные силы организма очень активны, инкубационный период может быть больше 3-4 недель, но такое бывает крайне редко. Сначала появляются симптомы-предвестники, связанные с поражением верхних дыхательных путей. Болезнь начинается постепенно с таких проявлений:
- головные боли
- слабость в теле
- сухость и «першение» в горле
- насморк
- кашель (в начале болезни без мокроты, а потом начинает отделяться слизистая и вязкая мокрота)
Кашель длительный, имеет пароксизмальный характер. Во время приступа характеризуется как интенсивный. Задняя стенка глотки, язычок и мягкое небо во время болезни постоянно красный. Если инфицирование микроплазмами вызывает бронхит, врач выслушивает сухие хрипы, дыхание становится жестком. Легкое течение острого респираторного вирусного заболевания, вызванного микоплазмами, характеризуется зачастую фарингитом и катаральным ринитом.
Среднетяжелое течение характеризуется сочетанием поражения нижних и верхних дыхательных путей, вследствие чего развиваются такие болезни:
- ринофарингобронхит
- фарингобронхит
- ринобронхит
Болезнь проходит с субфебрильной температурой. При латентном течении или стертой симптоматике температура тела может оставаться нормальной или повышаться, но периодически.
Перечисленные выше проявления микроплазменной пневмонии становятся более явными на пятый-седьмой день. В этот период температура достигает отметки 39-40°С, и является такое на протяжении 5-7 суток. Далее она может опускаться до субфебрильных значений, и держится в этом промежутке от 7 до 12 суток, в некоторых случаях может быть повышенной и более долгое время.
Для пневмонии, спровоцированной микоплазмамами, типичны долго непроходящий и сильный кашель, при котором отходит слизистая мокрота в небольшом количестве. Кашель не проходит на протяжении 10-15 суток. В большинстве случаев врачи фиксируют такое проявление болезни как боль в грудной клетке, которая становится сильнее при вдохе и выдохе.
Физикальные проявления микоплазменной пневмонии появляются в большинстве случаев на 4-6 сутки от начала заболевания:
- крепитация
- ослабленное везикулярное дыхание
- укорочение перкуторного звука (редко)
- мелкопузырчатые хрипы
Данные признаки не обнаруживаются в 20 случаях из 100, а патологический процесс в легких можно обнаружить только на рентгенограмме. В части случаев развивается умеренно выраженный экссудативный или, чаще, фибринозный плеврит.
Внелегочные осложнения микоплазмоза
Из внелегочных проявлений при микоплазменной пневмонии чаще отмечались миалгия (63,6%), макуло-папулезная сыпь (22,7%), явления желудочно-кишечного дискомфорта (25%), при хламидийной — артралгия (18,8%) и миалгия (31,3%).
Поражения нервной системы при микоплазмозе – Описаны менингоэнцефалит, серозный менингит, энцефалит, восходящий паралич и поперечный миелит, вызванные микоплазмозом.
При поражении центральной нервной системы (ЦНС) микоплазмозом — выздоровление обычно идет медленно, а в некоторых случаях наблюдаются остаточные дефекты. Возможны смертельные исходы.
Попытки доказать проникновение Mycoplasma pneumoniae в ЦНС долгое время терпели неудачу. В большинстве случаев диагноз основывался лишь на серологических данных, и роль Mycoplasma pneumoniae в этиологии инфекций ЦНС считалась сомнительной.
Однако позднее Mycoplasma pneumoniae удалось выделить из спинномозговой жидкости и полученной при аутопсии ткани головного мозга, а также доказать ее присутствие в этих тканях с помощью ПЦР (в отсутствие других возбудителей и неинфекционных причин поражения ЦНС).
Развитие гемолитической анемии при микоплазмозе – Mycoplasma pneumoniae часто служит причиной появления Холодовых антител. У многих больных наблюдаются ретикулоцитоз и положительная проба Кумбса, свидетельствующие о приближении анемии.
Возможны аутоиммунная гемолитическая анемия, пароксизмальная холодовая гемоглобинурия, синдром Рейно, ДВС-синдром, тромбоцитопения, почечная недостаточность.
Кардиальные осложнения при микоплазмозе – Кардиологические осложнения при микоплазмозе считаются редкими, но истинная их частота неизвестна. Дисфункция миокарда часто обусловлена гемолитической анемией; иногда картина напоминает инфаркт миокарда.
При микоплазмозе описаны перикардит, миокардит, гемоперикард, сердечная недостаточность, полная АВ-блокада. Выраженные изменения ЭКГ иногда обнаруживают в отсутствие жалоб. Иногда Mycoplasma pneumoniae бывает единственным микроорганизмом, выделяемым из перикардиального выпота и ткани сердца.
Поражение кожи и слизистых при микоплазмозе – Поражение кожи и слизистых встречается у 25% больных микоплазмозом. Чаще всего это – пятнисто-папулезная и везикулярная сыпь. У половины больных с сыпью наблюдаются афты и конъюнктивит. Во многих случаях в мазках из зева и содержимом везикул обнаруживают Mycoplasma pneumoniae.
Суставные проявления микоплазмоза – Иногда при микоплазмозе наблюдается поражение суставов, в том числе артрит. Описан синдром, напоминающий ревматическую атаку.
Другие осложнения — Приблизительно у 25% больных вызванные Mycoplasma pneumoniae инфекции сопровождаются тошнотой, рвотой или поносом.
Диагностика и анализы
На первом этапе диагностики микоплазменной пневмонии врач опрашивает пациента, уточняя жалобы, а также характер начала заболевания. Затем специалист проводит осмотр, перкуссию и аускультацию грудной клетки. К сожалению, все эти диагностические приёмы имеют малую информативность в связи с тем, что болезнь имеет скудную и неспецифическую симптоматику.
Иногда при прослушивании фонендоскопом грудной клетки специалисту всё же удаётся выявить наличие непостоянных мелкопузырчатых хрипов. Если такие изменения и обнаруживаются, то в небольшом количестве и на ограниченном участке. Хрипы появляются на 5-день заболевания и могут сохраняться на протяжении 4-10 дней.
Большее значение в диагностике воспаления лёгких, вызванного микоплазмой, играет выполнение рентгенограммы грудной клетки. На снимке могут определяться:
- перибронхиальная инфильтрация с расширением корней лёгких и крупных бронхов;
- «облаковидные» инфильтраты, которые разбросаны в нижних долях, чаще – с обеих сторон, без повышения объёма органа;
- ателектазы (выявляются редко, у 10% пациентов).
Может наблюдаться несоответствие между удовлетворительным состоянием пациента и обширным поражением лёгких, которое выявляется на снимке. В то же время у 20% больных при наличии выраженной клинической картины пневмонии не отмечается никаких рентгенологических изменений.
Выполнение общего анализа крови для диагностики заболевания не имеет выраженного диагностического значения. Хотя острый период микоплазменной пневмонии и может сопровождаться умеренным лейкоцитозом, всё же чаще определяется нормальная лейкоцитарная реакция без повышения СОЭ.
Самыми надежными способами обнаружения микоплазмы являются следующие виды исследований:
- Серологические реакции, которые основаны на распознавании реакции антиген-антитело: ИФА (иммуноферментный анализ) и РСК (реакция связывания комплемента).
- ПЦР – молекулярно-биологическое исследование, в ходе которого выявляются фрагменты ДНК возбудителя.
Примечательно, что для ПЦР-диагностики может быть использован любой биологический материал: кровь, мокрота, плевральная жидкость.

Патогенез и клинические проявления пневмонии
Mycoplasma pneumoniae это передается от одного человека другому посредством аэрозолей зараженных дыхательных выделений. Поскольку передача связана с дескваматированными клетками, вытесненные капли слюны должны быть большими для распространения..
Инкубационный период длительный; варьируется от двух до трех недель.
патогенез
Инфекция начинается с прикрепления микроорганизма к рецептору на поверхности эпителиальных клеток или к ресничкам и микроворсинкам эпителиальных клеток бронхов и остается там на поверхности, стимулируя клеточную десквамацию и воспаление.
Поскольку было замечено, что заболевание более тяжелое у взрослых, считается, что клинические проявления и осложнения обусловлены чрезмерным иммунным ответом на микроорганизм..
Продукция цитокинов и модулированная активация лимфоцитов могут минимизировать заболевание, но в случае преувеличения заболевание усугубляется развитием иммунологических поражений..
То есть, чем активнее иммунный ответ, опосредованный клетками, и стимуляцией цитокинами, тем тяжелее будет клиническое заболевание и повреждение легких..
С другой стороны, иммунопатогенные факторы, вероятно, участвуют во многих дополнительных легочных осложнениях, учитывая перекрестную реактивность между человеческими антигенами и антигенами микроорганизмов..
Клинические проявления
Пневмония может поражать верхние или нижние дыхательные пути или оба. Симптомы обычно появляются постепенно, в течение нескольких дней, и могут сохраняться в течение нескольких недель или месяцев..
Инфекция характеризуется коварным началом, лихорадкой, головной болью, воспалением глотки, хрипотой и постоянным кашлем (трахеобронхитом) днем и ночью, может даже проявляться оталгией.
Сначала кашель сухой и прерывистый, с минимальным выделением мокроты, которая может позже появиться слизисто-гнойная и очень редко может содержать кровь.
Инфекция поражает трахею, бронхи, бронхиолы и перибронхиальную ткань и может распространяться на альвеолы и альвеолярные стенки.
В неосложненных случаях острый фебрильный период длится около недели, а кашель и лень могут длиться две недели или даже дольше..
Дети в возрасте до пяти лет более склонны к появлению насморка и хрипов.
Рентген грудной клетки

При рентгенографии грудной клетки вокруг бронхов и бронхиол наблюдается инфильтрат мононуклеарных клеток. Тем не менее, рентгенограммы могут широко варьироваться Они могут показать перибронхиальную пневмонию, ателетацию, узловые инфильтраты и внутригрудные лимфаденопатии..
В 25% случаев возможны небольшие плевральные выпоты.
Как правило, инфекция обычно тяжелая у пациентов с ослабленным иммунитетом, пациентов с серповидно-клеточной анемией или с синдромом Дауна, причина в последнем случае неизвестна.
Легочные осложнения
Осложнения редки, среди них:
- плеврит,
- пневмоторакс,
- Респираторный дистресс-синдром,
- Абсцесс легкого.
С другой стороны, Mycoplasma pneumoniae может усугубить другие заболевания легких, такие как астма и хронические заболевания легких.
Заражение Mycoplasma pneumoniae у пациентов с иммуносупрессией
В случае людей с гуморальным и / или клеточным иммунодефицитом, они более предрасположены к более тяжелому заболеванию из-за этого микроорганизма.
Пациенты с гипогаммаглобулинемией обычно имеют тяжелые симптомы верхних и нижних дыхательных путей, с незначительным или отсутствующим инфильтратом на рентгенограммах грудной клетки, которые сопровождаются такими осложнениями, как сыпь, боль в суставах и артрит..
Mycoplasma pneumoniae может вызвать тяжелое заболевание у ВИЧ-позитивных пациентов, у которых депрессия их клеточного иммунитета.
Следует отметить, что заражение M. pneumoniae диссеминированные фульминаны встречаются редко, но могут встречаться у этих пациентов.
Симптомы недуга
Поскольку для заболевания характерно острое начало, на ранней стадии его развития могут проявляться выраженные симптомы.
При пневмонии проявляется характерная бледность кожи.
Чаще всего пациенты на раннем этапе развития недуга жалуются на следующие проявления:
- боль и чувство жжения в горле;
- ринит (заложенность носа);
- осиплость горла (может сопровождаться афонией).
Максимальное ухудшение самочувствия наблюдается спустя 2 недели. Пациента могут беспокоить следующие проявления:
- изнурительный кашель, сопровождающийся усиленным выделением мокроты;
- обструкция легких;
- побледнение кожных покровов;
- ощущение тяжести в мышцах;
- суставные боли;
- проявление отдышки.
В некоторых случаях проявляется и другая симптоматика:
- проявление характерной сыпи на кожных покровах;
- головная боль;
- расстройство пищеварения;
- бессонница;
- жжение кожных покровов.
Если терапевтические меры предприняты своевременно и недуг протекает без осложнений, процесс выздоровления занимает 10-14 дней.
Выздоровление – процесс взаимодействия врача и пациента.
Опасность патологии состоит в ее симптоматическом сходстве с ОРВИ, гриппом и бронхитов. В таком случае пациент пытается самостоятельно оказать себе помощь с использованием подручных средств.
Медикаменты, как правило, не проявляют эффективности и болезнь начинает прогрессировать. Своевременное обращение к специалисту и ранняя диагностика существенно повышают шансы пациента на полное выздоровление.
Пациент должен помнить о том, что воспаление легких может стать причиной следующих серьезных осложнений:
- менингит;
- энцефалит;
- миелит.
Если лечение было неоконченным, патология может проявиться вновь.
Диагностика
Для выявления патологии стандартных методов обследования пациентов с воспалением легких недостаточно. Безусловно, пациенты проходят рентгенографию для оценки очагов воспаления, но это лишь вспомогательный метод, позволяющий уточнить диагноз.
Какие методы используются для выявления недуга.
Основные мероприятия, используемые для постановки и подтверждения диагноза, рассмотрены в таблице:
| Допустимые методы диагностики | |
| Метод | Описание |
| Микробиологическое исследование | Подразумевает выполнение смывов носоглотки и бактериологического посева мокроты на специальные питательные среды. |
| Серодиагностика | Выполняется реакция связывания комплемента (РСК). |
| Радиоиммунный анализ | Наиболее чувствительный метод диагностики, позволяет обнаружить микоплазму, если она присутствует в биоматериале в небольших количествах. |
| Метод ДНК и РНК — зондов | Методы полимерной цепной реакции позволяющие выявить возбудителя в случае, когда другие способы неэффективны. |
| Непрямая иммунофлюоресценция | Используется для выявления антигенов в биосубстрате. |
Антитела к микоплазме позволяют установить или опровергнуть факт ранее перенесенного заболевания.
Лечение
Если недуг протекает в острой форме, лечение проводят исключительно в условиях стационара.
Микоплазменная пневмония у детей должна лечиться в условиях стационара.
Пациенту рекомендован постельный режим, подразумевающий отказ от любого рода нагрузок. Показано обильное питье: морс, соки, отвар трав, вода
Важно проводить регулярное проветривание и влажную уборку помещение. Если присутствует возможность можно использовать кварцевую лампу для обеззараживания помещения
В лечебных целях используют антибактериальные препараты следующих групп:
- макролиды;
- фторхинолы;
- тетрациклины.
Чаще всего медики назначают своим пациентам при микоплазменной пневмонии именно препараты группы макролидов.
Только специалист сможет грамотно рассчитать необходимую дозу лекарственного состава. Инструкция к медикаментам регламентирует средние дозировки и не является руководством к использованию.
Родители должны помнить о том, что дозы для детей рассчитываются с учетом многих факторов. Проводить лечение микоплазменной пневмонии у малышей в домашних условиях – запрещено, цена – здоровье ребенка.
Препараты для лечения пневмонии подбираются в индивидуальном порядке.
Поскольку заболевание требует комплексной терапии, могут применяться следующие средства:
- анальгетики;
- иммуномодуляторы;
- отхаркивающие препараты;
- поливитаминные комплексы.
После отступления патологии используют следующие методики физиотерапии:
- дыхательная гимнастика;
- озонотерапия;
- УВЧ;
- массаж;
- ЛФК.
Пациент должен помнить о том, что микоплазма достаточно быстро и активно размножается в организме человека, потому осложнения пневмонии могут быть тяжелыми
Важно уделять должное внимание процессу диагностики и лечению недуга. С особенным вниманием следует относиться к проявлению недуга у детей
стойкая низкосортная лихорадка
симптомы холода или гриппа, которые сохраняются дольше 7-10 дней
- стойкий сухой кашель
- хрипы при дыхании
- у них усталость или плохо себя чувствует, и она не улучшается
- боль в суставах или желудке
- рвота
- Чтобы диагностировать вашего ребенка, их врач может сделать одно или несколько из следующих :
- слушать дыхание вашего ребенка
взять рентген грудной клетки
- взять бактериальную культуру из их носа или горла
- заказать анализы крови
- После того, как ваш ребенок поставлен диагноз, их врач может назначить антибиотик в течение 7-10 дней для лечения инфекции. Наиболее распространенными антибиотиками для детей являются макролиды, но их врач может также назначать циклоны или хинолоны.
- У себя дома убедитесь, что ваш ребенок не делится блюдами или чашками, чтобы они не распространяли инфекцию. Попросите их выпить много жидкости. Используйте нагревательную подушку для лечения любых болей в груди, которые они испытывают.
Инфекция MP вашего ребенка обычно исчезает через две недели. Тем не менее, некоторые инфекции могут занять до шести недель, чтобы полностью исцелить.
Осложнения
Каковы осложнения микоплазменной пневмонии?
В некоторых случаях инфекция МП может стать опасной. Если у вас астма, MP может ухудшить ваши симптомы. MP также может развиться в более тяжелый случай пневмонии.