Остеоартроз коленного сустава
Содержание:
- Диагностические мероприятия
- Механизм развития и причины остеоартроза
- Динамика развития заболевания и методы лечения
- Лечение деформирующего остеоартроза
- Лечение артроза тазобедренного сустава – медикаменты и физиотерапия
- Чем опасна задержка лечения?
- Причины появления
- Причины возникновения
- Причины и провоцирующие факторы
- Этиология болезни
- Методы диагностики
- Симптомы
- Вероятные причины болезни
- Значение гимнастики
- Обследование: артроскопия
- Операция
- Диагностика заболевания
Диагностические мероприятия
Избавляться от болезни можно только при подробном изучении состояния пациента, если нет точных данных, ни один врач не сможет назначить правильный курс лечения. В ходе комплексной терапии удаётся узнать особенность патологического процесса остеоартроза. Если приходится полагать в основании подбора курса лишь догадки, высокий риск ухудшения состояния. Лучше потратить день-два уделив достаточно времени изучению состояния.
В качестве вспомогательного исследования врачи рекомендуют:
- сцинтиграфия;
- эхография;
- забор пункции;
- исследование жидкости сустава;
- КТ, МРТ.
После проявления снимков и получения результатов принимается решение: отправить человека для лечения дома или положить на стационар. Выбор зависит от подобранного курса и препаратов, а также возможности использования лекарств в домашних условиях.
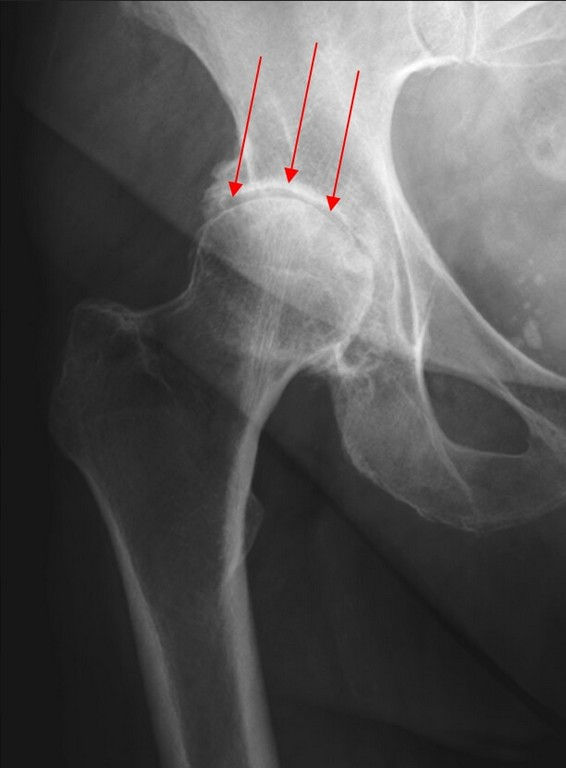
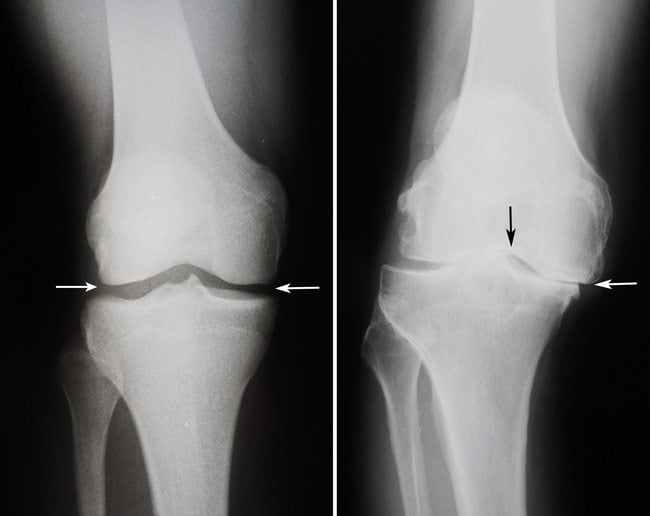 На рентгенограмме суставная щель не определяется
На рентгенограмме суставная щель не определяется
Механизм развития и причины остеоартроза
Патологические изменения развиваются вследствие функциональной перегрузки сустава: в нем возникает нарушение кровообращения и ухудшение питания хрящевой ткани. Из-за происходящих изменений она истончается и деформируется. Хрящ перестает быть эластичным, появляются трещины, суставные поверхности приобретают «шероховатые» очертания. При движении и нагрузке на сустав ощущается дискомфорт и боль в локте, которая со временем приобретает интенсивный характер.
Такие изменения могут произойти в результате следующих факторов:
- несбалансированность питания, нарушения обмена веществ;
- чрезмерные физические нагрузки на сустав;
- длительная микротравматизация и повреждения сустава;
- послеоперационная патология;
- инфекционные поражения, особенно вирусной этиологии;
- воспалительные процессы;
- алкогольная интоксикация;
- вредные условия труда.
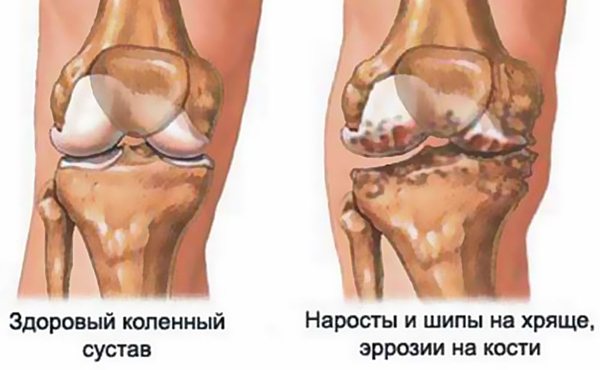
 Наглядные изменения хрящевой ткани.
Наглядные изменения хрящевой ткани.
Динамика развития заболевания и методы лечения
Динамика развития заболевания хорошо просматривается на рентгеновских снимках каждой степени:
- 1 степень – суставная щель сужена на 1/3, остеофитов нет;
- 2 степень – сужение суставной щели превышает 50%, видны костные наросты и частичная деформация;
- 3 степень – деформация приобретает тяжелый вид, суставной щели не наблюдается.
Учитывая, что разрушительный процесс проходит в медленном темпе, врачи используют рентген, чтобы заметить мельчайшие изменения в суставах. Если у вас появились беспричинные боли в суставах рук или ног, немедленно пройдите обследование. Вовремя назначенное лечение позволит купировать негативное действие остеоартроза.
Как лечат остеоартроз 1 степени?
Сегодня остеоартроз суставов 1 степени успешно вылечивается консервативными методами. Тактика лечения предусматривает снижение нагрузки на пораженный сустав и проведение ряда лечебных мероприятий, направленных на купирование прогресса заболевания
Очень важно для пациента снизить массу тела. Практика показывает, что при остеоартрозе 1 степени лечение гарантировано дает положительный результат, если больной сбалансирует питание и потеряет хотя бы 5 кг веса
В медикаментозном плане используются лекарства, снимающие воспаление и болевой синдром. Врач прописывает прием нестероидных препаратов, таких, как Диклофенак, Кетопрофен, Ибупрофен. Средства могут приниматься в виде таблеток и мазей. Для восстановления хрящевой ткани предназначен прием хондропротекторов (Хондроитин, Глюкозамин). Обязательны на 1 стадии массаж, физиотерапия и ЛФК.
Лечение остеоартроза 2 степени
Поскольку остеоартроз суставов 2 степени характеризуется усилением болевого синдрома и деформации сустава, в ее лечение активно прибегают к селективным НПВС (Нимесулид, Мелоксикам, Целекоксиб). Средства отличаются малым количеством побочных эффектов, но прием ведется под контролем врача и в строго отмеренной дозировке. Наружно используются противовоспалительные мази и гели.
Основу комплексной терапии составляет прием хондропротекторов, стимулирующих восстановление хрящевой ткани. Под воздействием Хондроитина или Глюкозамина начинает вырабатываться синовиальная жидкость, препятствующая трению пораженных костных поверхностей. Для снятия мышечного спазма при остеоартрозе 2 степени в лечение добавляются миорелаксанты (Сирдалуд, Баклофен, Мидокалм). Если убрать мышечный спазм, уйдет и болевой синдром. В период обострения недуга врач может прописать противовоспалительные гормональные средства (Гидрокортизон, Преднизолон, Дипроспан), которые вводятся в суставную полость путем инъекций.
Методы лечения 3 степени
Для остеоартроза 3 степени лечение осложнено сильными негативными изменениями в хрящевой ткани и суставах. Деформация достигает серьезных форм, и справиться с болезнью эффективными для 1 и 2 стадии средствами сложно. Продолжается прием противовоспалительных и обезболивающих препаратов. Однако наибольшая нагрузка в борьбе с недугом ложится на физиотерапевтические процедуры и вытяжку костей с целью расширить межсуставную щель.Подробнее о методах лечения рассказано здесь:
Резко ограничивается нагрузка на больную конечность. Например, если остеоартроз затронул ногу, пациенту необходимо ходить с тростью. В зависимости от тяжести изменений, пациенту может быть предложено хирургическое вмешательство. Внутрисуставно вводятся Триамцинолон, Дипроспан, Гидрокортизон. В качестве эффективного хондропротектора применяется гиалуроновая кислота, которую вводят внутрь суставной полости. Обязательно соблюдение особой диеты, исключив из питания жирную, соленую, богатую углеводами пищу.

Для поддержания физического и психологического комфорта, пациенту назначаются различные физиопроцедуры, способные снять воспаление, улучшить кровообращение в области сустава и убрать отечность, мешающую нормальной работе конечности.
Лечение деформирующего остеоартроза
Если установлен диагноз деформирующий остеоартроз, клинические рекомендации и схематический алгоритм лечения можно изобразить так:
- медикаментозная терапия;
- физиотерапия;
- реабилитация, лечебная физкультура.
Комплексность, непрерывность и индивидуальность – это основные принципы лечения деформирующего остеоартроза (ДОА) любой локализации
Медикаментозное лечение
Лекарственную терапию обычно начинают с применения противовоспалительных нестероидных препаратов. Они снимают воспаление и болевой синдром. При назначении препаратов данной группы должен учитываться возраст пациента, а также сопутствующие заболевания, поскольку эти лекарства имеют весьма обширный перечень возможных побочных эффектов, негативно влияют на работу внутренних органов (в особенности – пищеварительной системы).
Если в силу тех или иных обстоятельств использование НПВП не представляется возможным, пациенту выписывается препарат из группы глюкокортикостероидов. Естественно, их также подбирают индивидуально, в зависимости от индивидуальных особенностей организма. Вводят их непосредственно в суставную полость
Важно знать, что при коксартрозе (воспалении тазобедренного сустава) это может привести к ишемическому некрозу головки сустава
В случае с коксартрозом альтернативой НПВП становятся хондропротекторы, которые бывают двух видов:
- воздействующие непосредственно на сам суставной хрящ;
- воздействующие на субхондральную кость.
Очень полезны в лечении деформирующего артроза сосудорасширяющие препараты. Они улучшают суставной кровоток, тем самым значительно улучшая состояние пациента, облегчая боль, снимая спазмы. Для достижения максимального результата их обычно совмещают с хондропротекторами.
Применение лекарственных препаратов является неотъемлемой частью лечения деформирующего остеоартроза
Местное лечение
Целесообразным при деформирующем артрозе является применение препаратов местного действия в виде спреев, мазей и гелей. Существенно повлиять на состояние они не смогут, поскольку через поры кожи к месту действия проникает всего лишь 5 процентов действующего вещества препарата, однако способствуют купированию воспалительной реакции, а также снятию болевого синдрома. Среди наиболее эффективных препаратов традиционно присутствуют средства на основе диклофенака.
Физиотерапия
Наиболее эффективным физиотерапевтическим методом лечения ДОА считается электрофорез. Эта процедура, осуществляемая, как правило, двухнедельным курсом, способствует снятию боли и воспалительного процесса.
Гимнастика, лечебная физкультура
Ни один даже самый современный лекарственный препарат не продемонстрирует полный потенциал своей эффективности в лечении данного заболевания, если не сочетать его с упражнениями ЛФК и гимнастикой. Несмотря на то что физические упражнения действительно помогают снизить нагрузку на больные суставы и облегчить состояние пациента, от них стоит отказаться в период острой фазы ДОА. Кроме того, комплекс упражнений должен подбираться сугубо индивидуально, исходя из локализации пораженного сустава, степени тяжести заболевания, наличия факторов, отягощающих и усугубляющих состояние, возраста и уровня физической подготовки пациента.
Для улучшения функциональности поражённых суставов в комплексную терапию обязательно включают физиопроцедуры, лечебный массаж и специальные физические упражнения
Хирургическое лечение
Оперативного вмешательства обязательно требует запущенная форма деформирующего остеоартроза либо же заболевание, осложненное сопутствующими болезнями. Как правило, хирургическое вмешательство в данном случае имеет радикальный характер и позволяет наиболее эффективно справиться с возникшей проблемой.
Диета при ДОА
Огромное значение в лечении деформирующего артроза отведено правильному диетическому питанию. Благодаря пересмотру своего повседневного рациона и отказу от вредных привычек, пациент сам способствует тому, что суставы становятся крепче и выносливее.
Людям, страдающим от проблем с суставами, стоит обратить особое внимание на продукты с большим содержанием кальция (рыба, кисломолочные продукты), а также коллагена (желатиносодержащие блюда — холодец, различные желе). Если у пациента ярко выражен лишний вес, питание должно быть скорректировано таким образом, чтобы уменьшить суточную дозу потребляемых калорий
Лечение артроза тазобедренного сустава – медикаменты и физиотерапия
Если признаки заболевания неявные, и оно не перешло на стадию необратимых изменений, пациенту поможет консервативное лечение. Терапия медикаментами понадобится и тогда, когда артроз тазобедренного сустава обрел тяжелую форму – в качестве составляющей курса лечения.
Как лечить артроз тазобедренного сустава? Есть программа медикаментозной коррекции заболевания:
- Нестероидные противовоспалительные средства. От боли, воспаления помогут избавиться таблетки или уколы Ибупрофен, Аркоксия, Дексалгин, Мовалис, и другие. Бесконтрольно применять их нельзя – собственные способности хрящей к регенерации будут снижаться, к тому же, от НПВП сильно страдает желудок и кишечник.
- Сосудистые лекарства. Лечение такими средствами (Трентал, Актовегин, Циннаризин, Никотиновая кислота) помогает усилить питание хряща и способствует его восстановлению.
- Миорелаксанты. Показаны при спастических болях в мышцах, вызванных поражением области бедра. Это препараты Мидокалм, Баклосан, Толперизон.
- Хондропротекторы. Артроз тазобедренного сустава требует обязательного и многомесячного приема таких лекарств (Дона, Структум). Также нужно курсами применять инъекционные формы, например, Алфлутоп, в том числе – вводить в полость сустава. Еще более эффективной методикой считается введение в сустав препаратов гиалуроновой кислоты.
- Кортикостероиды. Применяются в крайних случаях в виде внутрисуставных инъекций. Такое лечение необходимо, если симптомы становятся невыносимыми.
Наружные средства (мази, гели) при коксартрозе обычно малоэффективны из-за глубокого пролегания сустава. Зато физиотерапевтические методики применяются часто и дают серьезное облегчение от боли. На область бедра делают УВЧ, лазеротерапию, магнитотерапию, проводят УВЧ, массаж. Также при остеоартрозе показана мануальная терапия, в отдельных случаях – вытяжка сустава.
Народные средства при артрозе
Многие используют народное лечение при данной патологии, хотя артроз тазобедренного сустава плохо реагирует на различные наружные методики. Лишь при сильном болевом синдроме можно прикладывать на больное место компрессы с утеплением, хотя это будет носить больше отвлекающий характер. Лечение осложненного и запущенного артроза тазобедренного сустава лучше проводить средствами для приема внутрь:
- Залить 100 г сухой травы сабельника 500 мл водки, настоять в темноте 10 суток, принимать по 30 капель трижды/сутки для снятия воспаления;
- Ежедневно делать желе, при отсутствии противопоказаний регулярно готовить холодцы – блюда послужат не хуже хондропротекторов.
Унять болевые ощущения можно при помощи такого компресса. Нужно поровну смешать мед, медицинскую желчь, нашатырь, глицерин, нанести на сустав, завязать теплой тканью. Оставить компресс на 3 часа, потом смыть.
Иные методы и операция
Для полноценного лечения остеоартроза очень важно соблюдать правильный рацион, придется отказаться от пищи, нарушающей кровоснабжение и ухудшающей питание хрящей. Это – копчености, уксус, пересоленная еда, жареное, а также пища с консервантами, транс-жирами
Зато блюд с магнием, калием, йодом, кальцием в рационе должно быть больше.
Чем лечить артроз тазобедренного сустава обязательно, так это – лечебная гимнастика. Ежедневные разминки, специальные упражнения в положении лежа должны проводиться всеми пациентами. Например, надо медленно поднимать ногу вверх и удерживать над полом по нескольку секунд
Важно исключить резкие движения, не допускать длительной и быстрой ходьбы – при коксартрозе это только усилит прогрессирование болезни. Для разгрузки сустава можно применять трость, костыли, также ортопед может порекомендовать специальные ортезы для смягчения нагрузки
Лечение артроза тазобедренного сустава третьей, последней стадии производят только при помощи операции, иные методы неэффективны. В 95% случаев операция бывает удачной, движения ноги восстанавливаются в полном объеме. Но протезы не вечны, срок их службы – до 20 лет, поэтому операция является крайней мерой. В ходе эндопротезирования собственный сустав меняется на искусственный, и артроз тазобедренного сустава ему больше не грозит.
Чем опасна задержка лечения?
Не придавая значения утренней отечности и болевым ощущениям в суставах, человек рискует столкнуться с серьезным заболеванием. Сегодня лишь боль и припухлость, а завтра искривленная конечность и отрицательные изменения в качестве жизни.
Остеоартроз разрушает и деформирует, неотвратимо приближая человека к инвалидности. Достигая 4 стадии, болезнь полностью останавливает функции конечности. При такой ситуации врачам приходится прибегать к операционному решению проблемы, устанавливая протез вместо утерянного сустава.
Вместе с физическими страданиями приходит и психологический дискомфорт, нарушающий душевное равновесие, человек становится раздражительным, угрюмым, капризным. Страдают и его близкие, вынужденные подстраиваться под особый режим жизни. Нельзя допускать халатного отношения к своему здоровью тогда, когда возможности современной медицины позволяют исправить положение на раннем этапе заболевания. Сегодня 1 и 2 степени остеоартроза успешно лечатся, позволяя сохранить подвижность суставов и купировать прогрессирование недуга.
Причины появления
Чтобы вовремя обнаружить остеоартроз коленного сустава 1 степени, нужно знать, почему он может развиться. В группе риска находятся люди с наследственной предрасположенностью, обменными нарушениями, лишним весом, вредными привычками. При некоторых хронических заболеваниях, которые предполагают частый прием гормональных препаратов, хрящевая ткань разрушается быстрее. Часто также развивается заболевание у тех, кто подвергает колени повышенным нагрузкам, например, у спортсменов, грузчиков или строителей. Особенно вредны для коленей частые приседания и бег по твердой поверхности. Возрастает риск артроза также у людей старше 50 лет. В этих случаях необходимо внимательно следить за состоянием колена и при первых симптомах обратиться к врачу.
В зависимости от причины появления может развиться правосторонний или левосторонний артроз. Правая нога чаще всего поражается у спортсменов или людей, подвергающих ее повышенным нагрузкам, а также после травм или врожденных патологий. Двусторонний артроз развивается из-за ожирения, обменных нарушений или гормонозависимых патологий. Чаще всего встречается он в пожилом возрасте.
Заболевание может появиться у любого человека
Причины его развития очень важно определить, ведь от этого будут зависеть особенности лечения. К ним относятся такие патологии:
- травмы колена, переломы бедра или голени;
- нарушение обменных процессов, прежде всего, липидного обмена;
- ожирение, из-за которого на суставы приходится повышенная нагрузка;
- воспалительные заболевания суставов, например, артрит, подагра, бурсит или тендинит;
- системные инфекционно-воспалительные патологии – отит, кариес;
- ревматизм, болезнь Бехтерева;
- гипермобильность суставов;
- плоскостопие;
- гормональные сбои;
- варикозное расширение вен нижних конечностей;
- искривление позвоночника;
- длительное употребление кортикостероидных препаратов;
- хирургические вмешательства на коленном суставе.
Важно: по статистике страдают от гонартроза чаще всего полные женщины после 45 лет или же старики. Часто встречается также патология у молодых активных мужчин, спортсменов, подвергающихся травмам.
Причины возникновения

Остеоартроз коленного сочленения называют гонартрозом. Развивается зачастую в хронической форме. Узнаем, что это такое? При рассматриваемом заболевании отмечаются дегенеративные изменения гиалинового хряща. Возможно поражение левого колена. Отдельно фиксируют остеоартроз правого сочленения. Также поражаются оба соединения одновременно.
Специалисты различают вторичный и первичный остеоартроз. Перечислим основные причины развития вторичной формы:
- Травмирование;
- длительные нагрузки на сочленение. Отмечается усиление нагрузки при наличии лишнего веса;
- болезнь Педжета. При указанной патологии кости неспособны нормально восстанавливаться;
- нарушение метаболизма;
- лишний вес. При физ. активности нагрузка вырастает в несколько раз. И как результат — сочленение не успевает восстанавливаться. Деформация, разрушение становятся необратимыми;
- прием вредных веществ внутрь. На любой процесс организма воздействуют курение, прием спиртного. Указанные вещества «убивают» (разрушают) стройматериал для твердых тканей, а конкретнее – хондроциты. Сильнодействующие медпрепараты также оказывают негативное воздействие на хрящи;
- сбои эндокринной системы. Группу риска составляют те, кто выступает носителем диабета 2 типа;
- врожденные патологии. Они могут послужить причиной диспластического коленного остеоартроза;
- поражение сосудистой системы. На обеспечение кислородом, полезными веществами сочленения негативно воздействуют гипертония, варикоз.
Перечисленные причины относят к развитию остеоартроза в качестве вторичной болезни. Первичный остеоартроз развивается из-за нарушений в клетке. Гиалиновый хрящ становится шероховатым. Движения затрудняются.
Причины и провоцирующие факторы
В основе патогенеза гонартроза лежит нарушение трофики хрящевых тканей. Они получают питательные вещества не из системного кровотока, а из синовиальной жидкости. При гонартрозе 1 степени наблюдается расстройство кровообращения в небольших сосудах. В синовиальной жидкости и гиалиновом хряще образуется дефицит питательных веществ. На поверхности формируются радиальные трещины, он утрачивает гладкость, прочность и эластичность. Теперь во время скольжения хрящи не плавно смещаются относительно друг друга, а начинают «цепляться». А это приводит к их микротравмированию, дальнейшему истончению и потере амортизационных свойств.
Гонартроз развивается под воздействием сразу нескольких провоцирующих факторов. Примерно у трети пациентов толчком к деструктивно-дегенеративным изменениям хрящевых тканей послужили предшествующие травмы колена — внутрисуставные переломы, повреждения связочно-сухожильного аппарата, в том числе менисков.
 Травма колена является одной из причин возникновения гонартроза.
Травма колена является одной из причин возникновения гонартроза.
Причиной манифестации гонартроза также становятся следующие внешние и внутренние негативные факторы:
- интенсивные спортивные тренировки, подъем тяжестей, профессиональные перегрузки колена;
- системные патологии опорно-двигательного аппарата — ревматоидный, псориатический, подагрический артрит, остеопороз, красная волчанка;
- эндокринные и метаболические расстройства, например, сахарный диабет или надпочечниковая недостаточность;
- гипермобильность суставов, которая обуславливает слабость связочно-сухожильного аппарата;
- врожденные аномалии колена, нарушения осанки, плоскостопие, косолапость, вальгусная деформация стопы.
США является рекордсменом по эндопротезированию коленного сустава. Относительно недавно обнаружена взаимосвязь между частой заменой сочленения протезами и повальным увлечением американцев бегом.
 Бег — любимый американцами вид спорта.
Бег — любимый американцами вид спорта.
Во время пробежек колено подвергается серьезным нагрузкам, превышающим пределы прочности гиалинового хряща. В случае с молодыми людьми все не так опасно — скорость восстановительных процессов у них преобладает над деструкцией. После 30-35 лет хрящи не успевают регенерироваться, поэтому спустя несколько лет после очередной физической нагрузки манифестирует гонартроз.
Этиология болезни
Ученые еще не выявили возбудителя заболевания, но уже определены факторы, провоцирующие остеоартроз у человека:
- Уже имеющиеся прогрессирующие патологии опорно-двигательного аппарата (артрит).
- Серьезные гормональные сбои в организме (часто бывают у женщин во время менопаузы).
- Лишний вес, который приводит к серьезным нагрузкам на опорно-двигательный аппарат и повышает риск воспалительного процесса.
- Врожденные аномалии строения (дисплазия, вывих).
- Индивидуальная генетическая предрасположенность.
- Ранее перенесенные травмы.
- Чрезмерные нагрузки.
- Сидячий образ жизни и полное отсутствие активных нагрузок.
- Влияние вторичных инфекционных очагов в организме.
- Серьезные сбои в обмене веществ.
Нет прямой взаимосвязи между весом пациента и проблемами с суставами. Но есть законы физики и логики: чем больше давление на трущиеся поверхности, тем быстрее их износ.
В повышенной зоне риска — люди пожилого возраста, хрящевая ткань которых теряет прежнюю эластичность и чаще подвергается воспалительным процессам.
Методы диагностики
Основаниями для выставления диагноза становятся жалобы пациентов, результаты внешнего осмотра и рентгенографии. Это инструментальное исследование наиболее информативно, но при остеоартрозе 1 степени характерные признаки могут отсутствовать. На конечном этапе заболевания 1 рентгенологической стадии обнаруживаются единичные остеофиты, сужение суставной щели и уплотнение субхондральной зоны.
При неинформативности рентгенографических снимков могут быть назначены МРТ, КТ, УЗИ. На полученных изображениях хорошо визуализируются хрящевые ткани, связочно-сухожильный аппарат, кровеносные сосуды, нервные стволы.
Дифференциальная диагностика проводится для исключения поражения коленного сустава артритом, синовитом, бурситом, тендинитом, тендовагинитом.
Симптомы
Ведущие симптомы артроза тазобедренного сустава — боли при ходьбе в области бедра, иррадиирущие в пах, коленное сочленение. Человек страдает от скованности движений, тугоподвижности, особенно в утренние часы. Чтобы стабилизировать сустав, больной начинает прихрамывать, изменяется его походка. Со временем из-за мышечной атрофии и деформации сочленения конечность заметно укорачивается. Еще один характерный признак патологии — ограничение отведения бедра. Например, трудности возникают при попытках сесть на табурет, расставив ноги в стороны.
Для артроза первой степени тяжести характерны периодические боли, возникающие после интенсивных физических нагрузок. Они локализуются в области сочленения и исчезают после продолжительного отдыха.
При артрозе второй степени тазобедренного соединения выраженность болевого синдрома нарастает. Дискомфортные ощущения возникают даже в состоянии покоя, распространяются на бедро и пах, усиливаются при подъеме тяжести или повышении двигательной активности. Чтобы устранить боли в тазобедренном суставе, человек начинает едва заметно хромать. Отмечается ограничение движений в суставе, особенно при отведении и внутренней ротации бедра.
Артроз третьей степени характеризуется постоянными сильными болями, не стихающими в дневные и ночные часы. При движении возникают затруднения, поэтому при ходьбе человек вынужден использовать трость или костыли. Тазобедренное сочленение тугоподвижное, наблюдается значительная атрофия мышц ягодиц, бедер, голеней. Вследствие слабости отводящих бедренных мышц происходит смещение тазовых костей во фронтальной плоскости. Для компенсации произошедшего укорочения ноги больной при передвижении наклоняется в сторону поврежденной конечности. Это провоцирует сильное смещение центра тяжести и увеличение нагрузок на сочленение. На этой стадии артроза развивается выраженный анкилоз сустава.
| Степени | Рентгенографические признаки |
| Первая | Изменения выражены не резко. Суставные щели умеренно, неравномерно сужены, отсутствует деструкция поверхности бедренной кости. На наружном или внутреннем крае вертлужной впадины наблюдаются незначительные костные разрастания |
| Вторая | Высота суставной щели существенно уменьшена из-за ее неравномерного сращения. Костная головка бедра смещена кверху, деформирована, увеличена, ее контуры становится неровными. Костные наросты формируются на поверхности внутреннего и внешнего краев суставной ямки |
| Третья | Наблюдается полное или частичное сращение суставной щели. Головка бедренной кости сильно расширена. Множественные костные наросты расположены на всех поверхности вертлужной впадины |
Вероятные причины болезни
Первичный ДОА голеностопа развивается при здоровом хряще. Обычно это происходит из-за естественного старения организма, замедления скорости восстановительных реакций, снижения выработки коллагена. Причиной вторичного остеоартроза становятся повышенные физические нагрузки на сустав, например, поднятие тяжестей, длительное и частое нахождение на ногах.
https://youtube.com/watch?v=2NdgzoDcBP4
Спровоцировать развитие заболевание могут и уже присутствующие в организме патологические состояния:
- травмы голеностопа — переломы, вывихи, повреждения мышц и (или) связочно-сухожильного аппарата;
- врожденные или приобретенные аномалии сустава;
- эндокринные заболевания, в том числе гипо- и гипертиреоз, сахарный диабет;
- ревматоидный, реактивный, инфекционный, псориатический, подагрический артрит;
- системная красная волчанка, склеродермия;
- патологии, течение которых сопровождается нарушением кровообращения в ногах (тромбофлебит, хроническая венозная недостаточность);
- хирургические операции на голеностопе.
Значение гимнастики
Ценным дополнением к медикаментозной терапии остеоартроза врачи считают лечебную гимнастику. В 1 и 2 стадии болезни она особенно действенна и помогает разрабатывать пораженный сустав. Существуют полноценные комплексы упражнений для разных конечностей, выполнение которых ведет к возвращению подвижности суставов.

Занимаясь лечебной гимнастикой, пациент не должен ощущать боль. Медленные, аккуратные действия укрепляют мышцы вокруг сустава, «разгоняют» кровь, улучшая питание клеток. Все упражнения должны проводиться под присмотром специалиста, чтобы не нанести излишний вред больной конечности. С каждым занятием нагрузку на конечность увеличивают, улучшая ее подвижность. На этом видео показаны упражнения для тазобедренного сустава:
Обследование: артроскопия
Обследовать внутренние фрагменты коленного сустава визуально невозможно. А на рентгене информации для постановки точного диагноза маловато. Что делать, пациенту, если нужна срочная диагностика патологий сустава? Для этого разработана процедура артроскопии.
Полость сустава.
Артроскоп — медицинский прибор, который оснащен линзами со специальным освещением. Он вводится в небольшой надрез над больным суставом. Через техническое волокно в суставы проникает свет, а миниатюрная камера дает изображение на монитор, где врач-специалист может внимательно осмотреть сустав изнутри, диагностировать предполагаемые патологии, а в некоторых случаях – даже устранить их. Сама манипуляция не слишком болезненна и не потребует длительного времени для последующей реабилитации. А пациент «возвращается в строй» за 2-6 недель.
Операция
Серьёзное медицинское вмешательство необходимо при наивысшей степени поражения сустава и неэффективности лекарственного лечения. Для лёгких стадий остеартроза применима артроскопия. Эта мини-операция совершается через пару небольших проколов. В сустав проводится эндоскоп, который передаёт видеоизображение о состоянии хрящевых тканей. К функциям артроскопии относятся: диагностика степени дисфункции, концентрации воспаления, а также рассечение внешних разрушенных тканей сустава с помощью небольших лезвий, которые в дальнейшем растворяются лазерным вмешательством.
Внутренние коленные протезы применимы на последних стадиях остеартроза. В результате несложной операции непригодный коленный сустав заменяется на искусственный титановый. После реабилитации, прооперированный пациент способен снова нормально передвигаться и возвратиться к былому ритму жизни.
Диагностика заболевания
Для выставления диагноза наиболее информативна рентгенография, позволяющая вывить все компенсаторные изменения со стороны костных тканей. Это расплющивание костной площадки, уплотнение субхондральной зоны, формирование множественных остеофитов (костных шипов) на краях суставных поверхностей.
Рентгенографическое исследование помогает также дифференцировать остеоартроз 2 степени от других заболеваний, например, наличие опухолей в большеберцовой и бедренной костях. Для подтверждения диагноза проводятся другие исследования:
- МРТ, КТ для более детальной оценки состояния хряща, связок, сухожилий, кровеносных сосудов;
- артроскопия с одновременным забором материала для дальнейшего морфологического изучения.
Дифференцировать остеоартроз от артритов позволяют результаты общеклинических, биохимических анализов. Для исключения воспалительного поражения колена определяются уровни СОЭ, С-реактивного белка, ревматоидного фактора, сиаловых кислот, антинуклеарных антител, мочевой кислоты.