Пятна бельского
Содержание:
Симптомы и стадии заболевания
Симптомы кори: 1 и 4 — сыпь; 2 — симптом Бельского-Филатова-Коплика; 3 — энантема в продромальном периоде
Корь – коварное заболевание, развивающееся поэтапно. В первые дни болезнь может себя совсем никак не проявлять, детки остаются веселыми и игривыми. Вирус, распространяющийся по организму ребенка, еще совершенно незаметен для чуткого глаза родителей. В этом и заключается коварность самого первого периода течения болезни, а всего их существует четыре.
1. Инкубационный период
Это тот временной промежуток, который начинается в момент заражения и продолжается до проявления первых признаков заболевания. Принято считать, что этот период у детей составляет 7-14 дней. На данном этапе вирус в организме размножается «по-тихому», симптомы кори отсутствуют, ребенка абсолютно ничего не беспокоит. При этом малыш становится заразным для окружающих только в последние 5 дней инкубационного периода.
2. Катаральный период
В этот период у ребенка появляются симптомы, сильно напоминающие простуду:
- общее недомогание, слабость, отсутствие аппетита;
- повышение температуры тела до 40°C;
- головные боли;
- сухой кашель;
- насморк и сиплый голос;
- повышенное слезотечение, отеки и покраснения век, конъюнктивит (капли и мази от конъюнктивита);
- боли в животе и жидкий стул;
- насморк с гнойно-слизистыми выделениями из носа;
- слезотечение, светобоязнь;
- у грудничков может наблюдаться снижение массы тела.
Документальный фильм
https://youtube.com/watch?v=24uJd6G09Fw
Катаральный период болезни длится не более четырех дней, в течение которых все симптомы кори постепенно переходят в более тяжелые формы. В тот момент, когда все проявления достигают самых высоких показателей, начинает появляться сыпь.
3. Период высыпаний
Как уже было отмечено, сыпь появляется в момент пикового состояния всех признаков заболевания. Пятна темного красного оттенка появляются в первую очередь на голове. Постепенно разрастаясь и сливаясь друг с другом, они образуют большие очаги высыпаний. Именно по этой причине лицо у ребенка отекает, а губы становятся сухими и зачастую трескаются.
На второй день данного периода сыпь начинает проявляться на руках и верхней части туловища. Третий день характеризуется появлением высыпаний на всем тельце ребенка. Продолжительность всего периода – 4 дня.
Период высыпаний характеризуется снижением температуры тела, ослаблением кашля и появлением аппетита. Ребенок становится подвижным и активным. Приблизительно через неделю после начала высыпаний катаральные признаки проходят полностью.
4. Стадия пигментации
Сыпь оставляет после себя пигментные пятна, появление которых происходит в той же последовательности: сначала на лице, затем по всему телу. Эти пятна постепенно начинают шелушиться и со временем проходят окончательно.
На стадии пигментации состояние ребенка постепенно приходит в норму, полностью восстанавливается сон и аппетит, а температура тела не превышает нормальных значений.
Нестандартные формы кори
Если ребенок заболел корью, вы не всегда сможете заметить развитие этой болезни. Корь может протекать не так, как обычно, а в другой форме. Такие формы течения заболевания принято называть атипичными.
Митигированная форма
Дети, которые пребывали в контакте с зараженным ребенком, получают для профилактики иммуноглобулин. У таких детишек общая картина заболевания становится размытой:
- инкубационный период продолжается 21 день;
- в катаральном периоде отмечается легкий кашель и насморк;
- все периоды течения болезни, кроме инкубационного, сокращаются;
- высыпания не обильные и появляются без соблюдения этапности;
- на щеках отсутствуют характерные пятна;
- пигментация менее темная.
Абортивная корь
При такой нетипичной форме все признаки заболевания появляются по стандартной схеме. Но приблизительно через 2-3 дня все симптомы болезни резко пропадают. Высыпания сосредотачиваются на лице и верхней части туловища.
Стертая форма
Такая форма кори сильно напоминает митигированную. Здесь катаральные признаки заболевания точно также незначительны. Однако, в отличие от митигированной формы, стертая характеризуется отсутствием сыпи. Этот фактор сильно препятствует постановке правильного диагноза.
Памятка – Осторожно Корь!
Кто диагностирует корь
Диагностикой кори занимается специалист по инфекционным болезням. В первую очередь доктор интересуется давностью контакта с больными корью, местом происшествия. На следующем этапе происходит осмотр пациента.
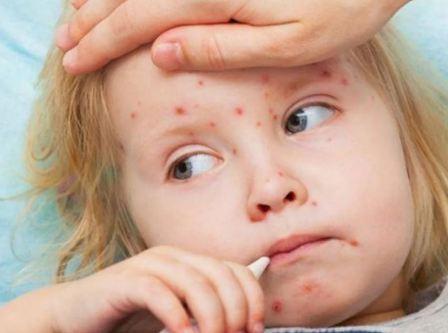
Особое внимание врач уделяет выявлению вышеупомянутых пятен Колпика-Бельского-Филатова, характерных только для этой болезни. Затем анализирует характер коревой сыпи, если пациент обратился на 5-6 день
Обязательно прослушивание легких на предмет наличия пневмонии – основного спутника кори. Иногда требуется консультация невролога, чтобы отличить корь от аналогичных вирусных заболеваний той же группы.
Еще один симптом кори – повышение в крови со второго дня иммуноглобулинов группы M, а с 10-го- группы G. Также гемограммы коревого больного отличаются наличием нейтропении, лейкопении, лимфоцитоза и прочих осложнений крови.
Степень интоксикации отражен и в моче. Ей характерна эритроцитурия, протеинурия и прочие характеристики, которые свидетельствуют о мобилизации защитных сил организма.
Профилактика
Корь оставляет пожизненный иммунитет. Профилактические мероприятия среди переболевших или привитых живой коревой вакциной лиц (в случае их контакта с больным корью) не проводятся. Разобщение контактных неиммунных лиц осуществляется с 7-го по 17-й день с момента контакта с больным корью. Лица, получившие с профилактической целью противокоревой иммуноглобулин, подлежат разобщению с 7-го по 21-й день от момента контакта.
Больной корью изолируется от окружающих до 5-го дня, считая с момента появления сыпи, при осложнениях — до 10-го дня. Контактным неиммунным лицам в качестве пассивной иммунизации возможно введение противокоревого иммуноглобулина в дозе 1,5 — 3 мл не позднее 5-го дня от момента контакта (более позднее введение противокоревого иммуноглобулина — не эффективно). Пассивный иммунитет сохраняется до 2-х недель.
Эпидемиология
Корь — антропонозная убиквитарная инфекция. Единственным источником является больной человек (известны казуистические случаи заражения корью обезьяны при тесном контакте с больным человеком и наоборот). Вирус кори у заболевшего можно выделить из отделяемого со слизистых оболочек, из крови, ликвора, кала, мочи (с мочой он выделяется более длительно, чем из дыхательных путей).
Пациент заразен с последних дней инкубационного периода (2 дня), весь катаральный период (3-4 дня), период высыпания (3-4 дня). С 5 дня появления сыпи больной корью незаразен. Наиболее контагиозен больной в начальном (катаральном) периоде и в первый день появления сыпи.
Механизм передачи — аэрозольный, путь передачи — воздушно-капельный. В окружающую среду вирус кори попадает при разговоре, кашле, чиханье и может распространяться с потоком воздуха на большие расстояния, в том числе по вентиляционной системе, коридорам и лестничным клеткам. Передача вируса через третье лицо, предметы обихода, игрушки, пищевые продукты практически невозможна, так как он малоустойчив во внешней среде.
У женщин, заболевших корью в конце беременности, возможно внутриутробное заражение плода. Восприимчивость человека к вирусу кори очень велика. Индекс контагиозности около 95-100%. Лица, ранее не болевшие корью и не привитые против нее, остаются восприимчивыми к кори в течение всей жизни. Чаще корью болеют неиммунные дети, реже — подростки 15-17 лет и лица старшего возраста. Кроме того, не исключены случаи заболевания корью у вакцинированных лиц. Корь у детей первых месяцев жизни наблюдается редко, что связано с трансплацентарным иммунитетом. Лица, переболевшие корью, приобретают стойкий пожизненный иммунитет.
Вирусоносительство при кори у здоровых лиц не установлено. При естественно протекающем эпидемическом процессе заболеваемость корью подвержена периодичности. Подъём заболеваемости наблюдался каждые 2-3 года, длительность межэпидемического периода не превышала 3 лет, что связано с накоплением неиммунных лиц. Максимальная заболеваемость корью приходится на зимне-весенний период, что в большей степени связано с концентрацией населения в помещениях, функционированием детских учреждений.
В последнее время заболеваемость корью стабилизировалась на спорадическом уровне благодаря эффективности вакцинации с использованием отечественной живой противокоревой вакцины. Это создает благоприятные перспективы для реализации национальной программы элиминации кори, что входит в общеевропейскую программу борьбы с корью.
Диагностика
Определить коревую инфекцию на ранних стадиях или во время инкубационного периода — задача очень трудная. Иногда даже опытный врач без проведения дополнительных методов обследования не может поставить точный диагноз именно в этот период развития болезни.
Распознать заболевание помогут не только характерные специфичные симптомы болезни и особенность сыпи, но и вспомогательные методы обследования. Обычно проведение анализов требуется в сложных диагностических случаях или при наличии осложнений.
Самым простым лабораторным тестом, который позволит заподозрить наличие вирусной инфекции в организме, является общий анализ крови. Обычно при кори повышается уровень лимфоцитов и ускоряется СОЭ. В лейкоцитарной формуле может наблюдаться умеренное повышение количества лейкоцитов. Эти защитные клеточки иммунной системы призваны бороться с любыми инфекционными заболеваниями. Попадание вируса в организм приводит к появлению умеренного лейкоцитоза.
Также в качестве диагностического теста можно провести иммуноферментный анализ. Чаще всего материалом для исследования являются выделения из носа, слюна, а также венозная кровь. С помощью этого метода можно выявить уже возбудителя вируса кори. Это исследование достаточно специфично и информативно.
Достаточно редко врачи прибегают к выполнению серологических тестов. Такие исследования помогают обнаружить специфические антитела. Эти белковые молекулы образуются в ответ на попадание любых чужеродного для организма возбудителей инфекционных заболеваний. Повышение уровня иммуноглобулинов типа M к вирусу кори свидетельствует о наличии в организме острой инфекции.
Такая лабораторная диагностика проводится в сложных диагностических случаях и позволяет достаточно точно провести дифференциальный диагноз. С помощью вспомогательных тестов можно исключить герпесную инфекцию, ветрянку, скарлатину, а также некоторые другие детские болезни, протекающие со сходной симптоматикой.
Определение болезни. Причины заболевания
Корь (Morbilli) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Paramyxoviridae
Род — Morbillivirus
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
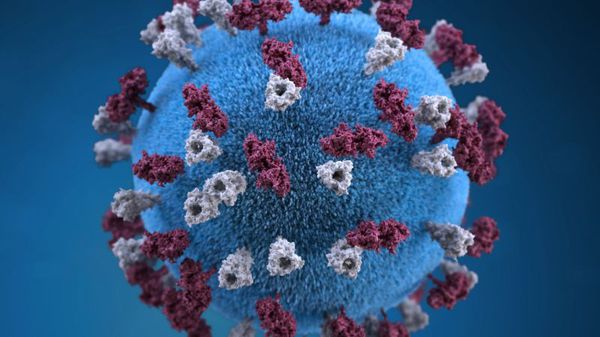
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости).
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Привитая (переболевшая) и имеющая иммунитет мать передаёт его своему ребёнку (до 3-х месяцев), то есть у таких детей имеется врожденный иммунитет, который постепенно снижается и к 10 месяцам исчезает – дети становятся восприимчивыми к заболеванию. Болеют преимущественно дети (переносящие заболевание относительно благоприятно), однако в последнее время всё чаще поступают сообщения о развитии кори у взрослых, у которых заболевание протекает крайне тяжело (причины — массовый отказ от профилактических прививок).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Ссылки
| корь в Викисловаре |
| Корь на Викискладе |
На английском языке
- https://www.nlm.nih.gov/medlineplus/measles.html
- https://www.kidshealth.org/parent/infections/lung/measles.html
- https://www.nlm.nih.gov/medlineplus/ency/article/001569.htm
- https://web.archive.org/web/20150805090051/https://www.cdc.gov/ncidod/diseases/submenus/sub_measles.htm
- https://www.netdoctor.co.uk/diseases/facts/measles.htm
- Center for Disease Control and Prevention
На русском языке
- Руководство по лабораторной диагностике кори и краснухи (рус.) (pdf). ВОЗ. Проверено 14 апреля 2020.
- Корь, учебный фильм
Вакцинация от инфекции
Единственной надёжной защитой от кори и лучшей мерой профилактики является противокоревая вакцина. Вспышки заболевания наблюдаются именно из-за наличия непривитых детей и взрослых.
Когда делается и сколько раз
Согласно национальному календарю профилактических прививок, плановая вакцинация против кори проводится 2 раза:
- в 12 месяцев – вакцинация;
- в 6 лет (перед поступлением в школу) – ревакцинация. Защищает детей, которые ранее не были привиты. Служит профилактикой для тех, кто поставил первую прививку.
Вакцинация против кори является обязательным условием перед поступлением ребёнка в детский сад. После вакцинации у детей формируется устойчивый иммунитет. Но не на всю жизнь. В случае необходимости в более взрослом возрасте ставится повторная прививка.
Вакцина содержит живой ослабленный вирус. Если заражается малыш в возрасте 6-12 месяцев, оказывают экстренную помощь путём введения живой коревой вакцины. Когда же заболевает совсем маленький ребёнок в возрасте 3-6 месяцев, то вводят иммуноглобулин человека нормальный.
Препарат содержит защитные антитела, полученные из сыворотки переболевших корью или доноров. Это неактивный способ предохранения иммунитета, но необходимый. Спустя 2-3 месяца после выздоровления можно сделать прививку от кори.
Вводится подкожно или внутримышечно в область плеча или под лопатку.
Виды вакцин против кори
Существуют 2 вида вакцин.
Моновакцина
Защищает от одного заболевания – кори. Есть 2 типа моновакцины:
- Вакцина коревая сухая (Россия);
- Рувакс (Франция).
Разница между отечественной и импортной вакциной в составе и стоимости. Российские вакцины получают из японских перепелов, а зарубежные – из куриных яиц. Иногда у детей наблюдается аллергия на куриные яйца. Тогда от импортной вакцины следует воздержаться.
Комбинированная вакцина
Действует в составе вакцин против краснухи и паротита. За одну инъекцию вводят 3 вакцины, которые защищают от 3 заболеваний. Имеет множество плюсов: меньше уколов, визитов к врачу, вводимых веществ, меньше беспокойства для ребёнка. Есть 3 разновидности комбинированной вакцины:
- Вакцина паротитно-коревая (Россия);
- Приорикс (корь + паротит + краснуха, Великобритания);
- MMP 2 (корь + паротит + краснуха, США).
Поликлиники используют моновакцину или комбинированную вакцину отечественного производителя. Импортная – за дополнительную плату.
Какие бывают реакции на прививку
Побочных эффектов, которые могут возникнуть вследствие прививки, у большинства детей нет. Наблюдаются слабые реакции, которые сохраняются 2-3 дня. Но это входит в норму естественного течения вакцинального процесса.
Какие реакции встречаются?
- лёгкое недомогание;
- повышение температуры (редко больше 39 градусов);
- судороги;
- кашель;
- ринит;
- конъюнктивит;
- бледно-розовая кореподобная сыпь. Наблюдается на 7-12 день после прививки у детей, склонных к аллергическим реакциям. Для предотвращения аллергии рекомендуется за 10-12 дней до прививки и после неё применять антигистаминные препараты;
- увеличение лимфатических и слюнных узлов;
- поражения центрально-нервной системы.
Чтобы не было осложнений в дальнейшем следует избегать контактов с инфицированными детьми и не подвергать ребёнка стрессам. Под ними понимается не только нервное и психоэмоциональное расстройство, но и переохлаждение, перепады температуры, смена временных поясов, излишнее солнечное излучение.
Противопоказания
Вакцинацию делать нельзя в следующих случаях:
- тяжёлые осложнения после 1-ой прививки;
- аллергические реакции на аминогликозиды, которые входят в состав вакцины (канамицин, амикацин, неомицин, эритромицин, стрептомицин);
- аллергия на куриные яйца в импортной вакцине;
- лечение препаратами, которые ослабляют иммунитет (за 3-4 недели до прививки);
- введение продуктов крови в течение 8 недель перед вакцинацией;
- острые заболевания или обострение хронической болезни. В этом случае прививка не отменяется, а переносится до улучшения состояния.
Прививку ставить можно, если наблюдается лёгкая форма заболевания: насморк или боль в горле. А также разрешается вакцина на стадии выздоровления, даже если держится температура до 37 градусов.
Лечение кори
Не существует никакого специфического лечения против кори, противовирусные и антибактериальные препараты неэффективны при этом заболевании. Заболевание проходит самостоятельно, лечение состоит лишь в уменьшении симптомов и своевременном выявлении осложнений. Тем не менее, некоторые меры все же могут быть предприняты у лиц, имеющих высокий риск тяжелого и осложненного течения инфекции:
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
Лекарственные препараты
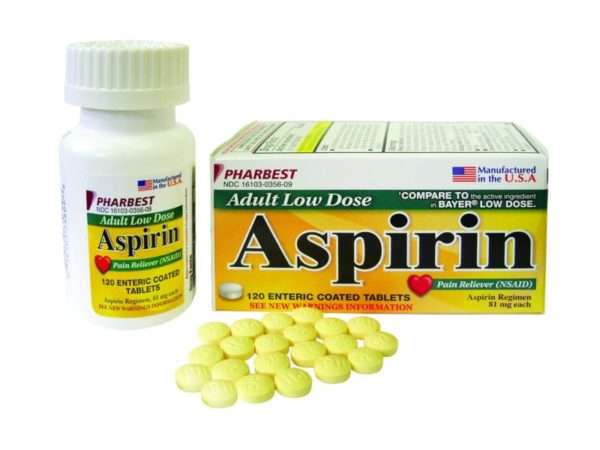
- Жаропонижающие. Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
- Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Изменение образа жизни и домашние средства
Если у Вас или у Вашего ребенка диагностирована корь, Вам следует быть в контакте с врачом, чтобы он мог наблюдать за течением болезни и следить за развитием осложнений. Кроме того, следующие советы помогут вам облегчить симптомы болезни:
- Отдыхайте. Соблюдайте постельный или полупостельный режим
- Пейте много воды, фруктовых соков и травяного чая, чтобы восполнить жидкость, потерянную при лихорадке и активном потоотделении
- Увлажняйте воздух в доме. Используйте для этого увлажнитель воздуха, или мокрые ткани.
- Дайте отдых глазам. Сохраняйте приглушенный свет в комнате или носите солнцезащитные очки. Как можно меньше читайте и смотрите на мониторы (компьютер, телефон и тд). Чтобы заполнить досуг, вы можете, например, слушать аудиокниги.
Признаки и симптомы кори у детей и взрослых
Периоды заболевания
В течении классической кори различают четыре периода: катаральный, период высыпаний, пигментации и выздоровления. Длительность заболевания в среднем составляет около 10 дней. Колебания составляют 8 — 21 день. Каждый из периодов длиться 3 дня. Катаральный период может удлиняться до 7 дней.
Еще интересней:
Инкубационный период
Инкубационный период (период от момента заражения вирусами до появления первых симптомов заболевания) при кори составляет около 10 суток. Колебания составляют от 8 до 13 — 17 суток.
Рис. 5. На фото вид сыпи при кори.
Признаки и симптомы кори в катаральный период
Начинается заболевание с развития воспаления слизистых оболочек верхних дыхательных путей и конъюнктивы глаз. Отмечаются обильные слизистые выделения из носа, охриплость голоса и сухой кашель. Температура тела повышается до 39 о С. Появляются симптомы интоксикации: слабость, разбитость, общее недомогание и потеря аппетита.
Конъюнктива глаз гиперемируется, веки отекают, из глаз появляются гнойные выделения. В крови отмечается снижение количества лимфоцитов (лимфопения).
При появлении сыпи катаральные явления ослабевают и через 1 — 2 дня исчезают совсем. В полости рта на фоне гиперемированной, рыхлой и шероховатой слизистой оболочки появляются мелкие (с маковое зерно) беловатые пятна с красным венчиком по периферии. Высыпания носят название пятен Бельского-Филатова—Коплика. Они обычно располагаются на слизистой щек в области коренных зубов. На слизистой оболочке мягкого и твердого неба появляются пятна розового цвета (коревая энантема).
К концу третьего дня отмечается снижение температуры тела, но в период появления коревой сыпи она вновь значительно повышается, а симптомы интоксикации и поражения верхних дыхательных путей усиливаются.
Рис. 6. На фото симптомы кори — пятна Бельского-Филатова-Коплика на слизистой щек и коревая энантема в области неба.
Сыпь при кори
Сыпь при кори имеет вид папул размером около 2-х мм, окруженных участком покраснения неправильной формы. Местами сыпь сливается и тогда их конфигурация похожа на сложные фигуры с волнистыми (фестончатыми) краями. Основной фон кожных покровов остается неизмененным. Иногда на фоне коревой сыпи отмечаются петехии (кровоизлияния).
Сыпь у больного появляется на 4 — 5 день заболевания. Вначале она локализуется на лице, шее и за ушами. Через сутки сыпь распространяется на все туловище и покрывает верхнюю часть рук. Еще через сутки сыпью покрываются кожные покровы ног и нижнюю часть рук, при этом на лице сыпь начинает бледнеть.
При тяжелом течении заболевания сыпь носит сливной характер. Она покрывает все кожные покровы, в том числе появляется на ладонях и подошвах. На коже появляются многочисленные кровоизлияния и даже кровоизлияния, диаметр которых превышает 3 мм (эхимозы, в быту — синяки). Кровоизлияния появляются также на слизистой оболочке глаз и рта. Одутловатость лица, век, носа и верхней губы, покраснение конъюнктивы глаз, гнойные выделения, ринорея — основные симптомы кори в этот период.
Через 3 — 4 дня наступает период угасания сыпи. Снижается температура тела. На месте сыпи появляется пигментация — пятна бурого цвета.
Рис. 7. На фото корь у ребенка, начальная стадия. Сыпь вначале заболевания локализуется на лице, шее и за ушами (первый день высыпаний).
Рис. 8. На фото корь у детей. Сыпь появляется на туловище и верхних частях рук (второй день высыпаний).
Рис. 9. На фото корь у ребенка. Сыпь при кори, 2-й день высыпаний.
Признаки и симптомы кори у детей и взрослых в стадии пигментации
Пигментация сыпи при кори обозначает, что инфекционный процесс перешел в стадию окончания периода заразности и восстановления больного.
Пигментация сыпи, как и высыпания, происходит поэтапно. Она обусловлена проникновением в кожу эритроцитов во время высыпания и последующим распадом гемосидерина — пигмента, который образуется в результате распада гемоглобина.
Процесс начинается на 7 — 8 сутки заболевания и удерживается до 7 — 10 дней. На участках сыпи отмечается отрубевидное шелушение. Постепенно нормализуется температура тела.
Общее состояние больного нормализуется медленно. Явления астении и иммунодепрессии сохраняются длительное время.
Рис. 10. На фото сыпь при кори в стадии пигментации.
Признаки и симптомы кори у детей первого года жизни
Корь у детей первого года жизни имеет свои особенности:
- катаральный период часто отсутствует,
- повышение температуры тела и появление сыпи происходит одновременно,
- часто отмечается дисфункция кишечника,
- бактериальные осложнения регистрируются у 2/3 детей.
Рис. 11. На фото симптомы кори: увеличенные лимфатические узлы и конъюнктивит.
Другие симптомы кори
Из всего вышеизложенного можно сделать вывод, что пятна существуют ограниченное время продромального периода кори. Реже он длится меньше – сутки либо дольше до недели.
Далее наступает период ослабления температуры тела и облегчения состояния. Но расслабляться и радоваться перелому в заболевании не стоит. С появление папулезно-пятнистой коревой сыпи возвращается и температура.
Заодно усиливаются дыхательные нарушения, кашель и другие проявления, характерные для простуды и пневмонии. Страдают также и глаза больного – конъюнктива имеет свойство воспаляться.
Доктор Филатов также описал пятна экзантемы. Их диаметр небольшой, но папулы спустя несколько часов распространяют вокруг себя небольшой ободок. Количество таких пятен растет до окончания свободного места на теле.
Сыпь всегда появляется и угасает по принципу сверху вниз. Первые пятна покрывают область лица от ушей до Т-зоны. Через сутки они уже захватывают грудную клетку, а спустя два дня сыпь опускается до ног.
При этом не захваченные вирусом участки кожи сохраняются нормальными, но распространение сыпи сверху вниз становится более заметным для посторонних лиц. А сама сыпь сопровождается несильным зудом.
Патогенез
Инкубационный период (8-17 дней). Проникновение вируса в клетки эпителия слизистых оболочек рото- и носоглотки, конъюнктив глаз, ВДП, ЖКТ. Репликация вируса в области входных ворот инфекции с образованием симпластов. Лимфогенная диссеминация с увеличением числа очагов репликации вируса в области входных ворот. Сенсибилизация макроорганизма.
Начальный период (катаральный) период, 3-4 (до 8) дня. Иммуноопосредованный цитолиз контаминированных в инкубационном периоде эпителиоцитов в области входных ворот. Выделение провоспалительных цитокинов. Развитие интоксикационного, респираторного (ринита, фарингита, ларингита, трахеита, бронхита) синдромов, конъюнктивита, появление энантемы. Виремия. Гематогенная диссеминация вируса с образованием вторичных очагов репликации вируса, в том числе в слизистых ВДП, ЖКТ, эпителии мальпигиевого слоя кожи лица, туловища и конечностей, крайне редко — в нейроглии.
Период разгара (период сыпи) 3-4 дня. Продолжающаяся виремия. Иммуно-опосредованный цитолиз во вторичных очагах репликации вируса — в том числе последовательно кожи головы, шеи, туловища, конечностей. Поэтапное (“сверху вниз”) распространение экзантемы. Нарастание интоксикационного, респираторного синдромов, возможно появление диареи. Проявление иммуносупрессивного действия вируса. Формирование “коревой анергии”. Анергия проявляется, в том числе, исчезновением кожно-аллергических реакций на туберкулин, токсоплазмин у инфицированных лиц. Риск появления бактериальных осложнений.
Период реконвалесценции (период пигментации) 5-8 дней. Дальнейшее формирование иммунитета. Элиминация вируса. Десквамация, пигментация эпителия кожи. Репаративные процессы в органах- мишенях.