Поперечное предлежание плода
Содержание:
- Диагностика поперечного положения
- Причины неправильного расположения ребенка в матке
- Корригирующая гимнастика
- Ребенок в тазовом предлежании: как его перевернуть?
- Поперечное положение: методы диагностики
- Переднеголовное, лобное и лицевое предлежания
- Родоразрешение при тазовом предлежании
- Возможные осложнения
- Распознавание поперечного и косого положения плода
Диагностика поперечного положения
Виды предлежания при беременности:
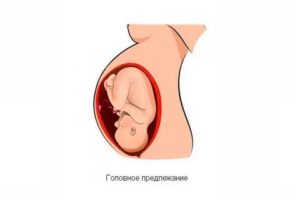
- Головное — головкой к выходу из матки. Предлежание бывает затылочным, когда плод располагается задней частью головы вперед, лобным, лицевым. Затылочное расположение считается правильным и наиболее удачным для естественного родоразрешения.
- Тазовое — ребенок лежит в сторону шейки матки ягодицами или ножками. При родоразрешении с тазовым предлежанием возникают осложнения, смертность плода в 4-5 раз выше, чем при головном положении. Обычно рожениц направляют на кесарево сечение.
- Косое — в отличие от прямого положения, плод располагается под углом около 45° по отношению к продольной оси. Такое положение является неустойчивым, и плод со временем может занять поперечное или прямое расположение.
- Поперечное — ребенок располагается поперек оси матки. Предлежащей части нет, а головка и ягодицы расположены по бокам матки, а не сверху и снизу. Когда ребенок отвернут спиной, это называется I позицией, передней стороной — II позицией.
- Низкое предлежание плода. При низком расположении головка слишком рано опускается к выходу из матки.
Кроме вида предлежания, в акушерстве определяют еще и вид позиции. Задним предлежанием называется поза, при которой ребенок обращен спиной к задней стенке матки. Такое положение нередко становится причиной длительных родов. Передняя позиция — плод повернут спиной к передней стенке. Как выглядят различные предлежания, можно посмотреть на фото выше.
Диагностику предлежания плода осуществляют несколькими способами. Виды диагностических методов:
- Внешний осмотр. В конце срока поперечное положение плода видно невооруженным глазом. Его признаком является живот круглой формы с выступами по бокам. Выступы на животе отчетливо становятся видны и при косом предлежании.
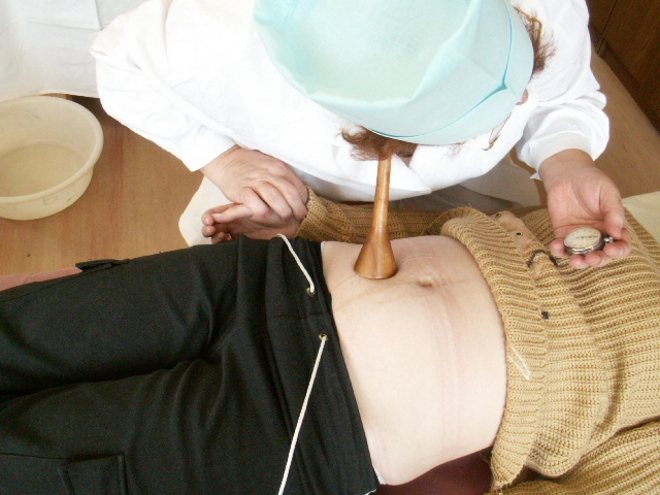
- Пальпация. При ощупывании пациентки не определяется предлежащая часть, зато сбоку от центральной линии живота прощупывается головка. При попытке послушать биение сердца, оно определяется не слева или справа живота, как при прямом положении, а возле пупка беременной. Диагностика с помощью пальпации не поможет определить положение плода при многоводии или гипертонусе матки.
- УЗИ — это основной метод определения позиции плода при гестации. Каждую беременную обязательно направляют на ультразвуковое исследование перед родами, чтобы посмотреть, как расположен малыш, и определить тактику родоразрешения. Не стоит беспокоиться, если УЗИ до 20 недель показывает поперечное или косое предлежание плода, малыш еще успеет перевернуться.
- Вагинальное обследование. Интравагинальный осмотр проводят перед родами, когда родовая деятельность уже началась, но воды еще не успели отойти. Если не прощупывается предлежащая часть, то говорят о поперечном расположении. При необходимости влагалищное ощупывание проводят и после того, как лопнул околоплодный пузырь и начала раскрываться шейка матки. Акушерка может пощупать ребра и ручки малыша.
Почему возникает неправильное предлежание плода в утробе матери? Факторы, которые приводят к поперечному положению плода:
- Заболевания и анатомические патологии матки. При сильном разрастании опухоли миометрия — миоме — ребенку становится тесно в утробе. Маточные узлы мешают ему принять правильное положение. Кроме того, создавать препятствия для плода могут перегородки внутри матки — аномалия под названием «двурогая матка».
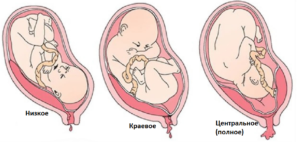
- Низкая плацента. Плацента прикрепляется слишком низко, между ней и входом в матку остается меньше 2 см. Низкое детское место приводит к патологическому предлежанию плода.
- Обилие амниотической жидкости. При многоводии повышается двигательная активность плода, он не чувствует стенок матки, и ему трудно сориентироваться в пространстве.
- Многоплодная беременность. Если женщина вынашивает двоих или больше детей, то они находятся в стесненных условиях внутри. Теснота препятствует физиологически правильной позиции, заставляя малышей принимать другие позы.
- Отклонение от нормальных размеров. При миниатюрных размерах малыш становится гиперподвижным, он несколько раз переворачивается в утробе. Слишком крупный плод наоборот чувствует тесноту, ему трудно двигаться, и это мешает ему занять правильную позу.
- Частые роды. С каждыми последующими родами вероятность неправильного предлежания увеличивается. Мышцы матки и тазового дна слабеют, что приводит к увеличению активности малыша.
Причины неправильного расположения ребенка в матке
Поперечное предлежание — тяжелая патология гестации. Чтобы вовремя выявить подобное отклонение и принять соответствующие меры, будущая мамочка должна посещать плановые осмотры и делать УЗИ.
Внутриутробное поперечное положение плода может быть обусловлено различными факторами. К ним, прежде всего, относятся условия, обеспечивающие чрезмерную подвижность плода: многоводие, дряблость мускулатуры брюшной стенки, гипотрофия плода и тд С другой стороны, предпосылки к формированию поперечного положения плода могут быть связаны с ограничением внутриутробной активности вследствие маловодия, крупного плода, многоплодия, повышенного тонуса матки, угрозы самопроизвольного прерывания беременности, аномалий строения матки (седловидная или двурогая матка), фибромы матки и тд.
Поперечное положение плода в ряде случаев является следствием анатомических причин, препятствующих вставлению головки в малый таз, в частности, предлежания плаценты, опухолей нижнего сегмента матки или костей таза, узкого таза. Поперечному положению могут способствовать такие аномалии развития плода, как анэнцефалия и гидроцефалия.
— механические (при механическом препятствии для рождения плода);
— гистопатические (при патологических изменениях маточной стенки);
— механогистопатические (при сочетании механического препятствия для родоразрешения и патологических изменений маточной стенки).
— травматические (грубое вмешательство во время родов или случайная травма во время беременности и родов);
— смешанные (от внешнего воздействия при перерастяжении нижнего сегмента).
Корригирующая гимнастика
Женщинам, которым диагностировали поперечное предлежание плода, необходимо выполнять корригирующую гимнастику по методу Диканя. Ее назначают с 29 недели, за это время плод успеет перевернуться.
Перечень корригирующих упражнений:
- Повороты на бок. Женщина ложится на спину на пол. Она поворачивается на левый бок и остается так 15 минут, затем на правый. Нужно выполнять по 3 подобных переворота в день.
- «Кошка». Беременная стоит на четвереньках, опираясь ладонями на пол. Во время вдоха надо поднять голову и таз вверх, а поясницу прогнуть. При выдохе опустить голову и выгнуть поясницу вверх. Всего выполняют 10 подходов.
- Поза на коленях. Женщина стоит на четвереньках, опираясь на локти так, чтобы ее голова находилась ниже таза. В такой позе нужно простоять 20 минут.
- Подъем таза. Беременная ложится на пол, ноги согнуты в коленях, руки вдоль тела, ладони и ступни упираются в пол. На вдохе таз поднимают, задерживают и опускают на выдохе.
Перечень упражнений по Грищенко и Шулешовой:
- Исходное положение лежа на боку. Согнуть ноги в коленках, полежать так 3 минуты и развернуться на другую сторону.
- Из положения лежа на боку по очереди сгибать и разгибать ногу. Если женщина лежит на правом боку, то сгибать левую ногу, если на левом, то правую.
- Исходное положение сидя. Ногу, противоположную той стороне, где находится голова ребенка, согнуть в колене и обхватить руками. Нагнуться так, чтоб живот коснулся колена.
Гимнастику нельзя делать тем, кто имеет:
- маточные кровотечения;
- маловодие или многоводие;
- опухоли матки;
- повышенный тонус;
- рубцы на матке;
- вынашивание нескольких детей;
- низкое расположение детского места.
Ребенок в тазовом предлежании: как его перевернуть?
Как правило, наибольшее число спонтанных или индуцированных поворотов на головку происходит в сроках 35-37 недель. Перевороты позже 37 недели случаются достаточно редко из-за больших размеров плода и уменьшения количества околоплодных вод. Проще говоря, чем больше срок беременности и вес малыша, тем сложнее ему совершить поворот на 180 градусов в тесном пространстве.
Разработаны специальные комплексы упражнений и гимнастика, которые могут поспособствовать повороту ребенка в правильное положение. Все они, так или иначе, основаны на максимальном расслаблении матки и передней брюшной стенки.
- Несколько раз в день, не менее, чем через 2 часа после еды, беременная принимает колено-локтевую позу или позу собаки. Живот свободно свисает вниз, мышцы живота и матки расслабляются. Одной рукой женщина совершает интенсивные поглаживающие и подталкивающие движения вдоль спинки плода к ягодицам. Этим движением беременная словно подталкивает ягодицы в сторону и вверх. Находиться в такой позе рекомендуют 10-15 минут 4-5 раз в день.
- Вслед за предыдущим комплексом рекомендуют полежать на твердой поверхности, например на жестком матрасе или полу, на боку. Примерно 10 минут на правом, затем столько же на левом. При этом необходимо максимально расслабиться.
- Достаточно эффективны также разнообразные комплексы упражнений с поднятием таза. Суть метода в том, чтобы таз был приподнят на 30-40 сантиметров над уровнем пола. Женщина ложится на спину, а под таз либо подкладывают подушки, либо закидывают ноги на возвышенность: на диван, кресло или плечи партнера. Находится в таком положении необходимо 10 минут по 6-7 раз в сутки. Можно также просто поднимать и опускать таз с согнутыми в коленях ногами, как бы толкая его вверх из положения лежа на спине.
- Очень эффективно для расслабления мышц матки и тазового дна плавание. Именно после 30-40 минут в бассейне комплексы упражнений будут более эффективны.
Если женщине показалось, что малыш все-таки повернулся в правильное положение, необходимо туго зафиксировать его бандажом. Еще лучше будет после этого совершить спокойную пешую прогулку.
Что делать, если гимнастика не помогла?
В первую очередь, не паниковать и не расстраиваться
Важно не прекращать упражнения и верить в «покладистость» вашего ребенка. Бывают случаи, хоть и нечасто, когда ребенок самостоятельно переворачивается за день-два до родов или с первыми схватками
Если же малыш «упорствует», возможно, этому есть объективные причины:
- Крупные размеры плода. Чем больше масса плода, тем сложнее ему двигаться.
- Маловодие. Недостаточное количество вод не дает ребенку свободно «плавать» и затрудняет перевороты.
- Короткая пуповина, обвитие пуповиной. В таких случаях малыш и рад принять физиологическое положение, но пупочный канатик так или иначе мешает ему это сделать.
- Миоматозные узлы в стенке матки. Часто во время беременности миома значительно увеличивается в размерах. Иногда узлы непосредственно деформируют полость матки, мешая ребенку повернуться в правильную позицию.
- Особенность строения стенки матки: перегородка, дополнительный рог. Эти аномалии также могут непосредственно влиять на расположение ребенка, мешая ему лечь правильно.
Тактика родоразрешения при тазовом предлежании
Еще сотню лет назад, когда кесарево сечение производилось крайне редко и являлось очень опасной операцией, активно использовались различные методы поворота плода в родах. Это были очень сложные внутриматочные манипуляции, требовавшие огромного опыта и умелых рук врача. Теперь осложненному течению таких родов предпочитают простую и малотравматичную операцию кесарева сечения.
Тазовое предлежание считается патологическим, естественные роды с ним возможны, но при ряде условий:
- хорошая родовая деятельность;
- адекватное понимание ситуации роженицей,
- небольшие размеры ребенка (до 3700 г)
- опыт акушера.
Беременные, у которых ребенок находится в тазовом предлежании, накануне родов выделяются в особую группу акушерского риска и направляются на дородовую госпитализацию в роддом. Там консилиум врачей оценит все вышеперечисленные факторы, готовность родовых путей к родам, состояние и настроение женщины и решит, каким способом лучше родоразрешить конкретную пациентку.
Александра Печковская, акушер-гинеколог, специально для Mirmam.pro
Поперечное положение: методы диагностики
Диагностика патологии включает:
- Осмотр живота. Форму живот приобретает неправильную. Он становится косо-растянутым при диагональном нахождении малыша в утробе и поперечно-растянутым при одноименном положении. Плодовместилище трансформируется в шаровидную форму, а не в овоидно-удлиненную, как положено при продольной локализации ребенка.
- Размеры живота. Окружность гораздо больше положенной нормы при данном сроке гестации, высота маточного дна значительно меньше.
- Пальпация. Применение приемов Леопольда не позволяет выявить предлежащую часть, в дне плодовместилища не определяется головка/таз эмбриона. В противоположных сторонах от поперечной линии матки пальпируются крупные части эмбриона
- Аускультация плода. В случае продольного положения сердцебиение малыша прослушивается ниже/выше пупка со смещением вправо/влево. Частоту сердечных сокращений при поперечном расположении удается выслушать в пупке.
Обратите внимание
При наличии многоводия или маточного гипертонуса возникают трудности с установлением расположения и сердцебиения ребенка.
УЗИ. Дает 100% гарантию выявления патологического положения на любом сроке. Диагностированное поперечное положение в 22 – 25 недель не считается патологией.
Влагалищное исследование
Выполняется с особой осторожностью при целых водах в конце беременности либо при появившихся схватках. Позволяет определить отсутствие предлежащей части ребенка
При отхождении вод возможна пальпация бока плода (ребра и промежутки между ними), лопатки и/или подмышечной впадины, в ряде ситуаций локоть либо кисть.
Переднеголовное, лобное и лицевое предлежания
Переднеголовное, лобное и лицевое предлежания носят название разгибательных, поскольку причина их возникновения – разгибание головки. По своей сути это три степени одного и того же процесса: при переднеголовном предлежании головка разогнута слабо, при лобном – умеренно, а при лицевом – максимально.
Но при этом самым неблагоприятным для родов является лобное предлежание.
Разгибательные предлежания могут возникать еще до родов, но при этом никакой опасности они не представляют, поскольку с началом родов самопроизвольно устраняются. Чаще всего разгибательные предлежания возникают во время самих родов. Причины их развития следующие:
- Многоводие или маловодие;
- Малый размер плода (недоношенность, гипотрофия);
- Снижение тонуса матки или ее некоординированные сокращения;
- Узкий таз;
- Нарушение развития плода или матки;
- Предлежание плаценты.
Иногда, возникая во время беременности, разгибательное предлежание может сохраняться до родов. Обычно это происходит, если у беременной есть большие миомы матки, не дающие головке плода нормально согнуться, а также если у плода имеется опухоль шеи или зоб.
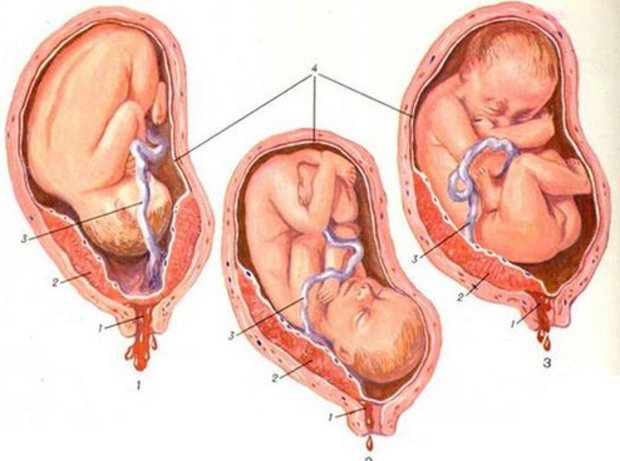
Головное предлежание: а – переднеголовное, б – лобное, в- лицевое
Переднеголовное предлежание
Переднеголовное предлежание может влиять на нормальное течение родов. При нем очень часто отмечается преждевременное излитие околоплодных вод. Продолжительность родов увеличивается, они сопровождаются повышенным травматизмом родовых путей матери, гипоксией плода.
При переднеголовном предлежании решение о методе родоразрешения принимается индивидуально. Естественные роды возможны, если плод некрупный, а размеры таза в норме. В случае крупного плода, узкого таза, при слабости родовой деятельности, у возрастных рожениц показано кесарево сечение, поскольку в этих случаях риски осложнений значительно возрастают.
Лобное предлежание
Очень важно вовремя обнаружить и принять меры
Лобное предлежание – самое редкое – примерно 2–3 случая на 10000 родов. Даже при нормальных размерах таза и плода прохождение головки плода через родовые пути при лобном предлежании невозможно из-за несовпадения их размеров. Такие роды всегда заканчиваются неблагоприятно из-за возникающей травмы, вплоть до разрыва матки.
При лобном предлежании единственным безопасным методом родоразрешения является кесарево сечение
Очень важно вовремя обнаружить эту патологию и принять соответствующие меры. Если же время упущено и головка плода вклинилась в малый таз, извлечь живого здорового ребенка уже не получится
В таких случаях акушеры действуют в интересах матери, используя, в том числе, плодоразрушающие операции.
Лицевое предлежание
Лицевое предлежание встречается чаще других – 1–2 случая на 500 родов.
Причины его развития и осложнения во время родов такие же, как при переднеголовном предлежании: могут наблюдаться преждевременное отхождение околоплодных вод, гипоксия плода, выпадение пуповины, родовая травма. И хотя при этом типе предлежания головка плода разогнута максимально, она входит в родовые пути не самой большой своей окружностью.
Поэтому при лицевом предлежании возможно благоприятное окончание родов при нормальных размерах плода и таза, хотя даже в этом случае они затягиваются. В случаях же крупного плода, слабости родовой деятельности, при узком тазе или появлении признаков гипоксии плода родоразрешение возможно только путем кесарева сечения.
Родоразрешение при тазовом предлежании
При нормальном течении беременности и отсутствии патологии дородовая госпитализация осуществляется
в 38-39 недель беременности.
При осложненном течении беременности, узком тазе, крупном плоде, экстрагенитальной патологии госпитализация
проводится в 37-38 недель, что позволяет провести ряд диагностических, профилактических, а также лечебных мероприятий
и определить план наиболее рационального ведения родов.
Родоразрешение может быть выполнено путем операции кесарево сечение или через естественные родовые пути.
В большинстве акушерских руководств при тазовом предлежании рекомендовано
кесарево сечение. Частота планового кесарева сечения
при тазовом предлежании составляет от 40 до 80%. Читайте больше в статье
«Показания к кесареву сечению».
Влагалищное родоразрешение при доношенной или почти доношенной беременности возможно если:
- предполаемая масса плода 1500 (1800)-3600 (3800) г;
- беременность одноплодная в ягодичном предлежании;
- у роженницы таз нормального размера;
- «зрелая» шейка матки.
- отсутствие отягощенного анамнеза и осложнений беременности.
Читайте больше в статье «Кесарево сечение. За и против».
Однако, по данным ряда авторов, от 10 до 30% женщин, начавших роды через естественные родовые пути,
родоразрешаются путем кесарева сечения в экстренном порядке из-за возникших осложнений и рисков для плода.
У 5% доношенных плодов в тазовом предлежании головка
находится в состоянии чрезмерного разгибания. В этом случае родоразрешение через естественные родовые
пути может привести к травме шейного отдела спинного мозга. По некоторым данным, перинатальная смертность плодов,
родившихся естественным путем с переразгибанием головки, равна 13,5%. У 6,8% новорожденных детей выявлены симптомы
внутричерепных кровоизлияний, у 20,5% — черепно-мозговая и спинномозговая травма.
Еще одно возможное осложнение (6%)- запрокидывание ручек плода.
Оно обычно наступает вследствие быстрого опускания туловища плода по родовому каналу (особенно в случаях недоношенности)
и при экстракции неопытным акушером и нарушает нормальный биомеханизм родов, увеличивая частоту асфиксии плода.
Форсированные тракции плода могут привести к перелому плеча или ключицы и травме плечевого сплетения, мышц плеча,
травме черепа, спинного мозга и даже груди и органов брюшной полости.
У недоношенных детей при преждевременных родах головка может задержаться в шейке матки, раскрытие которой достаточно,
чтобы прошла грудная клетка, но не головка, поскольку она менее податлива. Последствиями вагинального родоразрешения
в этом случае могут быть гипоксия, физическая травма, особенно опасные для недоношенного плода.
Таким образом, для родоразрешения очень маленьким, но видимо здоровым плодом в целом также рекомендуется кесарево сечение.
Среди детей с экстремально низкой массой тела смертность при влагалищном родоразрешении по сравнению с таковой при
кесаревом сечении выше в 2-7 раз. Однако тазовые предлежания в случаях экстремально низкой массы тела
плода являются относительным противопоказанием для кесарева сечения.
Администрация сайта med39.ru не дает оценку рекомендациям и отзывам о лечении, препаратах и специалистах. Помните, что дискуссия ведется не только врачами, но и обычными читателями,
поэтому некоторые советы могут быть опасны для вашего здоровья. Перед любым лечением или приемом лекарственных средств рекомендуем обратиться к специалистам!
Возможные осложнения
Поперечное положение — очень опасная и для роженицы, и для ребенка ситуация, которая приводит к следующим осложнениям:
- Раннее излитие амниотических вод. В 99% случаев околоплодная жидкость отходит раньше положенного срока. Излитие ограничивает подвижность ребенка, из-за чего может произойти выпадение конечности из матки. Намного опасней выпадение пуповины, она пережимается, что ведет к нарушению кровообращения и смерти плода.
- Травма матки. При запущенном поперечном положении плода нередко происходит разрыв половых органов. После излития вод ребенок может оказаться в таком положении, что его плечико упирается в маточную стенку. Матка начинает интенсивно сокращаться, плечико малыша ударяется об ее стенку, что ведет к растяжению нижней части органа. Без срочного кесарева сечения стенка матки разрывается.
- Хориоамнионит — воспаление оболочек плода и инфицирование амниотической жидкости. Вследствие хориоамнионита развиваются острый сепсис и перитонит.
- Гипоксия плода. Длительный промежуток между появлением на свет и излитием вод вызывает кислородное голодание у ребенка. Если даже малыш родится живым, у него будут тяжелые физические и психические патологии. Клиническим признаком тяжелой острой гипоксии является аритмия.
- Смерть младенца из-за неправильного положения. Из-за сильных схваток и высокого тонуса матки тельце ребенка сгибается в груди. Шансов выжить при таких родах у младенца нет.
От осложнений в родах и во время вынашивания ребенка никто не застрахован, даже если малыш расположен на первый взгляд правильно. Однако наиболее опасными считаются тазовое и поперечное предлежание.
Главная опасность тазового предлежания плода кроется в вероятности преждевременных родов. Такое происходит примерно в 30% беременностей, при которых малыш располагается в животе у мамы головкой вверх. Очень часто у таких женщин происходит преждевременное излитие околоплодных вод, оно носит стремительный характер, вместе с водами нередко выпадают части тела малыша – ножка, ручка, петли пуповины. Все эти осложнения могут привести к серьезной травме, которая может сделать малыша инвалидом с рождения.
В начале родов у женщин с тазовым предлежанием достаточно часто развивается слабость родовых сил, схватки не приносят желаемого результата – шейка не раскрывается или раскрывается очень медленно. В родах существует риск запрокидывания головки или ручек ребенка, травм шейного отдела позвоночника, головного и спинного мозга, отслойки плаценты, наступления острой гипоксии, которая может привести к гибели ребенка или тотальным нарушениям работы его нервной системы.
Для роженицы тазовое положение плода опасно тяжелыми разрывами промежности, матки, возникновением массированного кровотечения, травмами таза.
Достаточно часто тазовое предлежание сочетается с обвитием пуповиной, гипоксией плода, патологиями плаценты. Детки в тазовом предлежании нередко имеют меньшую массу тела, они гипотрофичны, имеют нарушения обмена веществ, страдают врожденными пороками сердца, патологиями желудочно-кишечного тракта, а также почек.
Если малыш расположен в головном предлежании затылком к выходу продольно, никаких осложнений возникнуть не должно ни во время беременности, ни в процессе родов. Другие варианты головного предлежания могут стать причиной затруднений в родах, ведь головке будет сложнее продвигаться по родовым путям, ее разгибание произойдет не в сторону крестца матери, что может привести к гипоксии, слабости родовых сил.
Опасность поперечного предлежания заключается в том, что естественные роды вряд ли можно осуществить без тяжелых отклонений. Если косое положение малыша еще как-то можно попытаться скорретировать уже в процессе родов, если оно все-таки ближе к головному, то полное поперечное коррекции практически не подлежит.
Последствиями таких родов может стать тяжелая травма опорно-двигательного аппарата малыша, его конечностей, тазобедренной области, позвоночника, а также головного и спинного мозга. Эти травмы редко носят характер вывиха или перелома, обычно это более серьезные поражения, которые по сути делают ребенка инвалидом.
Часто дети в поперечном предлежании испытывают хроническую гипоксию по время беременности, длительное кислородное голодание приводит к необратимым изменениям в нервной системе и развитии органов чувств – зрения, слуха.
Распознавание поперечного и косого положения плода
Распознавание поперечного положения плода вполне возможно на основании одного лишь наружного исследования. Затруднения встречаются у первородящих вследствие напряжения брюшной стенки, а также при многоводии. Для уточнения диагноза в подобных случаях иногда необходима рентгенография. Затруднения иногда возникают и в родах при отошедших водах, когда частые и сильные схватки мешают пальпации матки.
При поперечном положении плода живот имеет шарообразную или даже поперечную или косо-овальную форму. При наружном акушерском исследовании крупные части плода, головка и ягодицы обнаруживаются не в верхнем и нижнем полюсах матки, а сбоку от них, предлежащей же части над входом в таз нет. Дно матки обычно стоит ниже, чем при продольном положении плода в соответствующие сроки беременности.
Если исследование производят при целых водах, уточнение поперечного или косого положения имеет некоторое значение. Нахождение нижележащей крупной части, в большинстве случаев головки, в пределах одной из подвздошных областей, ниже уровня гребня безымянной кости, говорит о косом положении плода. Если же нижележащая часть находится выше, то имеется поперечное положение, даже если плод расположен в матке косо. Одновременно определяется позиция плода и его вид.
Сердечные тоны плода при поперечном положении его в большинстве случаев лучше всего выслушиваются в области пупка. При переднем виде сердечные тоны плода выслушиваются обычно отчетливее, чем при заднем.
Влагалищное исследование во время беременности и в самом начале родов, когда плодный пузырь еще цел, мало помогает уточнению диагноза. При этом удается выяснить лишь степень раскрытия маточного зева, целость плодного пузыря, размер диагональной конъюгаты. Попытка определить характер нижележащей части более глубоким введением пальцев за пределы маточного зева очень опасна, так как при этом легко может вскрыться плодный пузырь, что значительно осложнит дальнейшее течение родов. Если после отхождения вод косое положение не перешло в продольное, то оно переходит в поперечное.
Как только произошел разрыв плодного пузыря, немедленно должно быть произведено влагалищное исследование двумя пальцами, а если необходимо, то и четырьмя или всей кистью руки. При этом вместо головки или ягодиц над входом или во входе в таз находят плечико плода, которое узнают по характерной закругленности и по близлежащим ключицам. Могут быть прощупаны ребра, лопатки и остистые отростки позвоночника, а также выпавшие и находящиеся во влагалище ручка, ножка и петля пуповины, если это осложнение имеет место. Легко доступная для исследования подмышечная впадина плода позволяет определить, куда обращены головка и ягодицы: головка находится на той стороне, на которой подмышечная впадина закрыта, ягодицы — на той стороне, где она открыта.
По взаиморасположению прощупанных опознавательных пунктов определяется положение плода. Так, например, если лопатка обращена кпереди и вниз, ключица кзади и вверх, подмышечная впадина открыта в правую сторону, закрыта в левую сторону,— имеется первая позиция, передний вид.
Необходимо определить выпавшую мелкую часть плода, находящуюся во влагалище. Для ручки характерно, что кисть переходит в предплечье, не образуя острого выступа, большой палец значительно короче остальных и легко отводится в сторону. Для ножки характерно наличие острого выступа — пятки — на месте перехода стопы в голень; пальцы почти одинаковой длины, причем большой палец по своей подвижности мало отличается от других.
Для определения того, какая ручка выпала, правая или левая, лучше всего пользоваться старым, легко запоминающимся приемом — мысленно «поздороваться» с выпавшей ручкой; если это удается, значит выпала правая ручка. Можно использовать и другой способ: выпавшую ручку поворачивают ладонной поверхностью кпереди; если большой палец обращен вправо — это правая ручка, если влево — левая ручка. При первой позиции выпадение правой ручки указывает на передний вид, левой — на задний. При второй позиции, наоборот, выпадение правой ручки указывает на задний вид, выпадение левой ручки — на передний. Одновременно следует убедиться в том, что выпавшая ручка не вывихнута и не сломана (не висит, как плеть).
Жизнь плода определяют по наличию сердечных его тонов, по ощущению рукой исследующего движения плода, по шевелениям выпавших мелких частей, а при выпавшей петле пуповины — по пульсации ее.