Тазовое предлежание плода на 30
Содержание:
- Выбор метода родоразрешения
- Причины
- Что делать?
- Виды
- Определение положения плода по шевелениям и форме живота
- Поперечное и косое положение плода
- Определение положения плода по «карте живота»
- Ребенок в тазовом предлежании: как его перевернуть?
- Популярные статьи на тему: тазовое предлежание плода на 30
- Народные средства
- Ведение беременности
- Прогноз
Выбор метода родоразрешения
Женщине с тазовым предлежанием плода необходимо лечь в стационар в 38-39 недель для обследования и выбора рациональной тактики ведения родов. Метод родоразрешения определяется исходя из количества родов, возраста матери, акушерского анамнеза, срока беременности, готовности женского организма к родам, размеров таза и других факторов. Тазовое предлежание плода не является абсолютным показанием к кесареву сечению, однако в случаях, когда оно сочетается с различными осложняющими факторами, вопрос решается в пользу оперативного родоразрешения.
Показаниями к кесареву сечению в плановом порядке при доношенной беременности являются возраст первородящей более 30 лет; тяжелая форма нефропатии; экстрагенитальные заболевания, требующие выключения потуг; выраженное нарушение жирового обмена; сужение размеров таза; предполагаемая масса плода свыше 3600 г у первородящих и свыше 4000 г у повторнородящих; гипотрофия плода; признаки гипоксии плода по данным кардиотокографии; нарушение кровотока при доплерометрии; резус-конфликт; разгибание головки 3-й степени по данным УЗИ; неподготовленность родовых путей в сроки гестации 40-41 неделя; перенашивание; ножное предлежание плода; тазовое предлежание первого плода при многоплодной беременности и другие факторы.
Роды ведутся через естественные родовые пути при хорошем состоянии будущей мамы и плода, доношенной беременности, нормальных размерах таза, средних размерах плода, при согнутой или незначительно разогнутой головке, наличии готовности родовых путей, при чисто ягодичном или смешанном ягодичном предлежании.
Лучше всего, чтобы при тазовом предлежании плода родовая деятельность начиналась самопроизвольно. В первом периоде родов роженице необходимо соблюдать постельный режим и лежать на том боку, в сторону которого обращена спинка плода, чтобы избежать осложнений (преждевременное излитие вод, выпадение ножки плода или петель пуповины). Роды ведутся под мониторным контролем за сердцебиением плода и сократительной деятельностью матки. Во втором периоде родов оказывается акушерская помощь в виде пособия, цель которого — сохранить членорасположение плода (ножки вытянуты вдоль туловища и прижаты к груди ручками плода). Сначала ребенок рождается до пупка, потом — до нижнего края угла лопаток, потом — ручки и плечевой пояс, а затем — головка. При рождении ребенка до пупка его головка прижимает пуповину, и развивается недостаток кислорода, поэтому до полного рождения ребенка должно пройти не более 5-10 минут, иначе последствия кислородного голодания окажутся весьма негативными. Также производится разрез промежности, чтобы ускорить рождение головки и сделать его менее травматичным.
Роды при ножном предлежании через естественные родовые пути ведутся только у повторнородящих при хорошей родовой деятельности, готовности родовых путей, доношенной беременности, средних размерах (масса до 3500 г) и хорошем состоянии плода, согнутой головке, отказе женщины от кесарева сечения. При этом проведение акушерского пособия заключается в следующем: стерильной салфеткой покрывают наружные половые органы и ладонью, обращенной к вульве, препятствуют преждевременному выпадению ножек из влагалища. Удержание ножек способствует полному раскрытию маточного зева. Плод во время потуги как бы садится на корточки, при этом образуется смешанное ягодичное предлежание. Противодействие рождающимся ножкам оказывают до полного открытия маточного зева. После этого обычно плод рождается без затруднений.
Состояние детей, рожденных в тазовом предлежании через естественные родовые пути, требует особого внимания. Гипоксия, перенесенная в родах, может неблагоприятно отразиться на нервной системе ребенка, возможна такая патология, как вывих тазобедренного сустава. На родах обязательно должны присутствовать неонатолог и реаниматолог. При соблюдении этих мер предостороженности малыши, рожденные таким образом, не отличаются в развитии от других деток.
Причины
Наиболее часто в поперечном положении оказываются малыши, которым легко и свободно двигаться в матке даже на больших сроках. Такой двигательной активности способствует многоводие. Если количество амниотической жидкости выше нормы, то малыш вполне может принять такое положение и «застрять» в нем. Также активным движениям на больших сроках способствуют слабые и перерастянутые стенки матки. Слабость и некоторая дряблость гладкой мускулатуры свойственна женщинам, которые рожают много и часто.
Как бы это ни звучало странно, но поперечному положению также способствует малая двигательная активность, а точнее, невозможность для ребенка двигаться. Такое состояние свойственно маловодию. Также трудности с движениями и переворотами испытывают крупные гипертрофированные дети.
Малыш может принять поперечное положение в качестве единственного удобного, если у женщины на протяжении беременности почти постоянно наблюдается повышенный тонус матки, а также имеются опухоли или иные новообразования в нижнем маточном сегменте. Установление обычного головного предлежания в силу этого становится неприемлемым для ребенка. Кроме того, поперечное или косое предлежание нередко наблюдается при беременности у женщин с врожденными аномальными особенностями главного репродуктивного органа – седловидной или двурогой маткой.
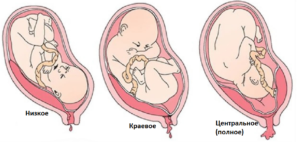
Достаточно часто малышу мешает плацента, если она расположена низко ими имеется ее полное или частичное предлежание. Когда вход в малый таз перекрыт чем-либо, встать в правильную позу – головное предлежание – малыш не может. Поперек утробы может расположиться и ребенок у женщины с клинически узким тазом.
Иногда причина неправильного расположения ребенка кроется не в материнских факторах, а в самом ребенке. Так, при гидроцефалии (водянке мозга) или анэнцефалии (отсутствии головного мозга) малыш не принимает головного положения, а остается либо сидящим в , либо лежащим поперек полости матки.
Что делать?
Если у женщины обнаружилось поперечное предлежание на 24-25 неделе беременности, а также ранее или позже этого срока, паниковать не нужно. Вплоть до 35 недели у малыша есть время на переворот. Будущей маме нужно попробовать всеми силами помочь своему ребенку принять верное положение в полости матки.
Для этого рекомендуется специальная гимнастика, в которой каждое упражнение продумано таким образом, чтобы максимально расслабить мускулатуру матки, дать крохе возможность повернуться. К комплексу упражнений относят комплексы упражнений Диканя, Шулешовой, Грищенко. Есть и другие комплексы, разработанные врачами-гинекологами специально для женщин, которым нужна помощь в развороте малыша. Нужно отметить, что при позитивном настрое и ежедневных занятиях эффективность гимнастики достигает около 70-75%. Именно такой процент малышей из неустойчивого поперечного или косого расположения все-таки переходят в головное.
Если у беременной есть отеки, признаки гестоза, угроза прерывания беременности, кровянистые выделения, предлежание или низкое расположение плаценты, гимнастику делать нельзя.
Делать гимнастику тем, кому она не противопоказана, целесообразно с 30 до 36 недель беременности. Если кроха упорно не захочет принять другое положение, врачи могут предложить акушерский переворот по Архангельскому. Его делают в условиях стационара под контролем УЗИ. Малыша разворачивают вручную. Но такое вмешательство довольно опасно, оно может спровоцировать разрыв плодных оболочек, излитие амниотической жидкости, начало преждевременных родов, а также травмирование плода. Именно поэтому на акушерский разворот сами врачи решаются редко.
Отдельно хочется подчеркнуть важность позитивного настроя беременной. Многие специалисты утверждают, что методы убеждения малыша, ласковые уговоры в сочетании с корригирующей гимнастикой дают удивительные результаты
При поперечном предлежании важно не допустить преждевременных родов
Именно поэтому женщине следует быть предельно осторожной – не поднимать тяжестей, не прыгать, не совершать резких наклонов корпуса тела
С осторожностью следует заниматься сексом, ведь оргазм и даже обычное половое возбуждение у женщины вызывают кратковременные спазмы гладкой мускулатуры матки. Если одновременно с поперечным предлежанием диагностировано низкое положение или предлежание плаценты, то от секса рекомендуется отказаться совсем, как и от
Следует избегать стрессов.
Дополнительно женщине следует желать только на боку, полностью повторяя позу ее малыша. Как это сделать правильно, расскажет врач после проведения УЗИ, поскольку он увидит точное расположение тела и частей тела ребенка.
Нельзя пропускать плановые визиты к врачу в женскую консультацию. Скорее всего, лечащий доктор предложит раннюю госпитализацию – на 36-37 неделе беременности, и это будет единственное разумное решение, чтобы избежать нежелательных осложнений. Отказываться от нее ни в коем случае не надо.
Женщине будет оказана неотложная помощь, с вероятностью в 99% ей проведут экстренное кесарево сечение сразу после доставки ее в стационар.
Виды
В зависимости от того, какая часть тела ближе всего располагается (прилегает) к выходу из матки в малый таз (а это начало пути малыша при рождении), различают несколько видов предлежания:
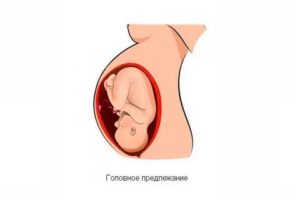
Тазовое
Примерно у 4-6% беременных женщин малыш располагается к выходу попой или ножками. Полным тазовым предлежанием называется такое положение в матке, при котором малыш нацелен в сторону выхода ягодицами. Его еще называют ягодичным. Ножным считается такое предлежание, при котором в сторону выхода «смотрят» ножки ребенка – одна или обе. Смешанным (комбинированным или неполным) тазовым предлежанием считается такое положение, при котором к выходу прилегают и ягодицы, и ножки.
Бывает также коленное предлежание, при котором к выходу прилегают согнутые в коленных суставах ножки малыша.
Причины, по которым малыш занимает тазовое предлежание, могут быть различными, и далеко не все они очевидны и понятны для медиков и ученых. Считается, что головкой вверх и попой вниз чаще всего располагаются дети, чьи мамы страдают патологиями и аномалиями строения матки, придатков, яичников. Женщины, которые перенесли много абортов и хирургических выскабливаний полости матки, дамы с наличием рубцов на матке, часто и много рожающие – тоже в группе риска.
Причиной тазового предлежания может быть хромосомное нарушение у самого ребенка, а также аномалии строения его центральной нервной системы – отсутствие головного мозга, микроцефалия или гидроцефалия, нарушение строения и функций вестибулярного аппарата, врожденные пороки развития опорно-двигательной системы. Из двойни один малыш тоже может принять положение сидя, и опасно, если этот малыш лежит первым к выходу.
Маловодие и многоводие, , обвитие, мешающие развороту крохи, – все это дополнительные факторы риска.
Головное
Головное предлежание считается правильным, предусмотренным в качестве идеального для ребенка самой природой. При нем к выходу в малый таз женщины прилегает головка малютки. В зависимости от позиции и вида позиции ребенка различают несколько видов головного предлежания. Если кроха повернут к выходу затылком, то это головное предлежание. Первым на свет появится именно затылок. Если малыш расположен к выходу в профиль, это переднетеменное или височное предлежание.
Лобное предлежание – наиболее опасное. При нем малыш «пробивает» себе дорогу лбом. Если малыш повернут к выходу личиком, это значит, что предлежание называется , именно лицевые структуры крохи появятся на свет первыми. Безопасным для матери и плода в родах считается затылочный вариант головного предлежания. Остальные виды – разгибательные варианты головного предлежания, нормальными их считать довольно трудно. При прохождении по родовым путям, например, при лицевом предлежании, существует вероятность травмирования шейных позвонков.
Также головное предлежание может быть . О нем говорят на «финишной прямой», когда живот «опускается», малыш прижимается головкой к выходу в малый таз или частично выходит в него слишком рано. В норме этот процесс протекает в течение последнего месяца до родов. Если опущение головки происходит раньше, беременность и предлежание также считаются патологическими.
В головном предлежании обычно к 32-33 неделе беременности расположены до 95% всех малышей
Поперечное
И косое, и поперечное положение тела малыша в матке, характеризующееся отсутствием как таковой предлежащей части, считаются патологическими. Такое предлежание встречается редко, только 0,5-0,8% всех беременностей протекают при таком осложнении. Причины, по которым малыш может расположиться поперек матки или под острым углом к выходу в малый таз, также достаточно трудно систематизировать. Они не всегда поддаются разумному и логичному объяснению.
Чаще всего поперечное положение плода свойственно женщинам, беременность которых протекает на фоне многоводия или маловодия. В первом случае малыш имеет слишком большое пространство для перемещений, во втором его двигательные возможности существенно ограничены. Часто рожавшие женщины страдают перерастянутостью связочного аппарата и мышц матки, которые не обладают достаточной эластичностью, чтобы фиксировать положение плода даже на больших сроках беременности, ребенок продолжает менять положение тела.
Определение положения плода по шевелениям и форме живота
При правильном, головном предлежании плода активные толчки ощущаются в верхней части живота, выше пупка.
Если же спинка расположена со стороны маминой спины, то толчки ощущаются сильнее в передней части живота, мамин живот при этом более плоский. Такое положение тоже считается вариантом нормы. При этом иногда прощупываются контуры выпирающей коленки или ступни, а шевеления ощущаются по всему животу. Если же прижать ладонь к животу внизу передней брюшной стенки, можно нащупать головку плода, чаще немного слева.
Если ребенок лежит очень низко (в норме это бывает ближе к родам), то при головном предлежании толчки головки плода сильно ощущаются в области промежности и иногда вызывают позывы к мочеиспусканию.
Если же ребенок лежит головой вверх, то активные толчки, шевеления ощущаются внизу, в области паховых складок, у лобковой кости – так малыш пинается ножками. В верхней части живота могут ощущаться легкие движения ручек. Форма живота в таком случае немного «треугольная».
И при головном, и при тазовом предлежании в верхней части живота можно определить округлую часть тела малыша – это либо попка, либо головка
Если осторожно (!!!) слегка надавить на нее сверху вниз, то при головном предлежании опустится весь плод. При тазовом же двигаться будет, скорее всего, только голова.
При поперечном предлежании живот женщины выглядит необычно широким
Шевеления от ножек ребенка ощущаются сильно, болезненно. Иногда возникают боли в области пупка.
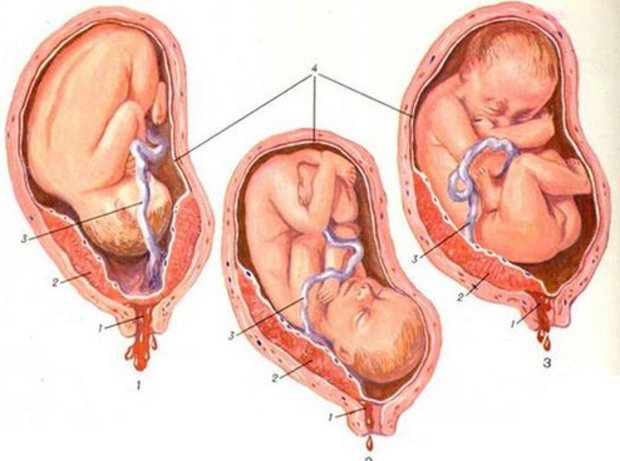
Поперечное и косое положение плода
Эти положения встречаются редко, примерно 0.5 — 0.7% от всех случаев. Их относят к неправильным положениям плода.При поперечном (А) положении все части плода находятся над условной линией, соединяющей ости подвздошный костей.При косом (Б) — головка или тазовый конец пересекают эту линию под углом.В обоих случаях предлежащая часть не определяется.
Поперечное и косое предлежание плода
Причины таких положений те же, что тазового предлежания. По УЗИ достоверно подтверждается положение плода, а также можно выявить возможную причину — многоводие, пороки плода или матки, предлежание плаценты.
Осложнения, обусловленные косым или поперечным положением плода: преждевременное излитие вод, преждевременные роды, повышен риск послеродового кровотечения.
В плановом порядке при доношенной беременности, либо в экстренном порядке при отхождении вод или развитии любой другой экстренной акушерской ситуации.
Выпадение мелких частей тела — это специфическое осложнение, характерное только для поперечного, реже косого положения плода. При излитии вод и большом открытии маточного зева, матка начинает развивать родовую деятельность и выталкивать плод. Плод, расположенный неправильно, самостоятельно родиться не может. Происходит острая гипоксия плода и выпадение ручки или ножки. Это крайне неблагоприятный прогностический признак. Чаще всего, в этом случае плод уже не жизненспособен.
У матери в этом случае высок риск инфицирования, вплоть до развития акушерского сепсиса.
Нефизиологичное положение плода приводит к перерастяжению матки и повышается риск разрыва, особенно риск высок у многорожавших женщин (дистрофические изменения стенки матки) и у женщин, имеющих рубец. Беременность ведется под тщательным контролем, возможна попытка акушерского поворота. Показана дородовая госпитализация.
Если вы вынашиваете малыша, который расположился не так, как хотелось бы вам и врачу, то это повод более пристально относиться к своему состоянию, предпринимать дополнительные действия и выполнять рекомендации. Но не повод для паники и расстройства. Следите за собой и будьте здоровы!
Врач Петрова А.В.
Определение положения плода по «карте живота»
Интересный способ подробного определения положения ребенка – составление «карты живота» («Belly Mapping») предлагает американская акушерка Гейл Талли (Gail Tully) из Миннесоты.
На листе бумаге рисуем круг – «живот», и делим его на четыре сегмента. Вверху – дно матки, внизу – лобковая кость. Бока женщины будут отражаться на карте зеркально, то есть левый бок – на правой части карты.
Отметьте на карте сердце малыша, то есть то место, где оно наиболее четко прослушивается. Это верхняя часть его спинки. Следовательно, легко будет найти и головку! Обычно спинку ребенка можно определить и по особо выпуклому и ровному участку живота. Эту линию тоже нанесите на карту. А большая выпуклость в врехней части живота – скорее всего, ягодицы.
Полулежа или лежа, расслабившись, понаблюдайте за активностью малыша в течение двух-трех дней, и отметьте, где ощущаются два вида шевелений: слабые, скорее всего, означают движения ручек, а сильные толчки – ножек.
Дальше Гейл Талли предлагает взять куклу или мягкую игрушку приблизительно размером с плод и приложить ее к животу, постаравшись расположить ее так, как отмечено на карте
Вы сможете разобраться, как именно лежит ваш малыш – не только в каком предлежании, но и как повернуто его тело относительно маминой спины, что тоже важно для течения родов. Чаще всего голова ребенка внизу, а спинка в области левого бока мамы.
В своей книге «The Belly Mapping Workbook» Гейл Талли подробно объясняет, как установить точное расположение малыша, предлагая целую группу специальных терминов. Но, полагаем, такая информация важна скорее врачу, принимающему роды (к тому же, не забываем, для столь подробной картины существует УЗИ, на котором можно даже получить «портрет» ребенка!).
Ребенок в тазовом предлежании: как его перевернуть?
Как правило, наибольшее число спонтанных или индуцированных поворотов на головку происходит в сроках 35-37 недель. Перевороты позже 37 недели случаются достаточно редко из-за больших размеров плода и уменьшения количества околоплодных вод. Проще говоря, чем больше срок беременности и вес малыша, тем сложнее ему совершить поворот на 180 градусов в тесном пространстве.
Разработаны специальные комплексы упражнений и гимнастика, которые могут поспособствовать повороту ребенка в правильное положение. Все они, так или иначе, основаны на максимальном расслаблении матки и передней брюшной стенки.
- Несколько раз в день, не менее, чем через 2 часа после еды, беременная принимает колено-локтевую позу или позу собаки. Живот свободно свисает вниз, мышцы живота и матки расслабляются. Одной рукой женщина совершает интенсивные поглаживающие и подталкивающие движения вдоль спинки плода к ягодицам. Этим движением беременная словно подталкивает ягодицы в сторону и вверх. Находиться в такой позе рекомендуют 10-15 минут 4-5 раз в день.
- Вслед за предыдущим комплексом рекомендуют полежать на твердой поверхности, например на жестком матрасе или полу, на боку. Примерно 10 минут на правом, затем столько же на левом. При этом необходимо максимально расслабиться.
- Достаточно эффективны также разнообразные комплексы упражнений с поднятием таза. Суть метода в том, чтобы таз был приподнят на 30-40 сантиметров над уровнем пола. Женщина ложится на спину, а под таз либо подкладывают подушки, либо закидывают ноги на возвышенность: на диван, кресло или плечи партнера. Находится в таком положении необходимо 10 минут по 6-7 раз в сутки. Можно также просто поднимать и опускать таз с согнутыми в коленях ногами, как бы толкая его вверх из положения лежа на спине.
- Очень эффективно для расслабления мышц матки и тазового дна плавание. Именно после 30-40 минут в бассейне комплексы упражнений будут более эффективны.
Если женщине показалось, что малыш все-таки повернулся в правильное положение, необходимо туго зафиксировать его бандажом. Еще лучше будет после этого совершить спокойную пешую прогулку.
Что делать, если гимнастика не помогла?
В первую очередь, не паниковать и не расстраиваться
Важно не прекращать упражнения и верить в «покладистость» вашего ребенка. Бывают случаи, хоть и нечасто, когда ребенок самостоятельно переворачивается за день-два до родов или с первыми схватками
Если же малыш «упорствует», возможно, этому есть объективные причины:
- Крупные размеры плода. Чем больше масса плода, тем сложнее ему двигаться.
- Маловодие. Недостаточное количество вод не дает ребенку свободно «плавать» и затрудняет перевороты.
- Короткая пуповина, обвитие пуповиной. В таких случаях малыш и рад принять физиологическое положение, но пупочный канатик так или иначе мешает ему это сделать.
- Миоматозные узлы в стенке матки. Часто во время беременности миома значительно увеличивается в размерах. Иногда узлы непосредственно деформируют полость матки, мешая ребенку повернуться в правильную позицию.
- Особенность строения стенки матки: перегородка, дополнительный рог. Эти аномалии также могут непосредственно влиять на расположение ребенка, мешая ему лечь правильно.
Тактика родоразрешения при тазовом предлежании
Еще сотню лет назад, когда кесарево сечение производилось крайне редко и являлось очень опасной операцией, активно использовались различные методы поворота плода в родах. Это были очень сложные внутриматочные манипуляции, требовавшие огромного опыта и умелых рук врача. Теперь осложненному течению таких родов предпочитают простую и малотравматичную операцию кесарева сечения.
Тазовое предлежание считается патологическим, естественные роды с ним возможны, но при ряде условий:
- хорошая родовая деятельность;
- адекватное понимание ситуации роженицей,
- небольшие размеры ребенка (до 3700 г)
- опыт акушера.
Беременные, у которых ребенок находится в тазовом предлежании, накануне родов выделяются в особую группу акушерского риска и направляются на дородовую госпитализацию в роддом. Там консилиум врачей оценит все вышеперечисленные факторы, готовность родовых путей к родам, состояние и настроение женщины и решит, каким способом лучше родоразрешить конкретную пациентку.
Александра Печковская, акушер-гинеколог, специально для Mirmam.pro
Популярные статьи на тему: тазовое предлежание плода на 30
Читать дальше
Травматология и ортопедия
К вопросу о ранней диагностике и лечении наиболее распространенных заболеваний опорно-двигательного аппарата у детей
Ранняя диагностика и лечение врожденных нарушений формирования тазобедренного сустава, упоминания о которых были найдены еще в работах Гиппократа, до сих пор остаются серьезной проблемой.
Читать дальше
Акушерство, гинекология, репродуктивная медицина
Кесарево сечение: прошлое, настоящее и будущее
Эта статья предназначена для врачей семейной медицины, поскольку именно к ним в скором будущем будут обращаться женщины с вопросами, касающимися не только здоровья ребенка и других членов семьи, но и репродуктивных планов, течения беременности и родов,…
Читать дальше
Акушерство, гинекология, репродуктивная медицина
Методики проведения кесарева сечения
Кесарево сечение (КС) – это такая родоразрешающая операция, при которой плод и послед извлекают через искусственно сделанный разрез на матке.
Читать дальше
Акушерство, гинекология, репродуктивная медицина
Миф об идеальной частоте кесарева сечения: комментарий и историческая перспектива*
С первых дней введения современной методики кесарева сечения в 80-х годах ХІХ века происходили бурные профессиональные дебаты о надлежащих показаниях к выполнению этого оперативного вмешательства.
Читать дальше
Акушерство, гинекология, репродуктивная медицина
Дородовая диагностика разрыва матки у пациенток с отягощенным анамнезом
Разрыв матки или нарушение целостности ее стенок – тяжелейшее проявление акушерского травматизма. Частота его, по данным разных авторов, колеблется в пределах 0,05-0,1% от общего числа родов.
Читать дальше
Акушерство, гинекология, репродуктивная медицина
Программа по ведению преждевременных родов
Проблема спонтанных преждевременных родов является одной из наиболее актуальных в современном акушерстве, поскольку в значительной степени определяет уровень перинатальной заболеваемости и смертности.
Читать дальше
Акушерство, гинекология, репродуктивная медицина
Беременность и йога-терапия
Йога (санскрит – «единение, осознание единства») – самый древний и наиболее основательно разработанный в философском и практическом отношениях метод осознанного гармоничного самосовершенствования человека.
Существует распространенное представление о йоге
Читать дальше
Акушерство, гинекология, репродуктивная медицина
Кесарево сечение
Экстренное кесарево сечение делается в процессе родов, если вдруг появляются осложнения, угрожающие жизни матери или ребенка.
Народные средства
Фото: instalady.com.ua
Тазовое предлежание является состоянием, несущим угрозу для жизни и здоровья плода и матери. Прежде чем прибегнуть к альтернативному лечению, стоит проконсультироваться с акушером-гинекологом. При соблюдении назначенных врачебных рекомендаций допустимо использование альтернативных способов профилактики тазовых предлежаний.
Занять плоду головное предлежание хорошо помогает плавание. Во время нахождения в воде тело женщины более расслабленно, и матка в том числе. У плода появляется возможность для маневра из-за появившегося свободного места.
Способствовать повороту плода можно при помощи силы притяжения. Для этого необходимо возвысить таз относительно плечевого пояса. Плод начнет давить своим весом на дно матки, растягивая ее: при таком растяжении матки появляется больше места для разворота. Это можно осуществить двумя способами:
- Лечь на спину, согнув ноги в коленных и тазобедренных суставах, под поясницу подложить большую подушку, под шеей разместить подушку меньших размеров. Находиться в таком положении рекомендуется до 30 минут в день.
- Встать на локти и колени – в таком положении таз окажется выше плеч.
Обычно мамы советуют разговаривать со своим ребенком в утробе, пытаясь таким образом уговорить плод повернуться. Для занятия головного предлежания такие практики бесполезны, однако разговоры с еще неродившимся ребенком помогают создать и усилить психологическую связь между матерью и ребенком.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания .
Ведение беременности
Предлежание плода формируется к 32 неделям. Тазовое предлежание, выявленное до III ультразвукового скрининга, лечения не требует. Поворот плода на головку происходит спонтанно у большинства беременных женщин.
Окончательный диагноз выставляется на сроке 36 недель. Но даже в этом случае у 8% женщин происходит спонтанный поворот плода до срока естественных родов. Чтобы уточнить расположение ребенка в полости матки, нужно повторить УЗИ на сроке 40-41 неделя или ранее при запуске родовой деятельности.
При выявлении тазового предлежания на сроке 36 недель рекомендуется:
- Оценка факторов риска. Выявляются иные возможные противопоказания для естественных родов. Женщина должна быть информирована о высоком риске осложнений при рождении ребенка через естественные родовые пути.
- Лечебная гимнастика. Назначается на сроке 28-30 недель, практикуется до 36 недель.
- Наружный акушерский поворот плода на ножку. Проводится на сроке 36 недель только в условиях стационара с возможностью выполнения экстренного кесарева сечения.
Лечебная гимнастика
Упражнения лечебной гимнастики выполняются самостоятельно или под руководством инструктора. Первородящим женщинам рекомендуется заниматься в группах.
Метод Диканя практикуется с 28 недель гестации. Лежа на твердой кровати или кушетке, беременная женщина поворачивается попеременно на каждый бок и остается в таком положении по 10 минут. Процедура повторяется 3-5 раз трижды в день перед едой.
Метод Фомичевой назначается с 32 недель. Сначала проводится разминка (ходьба на носках и пятках, высокое поднимание коленей). Далее беременной женщине нужно занять исходное положение – ноги на ширине плеч, руки опущены. Из этого положения делаются упражнения:
- сделать наклон в сторону – влево и вправо поочередно;
- сделать небольшой наклон назад, прогнуться в пояснице;
- развести руки в стороны на вдохе, повернуть туловище, свести руки вместе на выдохе;
- поднимать согнутую в тазобедренном и коленном суставе ногу, касаясь руки.
После того как головка плода установится у входа в таз, рекомендуется носить бандаж до срока естественных родов. Ношение бандажа удерживает ребенка в нужном положении и препятствует рецидиву.
Для разворота плода на головку предложено большое число различных методик, однако их эффективность не доказана. Вероятность спонтанного переворота плода невелика. Но вреда от лечебной гимнастики не будет. Предложенные упражнения придают сил мышцам, улучшают общее состояние женщины и служат хорошей подготовкой к предстоящим родам.
Наружный акушерский поворот
Показания:
- срок беременности от 36 недель;
- одноплодная беременность;
- подвижность ягодиц плода;
- согнутое положение головки плода;
- нормальное количество околоплодных вод;
- удовлетворительное состояние плода по УЗИ и КТГ.
Противопоказания:
- многоплодная беременность;
- многоводие или маловодие;
- излитие околоплодных вод;
- разгибательное положение головки плода;
- неподвижность ягодиц плода;
- аномалии развития матки;
- пороки развития плода;
- хроническая гипоксия плода;
- наличие показаний к кесареву сечению.
Подготовка:
- Введение токолитиков – препаратов, расслабляющих мышечный слой матки.
- Тазовое предлежание, расположение плаценты и пуповины подтверждается повторно по УЗИ. Ультразвуковое исследование проводится не позднее, чем за сутки до процедуры.
- КТГ для оценки состояния плода.
- Опорожнение мочевого пузыря женщины.
Наружный поворот выполняется врачом. Доктор одну руку кладет на ягодицы плода, другую – на головку, и толкает в нужное положение. Если первая попытка не удалась, можно повторить манипуляции. После завершения процедуры проводится контрольное УЗИ и КТГ. В течение суток женщина остается под наблюдением в стационаре, после чего выписывается домой.
Поворот плода сопровождается некоторым дискомфортом для женщины. Выраженность неприятных ощущений зависит от индивидуального порога чувствительности. Общая продолжительность процедуры – не более 5 минут.
Наружный поворот проводится под постоянным контролем сердцебиения плода. При развитии брадикардии (ЧСС менее 120 ударов в минуту) манипуляции прекращаются.
Осложнения:
- брадикардия плода в результате пережатия или перекручивания пуповины;
- отслойка плаценты;
- преждевременное излитие околоплодных вод;
- запуск родовой деятельности.
Эффективность наружного поворота – 60-70%. Чем больше срок беременности, тем выше процент неудач.
Прогноз
Перинатальная смертность при Т. п. п. в среднем равна 80 —120 ‰. Интра- и постнатальная смертность при использовании ручного пособия колеблется от 33 до 92 ‰, при извлечении плода — от 200 до 250 ‰, т. е. почти каждый четвертый ребенок погибает.
Детей, рожденных в тазовом предлежании, следует относить к группе высокого риска, т. к. перинатальная смертность (см.) при этой патологии в 3—5 раз выше, чем при родах в затылочном предлежании. Для оказания новорожденным реанимационной помощи желательно присутствие во время родов не только акушера и анестезиолога, но и педиатра (неонатолога)
При совместном осмотре оценивается состояние новорожденного, особое внимание уделяется выявлению признаков внутричерепной травмы, нарушения мозгового кровообращения. В 20— 22,5% случаев у новорожденных имеется дисплазия тазобедренных суставов, в два раза чаще наблюдается нарушение неврол
статуса и задержка моторного развития.
Материнская смертность (см.) при Т. п. п. связана с теми же причинами, что и при головном предлежании (см. Роды).