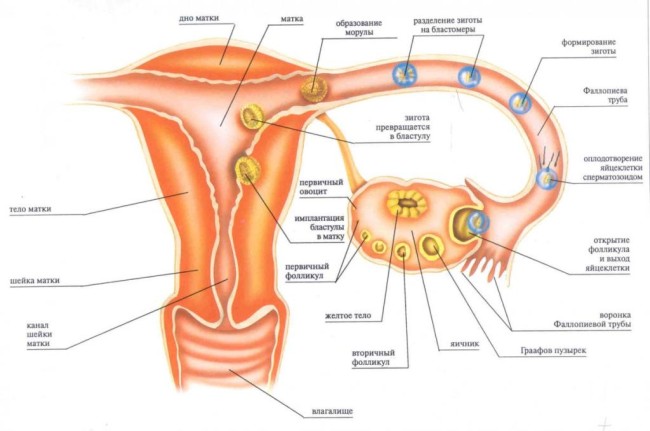
Сколько времени идут кровотечения после родов?
Содержание:
- Лечение
- Физиологическая кровопотеря. Допустимая кр-ря. Методы учета кровопотери
- Диагностическое выскабливание полости матки
- Симптомы
- Коричневые, бурые, темно-коричневые выделения на 37–41 неделе
- Лечение акушерских кровотечений
- Следует помнить
- Профилактика
- Геморрагический шок
- Правила
- Диагностика
- Группа риска
- Оценка и диагностика кровопотери
Лечение
После установления причины кровотечения его необходимо быстро остановить. Понадобится комплексный подход, в который входит медикаментозное лечение и инвазивные методы. Для стимуляции сокращений матки в уретру внедряют катетер, чтобы опустошить мочевой пузырь, на низ живота прикладывают лёд. Проводят наружный массаж матки. При затяжном лечении кровь быстро проходит, если внутривенно вводят Окситоцин, в шейку – инъекции с простагландинами.
Восполнить объем циркулирующей жидкости можно с применением инфузионно-трансфузионной терапии. Женщине вводят препараты, которые заменят плазму и компоненты крови. Если осмотр зеркалами показал наличие травм, используют анестетик и производят зашивание.
При выявлении разрывов матки с помощью мануального метода проводят экстренную лапаротомию, ушивание или удаление. Хирургическое вмешательство понадобится, если орган зарос, а массивное кровотечение купировать не удаётся. Практикуются реанимационные действия в виде возмещения кровопотери, стабилизации гемодинамики и артериального давления.
Чтобы остановить выделение крови, которое превысило 1 литр, в матку внедряют Простин для усиления сокращений. Препарат вводят внутривенно, делают переливание от доноров. При успешном прогнозе назначают антигистаминные лекарства, АТФ, ставят капельницы с витаминами.
Сократить длительность послеродового кровотечения помогут профилактические мероприятия. Женщине необходимо придерживаться простых рекомендаций. Посещение туалета должно быть регулярным, чтобы опустошать мочевой пузырь и кишечник. Они оказывают давление и не дают матке сокращаться.
Снижают риск инфицирования простые правила гигиены. Нельзя купаться в водоёмах, принимать ванны. Следует воздерживаться от половой жизни. Полтора месяца не заниматься спортом, не вести активный образ. Для скорейшего сокращения матки и её очищения рекомендуется спать на животе. Отказываются от сауны, бани, солярия. Положительное действие оказывает грудное вскармливание. Сколько дней после родоразрешения будут идти выделения, зависит от физиологической особенности женщины. Послеродовое кровотечение в норме длится не более 6 недель.
Кровотечение после родов считается нормальным процессом, который важно контролировать. Имеет значение длительность, интенсивность, характер выделений
При подозрении на патологию вызывают скорую или обращаются к врачу. При соблюдении всех правил можно сократить время организма на восстановление без осложнений. Уже к концу первого месяца выделения будут скудные, а общее состояние удовлетворительным.
Физиологическая кровопотеря. Допустимая кр-ря. Методы учета кровопотери
Акушерские кровотечения – любые кровотечения из половых путей женщины во время беременности или патологическая кровопотеря в родах и раннем послеродовом периоде.
Небольшое маточное кровотечение в третьем периоде родов и раннем послеродовом периоде является физиологическим и обусловлено гемохориальным типом связи между плацентой и маткой. После начала отделения плаценты обнажаются сосуды плацентарной площадки, что является источником кровотечения. Остановка кровотечения происходит в связи с сокращением матки после выделения последа.
Кровопотеря в родах является физиологической, если составляет около 0,3% от массы тела (250 мл). Допустимой является кровопотеря 0,3-0,5% от массы тела, но не более 400 мл. Такой объем кровопотери, как правило, переносится без осложнений.
Кровопотеря более 0,5% от массы тела является патологической.
Учитывая, что у беременных, рожениц и родильниц снижена толерантность к кровопотере и симптомы геморрагического шока могут развиваться уже при кровотечении 800-1000 мл, кровопотеря до 1% от массы тела расценивается как умеренная, более 1%-как массивная.
Кровотечения во время беременности и родов наиболее часто обусловлены предлежанием или преждевременной отслойкой нормально-расположенной плаценты. Кровотечения в последовом и раннем послеродовом периоде наиболее часто обусловлены нарушением процесса отделения плаценты и выделения последа, гипо- и атонией матки, травмами родовых путей или нарушением системы гемостаза.
Методы оценки кровопотери. прямые и непрямые методы оценки кровопотери. Прямые методы оценки кровопотери: -колориметрический -гравиметрический -электрометрический -гравитационный – по изменениям показателей гемоглобина и гематокрита.
Непрямые методы: -оценка клинических признаков -измеренение кровопотери с помощью мерных цилиндров или визуальным методом -определение OЦК, почасового диуреза, состава и плотности мочи. Первый, наиболее распространенный способ – собирание крови, в емкость.
Для определения величины кровопотери можно использовать совокупность, клинических признаков и гемодинамических показателей.
По ним выделяют три степени тяжести : 1 степень тяжести – слабость, тахикардия – 100 уд в мин, кожные покровы бледные, но теплые САД не ниже 100 мм рт ст, гемоглобин 90г/л и более 2 степень тяжести – выраженная слабость, тахикардия – более 100 уд в мин , САД 80-100 мм рт ст, кожные покровы влажные, ЦВД ниже 60 мм вод ст, гемоглобин 80г/л и менее 3 степень – гемморагический шок – резкая слабость, кожа бледная, холодная, пульс нитевидный, САД 80 мм рт ст.Анурия 1 степень – кровопотеря 15-20% 2 степень – до 29% 3степень – 30 и более процентов Ориентировочно объем кровопотери может быть установлен путем вычисления шокового индекса Альговера (отношение частоты пульса к уровню систолического артериального давления). Шоковый индекс Объем кровопотери (% ОЦК) 0,8 и менее 10 0,9-1,2 20 1,3-1,4 30 1,5 и более 40
22. Профилактика кровотеч в 3 пер.
Введение сокращающих матку средств (окситоцин, метилэргометрин) в конце 2-го периода родов (при прорезывании теменных бугров).
Наблюдение за процессом отделения плаценты и количеством кровопотери.
Если плацента отделилась, но:
1. кровопотеря 250 мл и продолжается – ручное обследование стенок матки на предмет контроля целостности матки, полного отделения последа, освобождения полости матки от сгустков крови и децидуальной ткани. массаж матки на кулаке, не вынимая руки из матки, и введение утеротонических средств (окситоцин, метилэргометрин).
2. кровопотеря 400 мл и продолжается – наложение клемм на шейку матки по Бакшееву, введение утеротонических средств (окситоцин, метилэргометрин), восполнение ОЦК инфузионной терапией (реополиглюкин), инфузии свежезамороженной плазмы, ингибиторов фибринолиза (контрикал, гордокс – ингибиторы протеаз), траниксамовой кислоты, эритроцитарной массы при необходимости.
3. кровопотеря 1000 мл и продолжается – экстирпация матки.
ОБЕЗБОЛИВАНИЕ РОДОВ
Немедикаментозное воздействие:
1) Психопрофилактическая подготовка
2) Аутогенная и гетерогенная тренировки
3) Гипнотерапия
4) Иглорефлексотерапия
Медикаментозные средства: применяются в 1 периоде родов при наличии регулярной родовой деятельности и раскрытии шейки матки на 3-4 см.
1) Транквилизаторы (триоксазин, мепробамат)
2) Нейролептоаналгезия = дроперидол+фентанил
Диазепам+промедол
3) Неингаляционные анестетики (оксибутират натрия, виадрил)
4) Перидуральная анестезия
5) Ингаляционные анестетики (закись азота+пипольфен).
Диагностическое выскабливание полости матки
После дезинфекции наружных половых органов и влагалища шейку матки обнажают при помощи зеркал, за переднюю губу захватывают пулевыми щипцами, предварительно проводят зондирование цервикального канала и полости матки. Затем расширяют цервикальный канал
Затем осторожно кюретку № 1 вводят в цервикальный канал и выскабливают все стенки. При получении соскоба помещают его в отдельный флакон
Следующий этап — выскабливание полости матки при кровотечении:
После дезинфекции наружных половых органов и влагалища шейка матки обнажают при помощи зеркал, за переднюю губу захватывают пулевыми щипцами. Силами пальцев по ходу цервикального канала за внутренний зев проводят расширители Гегара
В полость матки осторожно вводят кюретку, затем нажимают на рукоятку кюретки, чтобы петля ее скользила по стенке матки и выводят ее сверху вниз к внутреннему зеву. Для выскабливания задней стенки, не извлекая кюретки из полости матки, осторожно поворачивают ее осторожно на 180
Выскабливание проводят в определенном порядке сначала переднюю затем левую боковую, заднюю, правую и углы матки.
Обеспечение: фантом, матка, пинцет. Пулевые щипцы, расширители Гегара, зонд и кюретки, зеркала ложкообразные.
13
Симптомы
Характеризуется кровотечением, обусловленным отслойкой предлежащей плаценты от стенок матки. Имеется ряд косвенных симптомов, определяющихся до кровотечения. К ним относятся: высокое стояние над входом в малый таз предлежащей части плода, аномалии положения плода (поперечное, косое, неустойчивое), разгибательные варианты стояния головки, задержка развития плода, Кровотечения возникают уже в первом триместре беременности, чаще во втором. Чем более выражена степень предлежания плаценты (центральное), тем раньше возникает кровотечение. Оно может быть однократным и повторяющимся многократно, различной интенсивности (от «мажущего» до обильного). В соответствии с этим будет отмечаться различной степени анемизация больной. При шеечной беременности (шеечное и перешеечно-шеечное предлежание плаценты) кровотечение, начавшись однажды, всегда будет очень интенсивным и продолжительным (до прерывания беременности в этой ситуации). Параллельно с кровотечением может наблюдаться дистресс-синдром плода, который обусловлен потерей плодовой крови. Обычно механизм кровотечения при предлежании плаценты связывается с отрывом ворсин хориона от синусов матки.
Коричневые, бурые, темно-коричневые выделения на 37–41 неделе
Выделения перед родами бурого или темно-коричневого оттенков малой интенсивности и объема не являются свидетельством нарушения естественного протекания беременности.

Коричневые выделения

Коричневатые выделения
Подобные субстанции в малых количествах указывает на готовность шеечной мышцы к прохождению плода.
В подобной ситуации стоит прислушаться к собственным ощущениям. Резкий тонус мышц внизу живота в сочетании с обильными выделениями коричневого или темно-бурого оттенков свидетельствуют о резком сокращении шеечной мышцы. Данное явление чревато разовым или многократным разрывом околоплодного пузыря.
Мажущие выделения на позднем сроке периода гестации
Беспокойство должно вызвать наличие кровянистого сгустка или небольших мажущих кровяных выделений. Если подобное явление застало роженицу дома, необходимо срочно вызвать скорую помощь и отправиться в родильный дом. Кровянистая мазня до родов может свидетельствовать о преждевременной отслойке плаценты и предлежании.
Кровянистые выделения
Данные явления способны вызвать кровотечение, что напрямую угрожает не только сохранности плода, но и жизни женщины.
Кровянистые и розовые слизистые выделения перед родами
Тягучие розовые слизистые выделения при беременности в третьем триместре, по консистенции напоминающие слизь или, как говорят многие роженицы, «сопли», рассматриваются как физиологическое явление и не свидетельствуют об отклонениях в ходе беременности.

Выделения с примесью крови Выделения слизь розовая

Желто-коричневые выделения слизи
Данный процесс связан с началом отхождения слизистой пробки, защищающей плод от проникновения инфекций на протяжении всего срока и активной подготовке организма женщины к родам. Цветовой окрас связан с попаданием в нее во время формирования кровяных телец. Подобное явление не свидетельствует о нарушении естественного хода беременности и возможности угрозы жизни плода.
Физиологическая пробка — густая слизистая субстанция. Ее отход — явление индивидуальное и может занять от нескольких минут до дней. Результат данного процесса — размягчение хрящевых тканей в малом тазу и начало активной родовой деятельности. Кстати, именно усиленные маточные сокращения в это время становятся причиной ложных схваток.
Оценку рисков для здоровья плода и роженицы должен проводить практикующий врач-гинеколог. Если угроз не выявлено, стоит придерживаться нехитрых рекомендаций, чтобы обезопасить себя от нежелательных последствий:
- Вне зависимости от количества и интенсивности выделений категорически запрещено использование тампонов! Поверхность их является плодотворной средой для развития микроорганизмов.
- Воздержитесь от посещения общественных бассейнов, бань и саун.
- Откажитесь от принятия ванной. Личную гигиену проводите с помощью душа.
- Для избавления от секреции категорически запрещается использовать растворы и спринцовки.
- Воздержитесь от активной половой жизни. После выхода защитной слизи, полость матки, а значит и ребенок, легко поддаются инфицированию.
- При выборе нижнего белья старайтесь ориентироваться на бесшовные модели из натуральных, гипоаллергенных, дышащих тканей.
Лечение акушерских кровотечений
Общую ответственность за порядок и правильность оказания помощи при кровотечении несут акушеры. Следует сразу подчеркнуть, что максимально быстрая хирургическая остановка кровотечения – важнейшее слагаемое успешного исхода. Если исключить ряд специфических методов медикаментозной и немедикаментозной терапии, применяемых для остановки кровотечения, сама инфузионная и трансфузионная терапия геморрагического шока больших особенностей не имеет.
У пациенток с кровотечением следует:
- Обеспечить проведение стандартного мониторинга – ЭКГ, пульсоксиметрия, неинвазивное АД, ЧСС;
- Оксигенотерапия проводится через носовые канюли или маску со скоростью 2-5 л/мин;
- Осуществить венозный доступ периферическим катетером достаточного диаметра (G14-16), в тяжелых случаях – установить второй периферический катетер или провести катетеризацию центральной вены. В условиях выраженной гиповолемии, на наш взгляд, все же легче выполнить пункцию подключичной вены, чем внутренней яремной вены;
- При проведении срочного родоразрешения катетеризацию центральной вены, в случае необходимости, провести уже после извлечения плода. Все другие зонды и катетеры также устанавливают уже после извлечения плода;
- Осуществить забор достаточного объема крови (обычно не менее 20 мл) для определения группы и Rh-фактора, совмещения крови и проведения лабораторных анализов: общего анализа крови, протромбинового и активированного частичного тромбопластинового времени, биохимических показателей, в том числе и лактата, ионизированного кальция, тромбоэластограммы;
- Назначение антибиотиков показано как в случае проведения хирургических вмешательств (антибиотикопрофилактика), так и в случае послеродового кровотечения. В зависимости от клинической ситуации обычно назначают цефалоспорины I – III поколения.
Существуют убедительные доказательства того, что раннее профилактическое назначение транексамовой кислоты снижает кровопотерю во время кесарева сечения. И, скорее всего, риск развития тяжелого послеродового кровотечения. Транексамовую кислоту назначают сразу после извлечения плода: 1 г ввести в/в приблизительно за 20 минут. Если через 30 минут кровотечение продолжается, ввести еще 1 г транексамовой кислоты в/в за 20 минут.
Следует помнить
Нормальным считается, когда количество крови в предродовых выделениях небольшое. Это могут быть скудные, мажущие следы или вкрапления мелких сгустков бурого, коричневого, розоватого или красного цвета, либо слизь может иметь равномерную слабую бледно-розовую или коричневатую окраску.
Тем не менее, если вы обнаружили перед родами даже такие, перечисленные в списке безопасных, кровянистые выделения — подстрахуйтесь и обратитесь к своему врачу. При необходимости он направит вас на УЗИ или назначит другие внеплановые обследования.
Испокон веков появление на свет ребенка считалось великим таинством. Повивальные бабки на Руси пользовались особым почетом, и далеко не каждая женщина могла стать повитухой: она должна была обладать безупречным здоровьем, здоровыми должны были быть и ее дети, помыслы ее должны были быть чисты.
Еще во время беременности повитухи учили будущую мать старинному наговору, который читали детям в утробе: «От тебя, мой свет, моя капелька, я сама всю беду отведу. Будет куполом тебе любовь моя, колыбелькой – все терпение, да молитвою – утешение. Жду тебя, мой свет, как земля зари, как трава росы, как цветы дождя». Звучание этих нежных слов оказывало благотворное влияние и на малыша, и на мать, создавая правильный настрой перед предстоящими родами.
Роды являются кульминацией беременности и в большинстве случаев протекают как нормальный физиологический процесс.
Будущая мама хочет знать о родах все: узнать признаки схваток, начало родов, симптомы схваток и родов, когда они начинаются, в какой момент нужно поспешить в родильный дом, насколько роды болезненны и как долго они длятся.
Каждая роженица – индивидуум, и роды протекают по-разному, но основные признаки скорых родов испытывают практически все роженицы: матка сокращается во время схваток; сглаживается, истончается шейка матки, затем раскрывается; ребенок поворачивается и движется по родовым путям; вы рожаете ребенка, затем плаценту, пуповину и плодные оболочки. Весь процесс занимает от нескольких часов до суток (изредка и более) и является началом материнства, а для ребенка – переходом к автономному существованию.
В этом процессе важно все: механизм протекания родов, физиологические особенности, ощущения и переживания матери, ее психологическое состояние. Начало родов не всегда бывает ясным, особенно признаки родов у первородящих мам
Специалисты считают, что инициатором начала родов является ребенок. К 40-й неделе, а иногда и раньше, из-за быстрого роста ребенка количество околоплодных вод уменьшается, малышу все труднее двигаться. Плацента состарилась, и малыш получает недостаточное количество питательных веществ и кислорода
Начало родов не всегда бывает ясным, особенно признаки родов у первородящих мам. Специалисты считают, что инициатором начала родов является ребенок. К 40-й неделе, а иногда и раньше, из-за быстрого роста ребенка количество околоплодных вод уменьшается, малышу все труднее двигаться. Плацента состарилась, и малыш получает недостаточное количество питательных веществ и кислорода.
Ребенок испытывает весьма неприятные ощущения, у него активизируется кора надпочечников и выделяется большое количество кортизола – гормона стресса. В ответ изменяется гормональный баланс в организме матери. В результате матка становится очень чувствительной к биологически активным веществам, вырабатываемыми плацентой и гипофизом женщины. Она начинает сокращаться – появляются регулярные схватки, за которыми следуют роды.
В организме будущей матери также происходят изменения: увеличивается количество эстрогенов, готовящих матку к родам, и, как следствие, шейка матки укорачивается и размягчается, матка начинает регулярно сокращаться.
Профилактика
Для того чтобы свести к минимуму все шансы формирования послеродовых кровотечений, необходимо своевременно проводить профилактику и предпринимать ряд мер. Все они очень просты и очевидны. Так, например, беременность следует обязательно планировать, проводя к ней подготовку, то есть обследование, установление и лечение всех хронических заболеваний
Также важно своевременно стать на учет в женской консультации, желательно до 12 недель
Помимо указанных мер, следует соблюдать и следующие:
Регулярно посещать гинеколога. На протяжении всей беременности важно приходить на осмотр 1 раз в месяц в первом триместре, 1 раз в 2-3 недели во втором триместре и 1 раз в 7-10 дней в третьем триместре.
Своевременно устранять мышечное напряжение матки. Осуществляется это при помощи медикаментозных препаратов, а именно – токолитиков.
Своевременно устанавливать и устранять гестоз. Как правило, к подобным осложнениям течения беременности относят отеки, завышенное артериальное давление, а также нарушения работы почек.
Соблюдать диету. Беременной женщине важно придерживаться правильного рациона с исключением всех вредных продуктов питания.
Выполнять лечебную физкультуру. Для беременных женщин важно ежедневно проводить незначительные физические нагрузки – до 30 минут в день. Это может быть ходьба, дыхательная гимнастика и растяжка.
Акушером должно осуществляться рациональное ведение родовой деятельности. Оценка показаний к естественному или хирургическому родоразрешению, адекватное использование утеротоников, правильный осмотр выделившегося последа и прочие необходимые медицинские мероприятия.. Вот такие несложные профилактические действия помогут вам избежать тяжелых осложнений после родов
Успехов вам и удачи!
Вот такие несложные профилактические действия помогут вам избежать тяжелых осложнений после родов. Успехов вам и удачи!
Геморрагический шок
Тяжелым материнским осложнением массивного кровотечения является геморрагический (гиповолемический) шок. При кровопотере более 25% объема циркулирующей крови (ОЦК), или более 1500 мл, развивается клиническая картина геморрагического шока. В 10% случаев ПВП, которые закончились смертью плода, то есть при отслойке > 2/3 площади плаценты, возможно развитие диссеминированной внутрисосудистой коагуляции, или синдрома диссеминированного внутрисосудистого свертывания крови (ДВС-синдрома).
Этот синдром развивается вследствие попадания массивных доз тканевого тромбопластина (с мест повреждения плаценты) в материнскую сосудистую систему, способствует активации коагуляционного каскада, в первую очередь, в микрососудистой русле. Это приводит к развитию ишемических некрозов паренхиматозных органов — почек, печени, надпочечников, гипофиза.
Ишемический некроз почек может развиваться вследствие острого тубулярного некроза или двустороннего кортикального некроза, манифестирует олигурией и анурией. Двусторонний кортикальный некроз является фатальным осложнением, что требует проведения гемодиализа и может привести к смерти женщины вследствие уремии через 1-2 нед.
Ведение пациенток с гиповолемическим шоком требует быстрого восстановления утраченного объема крови. Выполняется катетеризация центральной вены, измеряется центральное венозное давление для контроля за восстановлением кровопотери, вводится катетер в мочевой пузырь для контроля за диурезом, внедряется ингаляция кислорода и начинается инфузия крови и кровезаменителей до достижения уровня НЕТ более 30% и диуреза > 0,5 мл / кг / час. Исследования количества тромбоцитов, уровня фибриногена и сывороточного калия выполняют после вливания каждых 4-6 флаконов крови.
Исследование показателей коагуляции крови (тесты на ДВС-синдром) проводятся каждые 4 ч до родоразрешения. Наиболее чувствительным клиническим тестом на развитие ДВС синдрома является уровень продуктов деградации фибриногена (ПДФ), хотя прогностическое значение имеет лишь однократное исследование уровня ПДФ, т.е. по уровню ПДФ нельзя делать вывод об эффективности лечения. Хотя нормальные результаты уровня ПДФ не исключают возможности синдрома ДВС, уровень фибриногена и количество тромбоцитов является важнейшим маркером ДВС-синдрома.
Срочное родоразрешение является основным компонентом лечения синдрома ДВС, и приводит к регрессии его проявлений. Методом выбора является кесарево сечение. При смерти плода и стабильном состоянии пациентки возможно проведение влагалищного родоразрешения. При уменьшении уровня тромбоцитов <50 000 или уровня фибриногена <1 г / л эти компоненты крови должны быть восстановлены. Восстановление уровня фибриногена достигается переливанием свежезамороженной плазмы или криопреципитата. Гепарин обычно не применяется.
Правила
Когда после родов заканчиваются кровяные выделения, вопрос неоднозначный, но для предотвращения осложнений нужно придерживаться следующих правил:
Следует часто ходить в туалет, при малейших позывах, особенно в первый день после родов. Опустошенный мочевого пузырь играет огромную роль в профилактике развития осложнений, так как он не мешает нормальному сокращению матки. Желательно посещать дамскую комнату не менее одного раза в три часа.
Нужно выбрать естественное кормление для ребенка. Так как в процессе происходит выброс в кровь гормона окситоцина, который воздействует на мозг женщины, благодаря чему матка сокращается намного быстрей, остатки плаценты выходят активнее и лохии быстрее заканчиваются.
Требуется больше лежать на животе. Это способствует предотвращению застоя крови с остатками плаценты внутри матки, так как после родов главный репродуктивный орган перемещается к задней брюшной стенке, а такое расположение мешает отходу секрета.
Четыре раза в сутки в течение первых двух недель прикладывать лед к брюшной полости, чтобы он помог сокращению мышц и нормализации состояния сосудов
Но важно следить за тем, чтобы компресс не находился на животе более пяти минут, в противном случае может случиться переохлаждение.
Как долго кровяные выделения после родов идут у женщины, у которой появились на свет близнецы или крупный ребенок? Врачи назначают молодой маме капельницы с гормоном окситоцином, который поможет вернуть растянутую матку в нормальное состояние за тридцать дней.
Нужно особо тщательно следить за гигиеной половых органов все время, пока идут кровяные выделения после родов. Это поможет избежать попадания в организм инфекции
После каждого посещения дамской комнаты следует подмываться, используя специальные средства для интимной гигиены, которые содержат минимальное количество красителей и ароматизаторов.
Ни в коем случае нельзя принимать горячую ванну, пока не закончились лохии. Ведь известно, что тепло облегчает распространение бактерий. Также в воде может начаться воспаление половых органов.
Специалисты советуют менять гигиенические прокладки после рождения ребенка как можно чаще! Первые три недели на них нельзя экономить и стоит обновлять их каждый два часа. Наполненная выделениями прокладка является благоприятной средой для распространения патогенных бактерий. Важно знать про полнейший запрет на использование тампонов в послеродовом периоде, потому что они могут спровоцировать эндометриоз у молодой мамы.
Нужно тепло одеваться, ведь переохлаждение, в особенности зимой, может стать причиной серьезных осложнений.
Врачи запрещают родившим женщинам поднимать тяжести, это может разорвать швы и вызвать кровотечение. Обычно специалисты говорят девушкам не поднимать вещи, тяжесть которых превышает вес пяти книг.
Строгое соблюдение правил будет влиять на то, сколько длятся кровяные выделения после родов у женщины.
Послеродовое кровотечение является нормальным процессом, в результате которого происходит естественное очищение маточной полости от лохий и задержавшихся остатков плацентарной ткани. Тяжесть кровотечения зависит от его характера, общей кровопотери и продолжительности. Сколько после родов идет кровь — вопрос, волнующий каждую молодую маму.
Для многих женщин кровотечение в результате родоразрешения не становится поводом для тревоги и не вызывает какой-либо угрозы. Обильное в первые дни, постепенно оно уменьшается и в течение нескольких недель сходит на нет. Сильное кровотечение, которое протекает с болевыми схватками и тянущими болями, выраженным запахом и гнилостными выделениями, не является нормой и требует срочного врачебного вмешательства.
Диагностика
Диагностика предлежания плаценты основана на данных анамнеза, клинической картине и результатах, полученных при вспомогательных методах исследования. В связи с широким использованием в акушерской практике ультразвукового исследования предлежание плаценты диагностируется в 98—99% случаев. Влагалищные исследования при кровотечениях во время беременности (со 2-го, 3-го триместров) должны проводиться при готовности к срочному выполнению оперативного вмешательства. Диагностика этой патологии через влагалищные своды (при закрытой шейке матки) часто не позволяет поставить окончательный диагноз. При влагалищном исследовании через цервикальный канал возможно достижение губчатой ткани плаценты впереди предлежащей части плода, плодных оболочек.
Группа риска
Если женщина теряет больше 400 мл крови, врачи говорят о патологическом акушерском кровотечении, которое считается уже осложнением. В группу риска попадают женщины, которым уже делали кесарево сечение (после операции на матке остается рубец, поэтому риск разрыва при естественных родах возрастает), а также будущие мамы, ожидающие двойняшек или крупного малыша. Среди других причин кровотечения в родах числятся многоводие, заболевания матки (хронический эндометрит, опухоли), серьезные негинекологические хронические недуги (сахарный диабет, почечная недостаточность, гепатиты) и нарушения свертываемости крови. На масштабы кровопотерь также может повлиять возраст будущей мамы: если ей больше 35 лет, риск ослабления родовой деятельности и снижения сократительной способности мышц матки возрастает.
Во время родов кровотечения могут стать следствием проблем с плацентой, разрыва матки или родовых путей. В первые часы после появления малыша на свет осложнение чаще всего возникает из-за гипотонии матки, когда ее мышцы теряют тонус и сократительную способность. В каждом отдельном случае врачи действуют по-разному, но цель всегда одна — как можно скорее остановить кровопотерю. К счастью, несмотря на то что кровь теряется быстро и в больших количествах и остановить процесс не так просто, свести нежелательные последствия к минимуму все же удается.
Оценка и диагностика кровопотери
Первоначальная недооценка объема кровопотери и позднее начало лечения – универсальный провоцирующий фактор в развитии критического состояния. Клинические признаки и симптомы кровопотери в виде слабости, головокружения, потливости, тахикардия могут не наблюдаться, даже если кровопотеря достигает 15-25% ОЦК.
Внимание! Любой эпизод гипотонии и тахикардии > 100 уд/мин, головокружения, холодные руки у пациентки – должны настораживать врача именно с позиции кровопотери. В ранний период кровотечения наличие нормальных показателей уровня гемоглобина и гематокрита ни о чем не говорят – они меняются позднее
При любом подозрение на кровотечение повторите эти анализы 3-4 раза в сутки. Также необходимо проведение повторного ультразвукового исследования органов брюшной полости и малого таза. Если объем кровопотери превышает 30-40% ОЦК, появляется гипотония в положении лежа, тахикардия > 100 в 1 минуту. В таких случаях следует действовать быстро – проводить незамедлительные мероприятия по остановке кровотечения и поддержания гемодинамики у больной
В ранний период кровотечения наличие нормальных показателей уровня гемоглобина и гематокрита ни о чем не говорят – они меняются позднее. При любом подозрение на кровотечение повторите эти анализы 3-4 раза в сутки. Также необходимо проведение повторного ультразвукового исследования органов брюшной полости и малого таза. Если объем кровопотери превышает 30-40% ОЦК, появляется гипотония в положении лежа, тахикардия > 100 в 1 минуту. В таких случаях следует действовать быстро – проводить незамедлительные мероприятия по остановке кровотечения и поддержания гемодинамики у больной.