Краснуха у детей. инкубационный период, симптомы и методы лечения
Содержание:
- Краснуха – симптомы
- Симптомы краснухи у грудничка
- Причины краснухи у детей – этиология и патогенез
- Виды краснухи
- Симптомы краснухи
- Диагноз
- Пути заражения и факторы риска
- Патогенез
- Краснуха: симптомы
- Диагностика
- Профилактика краснухи у детей – эффективна ли прививка от краснухи?
- Лечение
- Деятельность ВОЗ
- Осложнения при краснухе
- Профилактика болезни Краснуха
- Механизмы передачи краснухи
- Народные средства
- Особенности высыпаний при краснухе
- Механизмы развития краснухи
Краснуха – симптомы
Инкубационный период краснухи в большинстве случаев составляет от 16 до 20 дней, однако он может составлять от 11 до 24 суток.
Место оседания инфекции – слизистые дыхательных путей, откуда вирус всасывается в кровоток и далее разносится по всему организму.
Человек становится заразным для окружающих людей за 7 дней до начала высыпаний по телу и в течение 14 дней после исчезновения сыпи.
Симптоматика и ее выраженность также может зависеть от формы болезни и состояния организма в момент заражения.
Первые признаки краснухи
- Появление кожной сыпи на лице, которая постепенно опускается вниз на тело;
- Покраснение слизистой глотки;
- Повышенная утомляемость, слабость;
- Чиханье, появление насморка;
- Покраснение глаз – в случае попадания вируса на органы зрения;
- Повышение температуры тела до небольших отметок – 37-37,5 °С.
Основные симптомы краснухи
- Сыпь на теле – главный симптом краснухи, длительность которого составляет до 2-4х дней. Характерность краснушной сыпи состоит в отсутствии возвышений на коже, которая остается гладкой. Высыпания представлены красными пятнами, диаметром в 5-7 мм, могут быть увеличены до 10 мм. Больше всего сыпи обнаруживается на лице, пояснице, ягодицах, локтях, коленях. Появление пятен обусловлено специфическим сосудорасширяющим воздействием вируса на капилляры (мелкие подкожные кровеносные сосуды), поэтому, если пятно натянуть – оно исчезает, но как только кожу отпустить, первоначальный размер вновь появляется. При воспалительном процессе на коже могут появиться папулы. В некоторых случаях появление пятен может сопровождаться кожным зудом.
- Сыпь на нёбе – еще один признак краснухи, который, правда, появляется не у всех больных, однако механизм расширения кровеносных сосудов, из-за чего она появляется тот же.
- Увеличение лимфатических узлов (лимфаденопатия), особенно затылочных, которые со временем воспаляются и начинают болеть (лимфаденит). Это связано со специфической работой лимфоузлов по купированию, удерживанию и борьбе с инфекцией внутри себя.
- Появление першения и боли в горле, сухого кашля, вызываемых раздражением вирусом слизистых ротоглотки.
- Лихорадка – 37-38 °С.
- Выделения из носа, насморк.
Дополнительные симптомы болезни – увеличение печени (гепатомегалия), увеличение селезенки (спленомегалия), слезотечение, конъюнктивит.
Симптомы краснухи в зависимости от ее вида
Бессимптомная (субклиническая) краснуха – обычно встречается раза в 2-4 чаще, нежели типичная форма болезни, и выявляется как правило при обследовании человека, который контактировал с больным. Симптоматика практически отсутствует. Может присутствовать легкая слабость.
Атипичная краснуха – характеризуется насморком, кашлем, увеличенными лимфоузлами и другими признаками острых респираторных вирусных инфекций, однако, сыпь при этом отсутствует. Иногда пациенты с подобной клиникой получают диагноз «ОРЗ».
Чем отличатеся ОРЗ, ОРВИ и простуда?
Врожденная краснуха – появляется при заражении ребенка от матери к будущему ребенку через плаценту, которую вирус краснухи с легкостью преодолевает. При этом, дети рождаются со следующими признаками болезни – врожденные патологии сердца, миокардит, патологии глаз, умственная отсталость, глухота, микроцефалия, энцефалит, сахарный диабет, пневмония, тромбоцитопеническая пурпура. Согласно статистике, врожденные пороки развиваются у 60% детей при инфицировании плода на 3-4 неделю вынашивания, 15% детей – на 9-12 неделю беременности, 7% — на 13-16 неделю, и почти 0% на 4 месяц вынашивания ребенка.
Симптомы краснухи у грудничка
Краснуха имеет следующие симптомы:
- сыпь. Сначала появляется на лице, постепенно покрывая все тело. Пятна сыпи имеют округлую форму, по размеру они не превышают 5 мм,
- повышение температуры до 38 градусов. Наиболее частый диапазон температуры для краснухи 37,3-37,6 на весь период заболевания,
- увеличиваются в размерах лимфатические узлы. Их легко прощупать, по размерам они достигают величины горошины,
- рыхлые миндалины, воспаление слизистой ротовой полости, бледно-розовые пятна на слизистой мягкого неба,
- насморк и сухой кашель могут появиться на 1-2 дня раньше основных симптомов,
- появляется конъюнктивит без гнойных выделений и повышенное слезотечение,
- снижение аппетита, плохой сон, общее недомогание.

Начальная стадия краснухи характерна недомоганием, незначительным повышением температуры, заложенностью носа, болью в горле, кашлем. В завершение первого этапа происходит увеличение лимфатических узлов. Продолжительность стадии может быть от нескольких часов до пары дней.
Вторая стадия начинается при появлении характерной сыпи. Сыпь выглядит, как розовые плоские пятна без пузырьков, овальной или круглой формы. Через сутки высыпания становятся похожи на папулы с розовым основанием размером 1-5 мм, может появиться зуд. Через трое суток сыпь бледнеет и исчезает, при этом на ее месте появляются небольшие шелушения кожи.
После того, как передается краснуха, наступает инкубационный период. Он длится около 3-х недель у грудных детей, а у новорожденных — 14 дней. В это время малыша ничего не беспокоит и предположить заболевание почти невозможно.
Причины краснухи у детей – этиология и патогенез
Краснуху относят к группе вирусных респираторных инфекций, обладающих высокой заразностью (контагиозностью). При отсутствии иммунитета, восприимчивость детей или взрослых к данной болезни может достигать 90%, но старшие дети и взрослые нередко переносят инфекцию под маской ОРВИ.
После прививки дети не заболевают совсем – или, спустя примерно 10 лет, могут переносить ее в легкой форме.
Возбудителем является вирус Rubella virus, относящийся к группе РНК-содержащих, и являющийся единственным патогенным для человека представителем этой группы. Он не обладает устойчивостью во внешней среде, выживая вне хозяина не более 5-6 часов, поэтому передается он при тесных контактах среди детей в организованных коллективах.
Вирус чувствителен к различным методам дезинфекции и воздействию УФ-лучей, кварцеванию, высоким температурам, и даже после обычной влажной уборки можно резко снизить концентрацию вирусов в помещении.
При низких температурах вирус хорошо сохраняет активность, поэтому чаще встречается в холодное время года.
Пути передачи краснухи:
Заразиться можнотолько от больного человека. Через животных же или предметы не передается, от третьих лиц заболеть невозможно. Вирусы, преимущественно, передаются с частицами слюны и слизи из носоглотки при чихании или кашле, плаче детей.
Возможна передача при поцелуях и при облизывании детских ложек, сосок. Но предметы быта, из-за нестойкости вируса, редко становятся причиной инфекции.
Особый путь передачи – при беременности от матери к плоду трансплацентарно. В отличие от всех предыдущих, в этом случае говорят о врожденной краснухе, при заражении после рождения – приобретенной.
Виды краснухи
Очень важно знать, как передается краснуха у взрослых, так как от этого может зависеть тип заболевания, а следовательно, и его дальнейшее лечение. Итак, выделяются два вида краснухи:
- Врожденная (СВК) – в этом случае инфицирование происходит внутриутробно, причина – заражение матери во время беременности. Очень опасная разновидность, так как грозит серьезными патологиями в развитии внутренних систем и органов плода.
- Приобретенная – инфицирование происходит после попадания вируса в организм человека. Течение болезни в этой форме отличается среднетяжелым состоянием и быстрым выздоровлением.
Симптомы краснухи
Заболевание краснухой начинается постепенно. Как правило, до начала высыпаний больных ничто не беспокоит, хотя впервые 2 дня могут отмечаться небольшой насморк, першение в горле, чувство общей разбитости, недомогание, умеренная головная боль. Температура тела не выше 38 ͦС.
Типичный симптом краснухи — припухание заднешейных, затылочных, заушных и других лимфатических узлов, которые увеличиваются до размеров горошины, плотноваты и болезненны на ощупь. Как правило, сыпь возникает в 1-ый день заболевания на лице, шее и через несколько часов распространяется по всему телу. Сыпной элемент имеет вид небольшого пятна диаметром 5 – 7 мм, розового цвета, не возвышающегося над поверхностью кожи. Он исчезает при надавливании на него. Высыпания наиболее обильны на разгибательных поверхностях конечностей (на руках сзади, на ногах спереди), на спине и ягодицах. Их появление может сопровождаться слабым зудом. Сыпь сохраняется в течение 2-3 дней и исчезает без пигментации и шелушения.
Диагноз
Диагноз ставится на основании клин, симптоматики и данных эпидемиол, анамнеза.
Точная диагностика К. обеспечивается с помощью серол, методов. При выделении вируса пробы (смывы из носоглотки, кровь, мочу, послеабортные материалы) помещают в пробирки со стерильным р-ром, содержащим желатин или плазменный альбумин крупного рогатого скота и антибиотики. Для заражения чаще всего используют клетки RK-13 или ВНК 21/13S. Инокулированные культуры (культуры, в которые внесен вирус) подвергают 3—4 слепым пассажам для накопления вируса. Идентификацию вирусов (см.) проводят либо по наличию интерференции, обычно используя первичные культуры клеток и разрешающие вирусы ECHO—11 и вирусы везикулярного стоматита, либо прямым методом по проявлению цитопатического действия или образованию бляшек, используя клетки RK-13, ВНК-21, SIRK. Для нейтрализации вируса К. гипериммунные сыворотки получают иммунизацией кроликов, овец, свиней или используют сыворотки переболевших К. людей. Идентификацию вируса К. проводят также методом непрямой иммунофлюоресценции (см.), выполняемым по стандартной методике с использованием чаще всего клеток ВНК 21/13 S и RK-13 и названных гипериммунных сывороток. Находит применение иммунопероксидазный метод, модифицированный Джерны (G. Gerna), который предложил использовать для заражения клетки Vero, BS-C-1 и конъюгаты с иммунопероксидазой специфических человеческих IgG (прямой метод), а также козьих IgG против глобулинов человека (непрямой метод). Этот метод более прост и требует меньше времени, чем предыдущие.
К. необходимо дифференцировать с корью (см.), от к-рой К. отличается слабой выраженностью катаров верхних дыхательных путей и лихорадочной реакции, отсутствием пятен Вельского — Филатова — Коплика и этапности высыпания, более бледной окраской и пятнистым характером сыпи, имеющей слабую склонность к слиянию и не оставляющей пигментации и шелушения, припуханием затылочных и заднешейных лимф, узлов. Реже К. приходится дифференцировать с инф. мононуклеозом (см. Мононуклеоз инфекционный), а также сыпью, возникающей при непереносимости лекарственных веществ (см. Лекарственная аллергия).
Пути заражения и факторы риска
Вирус краснухи практически неустойчив к внешней среде, легко распадается под действием ультрафиолета, нагрева и дезинфицирующих средств. При этом он легко переносит замораживание и живет несколько часов при комнатной температуре. Краснуха при беременности через плаценту передается плоду. При этом наблюдается врожденная краснуха у детей.
Самыми восприимчивыми к вирусу являются женщины детородного возраста. Распространение и размножение вируса в крови провоцирует работу иммунной системы, под воздействием которой вырабатываются антитела к краснухе, имеющие стойкое пожизненное действие. Краснуха может протекать в пассивной форме, в таком случае у женщин наблюдается реакция крови – краснуха igg положительный. На сегодняшний день единственным фактором риска заражения вирусов является тесный контакт с больным острой или стертой формами заболевания.
Патогенез
Краснуха попадает в здоровый организм посредством проникновения через дыхательные пути и слизистые оболочки. Гематогенным путем вирус разносится и проникает также в лимфатическую систему, где он в лимфатических узлах размножается около 7 дней. Клинически это проявляется лимфаденопатией – заметным увеличением самих узлов в размерах. Также могут наблюдаться катаральные явления – ринит, першение в горле, сухой непродуктивный кашель, слезотечение. На фоне субфебрилитета начинает появляться сыпь, которая имеет вид мелких пятен овальной или круглой формы розово-красного цвета. В детском возрасте эта болезнь протекает намного легче, чем во взрослом.
Обратите внимание: при лабораторных исследованиях крови и мазка из носоглотки вирус можно обнаружить еще за 8 дней до появления сыпи. После высыпаний вирус диагностически подтверждается выделением его из анализа кала или мочи
Краснуха: симптомы
Краснуха у детей проходит намного легче, чем у взрослых. Болезнь протекает в 4 этапа:
- инкубационный период – занимает в среднем от 7 до 21 дня;
- период катаральных явлений – при нем часто не наблюдается выраженных симптомов краснухи, но может быть насморк, покраснение гора, увеличенные лимфоузлы (длится этот период 1-3 дня, не дольше);
- разгар болезни – в это время начинает появляться экзантема и сыпь (мелкая, розовая или красная, с четкими и ровными краями), в некоторых случаях она может сливаться, что часто бывает у детей.
- период реконвалесценции (выздоровления).
Стоит отдельно уточнить локализацию и вид сыпи при краснухе, так как это ее характерные признаки.
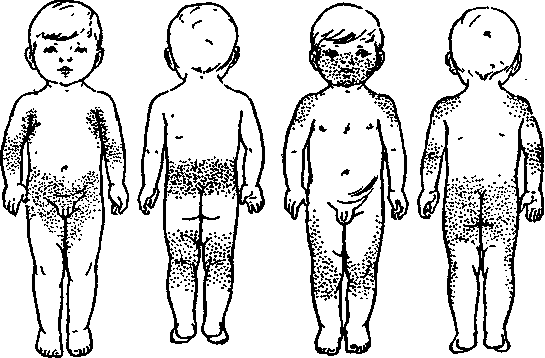
При дифференциации заболевания обращают внимание на следующие моменты:
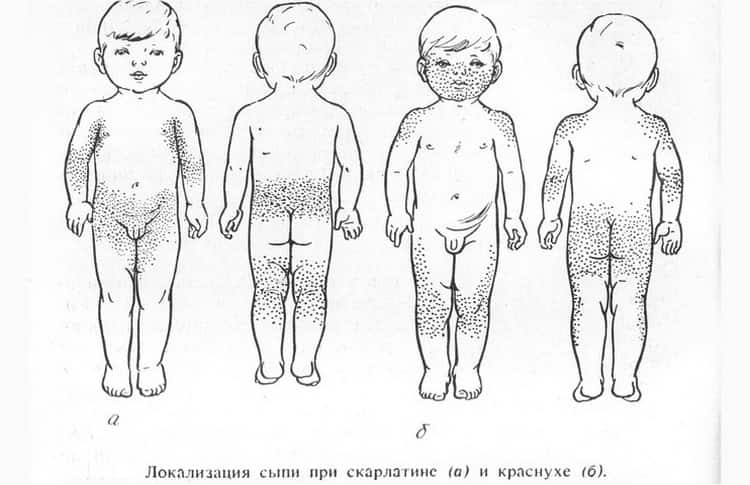
- при краснухе высыпания на коже располагаются в зоне спины, лица, ягодиц, шеи, на волосистой части головы, внутренней сгибательной поверхности колен и локтей, за ушами;
- при краснухе не бывает сыпи на стопах и ладонях;
- сыпь имеет вид круглых элементов диаметром до 5 мм;
- тело покрывается сыпью в течение 24 часов;
- не исключены элементы на слизистой рта;
- через 3-5 дней после появления, сыпь исчезает и не оставляет никаких следов на коже;
- шелушения или пигментации после краснухи не остаётся.
При осмотре врач замечает увеличенные лимфоузлы таких групп: среднешейные, затылочные, заднешейные. Размер их примерно, как крупная горошина, и они остаются такими даже, когда сходит сыпь.
Общее состояние ребенка незначительно нарушается, родители могут наблюдать вялость и недомогание. Температура тела обычно не превышает отметки 38 °С и держится на уровне 37-37,5 °С. Дети старшего возраста при краснухе предъявляют жалобы на боли в суставах, мышцах, головную боль. Параллельно с сыпью может развиться конъюнктивит легкой степени, ринит и кашель. Чаще всего при осмотре ротовой полости наблюдается рыхлость миндалин и экзантема на слизистой мягкого неба (бледно-розовые пятна).
Обратите внимание: в некоторых случаях встречается стертая симптоматика краснухи, когда признаки болезни выражены очень слабо. В этом случае поставить правильно диагноз помогут лабораторные исследования
Диагностика
Первичная диагностика заболевания включает физикальный осмотр ребенка и сопоставление с местными эпидемиологическими данными. Если симптомы слабо выражены, или врач хочет уточнить диагноз, могут быть назначены дополнительные исследования.
К ним относятся:
- клинические анализы крови и мочи;
- РТГА;
- серологические и иммуноферментные анализы;
- рентген легких;
- ЭКГ (редко).
Общий анализ крови
Клинический анализ крови при краснухе малоинформативен. На нем будет заметно повышение лейкоцитов — лейкопения, что свидетельствует о вирусной природе воспаления, и увеличение СОЭ. Возможно появление плазматических клеток, что говорит о перенесенной или присутствующей в организме ребенка инфекции.
РТГА
Реакция торможения гемагглютинации (РТГА) единственный метод, который способен идентифицировать вирус краснухи. Для данного способа у малыша берется кровь из вены, а затем в сыворотке исследуют противовирусные антитела. Как правило, этот метод применяют дважды — в разгар заболевания и спустя неделю после активной фазы.
Иммуноферментный анализ
Для этого исследования используется венозная кровь, в которой определяют антитела, как и в случае с РТГА. О наличии у больного ребенка вируса краснухи, будут свидетельствовать IgM, а о приобретенном иммунитете — IgG.
Дифференциальная диагностика
Проявления краснухи могут быть похожи на корь или скарлатину, поэтому важное значение для постановки диагноза имеет дифференциальная диагностика. Для кори характерна сильная интоксикация организма и высокая температура
Высыпания при этом расположены близко друг другу и имеют тенденцию сливаться. Сыпь при скарлатине отличается более мелкими пузырьками розового цвета.
Дифференциальная диагностика сыпи
Реже заболевание нужно дифференцировать от энтеровирусной экзантемы, менингококцемии и псевдотуберкулеза.
Дифференциальная диагностика краснухи
От каких болезней нужно отличать
Истинную краснуху важно дифференцировать от ложной краснухи или розеолы розовой. Обе болезни могут протекать идентично — температура, сыпь, симптомы ОРЗ
Главное отличие в моменте появления сыпи. В случае ложного заболевания, высыпания возникают после трехдневной температуры.
Характерная для розеолы сыпь
Профилактика краснухи у детей – эффективна ли прививка от краснухи?
Основной профилактикой краснухи считается вакцинация. Она защищает, как самих детей, так и беременных женщин и плод на раннем сроке.
Проводится прививка против краснухи малышам за счет живой, но ослабленной вакцины, по схеме. Параллельно с нею, проводят вакцинацию против кори и вируса паротита.
Обычно первую прививку ставят в 12-15 месяцев. В последующем, для подкрепления и оживления иммунитета — в возрасте 6-7 лет.
К сведению родителей:
Такая вакцинация надежно защищает от всех трех инфекций на весь период детства, формируя устойчивый иммунитет.
Прививка дает эффективность до 98%, если она выполняется по всем правилам, переносится хорошо, побочных эффектов не дает.
Лечение
Лечение краснухи у детей не слишком сложное, но предполагает повышенное внимание к малышу:
- Постельный режим.
- Прием медикаментов (от температуры).
- Обильное питье: вода, отвары трав.
- Симптоматическое лечение: ингаляции горла содовым раствором, закапывание в нос.
- Диета, основанная на употреблении овощей, фруктов, молочных продуктов, клетчатки.
Медикаментозная терапия
К сожалению, не существует специфического противовирусного лечения. Медикаменты назначаются для профилактики осложнений и снятия симптомов:
- Аскорутин по 500 мг трижды в день (восполняющий дефицит витаминов).
- Сыпь не смазывают. Зуд и интенсивность высыпаний помогают снизить антигистаминные средства: (Тавегил, Диазолин, Кларитин).
- Температуру, головную боль, ломоту в теле снимают спазмолитики и детские противовоспалительные средства: Парацетамол, Но-шпа, Нурофен.
- Если на фоне заболевания появилось бактериальное воспаление — лимфаденит, ангина, пневмония, то нужно применять антибиотики.
Лечение народными методами
Терапия болезни носит симптоматический характер. Слабо поддается лечению даже фармакологическими препаратами. Чтобы облегчить протекание болезни, допускается использование народных средств.
Если в качестве побочного эффекта появился зуд, то можно сделать раствор: в теплой воде растворить полстакана соды. Смачивать в нем салфетки и на 10 минут прикладывать к зудящим местам. Так же от зуда помогают отвар березовых почек, одуванчика и череды.
Для укрепления иммунитета готовится отвар плодов шиповника и ягод черной смородина. 0,5 литра кипятка и горсть смеси засыпать в термос. Пить вместо чая.
Противовоспалительными свойствами обладает смесь плодов брусники и малины, липового цвета. 2 столовых ложки сбора, приготовленного в равных пропорциях, заливаются кипятком (0,5 литра) и настаиваются четверть часа, процеживается. Перед отходом ко сну принимается по полстакана горячего напитка.
Купать ли заболевшего малыша?
Детей купать можно, но с разрешения врача. Купание способствует:
- уменьшению зуда (если есть);
- поддержанию гигиены;
- уменьшению жара.
Можно ли купать ребенка при краснухе с инфицированной кожей и выделениями гноя? Да, для этого готовят ванну со слабым раствором марганцовки. В небольшой концентрации такое купание способно противостоять инфекции.
Деятельность ВОЗ
По рекомендациям ВОЗ, все страны, которые еще не ввели вакцину против краснухи, должны предусмотреть ее введение в рамках существующих устойчивых программ противокоревой иммунизации. На сегодняшний день цель по элиминации этой поддающейся профилактике причины пороков развития поставлена в четырех регионах ВОЗ. В 2015 г. Американский регион ВОЗ стал первым регионом в мире, который был объявлен свободным от эндемической передачи краснухи.
Неуклонно растет число стран, применяющих вакцины против краснухи в рамках своих национальных программ иммунизации. По состоянию на декабрь 2018 г. вакцинация от краснухи была внедрена в 168 из 194 стран, и средний показатель охвата прививками от краснухи в мире по оценкам составил 69%. Число зарегистрированных случаев заболевания краснухой снизилось на 97% с 670 894 случаев в 102 странах в 2000 г. до 14 621 случая в 151 стране в 2018 г. Среди регионов ВОЗ распространенность СВК наиболее высока в Африканском регионе и в Регионе Юго-Восточной Азии, где охват прививками находится на самом низком уровне.
В апреле 2012 г. в рамках Инициативы по борьбе с корью — в настоящее время известной как Инициатива по борьбе с корью и краснухой — началась реализация Глобального стратегического плана борьбы с корью и краснухой, в котором поставлен ряд глобальных целей в этой области на период до 2020 гг.
К концу 2020 г.
Завершить ликвидацию кори и краснухи, по меньшей мере, в 5 регионах ВОЗ.
Согласно докладу о ходе осуществления Глобального плана действий в отношении вакцин (ГПДВ) за 2018 г., подготовленному Стратегической консультативной группой экспертов ВОЗ (СКГЭ) по иммунизации, борьба с краснухой ведется недостаточно активно. Так, 42 страны до сих пор не внедрили вакцинацию от краснухи, а два региона (Африканский регион и Регион Восточного Средиземноморья) до сих пор не установили целевых показателей в области элиминации краснухи или борьбы с ней.
Осложнения при краснухе
На самом деле, при краснухе осложнения – довольно редкое явление, и встречаются они обычно у детей, которые страдают иммунодефицитом.
Среди возможных проявлений выделяют такие патологии:
- Отит;
- пневмония;
- ангина;
- энцефалит;
- евстахеит;
- мужское бесплодие;
- артрит;
- тромбоцитопеническая пурпура;
- менингоэнцефалит;
- синусит;
- орхит.
Причина появления осложнений – это тяжелое течение краснухи, отсутствие лечения, несоблюдение врачебных назначений, присоединение вторичной инфекции бактериальной природы на фоне пониженного иммунитета.
Отдельно выделяют осложнения краснухи при беременности. Болезнь главным образом влияет на плод, вызывая разные пороки развития, иногда – несовместимые с жизнью. Организм матери при этом не страдает, но вирус преодолевает плацентарный барьер и провоцирует самопроизвольный аборт, уродства плода.
Профилактика болезни Краснуха
Больных приобретенной краснухой изолируют до полного выздоровления, но не менее 5 дней от начала заболевания. Первого заболевшего в детском учреждении рекомендуется изолировать до 10 дней от начала высыпания. В отдельных случаях (при наличии в семье, коллективе беременных) срок разобщения целесообразно продлить до 3 недель.
Воздействие на механизм передачи краснухи заключается в проветривании и влажной уборке комнаты, палаты, где находится больной.
Контактных детей в возрасте до 10 лет, не болевших краснухой, не разрешается направлять в детские учреждения закрытого типа (санатории, дома ребенка и др.) в течение 21 дня с момента разобщения с больным.
Специфическая профилактика. Используют живую ослабленную вакцину «Рудивакс», а также комбинированную вакцину против кори, эпидемического паротита, краснухи — «MMR». С целью профилактики врожденной краснухи следует вакцинировать девочек в возрасте 12-16 лет с последующей ревакцинацией серонегативных перед планируемой беременностью.
Вакцинировать беременных нельзя: беременность нежелательна в течение 3 мес. после иммунизации против краснухи (не исключается возможность поствакцинального поражения плода). Введение краснушной вакцины сопровождается выработкой у 95% иммунизированных специфических антител.
В случае контакта беременной с больным краснухой вопрос о сохранении беременности следует решать с учетом результатов 2-кратного серологического обследования (с обязательным определением количественного содержания специфических иммуноглобулинов классов М и G). При наличии у беременной стабильного титра специфических антител контакт следует считать не опасным.
Механизмы передачи краснухи
Важно знать, что существуют люди, которые являются просто носителями вируса. Сами эти люди не болеют
У них нет никаких клинических проявлений, но заразить они вполне могут. Также краснуха передается от детей с хронической формой болезни.
Пациенты с острой краснухой контагиозны еще до появления каких-либо симптомов. Когда возникает сыпь, больной крайне заразен, приблизительно в течение пяти дней, а потом вирус выделяется еще на протяжении 21-го дня. От ребенка страдающего хроническим видом краснухи вирус передается в течение двух лет с момента рождения, через физиологические отправления (фекалии, мокрота и др.).
Краснуха, как и другие болезни, передающиеся различными путями, имеют и несколько механизмов передачи:
- капельный (для острой формы);
- гемо-контактный (для хронической формы).
Чтобы все правильно понимать, нельзя путать механизм передачи инфекции и путь передачи. Это совершенно разные понятия. Механизм передачи — это более широкое понятие, оно предусматривает выделение возбудителя от источника во внешнюю среду, некоторое его пребывание в этой среде и внедрение в новый организм. Путь передачи — это же лишь форма реализации механизма передачи. У краснухи имеются следующие пути передачи:
- воздушно-капельный (острая форма);
- контактно-бытовой (острая форма);
- трансплацентарный (хроническая форма).
Вирус краснухи характеризуется высокой восприимчивостью. Особенно это касается детей. Однако, если имеется с рождения переданный от матери иммунитет, то они могут быть не восприимчивы к возбудителю краснухи в течение шести месяцев с момента рождения.
Чаще всего краснухой болеют дети детсадовского и младшего школьного возраста. Особой сезонности у данного заболевания не наблюдается, но в холодный период часто отмечается незначительный подъем. Возможны и эпидемические вспышки этой инфекции.
Если переболеть краснухой, то иммунитет от нее образуется на всю жизнь
Причем не важно, какой формой переболеть, скрытой или с ярко выраженной клиникой
Народные средства
Фото: dieoption.at
Средства народной медицины оказывают дополнительное благоприятное воздействие в борьбе с краснухой. Основным проявлением заболевания являются кожные высыпания, которые обычно проходят самостоятельное, не оставляя после себя различных дефектов. Чтобы ускорить этот период разрешения, можно изготовить различные настои и отвары, используемые для приготовления ванн или обтирания отдельных участков кожи. Так, например, можно использовать настой из листьев и цветков чистотела, для приготовления которого понадобится 4 столовые ложки измельченного чистотела. Готовое сырье заливается 6 стаканами кипятка и настаивается в течение 1 часа, после чего процеживается. Добавление полученного настоя в ванну способствует уменьшению интенсивности окраски элементов сыпи.
Для общего укрепления организма используются витаминные чаи, травяные отвары, которые обогатят организм полезными веществами, а также придадут сил в борьбе с вирусным заболеванием. Для приготовления чая можно использовать плоды шиповника и листья черной смородины, которые смешиваются в равных количествах. Данный чай богат витамином С, который, как известно, обладает антиоксидантными свойствами. Также можно использовать плоды шиповника, ягоды брусники и плоды шиповника. Перечисленные ингредиенты перемешиваются в соотношении 3:1:3 и заливаются кипятком. После заваривания полученный чай готов к употреблению.
Также используются настои на основе целебных трав. Для приготовления одного из таких настоев понадобится сбор из цветков ромашки, цветков календулы, травы мать-и-мачеха, травы цикория, цветков бессмертника и корня лопуха. Перечисленные компоненты следует смешать в равных пропорциях. Полученный сбор заливается кипятком (на 2 столовые ложки сбора приходится 0.5 л кипятка). После настаивания настой процеживается. Принимать следует по 1/3 стакана трижды в день. Также существует другой вариант травяного настоя. Для его приготовления понадобится сбор на основе травы полыни, листьев крапивы, травы спорыша, травы пустырника, листьев смородины, плодов шиповника, травы фиалки. Все ингредиенты перемешиваются в равном количестве и заливаются кипятком (на 2 столовые ложки полученного сбора приходится 0.5 стакана кипятка). Настаивать следует в течение 8 часов, после чего настой необходимо процедить. Употребляется готовый настой по 1/3 стакана 3 – 4 раза в день.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания .
Особенности высыпаний при краснухе
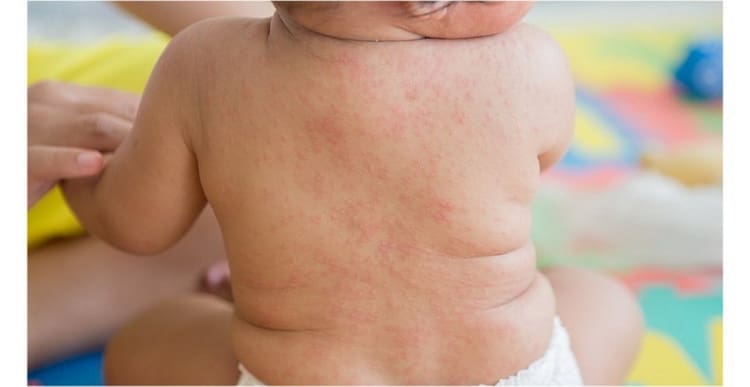
Еще до того, как болезнь перейдет во вторую стадию, и ребенок «пойдет пятнами», при желании, можно заметить ярко-розовые крапинки во рту. Если вести наблюдение в динамике, постепенно одинокие точки сливаются в темно-красные пятна, и примерно в это же время у малыша начинает сильно болеть горло.
Важно понимать, как проявляется сыпь при краснухе у детей. Ее характер отличает болезнь от той же скарлатины
В первую очередь, высыпания возникают на нижней части лица:
- в области ушек;
- на носогубном треугольнике;
- на щеках.
Через 24 часа красные пятнышки как будто в один момент возникают по всему телу. Но больше всего их можно заметить на:
- плечиках;
- локотках;
- попе;
- наружной поверхности бедер;
- коленках.
Вот как выглядит сыпь при третьей болезни в сравнении с тем же признаком у скарлатины на рисунке
А так выглядит распространившаяся на лицо и тело сыпь:
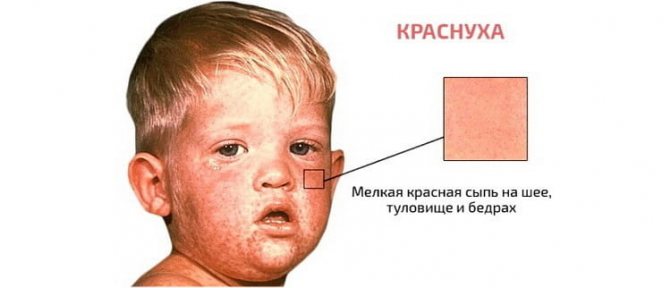
По сути, высыпания выглядят, как плоские розовые пятнышки без пузырьков или корочек. Форма чаще круглая или овальная. Некоторые из них находятся близко друг к другу, визуально сливаясь в фигуры неправильной формы. Примерно на вторые сутки пятна становятся все больше похожи на папулы размером до 5 миллиметров. В этот период у некоторых деток проявляется кожный зуд, но чесаться врачи не рекомендуют. По прошествии трех суток сыпь потихоньку сходит на нет, постепенно теряя цвет и как будто расползаясь. Иногда на ее месте кожа становится сухой и шелушится, но это также временное явление.
Механизмы развития краснухи
Для врожденного варианта краснухи характерно заражение плода через плаценту. Она способна воздействовать на хромосомы и на деление клеток. Это часто приводит к, так называемому, замиранию беременности (плод умирает) и последующему выкидышу. Но если беременность сохраняется, то мутация хромосом приводит к развитию у плода тяжелейших пороков развития. Особенно разрушительное действие вируса проявляется в глазном хрусталике и улитке внутреннего уха.
Периоды закладки тех или иных внутренних органов являются наиболее опасными в плане поражения вирусом краснухи. Именно в эти временные отрезки происходит возникновение различных пороков развития. Так что, для того, чтобы составить прогноз о том, какие именно системы или органы будут поражены краснухой при заражении, нужно учитывать срок гестации (беременности). Вот самые критичные периоды:
- 3-11 неделя — поражение нервной системы (головного мозга);
- 7-12 неделя — альтерация органов слуха;
- 4-7 неделя — сердечные пороки и дефекты органов зрения.
Также от срока гестации зависит вероятность возникновения пороков развития. Если заражение произойдет на 3-4 неделе, то частота развития уродств превышает 50%. В остальные сроки опасность значительно меньше. Особенно после 16-ой недели она уже не превышает 10%.
После рождения ребенка, вирус может присутствовать в организме до двух лет и даже больше. Именно поэтому врожденную краснуху еще называют хронической инфекцией, а приобретенную считают острой.
Для приобретенной краснухи характерно проникновение вируса через слизистую носа или гортани (верхние дыхательные пути). Поэтому попадание возбудителя достаточно быстрое. Это говорит само за себя, если задаться вопросом, заразна ли краснуха.
Из слизистой вирус элиминируется в лимфатические сосуды, а оттуда в ближайшие лимфатические узлы. Там он размножается и дальше попадает в кровь. Она разносит вирус по организму, ко всем органам и тканям. Если вирус появляется в слизистом отделяемом из носа, в моче и в кале, то, значит, инфекция уже приобрела генерализованный характер.