Диабетическая ретинопатия
Содержание:
Пролиферативная диабетическая ретинопатия
Встречается у 5-10% больных диабетом. При диабете 1 типа риск особенно высок: частота заболеваемости составляет 60% через 30 лет. Способствующими факторами являются окклюзия сонных артерий, задняя отслойка стекловидного тела, миопия высокой степени и атрофия зрительного нерва.
Клинические особенности пролиферативной диабетической ретинопатии
Признаки пролиферативной диабетической ретинопатии. Неоваскуляризация является индикатором пролиферативной диабетической ретинопатии. Пролиферация новообразованных сосудов может происходить на расстоянии до 1 ДД от диска зрительного нерва (неоваскуляризация в области диска) пли по ходу основных сосудов (неоваскуляризация вне диска). Возможны и оба варианта. Установлено, что развитию пролиферативной диабетической ретинопатии предшествует неперфузирование более четверти сетчатки. Отсутствие внутренней пограничной мембраны вокруг диска зрительного нерва отчасти объясняет склонность к новообразованию в этой области. Новые сосуды появляются в виде эндотелиальной пролиферации, чаще всего из вен; затем они пересекают дефекты внутренней пограничной мембраны, пролегают в потенциальной плоскости между сетчаткой и задней поверхностью стекловидного тела, которая служит для них поддержкой.
ФАГ. Для диагностики не обязательна, но выявляет неоваскуляризацию на ранних фазах ангиограмм и показывает гиперфлуоресценцию на поздних фазах, обусловленную активным пропотеванием красителя из неоваскулярной ткани.
Симптомы пролиферативной диабетической ретинопатии
Выраженность пролиферативной диабетической ретинопатии определяют при сравнении области, занятой новообразованными сосудами, с площадью диска зрительного нерва:
Неоваскуляризация в области диска
- Умеренная — размеры менее 1/3 ДД.
- Выраженная — размеры более 1/3 ДД.
Неоваскуляризация вне диска
- Умеренная — размеры менее 1/2 ДД.
- Выраженная — размеры более 1/2 ДД.
Возвышающиеся новообразованные сосуды хуже поддаются лазерному лечению, чем плоские.
Фиброз, ассоциированный с неоваскуляризацией, представляет интерес тем, что при значительной фиброзной пролиферации, несмотря на малую вероятность кровотечения, существует высокий риск тракционной отслойки сетчатки.
Кровоизлияния, которые могут быть преретинальными (субгиалоидными) и/или внутри стекловидного тела витреально, являются важным фактором риска снижения остроты зрения.
Характеристики повышенного риска значительного снижения зрения в течение первых 2 лет при отсутствии лечения следующие:
- Умеренная неоваскуляризация в области диска с геморрагиями составляет 26% риска, который снижается до 4% после лечения.
- Выраженная неоваскуляризация в области диска без геморрагии составляет 26% риска, который после лечения снижается до 9%.
Выраженная неоваскуляризация диска зрительного нерва с возвышением
- Выраженная неоваскуляризация в области диска с геморрагиями составляет 37% риска, который после лечения снижается до 20%.
- Выраженная неоваскуляризация вне диска с геморрагиями составляет 30% риска, который после лечения снижается до 7%.
Симптомы и признаки
Симптомы и признаки зависят от протекающей стадии заболевания.
В непролиферативной стадии пациент особого снижения зрения не ощущает, несмотря на то, что процесс уже «запущен». Для неё характерны:
- появление особых выпячиваний (микроаневризм) в стенках мелких сосудов сетчатки;
- отложения липидов внутри сосудов;
- появление мягких «рваных» (инфарктных) участков мышечного слоя в сосудистой стенке;
- наличие микрососудистых аномалий, характеризующихся появлением капиллярных соединений, обходящих закупоренные участки сосудов;
- появление экссудата в светочувствительной части сетчатки (экссудативная макулопатия).
Препролиферативная стадия характеризуется увеличением количества признаков непролиферативной стадии и добавлением новых. При этом человек часто видит предметы размыто, иногда появляется и со временем пропадает пелена, в которой всё отображается как в тумане. Для этой стадии характерны следующие изменения:
- неравномерное расширение ретинальных вен, они становятся петлеобразными и приобретают вид чёток;
- усиление экссудативной макулопатии;
- кровоизлияния в стекловидное тело;
- очаги ишемии (нарушения кровообращения) в светочувствительной части сетчатки и её отёчность;
- очаги ишемии сетчатки (свидетельствуют о переходе процесса в третью стадию).
Для пролиферативной стадии характерно появление пелены, которая проявляется сильнее и длится дольше, чем в препролиферативной стадии, и тёмных кругов и пятен, также со временем исчезающих и появляющихся вновь. При больших масштабах патологии у пациента резко снижается острота зрения вплоть до полной его потери. Что может увидеть доктор в этой стадии развития заболевания:
- появление сосудов в сетчатке глаза или в диске зрительного нерва;
- появление участков кровоизлияний;
- обширное разрастание фиброзной ткани в виде шварт и плёнок.
- для первой степени характерны фиброзные изменения в пределах одной сосудистой аркады;
- во второй стадии происходит фиброз диска зрительного нерва;
- третья степень характеризуется появлением фиброзных бляшек на диске зрительного нерва и на нескольких сосудистых аркадах;
- при четвёртой степени наблюдается распространённое фиброзное поражение всей области глазного дна с захватом диска зрительного нерва с возможным захватом стекловидного тела.
Диагностические мероприятия
 Диагностика диабетической ретинопатии должна осуществляться на высокоточном оборудовании и включать в себя определение остроты зрения (позволяет установить состояние центральной области сетчатки). Осмотр структуры глаза окажется неполноценным без исследования поля зрения, изучения переднего отрезка глазного яблока, что способствует выявлению состояния радужной оболочки и хрусталика.
Диагностика диабетической ретинопатии должна осуществляться на высокоточном оборудовании и включать в себя определение остроты зрения (позволяет установить состояние центральной области сетчатки). Осмотр структуры глаза окажется неполноценным без исследования поля зрения, изучения переднего отрезка глазного яблока, что способствует выявлению состояния радужной оболочки и хрусталика.
Кроме того, в рамках диагностики обеспечивается исследование угла передней камеры, изучение поля зрения, измерение внутриглазного давления (тонометрия). Если позволяет уровень внутриглазного давления, то последующие исследования осуществляются при медикаментозно расширенном зрачке. Диабетическая ангиоретинопатия может быть диагностирована за счет таких типов исследования, как:
биомикроскопия хрусталика и стекловидного тела;
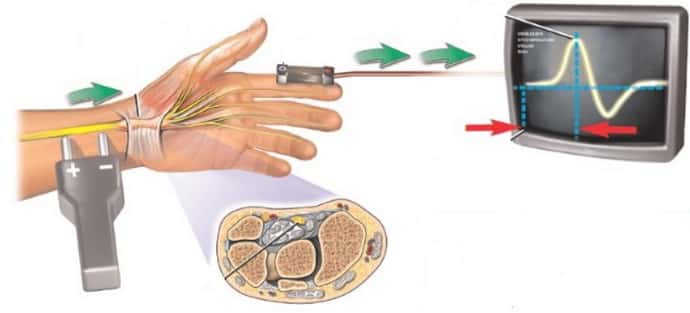
электрофизиологические методики для выявления функционального состояния зрительных нервов и сетчатки;
ультразвуковое исследование (сканирование) для идентификации состояния стекловидного тела
Последнее особенно важно, если присутствует помутнение в оптических средах, при которых офтальмоскопия глазного дна затруднена.. Обязательной частью диагностики является исследование глазного дна (офтальмобиомикроскопия)
Она позволяет обнаружить состояние сетчатки и ее «взаимоотношения» со стекловидным телом, установить качественные изменения сетчатой оболочки и их расположение. В процессе диагностики выявляют самые разные изменения сетчатки, которые указывают на присутствие ретинопатии с вероятностью развития дальнейшего поражения и слепоты. Это крайне опасно, потому что свидетельствует о вероятности отрицательного исхода в течение последующих лет или даже одного года
Обязательной частью диагностики является исследование глазного дна (офтальмобиомикроскопия). Она позволяет обнаружить состояние сетчатки и ее «взаимоотношения» со стекловидным телом, установить качественные изменения сетчатой оболочки и их расположение. В процессе диагностики выявляют самые разные изменения сетчатки, которые указывают на присутствие ретинопатии с вероятностью развития дальнейшего поражения и слепоты. Это крайне опасно, потому что свидетельствует о вероятности отрицательного исхода в течение последующих лет или даже одного года.
Диета при ретинопатии
Одним из обязательных видов консервативной терапии при ретинопатии является сбалансированное питание. Пациенту следует пересмотреть свой ежедневный рацион, исключив из него продукты, увеличивающие содержание в крови глюкозы. Для подбора оптимальной диеты необходимо обязательно посоветоваться с эндокринологом. Без отказа от продуктов, содержащих сахар и углеводы, невозможно таблетками и каплями уменьшить патологическое воздействие сахарного диабета на глаза.

В рационе больных диабетом обоих типов должны присутствовать:
- печень куриная, говяжья или свиная;
- молоко, молочные продукты, сливочное масло;
- рыба, рыбий жир;
- морская капуста;
- морепродукты;
- зелень;
- листовой салат;
- белокочанная капуста;
- шпинат,
- болгарский перец;
- грибы;
- горох;
- гречка;
- овес;
- макароны;
- рис;
- ячневая крупа;
- орехи разных видов;
- цитрусовые;
- чёрная смородина;
- черешня;
- шиповник;
- абрикосы.
Пища должна стать источником витаминов, обладающих антиоксидантными свойствами. В комплексе с приемом аптечных витаминов можно получить желаемый результат при лечении на ранних стадиях ретинопатии.
Больной должен отказаться от пищи, содержащей углеводы, сахар и пищевые добавки. Нельзя пить газированную воду, употреблять чипсы, конфеты, кондитерские изделия, сухарики. Рекомендуется отказаться от соленой пищи и сократить потребление соли, а также бросить употреблять алкоголь. Не нужно употреблять много жирной пищи и мясных продуктов, яиц и всех блюд, которые приводят к увеличению выработки холестерина.
Правильное питание является составной частью комплексного лечения при сахарном диабете обоих типов и вызываемой им патологии сетчатки. Только комплекс терапевтических мероприятий позволяет эффективно использовать медикаментозные средства, в том числе и капли для глаз с разным спектром действия.
Лечение больных ретинопатией, вызванной диабетом, должны проводить два врача — офтальмолог и эндокринолог. Консервативная терапия всегда должна проводиться на фоне контроля показателей крови и обменных процессов. Больные диабетом первого типа должны обязательно проводить для достижения общего улучшения самочувствия инсулинотерапию, придерживаться индивидуальной диеты, регулярно проводить витаминотерапию. При лечении диабета глаз специалисты сегодня могут применять самые разные медикаменты, подобранные с учетом индивидуальных особенностей пациента и степени развития ретинопатии.
Продолжительность жизни и сохранение зрительной функции напрямую зависят от степени поражения глаз, возраста и продолжительности протекания сахарного диабета. Ставить диагноз заочно очень трудно, ведь следует учитывать индивидуальные показатели пациента.
Кроме того, при диабетической ретинопатии проводится оценка поражения других органов и систем по различным международным методикам. В среднем развитие ретинопатии происходит спустя 10—15 лет после определения сахарного диабета, а необратимые последствия наступают также в течение этого времени.
Обычно осложнениями данного состояния можно назвать наличие сопутствующих заболеваний и патологий. Диабет негативно воздействует на все внутренние органы и системы организма, но зрительная функция страдает в первую очередь.
Понравилась публикация?
Поставь ей оценку — кликай на звезды!
Подтвердить рейтинг
Рейтинг статьи
/ 5. Голосов:
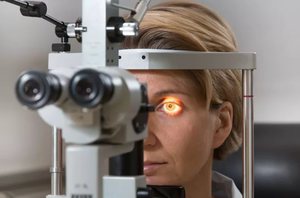
К методам исследования глазного дна относятся:
метод офтальмоскопии при расширенных
зрачках. С помощью офтальмоскопа
исследуется состояние сетчатки
последовательно от центра до периферии
по всем меридианам, тщательно осматривается
диск зрительного нерва, макулярная
область, разветвления крупных сосудов.
Обязательным условием является
проведение офтальмоскопии квалифицированным
специалистом, которым может быть не
только офтальмолог, но и специально
подготовленный эндокринолог.
фотографирование глазного дна с помощью
стандартной или немидриатической
камеры (Canon, Япония). Этот метод дает
возможность получить документальную
информацию о состоянии глазного дна.
Данный вид обследования может проводиться
не только офтальмологами, но и другим
медицинским персоналом с последующей
расшифровкой снимков специалистом
флюоресцентная ангиография (ФАГ)
позволяет объективно регистрировать
циркуляцию флюоресцина в ретинальных
и хореоретинальных сосудистых системах,
что важно для диагностики функциональных
и органических изменений в структурах
глазного дна. ФАГ помогает выявить
«протекающие» капилляры
В процессе исследования необходимо
выявить изменения сетчатки, указывающие
на наличие ретинопатии с риском
прогрессирующего поражения и слепоты,
свидетельствующие о вероятности
неблагоприятного исхода на протяжении
следующего года. Основной задачей
является выявление больных, которым
лечение показано для предупреждения
потери зрения.
Классификация диабетической
ретинопатии
В настоящее время
в большинстве стран используется
классификация диабетической ретинопатии,
предложенная E. Kohner и M. Porta. Согласно
данной классификации выделяют следующие
основные формы (стадии) диабетической
ретинопатии:
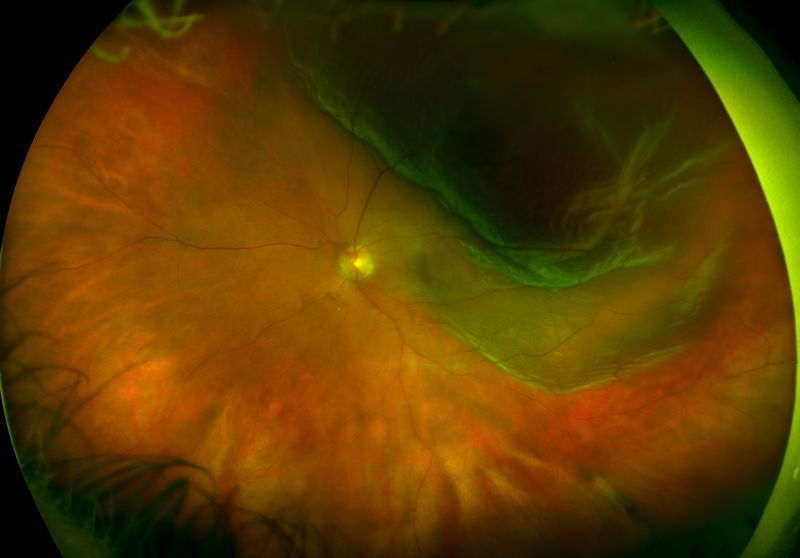
1. Непролиферативная ретинопатия
(ДР 1)
характеризуется наличием в
сетчатке патологических изменении в
виде микроаневризм, кровоизлияний,
отека сетчатки, экссудативных очагов
(рис.1). Кровоизлияния имеют вид небольших
точек или пятен округлой формы, темного
цвета, локализуются в центральной зоне
глазного дна или по ходу крупных вен в
глубоких слоях сетчатки. Также возникают
кровоизлияния штрихообразного вида.
Твердые и мягкие экссудаты локализуются,
в основном, в центральной части глазного
дна и имеют желтый или белый цвет, четкие
или расплывчатые границы. Важным
элементом непролиферативной диабетической
ретинопатии является отек сетчатки,
локализующийся в центральной (макулярной)
области или по ходу крупных сосудов.
Рис. 1
2.
Препролиферативная ретинопатия (ДР
II)
характеризуется наличием венозных
аномалий (четкообразность, извитость,
петли, удвоение и/или выраженные колебания
калибра сосудов), большим количеством
твердых и «ватных» экссудатов,
интраретинальными микрососудистыми
аномалиями (ИРМА), множеством крупных
ретинальных геморрагий (рис.2).
Рис.
2
3.
Пролиферативная ретинопатия (ДР III)
характеризуется неоваскуляризацией
диска зрительного нерва и/или других
отделов сетчатки, кровоизлияниями в
стекловидное тело, образованием фиброзной
ткани в области преретинальных
кровоизлиянии (рис.З). Новообразованные
сосуды весьма тонкие и хрупкие. В
следствие этого часто возникают новые
и повторные кровоизлияния. Образованные
витриоретинальные тракции приводят к
отслойке сетчатки. Новообразованные
сосуды радужной оболочки (рубеоз) часто
являются причиной развития вторичной
(рубеозной) глаукомы.
Рис. 3
Основные
принципы лечения диабетической
ретинопатии
Лечение диабетической
ретинопатии рассматривается как
неотъемлемая часть лечения больного в
целом и основано на следующих принципах:
-
выявление поражения сетчатки (скрининг)
и последующее динамическое наблюдение
за ее состоянием (мониторинг); -
оптимальная компенсация углеводного
и липидного обмена, контроль артериального
давления, нормализация функции почек
и т.д.; -
лечение поражения сетчатки.
Скрининг диабетической
ретинопатии
В задачу скрининга
входит выявление больных с повышенной
степенью риска в отношении развития
диабетической ретинопатии (например,
при сочетании ретинопатии с беременностью,
артериальной гипертонией, хронической
почечной недостаточностью), которые
нуждаются в тщательном наблюдении.
Лечение диабетической ретинопатии
Лечение ретинопатии зависит от степени тяжести заболевания и состоит из целого ряда лечебных процедур.
На начальных этапах заболевания рекомендуется терапевтическое лечение. В этом случае назначается длительный прием препаратов, уменьшающих хрупкость капилляров — ангиопротекторов (дицинон, пармидин, предиан, доксиум), а также наблюдение за поддержанием уровня сахара в крови. Для профилактики и лечения сосудистых осложнений при ретинопатии назначается также сулодексид. Кроме этого, используется витамин Р, Е, аскорбиновая кислота, и антиоксиданты, например, Стрикс, в состав которого входит экстракт черники и бета-каротин. Этот препарат укрепляет сосудистую сетку, защищает их от действия свободных радикалов, и улучшает зрение.
Если диагностика диабетической ретинопатии показывает серьезные изменения, такие как образование новых сосудов, отек центральной зоны сетчатки, кровоизлияния в сетчатку, то необходимо оперативно приступать к лазерному лечению, а в запущенных случая — к полостной хирургии.
В случае отека центральной зоны сетчатки (макулы) и образования новых кровоточащих сосудов, требует проведения лазерной коагуляции сетчатки. Во время данной процедуры лазерная энергия доставляется прямо к поврежденным местам сетчатки через роговицу, влагу передней камеры, стекловидное тело и хрусталик без разрезов.
Лазер также может использоваться для прижигания областей сетчатки вне зоны центрального зрения, которые испытывают кислородное голодание. В этом случае лазером разрушается ишемический процесс в сетчатке, в результате чего новые сосуды не образовываются. Также применения лазера убирает уже образованные патологические сосуда, что приводит к уменьшению отека.
Таким образом, основная задача лазерной коагуляции сетчатки — это препятствовать прогрессированию заболевания, и для достижения этого обычно проводится несколько (в среднем 3-4) сеансов коагуляции, которые выполняются с интервалом в несколько дней и длятся 30-40 минут. Во время сеанса лазерной коагуляции могут возникать болезненные ощущения, при котором может использоваться местное обезболивание в окружающие глаз ткани.
Через несколько месяцев после окончания лечения назначается проведение флуоресцентной ангиографии для определения состояния сетчатки.
Криокоагуляция сетчатки проводится, если у больного наблюдаются сильные изменения глазного дна, много свежих кровоизлияний, новообразованных сосудов, и в случае, если лазерная коагуляция или витрэктомия невозможна.
Если у больного непролиферативной диабетической ретинопатией развивается кровоизлияние в стекловидное тело, которое не рассасывается (гемофтальм), тогда назначается витрэктомия. Желательно проводить эту операцию на ранних стадиях, что значительно уменьшает риск получить осложнения диабетической ретинопатии.
Во время витрэктомии доктор удаляет стекловидное тело и скопившуюся здесь кровь, и заменяет его на солевой раствор (или силиконовое масло). Одновременно рубцы, которые вызывают разрывы и отслоение сетчатки, рассекаются и лазером (диатермокоагулятор) прижигаются кровоточащие сосуды.
В терапии такого заболевания как диабетическая ретинопатия особое место занимают нормализация углеводного обмена, т.к. гипергликемия способствует прогрессированию заболевания. Это происходит путем назначения сахароснижающих препаратов. Также важную роль играет и нормализация режима питания больного.
Лечение диабетической ретинопатии должно проводиться совместными усилиями офтальмолога и эндокринолога. При своевременной диагностике и комплексном лечении есть все шансы сохранить зрение и полноценную общественную и личную жизнь.
Доктора
специализация: Окулист (офтальмолог) / Эндокринолог / Диабетолог
Орлова Варвара Александровна
2 отзываЗаписаться
Подобрать врача и записаться на прием
Дицинон
Доксиум
Сулодексид
Аскорбиновая кислота
Стрикс
Трентал
Симптомы
Основным симптомом, указывающим на возникновение ретинопатии, является нарушение и снижение зрения. Проявляется заболевание следующим образом:
- снижается острота зрения;
- перед глазами появляются плавающие пятна и пелены, темные пятна, точки;
- сокращается поле зрения;
- белок глаз краснеет по причине кровоизлияния или разрастания сосудов глаз;
- изменяется оттенок зрачка или ухудшается реакция зрачка (возможны болезненные ощущения);
- появляются головные боли, сопровождаемые головокружениями и тошнотой;
- возможны проявления неожиданной слепоты.
Когда заболевание только начинается, становится сложно читать и выполнять мелкую работу. При различных видах ретинопатии симптомы проявляются по-разному, поэтому назвать точный диагноз может только квалифицированный офтальмолог.
Стадии диабетической ретинопатии
Диабетическая ретинопатия развивается постепенно с течением времени. Если у вас диагностирована диабетическая ретинопатия после диабетического скрининга, изменения образа жизни и/или лечение могут снизить риск усугубления вашего состояния.
Основные стадии диабетической ретинопатии описаны ниже. Вы не обязательно будете испытывать все это.
Первая стадия: непролиферативная (фоновая) ретинопатия
Характеризуется наличием в сетчатке глаза патологических изменений в виде крошечных выпуклостей в мелких кровеносных сосудах (микроаневризмы), что может привести к незначительным кровоизлияниям в глаз. Это состояние очень распространено среди людей с сахарным диабетом.
На данной стадии:
- Ваше зрение не затронуто, хотя вы подвергаетесь более высокому риску развития проблем со зрением в будущем.
- Вам не нужно лечение, но вам нужно позаботиться о том, чтобы эта проблема не ухудшалась.
- Риск того, что ваше состояние достигнет следующих стадий в течение трех лет составляет более 25%, если затронуты оба ваших глаза.
Вторая стадия: препролиферативная ретинопатия
Характеризуется наличием венозных аномалий в сетчатке глаза, включая ретинальные кровоизлияния.
На данной стадии:
- Существует высокий риск того, что ваше зрение в конечном итоге может ухудшиться.
- Вам, как правило, рекомендуется проходить более частые скрининговые тесты — каждые три или шесть месяцев, чтобы контролировать состояние здоровья ваших глаз.
Третья стадия: пролиферативная ретинопатия
Характеризуется появлением на сетчатке новых кровеносных сосудов и рубцовой ткани, которые могут вызвать значительное кровотечение и привести к отслоению сетчатки.
На данной стадии:
- Есть очень высокий риск развития слепоты.
- Вам будет предложено лечение для стабилизации вашего зрения в максимально возможной степени, хотя восстановить потерянное зрение не удастся.
Диабетическая макулопатия
В некоторых случаях кровеносные сосуды в части глаза, называемой макулой (центральная область сетчатки), также могут кровоточить или могут стать закупоренными. Это состояние известно под названием диабетическая макулопатия.
Если оно обнаружено:
- Существует высокий риск того, что ваше зрение может в конечном итоге быть ухудшено.
- Вам может быть рекомендовано проводить более частые специализированные обследования для наблюдения за вашими глазами.
- Вас могут направить к специалисту в больницу для обсуждения лечения, которое поможет остановить усугубление проблемы.
Вторичный тип патологии
Вид ретинопатии, возникающий совместно с иными болезнями в организме человека. Зачастую патология развивает у лиц, имеющих:
- Травмирование ока;
- Повышенное давление;
- Диабет 1 и 2 типа;
- Ушибы и переломы грудной клетки;
- Системный атеросклероз;
- Токсикоз;
- Заболевания крови.
Рассмотрим типы патологий вторичной группы
Атеросклеротическая
Формируется в связи с нехваткой кислорода сосудов окаю. В результате образуется повреждение сетчатки. Характера для пациентов с диагнозом атеросклероз. Несвоевременное лечение заболевания провоцирует атрофию нерва глаза.
Гипертоническая
Образуется в связи с деформацией сетчатки, вызванных повышенным кровяным давлением. Ввиду сжатия мелких артерий, расположенных в области глазного дна, происходит разрыв и утечка жидкости.
Гипертоническая ретинопатия характерна для пациентов, страдающих повышенным давлением и почечной недостаточностью. Часто поражает беременных женщин в период токсикоза.
| Заболевание данной формы распространено и имеет последствия в виде стабильного ухудшения способности четкого восприятия объектов вплоть до полной слепоты. |
Патология протекает в 4 стадии:
- Агниопатия (начало течения аномалии);
- Агниосклероз (повреждение глазных сосудов);
- Ретинопатия (отек сетчатки ока);
- Нейроретинопатия (отек нерва, отслоение сетчатки).
Диабетическая
Форма ретинопатии, поражающая лиц, имеющих заболевание диабетом 1 или 2 типа. Другими причинами проявления аномалии являются избыток лишнего веса, анемия, нефропатия и гипертония. Недуг подразумевает утрату эластичности сосудов ока, кровоизлияния сетчатки.
Заболевание диабетической формы может привести к полной потере зрения в случае несвоевременного лечения.
Патология имеет трехступенчатое развитие:
- Фоновая (расширение ретинальных вен);
- Препролиферативная (образование кровоизлияний небольших и средних размеров);
- Пролиферативная (изменение стекловидного тела).
Ретинопатия, вызванная заболеваниями кровеносной системы.
Возникает на фоне различных патологий кровообращения:
- Малокровие;
- Лейкоз;
- Миелома;
- Опухоль костного мозга.
| Каждый из подтипов заболевания характеризуется своей клинической картиной, но все их объединяет возможность полной утраты способности видеть. |
Травматическая
Формируется на фоне сильного сотрясения яблока ока в результате внезапного сжатия грудной клетки. За счет передавливания артерий, вызванных травмой, в тканях сетчатки ока образуется гипоксия. С точки зрения офтальмологов, патология выглядит как помутнение белого цвета, локализирующиеся сбоку области поражения или на другой стороне глазного яблока.
| Зачастую данный тип патологии приводит к атрофии нерва ока. |
Посттромботическая
Возникает в связи с травмированием глаз, опухолями и развитием глаукомы. Патология проявляется спустя время после тромбоза сосудов, обеспечивающих кровоток в области сетчатки. В результате происходит сильное поражение сетчатки, влекущее значительную утрату способности четкого видения.
Посттромботическая форма патологии диагностируется у пожилых людей, имеющих гипертонию, ишемическую болезнь.