Что такое уремия?
Содержание:
- Острая почечная недостаточность
- Симптомы уремии
- 19.12.2. Патогенез уремии
- Что показывает изучение пораженных органов при уремии?
- Хроническая почечная недостаточность. Этиология, патогенез
- Причины уремии
- Причины и механизм развития патологии
- 19.12.1. Клинические проявления уремии
- Методы терапии
- Морфологические изменения в почках
- Анализы и диагностика
- Уремический гастрит у кошек: симптомы и лечение
Острая почечная недостаточность
ОПН развивается вследствие острого поражения структуры почек под влиянием эндогенных или экзогенных факторов. Для нее характерны состояния от резкого снижения количества выделяемой мочи (олигурия), до полной блокады выделения (анурия). Нарушение экскреторной и фильтрационной функций приводит к резкому изменению водно-электролитного баланса и быстро нарастающего самоотравления организма вследствие азотемии. Клиника заболевания имеет цикличный характер и при адекватной терапии может завершиться полным восстановлением функционирования органа.
Причины ОПН
Причины развития ОПН у мужчин многообразны. Их можно выделить в три группы и соответствующие им формы:
- Внезапное расстройство почечного кровообращения (шок, коллапс). Развивается гемодинамическая (преренальная) форма ОПН.
- Отравления ядами экзогенного характера, инфекционная интоксикация, острые воспалительные заболевания (острый гломерулонефрит, острый пиелонефрит). Паренхиматозная (ренальная) форма.
- Непроходимость в мочевыделительной системе, обструктивное состояние мочевых путей, травмирование или удаление единственной почки. Обструктивная (постренальная) форма.
Симптомы ОПН
Симптомы ОПН делятся на две группы:
- Специфические, когда резко снижается количество выделенной мочи (олигурия), или до полного прекращения выделения мочи (анурия).
- Неспецифические, когда больной отказывается от еды, у него наблюдаются тошнота, рвота, диарея, отеки верхних и нижних конечностей, увеличение печени, заторможенность или возбудимость НС.
Стадии ОПН
В клинике острой почечной недостаточности различаются 4 четко ограниченные стадии.
Начальная
Эта стадия характеризуется симптоматикой, обусловленной воздействием факторов, вызвавших ОПН. Она может слабо проявляться в общем недомогании, постепенном развитии интоксикационного синдрома, сопровождающегося болями в животе, тошнотой, бледностью кожных покровов.
Олигоанурическая
Основным признаком развития этой стадии является резкое снижение выделяемой мочи, или полное ее отсутствие. Общее количество мочи обычно не превышает 500 мл в сутки. Моча кровянистая, с большим количеством осадка. Состояние больного резко ухудшается в течение первых трех суток. Характерны такие показатели крови, как протеинурия, азотемия, гиперфосфатемия, гиперкалиемия, гипернатиемия, ацидоз. Если развивается отек легких, то возникают одышка и влажные хрипы. Это свидетельствует о самоотравлении организма, признаками которого являются заторможенность, сонливость, распространенные по телу отеки, адинамия и др.
Со стороны других органов также развиваются патологические состояния: перикардит, уремический гастроэнтероколит, панкреатит, гепатит, пневмония, сепсис. Продолжительность этой стадии может быть от нескольких часов до нескольких дней. Более продолжительное течение этого периода ОПН может свидетельствовать о развитии осложнений со стороны почек или других органов и систем.
Диуретическая
Это восстановительная стадия, которая делится на фазу раннего диуреза и фазу полиурии. Суточный диурез постепенно увеличивается, что указывает на восстановление концентрационной функции почек. В этой стадии состояние больного может сопровождаться клеточным обезвоживанием. Но по мере восстановления почек, опасность обезвоживания и связанных с нею осложнений проходит. Объем выделяемой мочи приходит в норму и достигает 2,5 литра. Вместе с почками восстанавливаются функции других органов. Период восстановления длится до 2,5 -3 недель.
Выздоровление
Эта стадия довольно продолжительная и может затягиваться до нескольких месяцев. Восстанавливаются в полном объеме функции почек и других органов.
Диагностика ОПН
ОПН следует дифференцировать от острой задержки мочеиспускания из-за наличия общей симптоматики. Большое значение в диагностике ОПН придается анамнезу. Его информация поможет установить наличие заболеваний, которые могут вызвать анурию или факт отравления организма. Описание болей в области поясницы помогают врачу установить форму ОПН – ренальную, постренальную и т.д. Отсутствие мочи в мочевом пузыре дает основание предположить ОПН. Если в нем есть хотя бы незначительное ее количество, то она исследуется, что позволяет уточнить диагноз.
Симптомы и лечение заболеваний почек у мужчин
Почечная недостаточность в острой форме является терминальным состоянием, и исход ее зависит от своевременного и качественного лечения. При благоприятном исходе, восстановление почечных функций в полном объеме происходит в 35-40% случаев, частичное восстановление – в 10-15% случаев, а для 1-3% пациентов, перенесших ОПН постоянно необходим гемодиализ.
Симптомы уремии
Со стороны ЖКТ уремия дает о себе знать проявлениями тошноты, кровавого поноса, желчной рвотой после еды или без приема пищи. Уремия, поражая нервную систему, генерирует такие симптомы, как:
- слабость;
- апатия;
- повышенная утомляемость;
- сонливость;
- скованность движений;
Если у больного начинается уремическая кома, то проявляются бессонница, беспричинные сокращения икроножных мышц, патологическое дыхание. Наблюдается резкое снижение температуры, активно развивается ринит. Нередко симптомы уремии проявляются и на коже пациента, к ним относятся сухость, трофические язвы, язвы и зуд.
19.12.2. Патогенез уремии
В
механизме развития наблюдаемых при
уремии нарушений большое значение имеют
расстройства
метаболизма, отравление эндогенными
токсинами, гормональные расстройства.
К
метаболическим сдвигам, которые играют
роль в развитии синдрома уремии,
относятся: гиперкалиемия, гиперфосфатемия,
гипермагниемия, гипоили гипернатриемия,
гипокальциемия, гипергидратация, ацидоз
и др.
Гиперкалиемия
вызывает снижение потенциала покоя,
приближает его к потенциалу действия,
что сопровождается вначале повышением
возбудимости нервных и мышечных клеток
(это может быть причиной мышечных
подергиваний, судорог), а затем, когда
потенциалы покоя и действия сравняются,
возбудимость утрачивается и могут
произойти паралич мышц, остановка
сердца. В развитии неврологических
расстройств, кроме того, играют роль
гипермагниемия, гипернатриемия,
гипокальциемия, ацидоз. Гиперфосфатемия,
гипермагниемия и гипокальциемия
способствуют развитию остеопороза,
фиброзной остеодистрофии и остеомаляции.
Гипернатриемия
в сочетании с гипергидратацией является
основной причиной развития артериальной
гипертензии, сердечной недостаточности
и отеков, в том числе отека мозга и
легких.
В
развитии сердечной недостаточности
играют роль и другие электролитные
расстройства, гиперпаратиреоз и анемия.
Метаболический ацидоз, к которому может
присоединиться газовый ацидоз при отеке
легких, обусловливает появление дыхания
Куссмауля, оказывает влияние на активность
различных ферментов и сосудистый тонус.
В
развитии уремии общепризнанной является
роль эндогенных токсинов. Первоначально
к ним относили продукты азотистого
обмена,
однако в экспериментах на животных была
установлена очень слабая токсичность
мочевины. Креатинин также малотоксичен,
но повреждающее действие могут оказать
продукты его распада, такие, как саркозин,
метиламин, N-метилгидантоин. Главный
токсический эффект связывают с накоплением
в крови фенолов и «средних молекул»
(олигопептиды с молекулярной массой от
300 до 5000 Да). Предполагается, что одни из
них являются продуктами внутриклеточной
деградации белков, другие образуются
из белков пищи под действием кишечной
микрофлоры. При введении животным они
вызывают ряд изменений, подобных
наблюдаемым при уремии (замедление
проведения нервных импульсов, понижение
активности ряда ферментов, состояние
иммунодепрессии). В настоящее время
роль универсального уремического
токсина отводится паратгормону, с
гиперпродукцией которого под действием
гипокальциемии и гиперфосфатемии
связывают нарушение функции сердца,
развитие остеодистрофии, полиневропатии,
анемии, гипертриацилглицеролемии и др.
Токсическое действие приписывается
также производным пиридина, полиаминам,
маннитолу и сорбитолу. Токсическое
действие оказывает алюминий, поступающий
в организм с водой (в особенности при
гемодиализе) и пищей.
В
развитии уремического синдрома играют
роль гормональные нарушения, обусловленные
почечной недостаточностью, в связи с
которой происходит задержка в организме
гормона роста, глюкагона, инсулина,
пролактина и др. Следствием этих
гормональных сдвигов являются расстройства
углеводного и жирового обмена, развитие
аменореи и импотенции. Недостаточное
образование в почках эритропоэтина
сопровождается развитием анемии, а
понижение синтеза в проксимальных
канальцах кальцитриола играет главную
роль в развитии гипокальциемии со всеми
вытекающими из этого последствиями. В
механизме развития комы,
которой
завершается уремический синдром, наряду
с нарушениями обмена электролитов,
гипергидратацией и ацидозом играют
роль гипоксия, возникающая в связи с
анемией, сердечной недостаточностью и
нарушением газообмена в легких, а также
интоксикация центральной нервной
системы эндогенными токсинами. Нередко
причиной летального исхода является
присоединение инфекции, например
пневмонии. Этому способствует снижение
активности иммунной системы (ослабление
реакции лимфоцитов на антигенное
воздействие, снижение хемотаксиса
лейкоцитов и др.). Воз-
можна
смерть от остановки сердца под действием
гиперкалиемии и гипермагниемии. Развитие
различных проявлений уремии значительно
замедляется при длительном лечении
гемодиализом, который позволяет снизить
азотемию, нарушения электролитного
баланса и очистить кровь от эндогенных
токсинов. Радикальным методом лечения
является пересадка донорской почки.
Что показывает изучение пораженных органов при уремии?
Выраженность патологических изменений в органах и тканях отражает тяжесть и длительность уремии. Полную морфологическую картину поражения органов изучают по результатам патанатомических вскрытий умерших пациентов.

Среди летальных исходов заболеваний в стационаре общего профиля уремия обнаруживается в 3,4% случаев
Основными заболеваниями, которые осложнились этой патологией оказались:
- пиелонефрит с явлениями хронической почечной недостаточности (30%);
- туберкулез почек (26,5%);
- опухоли почечной ткани (11%);
- гидронефроз (9%);
- амилоидоз (9%);
- подострый гломерулонефрит и поликистоз почек (по 5,5%);
- сахарный диабет (3,5%).
Изучение анатомических изменений, вызвавших нарушение функциональных свойств органов и систем, проводится по записям о клинических проявлениях в истории болезни, данным дополнительного обследования.
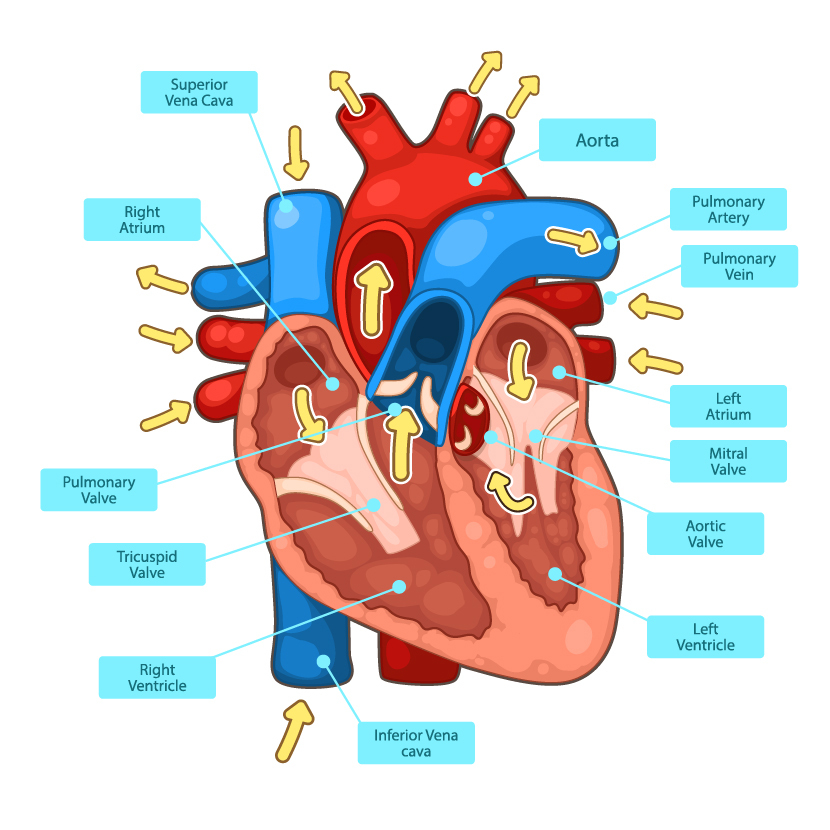
Сердечно-сосудистая система
На функции сердца и сосудов оказывают влияние при уремии такие факторы, как:
- изменения в ренин-ангиотензивной системе;
- недостаток простагландинов;
- рост объема внеклеточной жидкости;
- значительные колебания в выделении натрия;
- гиперкалиемия.
Наиболее частыми признаками поражения являются:
- почечная гипертензия (наблюдалась почти у 80% больных);
- уремический миокардит (18%) на фоне тяжелых дистрофических изменений и некроза кардиомиоцитов;
- фибринозный перикардит (11%).
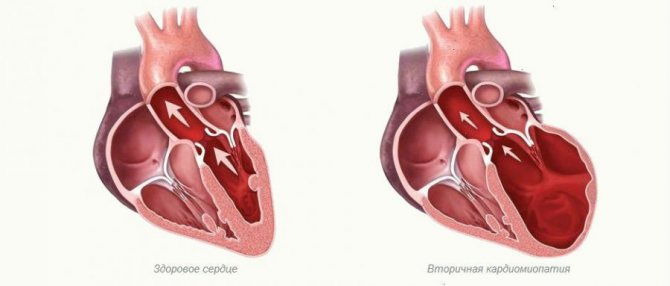
Вторичная кардиомиопатия обнаруживается у 71% погибших от уремии больных, она обусловлена гипертензией, ацидозом, электролитными нарушениями и поражением коронарных артерий
В миокарде при гистологическом исследовании обнаружили нарушение формы мышечных волокон, интерстициальный отек, появление белковых гранул, набухание стенок венечных сосудов.
Органы дыхания
Поражение начинается на ранней стадии уремии. Сначала они обратимы и не влияют на функциональное состояние легких. Дальнейшее прогрессирование запускает патологические механизмы почечной недостаточности, приводящие к образованию необратимых фиброзных изменений.
При этом наблюдается потеря легочной тканью способности к вентиляции и газообмену (нарушается прохождение молекул через плотную стенку альвеол).
Наиболее частые морфологические изменения:
- уремический трахеит и трахеобронхит (в 78% случаев);
- геморрагическая и фибринозно-геморрагическая пневмония (40%).
Органы пищеварения
Повышенное содержание мочевины и других азотистых компонентов в плазме приводит к их выделению через слизистую оболочку рта, желудка и кишечника, слюнные железы. У пациентов наблюдались:
- острый эрозивно-язвенный гастрит (в половине случаев);
- фибринозный эзофагит (19%);
- катаральный стоматит (5,5%), афтозный (4,5%);
- острые язвы желудка, приводящие к смертельному кровотечению;
- уремический паротит.
Со стороны печени формируется токсический гепатит у 95% больных. На гистологии – мелко- и крупнокапельная жировая дистрофия гепатоцитов, воспалительная инфильтрация, некроз клеток, у 28% пациентов развился фиброз.
Клиницисты обращают внимание на рост вероятности заражения вирусным гепатитом среди пациентов, которым в терапии применяют гемодиализ. Патологоанатомы подтверждают такое совпадение по вирусному гепатиту в 2,1% случаев
Костно-суставная система
Поражение костей, особенно суставных поверхностей вызвано значительным снижением скорости фильтрации в клубочках, нарастанием в крови солей фосфатов. Они способствуют уменьшению концентрации кальция в анализе крови.
Последующая цепная реакция, начиная с гипокальциемии, стимулирует повышение выработки паратиреоидного гормона и развитие вторичной гиперфункции паратиреоидных желез. В результате увеличивается «вымывание» кальция из костной ткани. Плотность костей снижается.
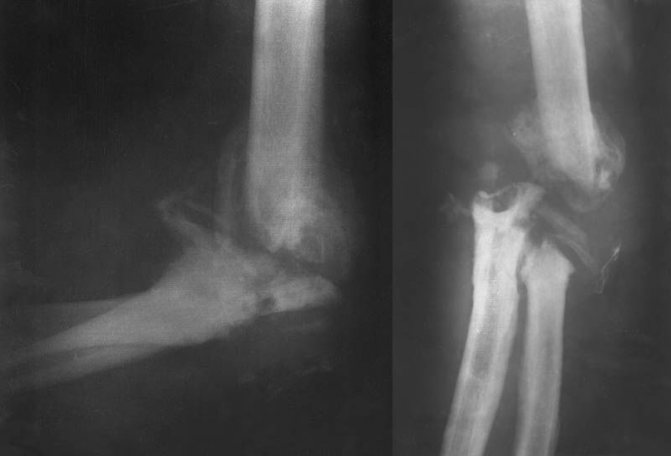
Рентгеновскими снимками подтверждается разрушение суставных поверхностей костей
Диагностируются разные формы остеодистрофии:
- фиброзный остеит;
- остеомаляция;
- остеосклероз;
- остеопороз.
Клиницисты отмечают:
- жалобы пациентов на боли в костях, мышцах;
- частые переломы (в 5,5% случаев – ребер) без значительного физического воздействия;
- артриты;
- деформацию скелета со сдавлением позвонков;
- некроз головки бедренной кости;
- у детей с уремией задерживается рост.
Хроническая почечная недостаточность. Этиология, патогенез
Этиология и патогенез хронической
почечной недостаточности. ХПН
рассматривается как осложнение
прогрессирующих заболеваний почек или
единственной почки, а так же может быть
как самостоятельное патологическое
состояние, которое требует особых
специфических форм лечения.
Этиология ХПН. К развитию ХПН от ее
начальной до терминальной стадии могут
привести следующие заболевания почек
и мочеполовых путей:
1. первичные поражения клубочков —
хронический гломерулонефрит до 30%,
гломерулосклероз, вторичносморщенная
почка,
2. первичные поражения канальцев (до
30%): наследственные заболевания, например,
наследственный дефект ферментных систем
канальцев (синдром Фанкони); хроническое
отравление солями тяжелых металлов —
свинец, кадмий, ртуть; хроническая
идиопатическая гиперкальциемия,
3. сосудистые заболевания, ведущие к
двустороннему первичному нефросклерозу
или первичносморщенной почке;
злокачественная эссенциальная гипертония,
двухсторонний стеноз почечных артерий,
4. инфекционные заболевания почек,
хронический пиелонефрит, ТВС до 30%,
5. обструктивные заболевания мочевых
путей — верхних — камни, опухоли и нижних
— аномалии развития шейки мочевого
пузыря, аденома предстательной железы,
структура мочеиспускательного канала,
6. коллагеновые заболевания:
а) склеродермия,
б) диссеминированная красная волчанка,
в) узелковый периартериит,
7. обменные заболевания почек:
а) амилоидоз,
б) подагра с мочекислой нефропатией,
в) первичный гиперпаратиреоидизм с
гиперкальциемией,
8. врожденные двухсторонние аномалии
почек и мочеточников:
а) двухсторонняя гипоплазия,
б) губчатая почка,
в) поликистоз почек,
г) нервно-мышечная дисплазия мочеточников,
9. радиационный интерстициальный нефрит.
По Н.А.Лопаткину (лауреат государственной
премии) в течении ХПН выделяют 4 стадии:
I. Латентная ХПН характеризуется
скудностью субъективных и объективных
симптомов и выявляются лишь при
всестороннем обследовании. Может быть
нарушение способности к концентрации
мочи и явления гипо- и изостенурии.
Клубочковая фильтрация остается
нормальной или сниженной незначительно
(до 50-60 мл/мин). Может быть
1) протеинтурия,
2) дисаминоацидурия (появление в моче
аминокислот),
3) увеличение экскреции сахаров —
глюкозоурия,
4) увеличение клиренса по гипурану.
II. Компенсированная ХПН наступает при
более значительном снижении функции
почек. При этом:
1) повышения содержания в крови мочевины
и креатина еще нет,
2) суточный диурез,как правило, возрастает
до 2-2.5 л за счет уменьшения канальцевой
реабсорбии,
3) клубочковая фильтрация снижается
более значительно (до 50-30 мл/мин.),
4) снижается осмолярность — т.е. осмотическое
давление мочи,
5) могут возникать электролитные сдвиги
— т.е.может быть полиурия, гематурия,
цилиндрурия, бактереурия.
III. Интермитирующая стадия ХПН —
характеризуется переходом от компенсации
к декомпенсации и проявляется дальнейшим
снижением клубочковой фильтрации и
канальцевой реабсорбиции. В крови
периодически появляется гиперазотемия
— до 0.8 г/л мочевины и до 0.04-0.05 г/л креатинина.
Клубочковая фильтрация снижается уже
до 25 мл/мин. Для этой стадии ХПН характерна
смена периодов улучшения состояния и
ухудшения больного. Причинами обострения
могут быть пиелонефрит, различные
интеркурентные заболевания.
IV. При отсутствии необходимого лечения
болезнь переходит в следующую стадию
— терминальную или декомпенсации — эта
стадия является необратимой, т.к. погибшие
нефроны не способны к регенерации. Она
сопровождается олигурией, анурией,
уремией и уремической комой.
Причины уремии
Непосредственно причиной уремии можно назвать почечную недостаточность. Почки регулируют водное равновесие, кислотно-щелочной баланс, количество солей, поступающих в кровь.
В обычных условиях для полноценного функционирования всех систем организма вполне хватает двух почек. Даже если одна почка отсутствует, то вторая полностью справляется с нагрузкой. Только когда практически вся ткань почки не может работать, появляется почечная недостаточность, в результате чего в крови образуются шлаки, а химический состав крови постепенно отклоняется от нормы.
Уремия подразделяется на острую и хроническую.
Причиной острой уремии может быть почечная недостаточность из-за неправильного функционирования системы кровотока, шока, травмы, получения ожогов и обморожений, а также скопления в организме избытка мочевины.
Острая почечная недостаточность имеет обратимость. Она возникает неожиданно и сопровождается внезапной анурией, при которой поступление мочи в мочевой пузырь происходит в небольшом количестве. Суточный диурез за сутки может составлять лишь 300-350 мл. Иногда в течение нескольких суток мочеиспускание может отсутствовать полностью.
Хроническую почечную недостаточность нельзя назвать стремительной, она является следствием необратимого процесса, при котором происходит угасание тканей почек. В основе прогрессирования заболевания лежит нефросклероз, который чаще всего и является причиной уремии.
Также уремия может начать развиваться на фоне нефрита, закупорки почечных сосудов, непроходимости мочевыводящих канальцев, просвет которых перегораживает опухоль или камень, инфекция (общая или местная),
Уремия особенно быстро прогрессирует при сахарном диабете, гипертонии, что связано с изменениями артериальных сосудов почек, а также аденоме предстательной железы.
Серьезные нарушения белкового обмена, несбалансированности электролитов и изменение кислотного соотношения являются причиной нарушения внутриклеточного обмена веществ и интоксикации внутренних органов.
К почечным заболеваниям относятся: гломерулонефрит, пиелонефрит, а также почечнокаменную болезнь и наличие большого количества кист в почках.
Причины и механизм развития патологии
Выяснив, что такое уремия, необходимо разобраться, как она развивается и что провоцирует эту патологию. При нарушении функции почек в крови накапливаются отходы жизнедеятельности.
В основном это азотистые продукты, белковые вещества, продукты распада отмирающих клеток и тканей: мочевина, аминокислоты, глобулины, цианат, аммиак, а также глюкуроновая и щавелевая кислоты, ацетон и прочие соединения.
Они оказывают токсическое воздействие на жизненно важные органы, такие как печень, сердце и мозг человека.
Процесс интоксикации организма при данном синдроме проходит несколько этапов:
- серьезное нарушение метаболизма в клетках,
- дестабилизация кислотно-щелочного и водно-солевого обмена,
- появление вторичных нарушений в гормональной сфере,
- нарастание дистрофии.
Причины развития зачастую возникают внезапно и приводят к катастрофе или же могут развиваться постепенно. Отсюда и деление этого клинического синдрома на два вида: острый и хронический.
Основная причина острой формы – нарушение почечного кровотока, которое наблюдается, если человек пребывает в состоянии шока, если в его кровь проникают токсичные продукты при раздавливании мышечной ткани или при аллергических реакциях, сопровождающихся уничтожением собственных клеток организма.
Шоковые состояния бывают связаны со значительной потерей крови, отравлениями токсическими веществами или выраженной интоксикацией при заболеваниях инфекционного характера, обезвоживанием организма.
Развитие хронической уремии провоцируют следующие болезни: гломерулонефрит, сахарный диабет, амилоидоз, пиелонефрит, почечнокаменная болезнь, а также аденома простаты.
Для хронической формы характерно развитие нефросклероза, то есть появления рубцов на месте здоровой ткани почечных структур. Основные причины этой патологии – диабетическая нефропатия, мочекаменная болезнь и гломерулонефрит в хронической форме.
Нарушение нормальной работы почек при хронической уремии нарастает постепенно. Со временем, когда часть тканей почек замещается рубцами, возникает хроническая почечная недостаточность.
Если вначале уремия протекает в скрытой форме, когда недостаточность в результате изменения почечных структур компенсируют здоровые клетки, то затем идет процесс декомпенсации.
В итоге развивается азотемическая почечная недостаточность, которая характеризуется поражением внутренних органов.
От развития уремии в той или иной форме не застрахован ни один человек. К группе риска развития болезней, которые могут спровоцировать этот клинический синдром, относятся6
- будущие мамы, у которых увеличивающийся в размерах плод давит на мочевыводящие органы, что приводит к нарушению кровотока,
- женщины в климактерический период или имеющие заболевания мочеполовой сферы,
- мужчины с патологиями предстательной железы,
- лежачие пациенты.
19.12.1. Клинические проявления уремии
Наиболее
ранними являются неспецифические общие
симптомы — слабость, быстрая утомляемость,
бессонница.
Далее
появляются симптомы нарушения функций
и структуры различных органов:
• органов
пищеварения (анорексия, тошнота, рвота,
диарея, глоссит, стоматит, колит,
гастродуоденит, гепатит, изъязвления
слизистой, что в значительной степени
связано с экскрецией через нее азотистых
шлаков);
• сердечно-сосудистой
системы (артериальная гипертензия,
сердечная недостаточность, аритмия,
перикардит, остановка сердца);
• органов
дыхания (одышка, кашель, отек легких,
дыхание Куссмауля);
• системы
крови (анемия, лейкоцитоз, тромбоцитопатия);
• системы
гемостаза (кровоизлияния в кожу, маточные,
из слизистой пищеварительного тракта,
носовые кровотечения);
• центральной
и периферической нервной системы
(головная боль, ослабление памяти,
спутанное сознание, психическая
депрессия, кома, судороги, тремор,
мышечные подергивания, зуд, полиневриты);
• иммунной
системы (угнетение гуморального и
клеточного иммунитета, понижение
устойчивости к инфекции);
• кожи
— обнаруживается желтоватая окраска,
налет на ней мочевины, расчесы, петехиальная
сыпь;
• остеопороз,
остеомаляция.
Методы терапии
Методика, которая нацелена на лечение уремии, занимает достаточно длительный, продолжительный период. Это довольно сложный процесс, который состоит из нескольких приемов:
- режим лечебный;
- правильное сбалансированное питание;
- применение медикаментозных препаратов;
- очищение крови от различного рода токсических веществ, используя метод гемодиализа или же плазмафореза.
При сложных и слишком запущенных случаях, когда методы терапевтических манипуляций не дают эффекта, назначают оперативное вмешательство, которое заключается в трансплантации пораженного органа.
При использовании медикаментозных средств, большое внимание уделяют регидратационной и детоксикационной терапии. Пациенту вводят растворы глюкозы и физраствор
Объемы жидкости, которые вливаются больному уремией, зависят от того, в каком состоянии находится пациент.
Наиболее эффективным методом лечения уремии и ее последствий, является аппаратная терапия. В частоте случаев используют процедуру гемодиализа, которая производится при помощи специальной установки. Этот механизм, является фильтрационным приспособлением. При помощи процесса гемодиализа, очищается кровь от токсических веществ, которые образовались в организме и отложились в следствии нарушения прямых функций почки.
Морфологические изменения в почках
Выявленные изменения определяются зависимостью от причины и вида почечной недостаточности. При острой почечной недостаточности нарушения чаще связаны с синдромом «шоковой почки» или имеют особенности в зависимости от токсических свойств ядовитого вещества.
Шоковая почка
По внешнему виду отличается бледным корковым слоем с полнокровием юкстамедуллярной зоны. Гистологически выявляют очаги пораженного эпителия канальцев с дистрофией клеток. Реже наблюдается некроз.
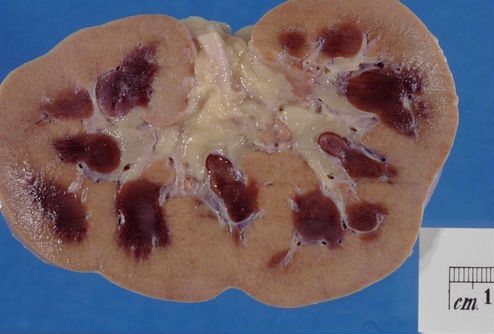
Для шоковой почки характерен внешний вид
Если шок вызван гемолизом или массивным разрушением мышечной ткани при синдроме длительного сдавления, то в почках находят нефрозоподобные изменения, тромбоз капилляров клубочков. Аналогичную картину обнаруживают при:
- бактериальном шоке и сепсисе;
- синдроме диссеминированного внутрисосудистого свертывания;
- эмболии околоплодными водами, осложняющей беременность.
Для затяжного процесса почечной недостаточности типично истончение коркового вещества. Патология беременности сопровождается кровоизлияниями и некрозом в корковом слое надпочечников.
Участки некроза ограничены демаркационным лейкоцитарным валом. Далее в них формируется кальциноз или фиброз.
Токсическая почка
Изменения определяются свойствами нефротоксических веществ. Под действием ядов, блокирующих сульфгидрильные группы (пример, соли тяжелых металлов), возникает коагуляционный некроз эпителия канальцев. К концу первой недели наступает отторжение некротических масс с начинающейся регенерацией клеток.
При отравлении этиленгликолем образуется симметричный некроз коркового слоя, сочетающийся с нефрозом. Почка увеличивается в размерах. Гистологически обнаруживаются:
- тромбы в капиллярах клубочков;
- дистрофия эпителия канальцев в проксимальных и дистальных отделах нефронов;
- кристаллы оксалатов внутри клеток и в просвете канальцев.
Для отравления дихлорэтаном характерна жировая дистрофия клеток эпителия проксимальных и дистальных почечных канальцев. Такие ядовитые вещества, как хлороформ и четыреххлористый углерод вызывают дистрофию клеток извитых почечных канальцев.
Гемолитические яды (уксусная кислота, мышьяк, медный купорос, амино- и нитросоединения) способствуют развитию острого гемоглобинурийного нефроза. На морфологические изменения влияет нарушение транспортировки гемоглобина по почечному клубочку. Визуально видна черно-бурая исчерченность почечных пирамидок на разрезе, что вызвано образованием пигментных цилиндров.
Гистологически обнаруживаются:
- поражение эпителиальных клеток проксимальных канальцев молекулами гемоглобина;
- разрыв канальцев в дистальных отделах;
- выход содержимого в окружающую ткань;
- воспалительная реакция вокруг канальцев с последующим перекрытием просвета.

Уксусная кислота широко применяется в пищевой промышленности для консервирования, врачам приходится сталкиваться с ее гемолитическими свойствами
Морфологические изменения при хронической почечной недостаточности сопровождаются характерными нарушениями, вызванными основным заболеванием. Уменьшается масса функционирующих нефронов, они постепенно атрофируются, паренхима почки заполняется нефункционирующей склерозированной тканью.
Анализы и диагностика
Для постановки диагноза уремии изучают данные анамнеза и клинические проявления, проводят различные лабораторные исследование:
- общие анализы крови и мочи;
- проба Реберга – для определения уровня креатинина в моче и кровотоке;
- проба Зимницкого – для оценки способности почек к разведению мочи;
- биохимические анализы крови на уровень мочевины, мочекислоты, креатинина, выявление повышенного содержания электролитов;
- УЗИ почек для оценки состояния коркового и мозгового слоя, выявления новообразований, камней, склеротических или других патологических изменений в почках;
- проведение экскреторной (выделительной) урографии и компьютерной томографии.
Уремический гастрит у кошек: симптомы и лечение
Отдельного упоминания заслуживает такой вид гастрита кошек, как уремический. Хроническая почечная недостаточность — проблема, часто выявляемая у кошек, особенно это касается животных старше 8 лет. Вне зависимости от причины, вызвавшей нарушение работы почек, заболевание характеризуется общим набором патологических изменений в организме.
Одним из них становится уремия — патология, сопровождающаяся сильными изменениями биохимических показателей организма животного. Дословно с греческого слово переводится как «мочекровие» и характеризуется скоплением в крови азотистых метаболитов, которые нарушают работу всех систем органов.
На поздних стадиях болезни токсины накапливаются в больших количествах и начинают выделятся через слизистые и кожу. Выделение через слизистую оболочку желудка вызывает уремический гастрит кошек, симптомы которого присоединяются к общей картине уремического синдрома.
У кошек наблюдаются:
- потеря аппетита;
- астения;
- апатия;
- повышенная жажда;
- запах аммиака изо рта;
- сильная рвота;
- диарея;
- снижение температуры тела.
Воспаление не локализуется только в желудке, поэтому сопровождается воспалением других слизистых, ухудшением зрения, нарушениями в работе сердца и т.п. Диагноз ставится, исходя из совокупности симптоматики прогрессирующей почечной недостаточности, и подтверждается анализами.
Что делать при уремическом гастрите?
К сожалению, никакая терапия не может вылечить почечную недостаточность, поэтому лечение уремического гастрита у кошек сводится к стабилизации общего состояния.
При выявлении этого заболевания обычно назначаются следующие меры:
- особая диета с пониженным содержанием белков и фосфора;
- инфузионная терапия;
- противорвотные препараты;
- блокаторы H2-рецепторов.
Продлить жизнь животного и улучшить её качество при почечной недостаточности возможно только при условии ежедневного приёма определённых препаратов, постоянного мониторинга состояния и корректировки назначений со стороны ветеринарного специалиста.
Гастрит — часто встречающаяся болезнь кошек, которая, тем не менее, не должна оставаться владельцами без внимания. При возникновении любых расстройств пищеварительного тракта лучшим решением будет тщательно пересмотреть рацион животного и как можно скорее обратиться к ветеринарному врачу.
ВНИМАНИЕ, ИССЛЕДОВАНИЕ! Вместе со своей кошкой Вы можете в нём участвовать! Если вы живёте в Москве или Подмосковье и готовы регулярно наблюдать, как и сколько ест ваша кошка, а также не забывать всё это записывать — вам привезут БЕСПЛАТНЫЕ НАБОРЫ ВЛАЖНЫХ КОРМОВ. Проект на 3–4 месяца
Организатор — ООО «Петкорм»
Проект на 3–4 месяца. Организатор — ООО «Петкорм».
+7 (985) 904-64-16