Что такое внебольничная пневмония, ее причины, симптомы и лечение
Содержание:
- Что такое внебольничная пневмония?
- Что такое внебольничная пневмония у взрослых и как её диагностировать
- Возможные осложнения
- Причины развития (этиология и патогенез)
- Возбудители и этиология болезни
- Диагностика и лечение
- Причины возникновения у взрослых
- Что собой представляет пневмония
- Диагностика и лечение
- Лечение пневмонии
- Признаки и симптомы
- Диагностика
- Диагностика
- Классификация
- Важные нюансы лечения
- Медикаментозное лечение
Что такое внебольничная пневмония?
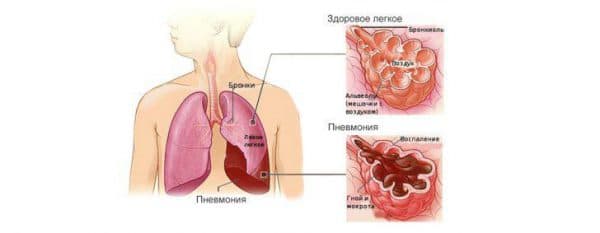
Внебольничная пневмония — это пневмония, которая развилась вне лечебного учреждения или в течение 48 часов после поступления пациента в стационар. Во время пандемии COVID-19 многие случаи внебольничной пневмонии были связаны именно с коронавирусом.
При легком течении коронавируса дыхательной недостаточности не фиксируется, но тяжелое течение может проявить себя именно случаем внебольничной пневмонии и развитием дальнейших серьезных осложнений, вплоть до летального исхода.
Любая пневмония, если говорить не медицинскими терминами — это воспаление легких. Такое воспаление может быть вызвано разными микроорганизмами, до появления коронавируса, одним из них была, например, микоплазма. Такие пневмонии имеют совершенно разные картины, именно поэтому одним из диагностических методов при постановке диагноза «коронавирус» может являться КТ.
COVID-19 вызывает поражение альвеол на уровне генов, его мишенью в человеческом организме стал белок АТЕ-2, количество которого увеличивается с возрастом, что объясняет, почему внебольничная пневмония при COVID-19 в меньшей степени угрожает детям. Этот белок содержится не только в легких, вирус опасен и для кишечника, репродуктивной системы, сердца. Если организм ослаблен хроническими заболеваниями, кроме внебольничной пневмонии развиваются и другие острые состояния.
Что такое внебольничная пневмония у взрослых и как её диагностировать
В каждом отдельном случае течение и симптомы заболевания могут отличаться, но все они имеют определенную общность. Первые дни лечения проводятся без четкого определения возбудителя. В этот период она подразделяется на типичную и нетипичную. Если человек ослаблен, заболевание может протекать без резкого подъёма температуры и болей в груди, особенно у лиц пожилого возраста.
Внегоспитальная пневмония около 25% лиц старше 65 лет имеют атипичную клинику, характеризующуюся утомляемостью, слабостью, одышкой и повышенной потливостью. Если она распознана поздно и антибактериальная терапия с задержкой, более 8 часов от начала болезни, прогноз менее благоприятный.
Если пациент жалуется на одышку, боли в груди, кашель, немотивированную слабость, ночную потливость следует заподозрить ВП и провести исследования для её исключения или подтверждения незамедлительно.

При подтверждении поражения решается вопрос о лечении. Самая многочисленная группа больных лечится амбулаторно. Дома можно если пациент молод, не отягощен хроническими заболеваниями, болезнь переносится в легкой форме. Назначается антибиотикотерапия и контроль процесса. Рекомендован постельный режим.
Госпитализируется 20% от всех больных, если диагностируется внебольничная тяжелая пневмония. Это отягощенное состояние, при котором наблюдается 12% смертельного исхода.
При очень тяжелом течении госпитализируют в отделение интенсивной терапии. Летальность у таких пациентов 40%. Чаще всего развиваются на фоне хронических сопутствующих заболеваний. У пожилых и истощенных диетами лиц. К группе риска относятся и дети.
Перечень поражающих агентов при типичных воспалениях органов дыхания:
Терапия осложняется развитием резистентности возбудителей болезни к антибиотикам и частые случаи возникновения осложнений на их введение. Ведутся активные поиски действенного препарата с наименьшими побочными эффектами.
Возможные осложнения
Двухсторонняя нижнедолевая и верхнедолевая пневмония может привести к серьёзным последствиям. Вот основные из них:
- абсцесс либо гангрена лёгких;
- анемия;
- сердечная недостаточность;
- плеврит;
- обструктивный синдром;
- недостаточность дыхательная;
- менингит и др.
Крайне важно своевременно начать лечение. От этого напрямую зависит срок выздоровления
При грамотной терапии организм полностью восстанавливается за три-четыре недели.
У 70 процентов больных после данной патологии лёгочная ткань восстанавливается полностью. Участки пневмосклероза диагностируются у 20 процентов больных. Соединительную ткань в лёгких выявляют в 7 процентах ситуаций.
Внимание! При ненадлежащей терапии прогноз неблагоприятный. Не исключается летальный исход
Причины развития (этиология и патогенез)
Существует ряд инфекционных агентов (возбудителей), которые вызывают появление и развитие заболевания. Передаваться они могут рядом способов, самыми распространенными из которых являются:
- Воздушно-капельный;
- Контактно-бытовой;
- Через лимфу либо кровь из других тканей организма, пораженных инфекцией;
- С частицами пищи, рвотных масс, которые случайно попадают в органы дыхания.
пути заражения пневмонией
Но попадание в легкие возбудителя еще не гарантирует развитие болезни пневмонии. Запуску болезни способствуют различные факторы:
- Снижение иммунитета, которое может быть как постоянным, так и временным, и часто обусловлено наличием тяжелых хронических заболеваний, неправильным питанием, вредными привычками;
- Переохлаждение;
- Стрессы;
- Нарушение работы нервной системы;
- Наличие в анамнезе острых респираторных заболеваний, которые не предавались лечению или были излечены не до конца;
- Перенесенные травмы органов дыхания;
- Хронические болезни дыхательной системы, в том числе вызванные частыми простудными болезнями;
- Наличие сердечной недостаточности, сахарного диабета;
- Вредные привычки (курение, алкогольная, наркотическая зависимость).
Реже встречается пневмония неинфекционного происхождения. Патология может быть вызвана такими причинами:
- Травма грудной клетки;
- Аллергическая реакция;
- Воздействие на организм токсических веществ;
- Влияние ионизирующего излучения.
Возбудители и этиология болезни
Этиология внебольничной пневмонии обусловлена бактериальным инфицированием дыхательных путей. В 20% случаев у детей болезнь вызывает пневмококк (streptococcus pneumonia). У взрослых чаще встречается правостороннее нижнедолевое воспаление, обусловленное смешанной флорой.
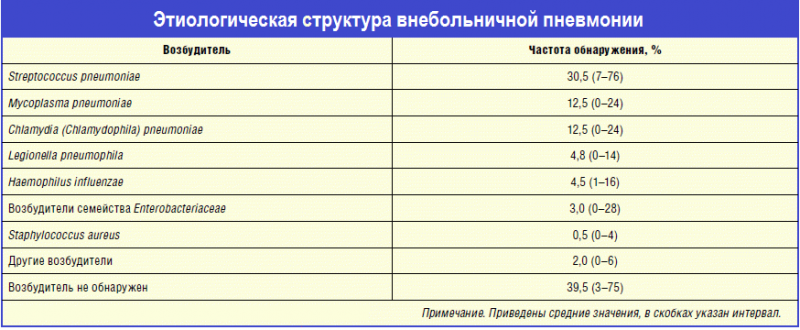
Распространенные возбудители внебольничной пневмонии:
- Mycoplasma pneumoniae;
- Chlamidia pneumoniae;
- Klebsiella pneumoniae;
- Haemophilus influenzae;
- Escherichia coli;
- Staphylococcus. aureus;
- Streptococcus pyogenes;
- Chlamidia psittaci;
- Coxiella burnetii;
- Legionella pneumophila.
Этиология заболевания влияет на лечение. Использование антибиотиков на ранних стадиях болезни позволяет предотвратить дыхательную недостаточность и летальный исход
Для назначения адекватных препаратов важно определить возбудителя болезни. При кажущейся простоте терапии патологии у детей, на практике врачи сталкиваются с серьезными сложностями
При кажущейся простоте терапии патологии у детей, на практике врачи сталкиваются с серьезными сложностями.
Патогенез патологических изменений легочной ткани зависит от типа бактериального агента и механизма действия его токсинов. К примеру, Pseudomonas aeruginosa провоцирует развитие гнойных очагов в легочной паренхиме, которые вызывают повышение температуры и становятся причиной летального исхода при неадекватном или запоздалом лечении.
Внегоспитальная пневмония по-разному протекает у детей и пожилых, людей с сильным и ослабленным иммунитетом.
Если заболевание спровоцировано пневмококком (S.pneumoniae), у большинства пациентов при укреплении иммунной системы организм самостоятельно справляется с бактериальным агентом. Под прикрытием антибактериальных препаратов излечение наступает через 7-10 дней.
У пожилых людей пневмококк обуславливает длительные и затяжные правосторонние нижнедолевые пневмонии с рецидивами. Патогенез тяжелого течения болезни обусловлен слабостью местных защитных факторов дыхательных путей (отсутствие альвеолярных макрофагов, хронический бронхит).
Хламидийная внегоспитальная пневмония, провоцируемая Chlamidia pneumoniae (частота распространенности от 10 до 15%), имеет склонность к частым рецидивам и хроническому течению. Она слабо подвергается коррекции антибактериальными средствами.
Этиология болезни обуславливается не только бактериальными агентами. Внебольничная пневмония в зимнее время вызывается вирусами – коронавирус, грипп, Хантавирус, рс-вирус. Классическое течение таких воспалений легких не превышает 14 дней. На вирусы антибактериальное лечение не оказывает действия, но врачи назначают препараты, чтобы исключить присоединение бактериальной инфекции.
Подбирая лечение, нельзя забывать о возможности микст-инфекции, когда к одному патологическому агенту присоединяются другие бактериальные возбудители.
Как возбудитель внебольничной пневмонии попадает в дыхательные пути:
- Аэрозольный (воздушно-капельный) путь – вдыхание воздуха с микробами;
- Аспирационный – попадание в дыхательные пути микробов, заселяющих носоглотку, при рвоте или заглатывании содержимого желудка;
- С кровью (гематогенный) – при наличии инфекций в органах;
- Контактный – из соседних органов при наличии в них воспаления (абсцесс поджелудочной железы).
Некоторые микроорганизмы, выявляемые при бактериальном посеве, не вызывают воспаления верхних дыхательных путей. Их выявление свидетельствует лишь о загрязнении ротоглотки — Candida spp., Neisseriaspp., Enterococcusspp.
Учитывая сложность определения этиологического фактора болезни, предлагаем разделить всех пациентов по категориям на основе причины воспаления легких по возрастам, симптомам и возбудителям (см. таблицу №1).
| Группа | Симптомы | Предполагаемые возбудители |
| 1 | Внебольничная пневмония легкого течения у пациентов до 55 лет при отсутствии сопутствующих болезней | M. pneumoniae S. pneumoniae C. pneumoniae |
| 2 | Амбулаторные пациенты:Внебольничная пневмония легкого течения до 55 лет с осложнениями и вторичными болезнями | H. influenzae S. pneumoniae. S. aureus C. pneumoniae Enterobacteriaceae |
| 3 | Внебольничная пневмония среднего течения у пациентов терапевтических отделений | H. influenzae. aureus Enterobacteriaceae C. pneumoniae S. pneumoniae |
| 4 | Внебольничная пневмония тяжелого течения с необходимостью госпитализации в пульмонологическое отделение (по клиническим показаниям) | Legionella spp. S.pneumoniae Enterobacteriaceae S. aureus |
Диагностика и лечение
Каким образом проводится диагностика и лечение внебольничной пневмонии, конечно же, интересует больных этим недугом. После анамнестической беседы проводится общий осмотр с применением аускультации легких справа и слева, перкуссии и т. д. Для уточнения диагноза и выявления различных аспектов больному назначается рентгенографическое обследование грудной клетки. Для этого делаются снимки этой области в прямой и боковой проекции.
Из дополнительных обследований проводятся:
- лабораторные исследования крови и мочи;
- фибробронхоскопия для выявления состояния бронхов и трахеи;
- электрокардиограмма.
Когда все ключевые моменты клинической картины определятся, приступают к лечению.
Лечение внебольничной пневмонии должно быть комплексным. Оно зависит от природы возбудителя патологии. Больные со средней и тяжелой степенью пневмонии нуждаются в госпитализации. Терапия внебольничной пневмонии проводится амбулаторно или стационарно. Помимо симптоматики и степени тяжести, внебольничная пневмония у взрослых пациентов требует лечения в зависимости от возраста.
Условное разделение предполагает включение в 1-ю группу пациентов, не достигших 60-летнего возраста и не имеющих тяжелых сопутствующих заболеваний. Во 2-ю группу включаются пациенты 60 лет и старше или больные с серьезными сопутствующими болезнями независимо от возраста. Курс лечения для конкретного пациента составляется исходя из того, в какую из групп больного можно включить. Подобное разделение практикуется только для пациентов с легкой формой внебольничной пневмонии, которые могут лечиться амбулаторно.
Терапия проводится с применением таких препаратов:
- антибиотики (подробнее тут);
- жаропонижающие (Ибупрофен, Парацетамол) и болеутоляющие препараты;
- фторхинолоны;
- пенициллины;
- цефалоспорины 2 поколения;
- макролиды;
- отхаркивающие средства (подробнее о них тут);
- иммуномодуляторы;
- витамины (Компливит, Дуовит).
В редких тяжелых случаях может потребоваться хирургическое вмешательство.
Внебольничная правосторонняя нижнедолевая пневмония – опасное заболевание. Избежать заражения поможет профилактика: вакцинация, правильный образ жизни, сбалансированный режим питания, закаливание и отказ от вредных привычек.
Причины возникновения у взрослых
Причины пневмонии бывают различными, но для развития заболевания необходимы два компонента: возбудитель и факторы риска. Начнем со второй позиции. В большинстве случаев именно предрасполагающие факторы ухудшают работу иммунной системы, что дает почву для внедрения и распространения инфекции.
Факторы риска
- курение,
- слабая иммунная система (наркомания, ВИЧ(СПИД), туберкулез, постлучевые состояния, онкопроцессы и другое),
- хроническая обструктивная болезнь легких (ХОБЛ),
- почечная и печеночная недостаточность,
- аутоиммунные заболевания,
- использование определенных лекарств, включая ингибиторы протонной помпы (омепразол),
- хронический алкоголизм.
Риск заражения повышается при контакте с заболевшими и в период эпидемий.
Подробнее о факторах риска >,>,
Этиология (возбудители)
Многие виды микробов могут вызывать пневмонию, но некоторые типы вызывают CAP чаще. Во всем мире Streptococcus pneumoniae является бактерией, которая чаще всего провоцирует внебольничную пневмонию у взрослых. Также перечислим некоторые другие распространенные бактерии-возбудители, вызывающие CAP:
- haemophilus influenzae,
- микоплазма,
- хламидия,
- legionella,
- грамотрицательные бациллы,
- staphylococcus aureus.
Вирус гриппа является основной причиной CAP (среди вирусов), поэтому важно иметь историю болезни пациента. Наличие гриппа делает человека более восприимчивым к бактериям, способным вызывать пневмонию
Этот тип самый агрессивный среди вирусных пневмоний. Другие типы вирусов также могут вызывать внебольничную пневмонию. Перечислим их: парагрипп, эхо вирус, аденовирус, коксаки вирус, другие. Фактически вирусы ответственны за большинство эпизодов CAP. Грибы и паразиты также могут вызывать CAP.
Подробнее обо всех возбудителях пневмонии >,>,
Что собой представляет пневмония
Воспаление легких занимает четвертое место в структуре смертности после сердечно-сосудистых заболеваний, онкологии и травматизма.
Пневмонию классифицируют по нескольким критериям:
- на основании эпидемиологических показателей;
- по причинному фактору;
- по механизму развития;
- по характеру течения;
- с учетом развития осложнений;
- по степени вовлеченности легочной ткани;
- по степени тяжести и другим факторам.
Помимо внебольничной пневмонии, различают госпитальную (внутрибольничную), типичную и атипичную, очаговую и тотальную, острую и хроническую, иммунодефицитную, послеоперационную и другие группы.
Тяжелая форма пневмонии характеризуется плохим прогнозом и требует лечения в условиях реанимации. Лечение легкой формы воспаления может проводиться в домашних условиях.
Диагностика и лечение
Если возникли симптомы воспаления легких у взрослых без температуры, то назначают диагностические исследования для подтверждения диагноза:
- рентген. Эта процедура назначается в первую очередь при подозрении на пневмонию. Она позволяет определить локализацию воспалительного процесса. На снимке также проявляются патологические изменения в корнях легких;
- КТ или МРТ. Они необходимы, если рентген не позволил получить полную информацию о состоянии легких. Это более дорогая процедура, но с ее помощью можно определить всю картину развивающейся патологии;
- лабораторное исследование крови на определение скорости оседания эритроцитов, гемоглобина, уровня лейкоцитов и других показателей;
- бронхоскопия. Если у человека пневмония, протекающая без температуры и кашля, то назначают бронхоскопию. В просвет между бронхами вводят трубку для установления причины проблемы и подбора способа терапии.
Если возникли симптомы пневмонии у взрослых и диагноз подтвердился, назначают лечение. От правильности составленного курса зависит, возникнут осложнения или нет. Пациента обязательно госпитализируют и назначают комплекс терапевтических мероприятий. Больной должен находится в условиях стационара для того чтобы можно было оказать первую помощь при:
- тяжелой дыхательной недостаточности;
- глубоких иммунологических нарушениях.
Если у человека возникли признаки воспаления легких и назначенное лечение в течение нескольких дней не дает результатов, его также срочно госпитализируют. В первую очередь, если возникла без температуры пневмония, больному показан постельный режим в полусидящем положении. В помещении должны постоянно проводить влажную уборку и проветривание. Показана диета с низкокалорийной легкоусваевамой пищей и употребление большого количества жидкости, в особенности, морсов, соков и травяных чаев. Если развиваются пневмонии симптомы без температуры, то лечение состоит из таких шагов:
Антибактериальной терапии. Лечение проводят с помощью антибиотиков второго и третьего поколения. Это фторхинолоны, цефалоспорины, макролиды и другие. Если через двое суток препарат не помогает, назначают другой.
Противовирусных препаратов. Если воспаление легких у взрослого возникло в результате заражения аденовирусом, вирусом парагриппа и другими, то антибиотики не помогут, необходимо провести лечение противовирусными средствами.
Антимикотиков или противопаразитарных медикаментов. Они необходимы в случае грибкового или паразитарного заражения.
Кислородотерапии. Пневмония без температуры при наличии выраженных гипоксических проявлений лечится с помощью аппарата искусственной вентиляции легких. Больного подключают к нему в реанимационном отделении для мониторинга состояния дыхательной системы.
Отхаркивающих и муколитических препаратов
Они являются важной частью терапии воспаления легких без температуры у взрослого.
Симптоматического лечения. Могут назначать также препараты для укрепления иммунитета, витаминные комплексы, физиотерапевтические процедуры, дренажные массажи, пробиотики для улучшения работы кишечника, сорбенты для выведения токсинов.
При пневмонии у взрослого человека без температуры существует высокий риск развития осложнений, поэтому как проявляется эта проблема, должен знать каждый, чтобы вовремя обратиться к врачу. Отсутствие надлежащей помощи или неправильное лечение может привести к:
- бронхообструкции с приступами астмы;
- инфекционно-токсическому шоку;
- легочно-сердечной патологии;
- отеку легких;
- тромбозу микроциркулярных сосудов;
- сухому или эксудативному плевриту.
Пневмония может иметь разные признаки. Иногда болезнь вообще никак не проявляется. Именно из-за трудностей с идентификацией легочного воспаления многие пациенты обращаются к врачу, уже имея осложнения. Поэтому, если возникла простуда, ощущается боль в груди, одышка, при дыхании не двигается одна половина груди, необходимо идти в больницу.
Лечение пневмонии
Пациентов с тяжелой формой пневмонии госпитализируют, при легком течении болезни лечение пневмонии разрешается проводить в домашних условиях. Комплекс методов по лечению пневмонии включает в себя не только медикаментозные препараты, но и другие специфические мероприятия. Процесс лечения этого заболевания предполагает:
- большое количество воды ежедневно;
- постельный режим;
- калорийное питание с высоким содержанием витаминов;
- проведение антибактериальной терапии;
- лечение с использованием антибиотиков (наиболее распространенные варианты – ампициллин, амоксиклав, рулид, цефазолин);
- дезинтоксикационная терапия;
- лечение иммуностимуляторами для активации внутренней системы организмы на борьбу с заболеванием;
- жаропонижающие средства для снижения слишком высокой температуры;
- муколитические сиропы и таблетки;
- антигистаминные препараты.
Это первичный курс, назначаемый при пневмонии. В зависимости от конкретного случая врачом могут назначаться и другие препараты. Антибиотики при пневмонии во время лечения могут меняться. Курс лечения ими продолжается до 14 дней. Когда интоксикации и лихорадка прекращаются или значительно уменьшаются, могут назначаться дополнительные методы лечения, включающие:
- физиотерапию;
- лечебную физкультуру.
Признаки и симптомы

- кашель с зелёной, жёлтой или кровавой мокротой;
- температура, озноб или сильный тремор;
- сбивчивое дыхание;
- дыхание и сердцебиение, которые становятся быстрее, чем обычно;
- боль в груди или спине при вдыхании или кашле;
- усталость и потеря аппетита;
- одышка;
- проблемы с чётким мышлением (особенно у пожилых людей).
Боль в груди плевритная и прилегает к инфицированной области. Пневмония может проявляться в виде болей в верхней части живота, когда нижнедолевая инфекция раздражает диафрагму. Также распространены гастроинтеральные симптомы (тошнота, рвота, диарея). Существует также вариация симптомов, зависящая от возраста. Так, инфекция у младенцев может проявляться как неспецифическая раздражительность и беспокойство, а в пожилом возрасте проявление болезни может выражаться спутанностью сознания и обнубиляцией (помрачением).
Ранее считалось, что симптомы и признаки воспаления лёгких различаются по типу патогена. Однако проявления болезни у пациентов с типичными и атипичными патогенами значительно схожи и применимы для других неинфекционных воспалительных заболеваний лёгких, таких как гиперчувствительный (аллергический) пневмонит и организующая пневмония.
Диагностика
Диагностика внебольничной пневмонии:
- Лихорадка.
- Сухой кашель.
- При прослушивании слышны мелкопузырные хрипы.
- В крови повышен уровень лейкоцитов.
- В лёгких на рентгене инфильтрат.
Рентген в начальной стадии не информативен, так как не даёт чёткой интерпретации результатов. Инфильтративные изменения на рентгенографии выражены слабо, особенно у пожилых людей. Поэтому диагноз приходится ставить в основном по результатам дифференциальной диагностики внебольничной пневмонии.
Дифференциальная диагностика внебольничной пневмонии включает в себя:
- Возраст больных. Любой, но в основном лица младше 50 лет.
- Пол.
- Болеют как мужчины, так и женщины.
- Как начинается болезнь. Обычно остро с явлениями лихорадки.
- Кашель. В начальных стадиях может отсутствовать.
- Затруднения дыхания. Как правило, возникают уже при большой степени поражения лёгкого.
- Мокрота с кровью. Бывает достаточно редко.
- Боль в груди. Возникает при сильном поражении плевры.
- Интоксикация. Выражена слабо.
- Физикальные данные. Ярко выражены, дыхание затрудненно, слышны влажные хрипы.
- Лабораторные исследования. Повышение лейкоцитов. Усилена СОЭ. Все параметры приходят в норму после окончания пневмонии.
- На рентгене. В ранних стадиях неинформативен, в поздних — очаговые тени однородны, границы расплывчаты, усиление легочного рисунка, увеличение корней легкого. Поражаются обычно нижние доли.
- Эффект от антибиотикотерапии. Ярко выражен, улучшение состояния через 10-13 дней.
Диагностика
Пульмонолог либо терапевт ставят предварительный диагноз. Обязательно назначается рентген. Двухсторонняя пневмония (воспаление лёгких) определяется на снимке затемнениями, которые могут занимать различную площадь. Может быть усилен лёгочный рисунок, синусы расширены, плевральные листы смещены.
Также назначается общий анализ крови. Такое исследование позволяет выявить лейкоцитоз и рост СОЭ. Ещё проводится бакпосев. Благодаря этой процедуре удаётся установить возбудителя болезни.
По завершении терапии проводится контрольный рентген. Также в некоторых случаях берётся бакпосев мокроты, исследуется кровь.
Классификация
На сегодня пневмонии классифицируют по условиям зарождения болезни:
- внебольничная пневмония (которой человек заразился не в больнице, а дома, на улице и пр.)
- госпитальная/нозокомиальная
- пневмония у лиц с иммунодефицитными состояниями
- аспирационная
По тяжести внебольничную группу пневмоний делят на 3 группы:
— нет необходимости в госпитализации (смертность на уровне от 1% до 5%)
— при которых необходима госпитализация больных в стационар (смертность на уровне 12%)
— при которых необходима госпитализация больных в ОРИТ (смертность на уровне 40%)
Тяжелая внебольничная пневмония — пневмония, которая имеет высокий рикс смерти в исходе и требует помещения больного в ОРИТ. Если у человека есть тяжелый сепсис или септический шок, дыхательная недостаточность и распространённость лёгочных инфильтратов согласно проведенному рентген-исследованию, то речь идет именно о тяжелой внебольничной пневмонии.
Важные нюансы лечения
При двухстороннем воспалении лёгких проводится симптоматическая терапия. План лечения разрабатывается на основе итоговой диагностики, клинической картины и некоторых иных моментов.
Из-за данной патологии в организм попадает недостаточное количество кислорода. По этой причине в первую очередь прописываются медикаменты, которые помогают устранить нехватку кислорода. Также назначаются такие препараты:
- антибиотики (нацелены на определённого возбудителя);
- антигистаминные;
- жаропонижающие;
- муколитические;
- противовоспалительные;
- бифидобактерии;
- иммуномодуляторы.
Внимание! Рекомендован постельный режим
Важно исключить физическое перенапряжение. Необходимо регулярно наводить порядок в помещении, где находится больной
Необходимо регулярно наводить порядок в помещении, где находится больной.
Лечение двухсторонней лёгочной пневмонии также предусматривает выполнение физиотерапевтических процедур. Они позволяют ускорить выздоровление и укрепить иммунную систему. Чаще всего назначают следующее:
- электрофорез;
- лечебный массаж;
- ультрафиолетовые ванны;
- УВЧ;
- ЛФК и пр.
После перенесённого заболевания необходимо регулярно гулять на свежем воздухе. Показана особая диета, пища должна быть наполнена минералами, витаминами, белками. Также рекомендован отдых в специализированном санатории.
Медикаментозное лечение
Вне зависимости от этиологии пневмонии на начальных этапах проводят эмпирическую терапию. При выборе лекарственных препаратов врач учитывает степень тяжести заболевания, факторы риска, переносимость медикаментов.
 Медикаментозное лечение при любой стадии пневмонии
Медикаментозное лечение при любой стадии пневмонии
Антибактериальное лечение внебольничной формы недуга начинают с цефалоспоринов в сочетании с фторхинолонами или макролидами. Если возбудителями предположительно являются легионеллы, в комплекс добавляют Рифампицин.
При аспирационной пневмонии назначают Амоксициллин с клавулановой кислотой. Пневмококковую инфекцию лечат β-лактамами (Цефоруксим). При смешанной микрофлоре прописывают антибиотики широкого спектра внутривенно и противопневмококковый фторхинол перорально.
При легкой и средней тяжести воспаления антибиотики принимают до снижения и нормализации температуры тела, длительность лечения составляет 7–10 дней. Если выявлена микоплазменная или хламидийная инфекция, терапия более продолжительная, лекарство пациенты принимают 14 суток.
Стафилококковую и внебольничную нижнедолевую пневмонию, вызванную грамотрицательными бактериями, лечат 14–21 день
Важно своевременно выявить и начать терапию тяжелой формы воспаления легких. Пациентов помещают в отделение интенсивной терапии из-за высокого риска развития осложнений и летального исхода
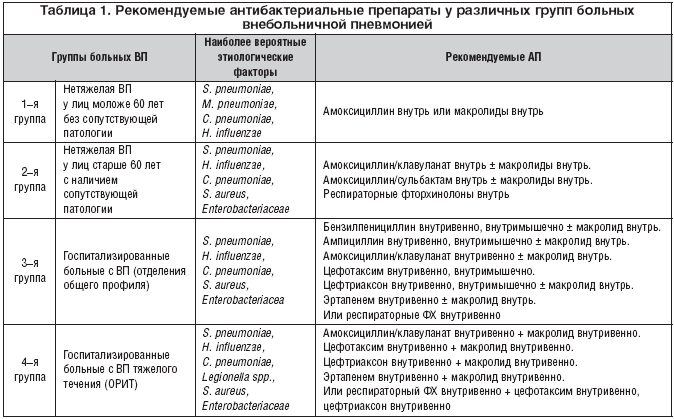 Рекомендуемые антибактериальные препараты у различных групп больных внебольничной пневмонией
Рекомендуемые антибактериальные препараты у различных групп больных внебольничной пневмонией