Чёрный акантоз у человека: причины, лечение, фото
Содержание:
Симптомы и формы заболевания
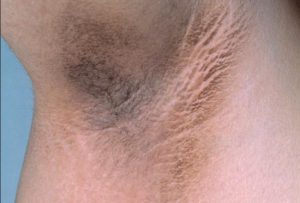
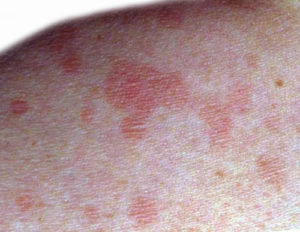
Основными симптомами данного заболевания является кератоз (утолщение кожи), гиперпигментация и сосочковые разрастания на пораженных участках. Пораженные участки локализуются симметрично, чаще всего в паховых и в подмышечных складках, в местах локтевых и коленных сгибаний, в межъягодичной области, в области задней части шеи и под молочными железами. Очень редко заболевание развивается на слизистых оболочках рта и в области половых органов. Заболевание начинается внезапно с появлением желтых пятен, которые впоследствии приобретают очень темный, почти черный цвет. На пораженных участках кожа утолщается, становится сухой и шершавой, с плотными рядами сосочковых разрастаний, что придает ей бугристо – бородавчатый вид. Сосочковые разрастания внешне напоминают остроконечные кондиломы.
Рост папилломотозных высыпаний также развивается на слизистых оболочках рта, но в этом случае не наблюдается пигментная дистрофия слизистых оболочек. При поражении языка, он приобретает шершаво – морщинистую поверхность. Порой черные пятна выглядят весьма неприглядно, так как возникает ощущение грязного, немытого тела, что в свою очередь может вызвать у больного дискомфорт психологического характера.
Обычно при черном акантозе не существует субъективных ощущений: больные не жалуются на боль, зуд или раздражение кожи. Очень редко у некоторых больных возникает легкий зуд и ощущение покалывания на пораженных участках. Степень проявления симптомов зависит от формы заболевания. Выделяют три основные формы черного акантоза:
- доброкачественная (ювенильная);
- злокачественная (парнеопластическая);
- псевдоакантоз.
Доброкачественная форма развивается чаще всего вследствие генетических или эндокринных патологий. Эта форма черного акантоза является врожденной и проявляется в детском или подростковом возрасте. Другое название заболевания – ювенильный акантоз. Данная форма характеризуется меньшим поражением кожи, отсутствием или нестабильностью симптомов, некоторые симптомы могут проявляться, другие же – нет. Этот вид акантоза может остановиться в прогрессе после полового созревания или же совсем исчезнуть.
Злокачественная форма развивается как результат раковых патологий внутренних органов и, как правило, развивается быстрее и интенсивнее остальных форм акантоза. Симптомы появляются спонтанно и стремительно прогрессируют. При этой форме акантоза могут поражаться слизистые оболочки внутренних органов: влагалища или пищеварительного тракта. На тыльных сторонах кистей образовываются папулы бородавчатого типа, телесного или красно-коричневого цвета. Папулы имеют склонность к слиянию между собой, образуя бляшки и обширные конгломераты утолщенной и огрубевшей кожи. В случае ремиссии злокачественного заболевания также наблюдается ремиссия и на участках, пораженных черным акантозом, но в случае рецидива симптомы возобновляются.
Псевдоакантоз является следствием ожирения, прежде всего у женщин и имеет прямую связь с нарушениями эндокринной системы (в большинстве случаев из-за дисфункции яичников). У тучных людей появляются симптомы черного акантоза в области крупных складок. Папилломатозные высыпания, как правило, не наблюдаются или же их единицы. Заболевание полностью исчезает после нормализации веса и устранения причин ожирения.
Диагностика
Для идентификации паракератоза в первую очередь необходим осмотр врача на гинекологическом кресле. Совместно с этим доктор выясняет анамнез жизни женщины, наличие у нее сопутствующих гинекологических заболеваний, особенности половой жизни, были ли роды и аборты.
Если врач заподозрил развитие патологии шейки матки, то обязательно назначается полное обследование, включающее в себя следующие манипуляции:
Основной метод диагностики фоновых заболеваний шейки матки. С его помощью можно выявить изменения на органе, размеры поражения и количество патологических очагов.
Исследование, позволяющее выявить наличие раковых клеток на поверхности шейки матки.
Метод, сочетающий в себе окрашивание мазка с шейки матки различными веществами и осмотр полученных материалов под микроскопом.
Является результатом проведенной биопсии шейки матки. Также как и два предыдущих метода позволяют выявить изменения на клеточном уровне и выявить наличие раковых перерождений.
Так как паракератоз очень схож с другими проявлениями лейкоплакии (гиперкератоз, акантоз), для проведения дифференциальной диагностики необходимо использовать все вышеперечисленные методы исследований.
Причины
Чёрный акантоз может быть доброкачественным или связанным с основным злокачественным новообразованием.
У людей это состояние может появится по многим причинам.
Ожирение и все ситуации, характеризующиеся избытком инсулина в крови, являются основными акантоза. В частности, когда появление поражений кожи связано с ожирением, нормализация веса является важным компонентом лечения: диета, которая помогает снизить уровень инсулина, может также помочь предотвратить черный акантоз.
Доброкачественная форма
Доброкачественная форма в основном поражает детей и взрослых в возрасте до 40 лет, могут быть генетически наследуемыми и чаще всего связаны с эндокринными расстройствами, такими как гипотиреоз, акромегалией, поликистоз яичников, сахарный диабет, инсулинорезистентность или болезнь Кушинга. Однако, расстройство не связана с гипертиреозом.
Эндокринные и метаболические заболевания
Самой распространенной причиной черного акантоза является , которая вызывает повышение уровня этого гормона в крови, выделяемого поджелудочной железой.
Высокая концентрация инсулина в крови может вызвать аномальный рост клеток кожи (гиперплазию). Высокие циркулирующие уровни гормона, вероятно, активируют типа 1 (IGF1-R), которые управляют быстрой пролиферацией кератиноцитов и меланоцитов.
Состояние, чаще всего связанное с инсулинорезистентностью, представляет собой сахарный диабет 2 типа, но оно также является частой особенностью в случаях ожирения и синдрома поликистозных яичников. Контроль уровня глюкозы в крови с помощью упражнений и диеты часто улучшает симптомы.
Другими заболеваниями и синдромами, связанными с чёрным акантозом, являются:
- синдром Донохью (очень редкое врожденное заболевание, которое характеризуется крайней резистентностью к инсулину);
- синдром Рабсона-Менденхолла (редкое генетическое заболевание, характеризующееся аномалиями инсулина);
- заболевания щитовидной железы (такие как гипотиреоз);
- расстройства гипофиза (синдром Кушинга, акромегалия и т. д.);
- расстройства надпочечников (например, надпочечниковая недостаточность).
Лекарственные препараты
Чёрный акантоз также может быть вызван определенными лекарственными средствами, такими как противозачаточные таблетки, диэтилбестрол или препараты для лечения щитовидной железы, и даже некоторыми добавками. Все эти препараты могут вызывать изменение уровня инсулина, повышая их концентрацию.
Терапия с помощью гормона роста, системные кортикостероиды, высокие дозы ниацина и некоторые лекарственные средства, используемые для облегчения побочных эффектов химиотерапии, также могут способствовать возникновению черного акантоза. В большинстве случаев состояние разрешается, когда прекращаться прием определенных препаратов и добавок.
Злокачественные формы
Черный акантоз может возникать реже в результате специфических паранеопластических синдромов с поражением кожи и слизи (рак желудка, рак легких, рак матки и рак поджелудочной железы). В контексте агрессивной основной опухоли дерматоз, следовательно, упоминается как злокачественный черный акантоз. Как правило, эта форма характеризуется внезапным началом и поражает субъектов старше 40 лет. Среди наиболее часто встречающихся новообразований можно выделить:
- аденокарцинома желудочно-кишечного тракта (особенно желудка и толстой кишки) или матки;
- реже: рак легких, простаты, рак молочной железы или рак яичников.
Поражения злокачественной черной акантозы являются узнаваемыми, так как они появляются на слизистой оболочки полости рта или языка, слизистой оболочки носа, пищевода и гортани, и как правило, не подвержены влиянию наиболее распространенных доброкачественных форм.
Другие причины
Чёрная акантоза также может возникать при наличии некоторых генетических заболеваний, в то время как в других случаях появление темных пятен, по-видимому, не связано с другими заболеваниями (идиопатическая причина).
Диагностика
Поскольку патология не имеет характерных симптомов, признаки ее обычно выявляют на очередном профилактическом осмотре у гинеколога. Диагностика включает такие этапы:
Во время гинекологического осмотра канал шейки обнажают в зеркалах. Это первый этап диагностики, так как осмотр позволяет заметить изменение тканей.
Если очаг изменений достаточно большой, его выявляют без аппаратной диагностики. Однако на начальном этапе метаплазии атипичный эпителий представлен всего несколькими клетками. Поэтому следующий этап диагностики — взятие мазка на цитологию и участка ткани на гистологию.
Мазок берут во время гинекологического осмотра до проведения бимануального обследования. Чтобы получить клетки на анализ, гинеколог использует специальную щетку – эндобраш. Стерильным, сухим инструментом доктор забирает эпителиальные клетки с шеечного канала и с зоны трансформации (стык разных типов эпителия). Чтобы провести корректное исследование биоматериала, в мазке должны присутствовать все типы эпителия.
После лабораторного анализа протокол исследования может содержать такие результаты:
- клеточное строение в норме – цитограмма, характерна для здоровой женщины;
- воспаление, инфекция, доброкачественные опухоли – в мазке присутствуют единичные клетки с атипичным строением;
- дисплазия цервикального канала 1, 2 или 3 степени – при легкой дисплазии аномальные клетки проникают вглубь эпителия не более чем на одну треть. При тяжелой форме эпителиальный покров полностью поражен атипичной тканью;
- предраковое состояние – в мазке обнаружены клетки с измененным строением;
- онкология – под микроскопом четко определяется большое количество злокачественных клеток.
Кольпоскопия — это современный метод диагностики состояния тканей шейки при помощи кольпоскопа. Это небольшой оптический зонд с видеокамерой, который вводят в половые пути. Так как прибор увеличивает изображение в 20-30 раз, врач может заметить даже незначительные изменения тканей. Под прицелом кольпоскопа хорошо видны патологические очаги, которые сложно заметить при осмотре в зеркалах.
Чтобы получить больше информации, кольпоскопию дополняют проведением теста Шиллера. Это диагностическая процедура проводится для выявления аномальных участков шейки. На шеечные стенки наносят раствор йода, чтобы дифференцировать типы эпителия. Тест Шиллера информативен, так как разные типы клеток окрашиваются по-разному. Зоны метаплазии будут заметны, поскольку они бледнеют на фоне ярко окрашенного нормального эпителия. Эта процедура позволяет подтвердить метаплазию, даже если визуально патология не заметна.
Если диагноз вызывает сомнения, проводят гистологию под контролем кольпоскопа. Это исследование участка тканей шейки под микроскопом для выявления атипичных клеток. Чтобы получить материал, из зоны патологии берут небольшой кусочек эпителия. Забор образца проводят хирургическим или радиоволновым методом.
Гистология – самый информативный метод анализа, поскольку он позволяет установить тип и степень тяжести патологии. Если у врача есть подозрения на рак, биопсия дает данные для постановки точного диагноза.
Общая характеристика
Паракератоз можно описать как неполное ороговение. Развивается он как следствие нарушения (снижения) выработки кератогиалина (предшественника кератина). Характеризуется нарушением морфологии слизистой оболочки:
- Утолщением рогового слоя.
- Отсутствием зернистого слоя.
- Присутствием в клетках рогового слоя палочковидных ядер.
При этом пораженный участок цервикса выглядит сморщенным из-за нарушения эластичности ткани. Такие островки более грубые. И так как способность их растягиваться минимальна, часто повреждаются. Например, в процессе полового акта.
Гиперкератоз шейки матки — это усиленное ороговение верхнего слоя ее слизистой оболочки, состоящего из плоского эпителия. Иногда ороговевшие участки слизистой состоят из нескольких десятков неслущившихся слов. В его возникновении могут быть задействованы 2 механизма:
- Чрезмерный синтез кератина с утолщением зернистого и шиповатого слоя эпителия.
- Истончение зернистого и шиповатого слоев с недостаточным их отшелушиванием.
В процессе ороговения слизистая выстилка органа, в норме гладкая и розовая, покрывается белесоватыми плотными, слегка выступающими над поверхностью здоровой ткани структурами.
Паракератоз встречается реже, чем гиперкератические изменения. Оба нарушения редко диагностируют как самостоятельные проявления. Обычно их вместе с акантозом относят к признакам лейкоплакии. Акантоз — это нарушение (утолщение) слизистой оболочки цервикса, сопровождающееся удлинением межсосочковых отростков.
Визуально лейкоплакия выгладит как образование бляшек белесого цвета на слизистой влагалищной зоны шейки матки (экзоцервиксе), реже в эндоцервиксе (в глубине цервикального канала). Заболевание чаще встречается у женщин, по возрасту способных к деторожднению. Его коварство заключается в том, что грубые (пролиферативные) формы лейкоплакии охотно трансформируются в злокачественные опухоли. В этом случае нарушается дифференцировка тканей, обнаруживается появление измененных элементов в тканях не только верхнего слоя слизистой, но и парабазального, и базального слоев. Диагноз формулируют как дисплазию тканей шейки матки и предлагают лечение.
Диагностические мероприятия при паракератозе
Паракератоз — это патология со смазанной клинической картиной. Для того чтобы точно определить болезнь, необходимо провести тщательную диагностику.
- Для начала проводится опрос пациентки, врач собирает анамнез.
- Далее необходим гинекологический осмотр. Во время процедуры специалисту, как правило, удается обнаружить участки с измененными тканями — они выглядят как округлые бляшки с уплотнениями или ороговевшими чешуйками.
- У женщин также берется соскоб для дальнейшего цитологического исследования тканей. Под микроскопом специалист может заметить патологические изменения эпителия.
- К сожалению, обычный соскоб не позволяет проверить состояние клеток из более глубоких слоев слизистой оболочки. Именно поэтому врачи рекомендуют биопсию — только так можно обнаружить злокачественное перерождение тканей (если оно имеет место).
- Информативной является и кольпоскопия. Во время процедуры врач может точно определить объем поражения тканей, выяснить локализацию очагов паракератоза.
- Во время кольпоскопии проводится также йодная проба, при которой врач наносит на ткани раствор йода. Здоровые эпителиальные ткани при этом окрашиваются.
- Дополнительно пациентка сдает кровь на анализ — это помогает выявить наличие воспалительного процесса в организме.
- Кроме того, необходимы анализы на наличие бактериальной или вирусной инфекции. Определяют и уровень гормонов в крови. Эти тесты проводят для того, чтобы выяснить причину начала паракератоза.
Признаки и симптомы
Изменения в коже являются единственными признаками nantrican acanthosis. Кожные изменения имеют тенденцию развиваться медленно, иногда в течение нескольких месяцев или лет. Если они появляются внезапно, вам следует немедленно обратиться к дерматологу, так как поражения могут представлять собой предупреждающий знак для очень серьезных патологических состояний.
На уровне кожи мы можем отметить:
- Темные пятна, которые могут различаться по цвету от серого до коричневого или черного, расположены вблизи складок тела;
- Поражения выглядят как «бархатистые» утолщения (сухая и грубая кожа) по сравнению с окружающей кожей;
- Темно-коричневая кожа может образовывать небольшие гребни (папилломатоз);
- Зона поражения также может быть вонючей или зудящей.
Складки тела, наиболее часто пораженные появлением никтанового акантоза, включают:
- Стороны и задняя часть шеи;
- подмышки;
- Пах.
Реже кожные поражения у nantricans acanthosis также могут поражать следующие области:
- Лицо (спереди);
- Внутренняя поверхность бедер;
- Локти;
- Колени;
- Грудное;
- Пупок или живот.
Очень редко Acanthosis Nigricans может развиться в:
- соски;
- Ладонь руки;
- Ножное растение;
- Веки;
- Губы;
- Полость рта;
- Ано.
Как лечить койлоцитоз шейки
Койлоцитоз многослойного плоского эпителия – симптом заболеваний, поэтому, чтобы избавиться от него, нужно устранить вызвавшие его патологии. Для этого проводятся:
- Противовирусная и общеукрепляющая терапия, направленная против папилломавируса. На ранних стадиях дисплазии такого лечения часто бывает достаточно. Противовирусная терапия назначается при обнаружении вирусов герпеса и цитомегаловируса.
- Для лечения воспалительных процессов назначаются антибиотики, противовоспалительные и противогрибковые средства внутрь и вагинально в виде свечей, мазей и влагалищных таблеток.
- Лечение лазером, радиоволнами, фотодинамической терапией применяется для устранения эрозий и неглубокой дисплазии.
- При глубоких поражениях тканей проводится конизация – удаление части шейки матки с захватом цервикального канала. Полученные во время операции ткани направляют в лабораторию для исследования на злокачественные клетки.
Лечение гиперкератоза
Очаги гиперкератоза удаляют с помощью радиоволнового, лазерного или фотодинамического (светового) метода. После них не остаётся рубцов и не возникает рецидивов (повторов) заболевания.
При лечении запущенного гиперкератоза, проникшего глубоко в клетки плоского эпителия шейки матки, проводится конизация – удаление пораженной части шейки. Ткани отправляют в лабораторию для гистологического исследования – выявления раковых клеток.
При гиперкератозе, протекающем на фоне воспалительных процессов и инфекций, женщине назначают антибиотики, противогрибковые, противотрихомонадные и противовирусные препараты внутрь и в свечах. Врачи, подбирая, чем лечить гиперкератоз шейки матки, назначают комбинированные лекарственные средства, содержащие антибактериальные и противовоспалительные компоненты, которые вводятся непосредственно в половые пути.
Назначение антибиотиков
Профилактикой заболевания служит лечение патологий шейки матки максимально щадящим способом, устранение воспалительных процессов, лечение ЗППП, проведение абортов на ранних сроках, не сопровождающихся травматизацией тканей. Всем женщинам рекомендуется регулярно посещать гинеколога. Во время осмотра можно выявить не только гиперкератоз шейки матки, но и другие заболевания половой системы.
Чтобы провериться на наличие этого заболевания и других гинекологических патологий, нужно записаться к врачам в Университетскую клинику, пройти гинекологический осмотр и сдать анализы. В клинике имеется вся необходимая аппаратура для выявления недуга и его лечения.
Плоскоклеточный рак вульвы
Ученые выявили, что плоскоклеточный рак вульвы (VSCC), возникающий из-за uVIN, проявляет морфологию бородавок или базалоидов. VSCC, возникающий из-за dVIN, с большей вероятностью является кератинизирующим.
Последующие исследования показали, что это различие не всегда четко. Примерно в 9–21% случаев было выявлено расхождение между гистологией и обнаружением ВПЧ. В то же время обнаружено, что в 37,5% ВПЧ-позитивных опухолей плоскоклеточный рак вульвы был кератинизирующим, а в 9,2% ВПЧ-негативные карциномы имели признаки базалоида или бородавки.
Следовательно, наличие кератинизации, базалоидных или бородавчатых признаков не обязательно указывает на статус ВПЧ.
Иммуногистохимия: p16
Иммуногистохимическая позитивность к p16 чрезвычайно хорошо коррелирует с высоким риском ВПЧ-статуса (>90%) и обычно используется в качестве суррогатного маркера для высокого риска ВПЧ-инфекции.
Рисунок окрашивания должен быть диффузным, сильным и непрерывным (ядерным и цитоплазматическим) – «блочным» рисунком. Пятна должны присутствовать в базальном слое с расширением вверх, с охватом не менее одной трети толщины эпителия.
Рис. 3
Рис.3 Внутриэпителиальная неоплазия вульвы (ВИН), иммуногистохимические особенности. p16 с (A) диффузным сильным блочно-подобным окрашиванием в VIN 3; (B) пятнистое окрашивание в condyloma acuminatum; (С) отрицательный в dVIN. p53 показывает (D) слабое пятнистое окрашивание в нормальной коже, (E) усиление базального окрашивания при плоскоклеточной гиперплазии и (F) усиление базального и парабазального окрашивания при dVIN. Ki-67 показывает (G) окрашивание полной толщины в VIN 3 и (H) усиление базального и парабазального окрашивания в dVIN. (I) нормальная кожа не показывает окрашивания Ki-67 в базальном слое (стрелки).
Почти 100% случаев HSIL (плоскоклеточное внутриэпителиальное поражение высокой степени) являются сильно p16-положительными. Случаи LSIL (плоскоклеточное внутриэпителиальное поражение низкой степени тяжести) – менее интенсивны. И только 0-17% случаев dVIN показывают слабое окрашивание p16. LS и SCH обычно отрицательны для p16.
Иммуногистохимия: p53
Ученые сообщили о положительности p53 в 83% случаев dVIN с положительным окрашиванием в базальном слое и супрабазилярным расширением (от нижней трети до полной толщины) с окрашиванием в >90% базальных клеток.
Прилегающий нормальный эпидермис показал пятнистую позитивность в <10% базальных клеток без супрабазилярного удлинения. Последующие исследования подтвердили эти результаты, сообщая о положительном p53 в 66–100% от dVIN. В редких случаях dVIN демонстрирует сильное супрабазиларное окрашивание и минимальное базальное окрашивание.
Однако, в качестве диагностического дополнения, помогающего отличить dVIN от SCH и реактивных изменений, p53 имеет свои ограничения. Активное окрашивание p53 можно наблюдать в 5–61% случаев LS и до 40% в SCH, и считается, что это связано с повышенным окислительным стрессом.
Существует два паттерна аберрантного иммуноокрашивания из-за мутаций р53:
- сильное и диффузное окрашивание из-за миссенс-мутаций;
- полностью негативное окрашивание (нуль-паттерн) из-за бессмысленных мутаций.
Иммуногистохимия: Ki-67 / MIB 1
Ki-67 может быть другим полезным маркером, отличающим dVIN от SCH и нормального эпителия.
- Ki-67-отрицательный слой базальных клеток является отличительной чертой нормального эпителия;
- uVIN и dVIN показывают положительное окрашивание Ki-67 в базальном и супрабазилярном слоях.
При dVIN окрашивание Ki-67 является положительным в базальном слое и тонком парабазальном слое, что контрастирует с базальным выражением, наблюдаемым в LS, что может быть полезным отличительным признаком. Окрашивание Ki-67 в uVIN намного более заметно и обычно окрашивает всю толщину эпителия.
Другие маркеры
В ограниченном числе исследований сообщалось об увеличении иммуногистохимической экспрессии ProEx C, теломеразы, β-катенина и остеопонтина, а также об аномальной потере E-кадгерина в uVIN, но их диагностическая ценность не превышает той, которая уже предложена p16.
Отдельные исследования показали, что полезны при диагностике dVIN SOX2, фосфорилированный-S6 и циклин-D1, но для подтверждения полезности этих маркеров необходимы дальнейшие исследования.
Почему возникает?
Причины заболевания могут быть внешними (эндогенными) или внутренними (экзогенными). К внешним относят:
- Частое хирургическое прерывание беременности.
- Неправильная установка механических средств контрацепции (спиралей).
- Диагностические выскабливания (чистка).
- Разрушающие методы лечения эрозии (прижигание, диатермокоагуляция).
- Неразборчивый и грубый секс.
- Вирусные и бактериальные инфекции, передающиеся половым путем. Чаще всего это фоновые болезни: уреа-, микоплазмоз, герпес- и папилломовирусные инфекции, хламидиоз, протекающие в хронической форме.
- Неспецифические экзо- и эндоцервициты и вагиниты.
- Эктопии склонные к рецидивам и т. д.
Дополнительными факторами, усугубляющими влияние основных, являются: снижение общей резистентности организма, длительные заболевания, истощающие организм, голодовки, переутомление физическое и эмоциональное, экология.
К внутренним факторам относят нарушение работы гипофизарно-гипоталамарной системы и яичников. В результате ановолуции, абсолютной или относительной гиперэстрогении, недостатка прогестерона появляется склонность к гиперпластическим изменениям в женских половых органах.
Все описанные факторы даже по отдельности могут запустить механизмы кератинизации (гиперкератоз) и нарушение кератинизации (паракератоз) эпителия цервикса. В норме многослойный эпителий в области шейки матки вообще ороговевать не должен. Но в результате целого ряда нарушений образуются роговые, не содержащие гликоген, чешуйки (гиперкератоз). И участки малоэластичной ткани (паракератоз). Очаги могут быть мелкими и единичными или множественными, сливаясь в большие измененные области.
Лечение
Во многих ситуациях лечение основного патологического состояния может восстановить нормальную пигментацию кожи. Управление доброкачественной формой, связанной с ожирением и состояниями резистентности к инсулину, основано на снижении уровня инсулина в кровообращении; часто простая диета помогает значительно устранить повреждения кожи.
Другие основные клинические состояния должны лечиться соответствующим образом (как, например, в случае патологий щитовидной железы или нарушений надпочечников).
Если состояние вызвано лекарственными препаратами, врач может рассмотреть возможность изменения или замены рецепта лекарств, вызывающих данный побочный эффект.
После того, как основное медицинское состояние было подтверждено с диагностической точки зрения, чтобы улучшить внешний вид кожи, или если поражения становятся зудящими или раздражающими, врач может назначить крем или лосьон для местного применения.
Лечение черного акантоза включает следующее:
- потеря веса, изменение привычек питания и практику регулярных физических упражнений;
- нанесение препаратов, содержащие альфа-гидроксикислоты, такие как гликолевая или молочная кислота;
- лосьоны, содержащие салициловую кислоту;
- кремы, содержащие мочевину (часто рекомендуется в концентрациях 20%);
- крем кортизона (если участки зудят);
- ретиноиды, такие как третиноин (Retin-A), тазаротен или адапален, для отбеливания пораженных участков (они в основном выполняют отшелушивающее действие, обновляя более поверхностные слои дермы);
- антибактериальные мыла или местные антибиотики для уменьшения зуда и дискомфорта.
Ни одно из этих методов лечения не предназначено специально для лечения больных, страдающих акантозом, однако все они могут помочь смягчить признаки расстройства.
Лечение наиболее устойчивых случаев черного акантоза может включать:
- рыбий жир, включаемых в рацион прием пищевых добавок;
- изотретиноин, сильнодействующий препарат, обычно используется при лечении шрамов и угрей.
Некоторые процедуры для эстетического лечения чёрного акантоза включают:
- дермабразию, механическое контролируемое хирургическое выскабливание кожи, которое может помочь уменьшить консистенцию некоторых пораженных участков;
- лазеротерапию, позволяющая уменьшить толщину кожи (разрушает самые поверхностные слои).
Причины и формы черного акантоза у собак
Дерматологическое заболевание имеет несколько подвидов:
- первичный или генетический акантоз, который развивается практически с момента рождения щенка или в первый год его жизни;
- вторичный или приобретенный акантоз, который провоцируется различными нарушениями целостностями эпидермиса и рядом других причин;
- псевдоакантоз, подобный по своему развитию на истинное нарушение, но характеризующееся серьезным воспалением кожного покрова.
Наследственная предрасположенность существует только у собак породы такс. При этом нарушение одинаково поражает животное женского и мужского пола. При такой форме болезни первые симптомы появляются уже через несколько недель с момента появления на свет.

Таксы — самая подверженная акантозу порода
Приобретенная форма акантоза или вторичная встречается у любых пород, но чаще всего диагностируется у гладкошерстных собак. При таком течении заболевания пигментация становится следствием ранее возникшего недуга.
К таким причинам относятся:
- онкологические новообразования доброкачественного и злокачественного типов;
- заболевания эндокринной системы и почек;
- недостаточное функционирование мочеполовой системы, а также инфекционные поражения;
- гормональные нарушения, чаще встречаются у самок;
- постоянный стресс или психоэмоциональное потрясение, в том числе после переездов и громких звуков;
- повышенная масса тела и неправильное питание;
- заболевания пищеварительного тракта, особенно опасны хронические процессы;
- наличие других заболеваний эпидермиса.
Псевдоакантоз, в отличие от вторичного, может протекать также в хронической стадии. Высыпания при ложной форме нарушения похожи на обычные, но связаны с наличием иммунного заболевания. Чаще всего воспаления кожи этого вида возникают из-за аллергии любого типа, особенно опасна пищевая, дерматита, недостаточного уровня гормонов.

Запущенная стадия акантоза у мопса
Лечение
Всем больным с черным акантозом показано постоянное наблюдение в диспансере.
Лечение черного акантоза включается в себя два направления:
- лечение основного заболевания, вызвавшего патологию кожи;
- симптоматическая терапия.
При доброкачественной форме черного акантоза больным могут назначаться:
- общеукрепляющие препараты – витаминно-минеральные комплексы, препараты женьшеня и эхинацеи, витамины С, В и А;
- противовоспалительные и антисептические мази и присыпки;
- смягчающие кремы;
- общие ванны с перманганатом калия;
- препараты ;
- – бификол, лактобациллин, бифидумбактерин и др.;
- ароматические ретиноиды (при тяжелом течении);
- цитостатики (при тяжелом течении);
- гормональные препараты – инсулин, эстроген (при эндокринных нарушениях);
- нейротропные препараты (по показаниям);
- антибактериальные препараты (по показаниям);
- диета (при ожирении).
Всем больным с черным акантозом необходимо тщательно соблюдать гигиену кожных покровов.
При развитии черного акантоза на фоне приема некоторых гормональных или лекарственных препаратов проводится их отмена с последующей заменой на более безопасные аналоги. В некоторых случаях бывает достаточно коррекции дозировки таких медикаментозных средств.
При массивных папилломатозных разрастаниях проводится их хирургическое удаление при помощи электрокоагуляции или криодеструкции. Методика удаления выбирается индивидуально.
При злокачественной форме черного акантоза показано удаление злокачественной опухоли или назначение радиолучевой и химиотерапии (в неоперабельных случаях). Терапия, применяемая при доброкачественной форме этой патологии, в большинстве случаев бывает неэффективной. После своевременного удаления раковой опухоли может наблюдаться полное выздоровление больного. Курс радиолучевой или химиотерапии способствует временному улучшению состояния больного. При рецидивах опухолевого процесса все симптомы черного акантоза появляются вновь.
Черный акантоз является довольно редким заболеванием. Его появление может быть выявлено в складках кожи, если произошло огрубение. В этом месте появляются небольшие бородавки. Они могут поселиться подмышками, в паху, на шее. Акантоз имеет и другие названия. Его могут называть сосочковой меланомодермией, дистрофией кожи, генодерматозом. Болезнь имеет определённые причины развития, характерные симптомы и формы течения. Почему возникает акантоз у человека? Встречается ли болезнь у ребенка?
Любимое место появления – это складки кожи, которые обычно появляются при наличии излишнего веса.
Что является причиной этого:
- склонность, переданная по наследству. Обычно ее развитие провоцируют нарушение обмена веществ, изменение психоэмоционального фона, эпилепсия;
- онкологические болезни. В этом случае в организме происходят сложные химические реакции. У женщин это может быть рак груди или яичников, а у мужчин – онкологическая болезнь поджелудочной. Но не исключаются и другие раковые болезни;
- сбой в работе эндокринной системы. Это могут быть гормональные нарушения, повышенный вес, нарушения обмена веществ;
- использование гормональных препаратов;
- никотиновая кислота в больших количествах.
Это могут быть:
- У молодых пациентов причинами становятся генетические склонности, большой вес, сбой в работе эндокринной системы.
- У старших пациентов обычно обнаруживают онкологические болезни.
Могут быть и индивидуальные причины развития черного акантоза. Выявить их может обследование и консультация врача.