Атипичная пневмония
Содержание:
Диагностика
Для постановки диагноза типичной пневмонии используют инструментальные и лабораторные методы диагностики.
Сначала врач собирает анамнез. В карточке фиксирует данные о недавних простудных заболеваниях, хронических недугах и симптоматике. Затем доктор назначает ряд анализов и инструментальные методы диагностики.
Диагностика включает:
- выслушивание легких — при аускультации слышны мелкопузырчатые влажные хрипы. Если у пациента воспаление лёгких прослушивается инспираторная крепитация;
- перкуссия — это простукивание, проводится для выявления физических свойств органа или его части. В норме перкуторный тон над всей поверхностью легких ясный. При начальной стадии воспаления легочной ткани перкуторный звук притупленный с тимпаническим оттенком. Тупой звук прослушивается при опеченении крупозной формы, гнойном абсцессе;
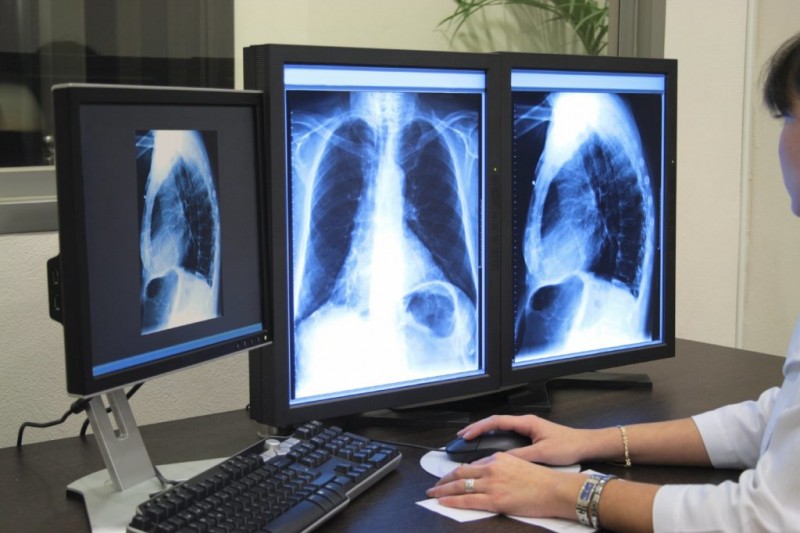
- рентгенография — признаками крупозной пневмонии являются: на снимке видны физиологические поражение куполов диафрагмы. Очаговая форма заболевание на снимке — это небольшие инфильтраты, присутствие теней на снимке, наличие плеврита. При типичной пневмонии на снимке можно наблюдать полную потерю прозрачности легочной ткани, затемнение одной или нескольких долей, ограниченное затемнение;
- биохимический анализ крови — покажет нарушение метаболических процессов. По данному анализу оценивают активность воспалительного процесса. Наблюдается изменения в соотношении белковых фракций;
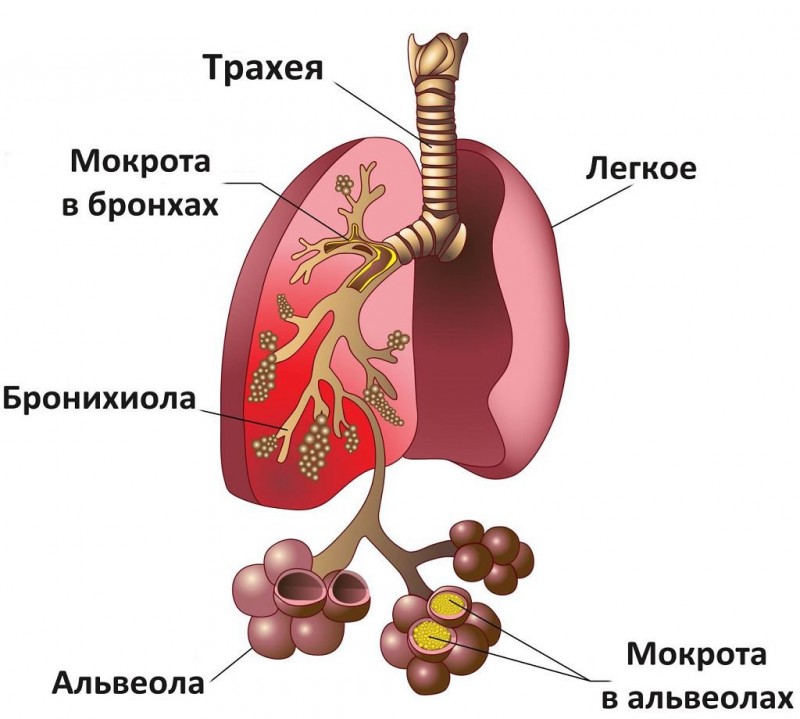
- мокрота и смыв из бронхов — хотя исследование мокроты бесполезно, обычно возбудители не могут быть обнаружены, но смыв из бронхов позволяет выявить микробы под микроскопом. Главное, чтобы слюна не попала в материал;
- КТ или УЗИ — назначаются, если улучшение не наступает даже после проведения серьезного лечения. УЗИ и компьютерная томография помогает выявить проблемы со стороны сердца, возникшие в качестве осложнений;
- плевральная пункция — без согласия пациента не проводится. Получают его в письменном виде. Если пациент находится в бессознательном состоянии, дать согласие могут ближайшие родственники. Для проведения плевральной пункции больному делают глубокую анестезию. Иглу вводят выше 2 ребра;
- спирография — метод исследования функции внешнего дыхания, включающий в себя измерение объёмных и скоростных показателей дыхания. Подготовка не требуется, но врач обязан проинструктировать пациента и рассказать порядок выполнения процедуры.
Помните, что возможна и бессимптомная форма пневмонии. Поэтому проводится дифференциальная диагностика для исключения других заболеваний.
Атипичная пневмония: симптомы и лечение у детей и взрослых
Атипичная пневмония – это разновидность воспаления легких, которое вызвано нехарактерными патогенными (болезнетворными) возбудителями.
Таким образом, это собирательный термин, вмещающий в себя несколько заболеваний, имеющих собственные признаки и симптомы, и, требующие особого подхода к лечению.
В приведенной ниже таблице вы можете увидеть наиболее распространенных возбудителей обычного и атипичного воспаления легких.
| Стрептококки | + | — |
| Гемофильная палочка | + | — |
| Легионеллы | — | + |
| Микоплазмы | — | + |
| Хламидии | — | + |
| Сальмонеллы | — | + |
| Коксиеллы | — | + |
| Вирусы | — | + |
| Грибки | — | + |
Существует классификация пневмоний, подразделяющая болезни именно по возбудителю. Так, выделяют пневмококковое, хламидийное, вирусное и другие воспаления легких.
Для получения более подробной информации о воспалении легких, возбудителем которого является микоплазма, читайте статью «Микоплазменная пневмония».
Атипичной пневмонии в наибольшей степени подвержены груднички, дети и подростки. Однако, взрослые пациенты моложе 40 лет также могут ею болеть. У людей, которые преодолели этот возрастной рубеж атипичные формы пневмонии практически не диагностируются.
Причины возникновения
Причиной появления атипичной пневмонии является проникновение (инфицирование) и последующее развитие в организме ребенка или взрослого пациента соответствующих болезнетворных микроорганизмов.
Человек может сразу заболеть атипичным воспалением легких или же оно может явиться осложнением какого-либо простудного заболевания (например, бронхита).
Все существующие атипичные формы пневмонии передаются воздушно-капельным путем. Риск возникновения заболевания многократно повышается при тесном контакте в различных социальных группах. Это может быть группа в детском саду, класс в школе или рабочий коллектив.
Согласно статистическим данным и наблюдениям врачей латентный (скрытый) инкубационный период атипичной пневмонии обычно продолжается в течение 3—10 суток.
Признаки и симптомы
Учитывая наличие инкубационного периода болезни, в первые дни атипичная пневмония может протекать скрытно без каких-либо явных симптомов. Затем по прошествии времени у детей и взрослых пациентов начинают появляться первые признаки заболевания.
Следует понимать, что такие формы воспаления легких протекают у всех пациентов по-разному. Во-первых, это связано с конкретным возбудителем. Во-вторых, с индивидуальной реакцией организма пациента. В связи с этим мы приведем максимально полный перечень симптомов, которые встречаются при атипичной пневмонии.
Итак, при атипичных пневмониях у больных могут отмечаться такие признаки и симптомы:
- повышение температуры тела;
- лихорадка, потливость и озноб;
- увеличение объема грудной клетки;
- учащенное сердцебиение;
- неровный ритм дыхания и одышка;
- приступы сухого кашля (со временем переходит в мокрый);
- мокроты мало или нет совсем;
- боли в груди;
- головные боли;
- недомогание и слабость;
- тошнота, рвота и диарея.
Часто при различных формах атипичной пневмонии пациент выглядит и чувствует себя лучше, чем должен при существующих симптомах.
Именно такое несоответствие толкает многих взрослых пациентов к тому, чтобы попытаться перенести болезнь на ногах.
Этого нельзя делать ни в коем случае, так как такие действия могут привести к развитию серьезных осложнений и другим негативным последствиям для здоровья.
Запомните, если у вас отмечаются приведенные выше симптомы, необходимо срочно отправиться на прием к врачу. Он проведет необходимые диагностические мероприятия и назначит правильное лечение.
Особенности болезни у детей
В последнее время атипичная пневмония у детей диагностируется достаточно часто. Родителям нужно знать особенности течения и развития этого заболевания, чтобы своевременно принять необходимые меры.
У маленьких пациентов такие формы воспаления легких часто проявляют себя резким повышением температуры до 39,5—40 градусов
Другие симптомы, на которые родители обязательно должны обратить внимание связаны с резкой потерей аппетита и нарушениями в работе ЦНС. Ребенок становится вялым и очень много спит
Или, наоборот, капризничает и не может успокоиться.
Родителям стоит помнить, что атипичная форма пневмонии при неправильном лечении может выливаться в серьезные осложнения. Этому в немалой степени способствует несформированная иммунная система ребенка. При первых подозрениях на воспаление легких – покажите вашего малыша врачу.
Диагностика пневмонии
Что же вас ждёт у врача?
| 1. | Беседа с врачом | На приёме врач расспросит вас о жалобах и различного рода факторах, которые могли вызвать заболевание. |
| 2. | Осмотр грудной клетки | Для этого вас попросят раздеться до пояса. Врач осмотрит грудную клетку, особенно равномерность участия её в дыхании. При пневмонии пораженная сторона часто отстаёт при дыхании от здоровой стороны. |
| 3. | Простукивание легких | Перкуссия необходима для диагностики пневмонии и локализации пораженных областей. При перкуссии производится пальцевое простукивание грудной клетки в проекции легкого. В норме звук при простукивании звонкий как коробчатый (из-за наличия воздуха) при пневмонии звук притуплен и укорочен, так как вместо воздуха в лёгком накапливается патологическая жидкость называемая экссудатом. |
| 4. | Выслушивание легких | Аускультация (выслушивание легкого) производится с помощью специального прибора названого стетофонедоскопом. Этот простой прибор состоит из системы пластиковых трубок и мембраны, которая усиливает звук. В норме слышен чистый легочной звук, то есть звук нормального дыхания. Если же в лёгких присутствует воспалительный процесс, то дыханию мешает экссудат и появляется звук затрудненного, ослабленного дыхания и различного рода хрипы. |
| 5. | Лабораторные исследования | Общий анализ крови: где будет повышение количества лейкоцитов — клеток отвечающих за наличие воспаления, и повышенное СОЭ то же, как показатель воспаления. Общий анализ мочи: осуществляется, чтобы исключить инфекционный процесс на уровне почек. Анализ мокроты при откашливании: чтобы установить, какой микроб вызвал заболевание, а также скорректировать лечение. |
| 6. | Инструментальные исследования | Рентгенологическое исследование Что бы понять в какой области лёгкого находится очаг воспаления, какого он размера, а также наличие или отсутствие возможных осложнений (абсцесс). На рентгеновском снимке доктор видит на фоне тёмного цвета лёгких светлое пятно названое в рентгенологии просветление. Это просветление и есть очаг воспаления. Бронхоскопия Также иногда проводят бронхоскопию — это исследование бронхов с помощью гибкой трубки с камерой и источником света на конце. Эту трубку через нос проводят в просвет бронхов для исследования содержимого. Это исследование делают при осложнённых формах пневмонии. |
https://youtube.com/watch?v=D1tuDHsa14s
Лечение пневмонии
При типичной пневмонии и другой форме заболевания лечение подразумевает правильный выбор лекарственной терапии
Важно уничтожить патогенную микрофлору и восстановить легочные ткани
Самостоятельно прекращать курс лечения пневмонии нельзя. Если доктор назначил курс антибактериальных средств и других препаратов на 2 недели, значит именно столько времени следует их принимать.
Недолеченная пневмония грозит возобновление воспалительного процесса ухудшением общего состояния и развитием осложнений, вплоть до летального исхода.
Медикаментозная терапия
При вирусной пневмонии, грибковой, госпитальной или атипичной пневмонии назначают курс:
- антибиотиков;
- жаропонижающих;
- отхаркивающие препараты;
- антигистаминные препараты.
Антибиотики назначают всем пациентам, кому поставлен диагноз воспаление лёгких. При назначении антибактериальной терапии следует учитывать возраст пациента, тяжесть состояния и наличие сопутствующих патологий.
При тяжелой форме назначают Авелокс с Цефтриаксоном. Также прописывают Таваник, Левофлоксацин, Фортум, Сумамед или Цефепим.
Антибиотики могут назначать в комбинации. Например, Линкомицин с Амоксициллином, Цефуроксим и Гентамицином, Метронидазолом с Цефалоспорином.
Антибиотики могут не подействовать при развитии устойчивости микроорганизмов к выбранному препарату. Данные медикаменты вызывают сильное повреждение пищеварительного тракта, способны привести к тошноте, рвоте, головокружениям, ломоте в мышцах и слабости.
Жаропонижающие начинают принимать, если температура поднимается выше 38°С. Когда она находится в пределах 37–38, лекарство пить не стоит. Это физиологическое явление, при котором ускоряется метаболизм, повышается местная иммунная система, что способствует более быстрому избавлению от бактерий.
Предпочтительны препараты с ацетилсалициловой кислотой, метамизолом, парацетамолом или ибупрофеном. Эти действующие препараты быстро снижают температуру. Только препараты на основе ибупрофена вызывают больше побочных реакций.
Отхаркивающие препараты при типичной пневмонии помогают разжижить густое отделяемое бронхов. Они уменьшают способность мокроты прилипать к стенке дыхательных путей
Разжижать ее важно, это своеобразное очищение дыхательных путей от микробов и продуктов их жизнедеятельности
Отхаркивающие лекарства:
- АЦЦ;
- Флюдитек;
- Амбробене;
- Флавамед;
- Джосет;
- Аскорил.
Для отделения мокроты при пневмонии используют и народные средства. Только все необходимо согласовывать с лечащим доктором.
Антигистаминные препараты (Лоратадин, Диазолин, Тавегил) уменьшают спазм гладких мышц, снижают проницаемость капилляром, отек тканей и зуд. Выпускаются антигистамины в таблетках и ампулах. Терапевтический эффект после применения лекарство при атипичной пневмонии и других типах болезни развивается в течение 30–60 мин.
Антигистамины медленно выводятся из организма, поэтому возможно лишь однократное применение лекарства.
Электрофорез с йодидом калия редко используется при острой стадии пневмонии. Физиотерапия с этим веществом улучшает кровообращение, оказывает противовоспалительный и обезболивающий эффект.
Народные средства
Воспаление легких — патология с острым течением, чаще всего протекает тяжело, поэтому полагаться только на домашние средства не стоит.
Эффективные рецепты:
- 100 г корней сабельника заливают 500 мл водки. Переливают в емкость с плотно закрывающейся крышкой, настаивают неделю. Пить настойку по 15 мл трижды в сутки;
- в качестве используют репчатый лук. 150 г овоща нарезают, добавляют 400 г сахара и 1 л воды. Все поставить на огонь и варить в течение 3 часов на самом маленьком огне. Лекарство остудить и процедить. Пить приготовленный отвар по 5 ст. л. в день. Лечение составляет 3 суток;
- в терапии используют шиповник. Заливают кипятком 15 ягод, настаивают 20 минут. Пить настой шиповника 2 раза в сутки. Такое средство разрешается принимать беременным, пожилым и детям.
Народные средства при пневмонии используют для ингаляций. Проводить их не рекомендуется при температуре. Делают ингаляции небулайзером, из меда, прополиса, экстракта каланхоэ, отвара ромашки и настоя шалфея.
Для внутреннего применения используют цветки бузины черной, почки тополя, легочницу и окопник лекарственный.
Что такое внутрибольничная пневмония?
синонимы нозокомиальная или госпитальная2-х или 3-х сутокрезистентны сразу к нескольким препаратамнесколькими возбудителями Наиболее часто встречаемые возбудители госпитальной пневмонии
| Название возбудителя | Характеристика |
| Pseudomonas Aeruginosa | Является наиболее агрессивным источником инфекции, обладает полирезистентностью. |
| Enterobacteriaceae | Встречается очень часто, также быстро формирует резистентность. Часто встречается в комбинации с P.aeruginosa. |
| Acinetobacter | Как правило, является источником инфекции вместе с другими видами бактерий. Обладает природной резистентностью ко многим антибактериальным препаратам. |
| S.Maltophilia | Также обладает природной резистентностью к большинству антибиотиков. В то же время этот вид бактерий способен развивать резистентность на вводимые препараты. |
| S.Aureus | Обладает способностью мутировать, в результате чего постоянно появляются новые штаммы этого вида стафилококка. Различные штаммы встречаются с частотой от 30 до 85 процентов. |
| Aspergillus Fumigatus | Вызывает пневмонию грибковой этиологии. Встречается гораздо реже, чем вышеперечисленные возбудители, однако в последние десятилетия отмечается рост грибковых пневмоний. |
Факторами риска развития нозокомиальной пневмонии являются:
- преклонный возраст (более 60 лет);
- курение;
- предшествующие инфекции, в том числе и дыхательной системы;
- хронические заболевания (особенную значимость приобретает хроническая обструктивная болезнь легких);
- бессознательное состояние с высоким риском аспирации;
- питание через зонд;
- длительное горизонтальное положение (когда пациент долго находится в лежачем положении);
- подключение пациента к аппарату искусственной вентиляции легких.
Симптомами госпитальной пневмонии являются:
- температура более 38,5 градусов;
- кашель с мокротой;
- гнойная мокрота;
- частое поверхностное дыхание;
- перебои в дыхании;
- изменения со стороны крови — может наблюдаться как повышение числа лейкоцитов (более 9 x 109), так и их снижение (менее 4 x 109);
- снижение уровня кислорода в крови (оксигенации) менее 97 процентов;
- на рентгенограмме видны новые очаги воспаления.
состояния, при котором бактерии и их токсины выходят в кровеносное русло
Причины
Пневмония может быть вызвана такими атипичными болезнетворными агентами:
- Chlamydophila pneumonia – хламидии, вызывающее у человека и животных острые респираторные заболевания, передаются при непосредственном контакте, воздушно-капельно и провоцируют мягкое течение заболевания, напоминающее грипп.
- Chlamydophila psittaci – причина орнитоза (пситтакоза) и патологии легких у человека, распространяется как при контакте с птицами, млекопитающими, зараженным кормом, клиническая картина схожа с микоплазмозной пневмонией.
- Coxiella burnetii вызывает гриппоподобные симптомы и атипичную Ку-лихорадку, развивающуюся остро, сопровождающуюся болями и нарушениями сна, провоцирующую доброкачественный ретикулоэндотелиоз.
- Francisella tularensis является причиной развития туляремии, для которой характерна интоксикация, лихорадка и поражение лимфатических узлов.
- Legionella pneumophila – причина болезни легионерев, главной особенностью которой является особое течение — высокая температура, озноб, сухой или с мокротами кашель, мышечная и головные боли, дезориентация, диарея, чаще встречается у особ пожилого возраста, офисных работников заражающихся от систем кондиционирования.
- Mycoplasma pneumonia локализуется в дыхательных путях, может также вызывать трахеобронхит, неврологические системные проявления, к примеру, кожные высыпания, наиболее часто встречается у детей.
- Pneumocystis jirovecii – дрожжеподобные грибы специфичные для человека, вызывают воспалительный процесс у особ с иммунодефицитом, поражают интерстициальные ткани легких, становятся причиной гиперемии, пневмоторакса.
- Aspergillus fumigatus — провоцируют инвазивный аспергиллез легочной паренхимы, помимо одышки, кашля, лихорадки сопровождается кровохарканьем и кровотечениями, может гематогенно поражать внутренние органы.
- Вирусы гриппа А, B – ортомиксовирусы способны уничтожать макрофаги легочных тканей и провоцировать легочные инфекции.
- Вирус парагриппа — аэрогенный возбудитель, поражающий в первую очередь гортань, бронхи и иногда слизистые носа, может усугубляться присоединением бактериальной инфекции, постинфекционный астенический синдром проявляется в виде слабости, утомляемости, головных и мышечных болей.
- Аденовирус инфицирует верхние дыхательные пути и может также вызывать конъюнктивит, тонзиллит, отит.
- Цитомегаловирус – причина цитомегалии, проявляющийся в виде ОРВИ и системного поражения внутренних органов.
- Вирус кори вызывает первичную коревую и вторичную бактериальную пневмонию.
- Вирус SARS – причина острого респираторного синдрома и разрушения клеток легочных альвеол.
Острый респираторный синдром: история и распространение
Настоящая эпидемия атипичной пневмонии была зарегистрирована в начале нулевых в восточной Азии и была выражена тяжелым острым респираторным синдромом (ТОРС). Заболевание вызвано распространением коронавируса Severe acute respiratory syndrome — related coronavirus (сокр. SARS-CoV). Эпидемия началась в Южном Китае и из-за дезинформации населения о новой инфекции распространена в соседнем Гонконге и Вьетнаме. Болезнь поразила более 8 тыс. человек и у 10% тяжелый респираторный дистресс привел к летальному исходу.
Только реакция ВОЗ и тревога мирового сообщества смогли побороть первую пандемию 21 века. Под эгидой ВОЗ были скоординированы все усилия ученых для идентификации и составления лечебных программ. Применялись меры полной изоляции больных, утилизации всех биологических выделений больных и усиленной защиты медперсонала, заражение которых имело огромные масштабы – контагиозность превысила 50%.
Самой эффективной оказалась стратегия лечения в госпиталях Гонконга, в комплексе которой был Рибавирин, Гидрокортизон, макролиды и Левофлоксацин. Сложность подбора препаратов в способности вирусов постоянно мутировать.
Острый респираторный синдром: стадии и особенности течения
Тяжелый респираторный синдром имеет инкубационный период 2-7 суток. Течение заболевания можно разделить на две стадии.
В начале у больного повышается температура, возникает озноб, головные боли, на фоне общей слабости ухудшается аппетит, возможна диарея. Тогда как на второй стадии начинают проявляться симптомы поражения дыхательной системы – сухой кашель, умеренная одышка, гипоксия.
Больше всего вероятности заразиться при контактировании с больным. Тяжелый характер течения наблюдается у особ старше 50, страдающих от гепатита, сахарного диабета, заболеваний сердечно-сосудистой системы.
Профилактика
Что нужно делать, чтобы предупредить возникновение пневмоний, вызванных атипичными возбудителями:
- Избегать переохлаждений;
- Ограничить пребывание в многолюдных местах во время вспышки вирусных инфекций;
- При подозрении на вспышку легионеллезной пневмонии ограничить контакт с водными аэрозолями (душ, кондиционеры воздуха, ванна, ультразвуковые распылители воды, фонтаны, увлажнители систем искусственной вентиляции лёгких и т. п.).
Меры для предупреждения атипичной пневмонии ТОРС (Тяжёлый Острый Респираторный Синдром):
- Исключение посещений регионов, неблагоприятных в отношении данной инфекции;
- Строгий противоэпидемический контроль лиц, возвращающихся из регионов, неблагоприятных в отношении данной инфекции (выявление лиц с повышением температуры тела, признаками инфекции дыхательных путей и пищеварительного тракта, обработка транспортных средств дезинфекционными средствами);
- Использование одноразовых масок в случае необходимости контакта с лицами, подозрительными в отношении развития данной инфекции.
Диагностика
В распознавании атипичной пневмонии решающее значение имеет клиническая картина болезни, дополняемая обязательным рентгенологическим исследованием дыхательной системы. При этом должно учитываться несоответствие физикальных и рентгенологических данных, весьма характерное для этой болезни
Должны быть приняты во внимание такие рентгенологические признаки, как наличие прикорневой инфильтрации с ее распространением к периферии легкого, сетчатый рисунок легочных полей, на фоне которого имеются множественные пневмонические очажки различной, чаще незначительной плотности, нередко также увеличение прикорневых лимфоузлов
При наличии вспышек атипичной пневмонии, в том числе среди детей в организованных коллективах, для распознавания должны учитываться эпидемиологические данные.
Для определения типа возбудителя может быть исследована мокрота больного. В случае недостаточно четких (минимальных) изменениях легочной ткани на рентгенограмме проводится КТ легких.
Для обоснования диагноза атипичной пневмонии существенное значение имеет также дифференциальная диагностика. Прежде всего необходимо исключить туберкулез легких, в том числе его очагово-диссеминированную форму.
Серьезные трудности возникают при дифференциальном диагнозе с пневмонической формой лихорадки Ку, которая также сопровождается лихорадкой, нарушением общего состояния больного и развитием очаговой, атипично протекающей пневмонии. Распознаванию лихорадки Ку способствует постановка реакции связывания комплемента и реакции агглютинации.
Орнитоз, протекающий с наличием мелкоочаговой атипичной пневмонии, может в значительной мере напоминать первичную атипичную пневмонию. В целях достоверного распознавания орнитоза должны быть использованы реакция связывания комплемента с орнитозным антигеном, а также постановка кожной аллергической пробы.
Известно, что грипп и аденовирусные инфекции верхних дыхательных путей могут осложняться развитием очаговых пневмоний; для дифференциального диагноза с атипичной пневмонией необходимо использовать весь комплекс лабораторной диагностики, применяемый при гриппе и аденовирусных заболеваниях, в том числе иммунолюминесценцию отпечатков клеток эпителия из носовых ходов, определение ДНК и РНК в этих клетках, изучение комплементсвязывающих, вируснейтрализующих и других антител в парных сыворотках крови больных, взятой в различные периоды заболевания.
Диагностика атипичной пневмонии
Атипичные пневмонии вызывают такие виды микроорганизмов, для определения наличия которых в организме человека необходимо применять различные микробиологические, иммунологические и бактериологические исследования, а также обязательно нужно выполнять рентгенологическое исследование лёгких.
Всегда стоит помнить о том, что верно выставить диагноз атипичной пневмонии только лишь на основании наличия беспокоящих больного симптомов, таких как кашель, температура, боли в грудной клетке, достаточно сложно. В таких ситуациях возможно подозрение именно на, так скажем, типичный вариант воспаления лёгких, а при неверно выставленном диагнозе и лечение будет неэффективным и процесс выздоровления длительным.
Основными лабораторными методами, проводимыми при подозрении на любой вид атипичной пневмонии, являются рентгенологическое исследование лёгких, иммуноферментный анализ, Полимеразная Цепная Реакция, посевы мокроты либо смывов из области носоглотки на питательные среды.
Диагностика микоплазменной атипичной пневмонии основывается на том, что при данной патологии выставить верный диагноз можно чаще всего при помощи проведения рентгенологического исследования лёгких, обязательно в двух проекциях. В ходе исследования определяется картина размытых теней слабой либо средней интенсивности, развитие сетчатых, петлевидных элементов в процессе изменения сосудистого рисунка. Аускультативно при данной болезни возможно выявление единичных влажных хрипов, ослабление дыхания. Эти изменения начинают проявляться только в середине заболевания, чаще всего ближе к 4-5 суткам.
При подозрении на хламидийную форму атипичной пневмонии важными подтверждающими симптомами являются выслушиваемые влажные, а также нередко и сухие хрипы. На рентгенограммах больного выявляется интерстициальная или мелкоочаговая инфильтрация, как правило, с двух сторон.
Диагностирование атипичной пневмонии, возбудителем которой является вирус, представляет собой сложность, так как достоверных тестовых систем, которые могли бы применяться в диагностике данного заболевания, пока не изобретено. Следовательно, предполагать развитие этой формы можно в случае длительной лихорадки с характерными симптомами поражения лёгких, а также обострение эпидемиологической обстановки по данной инфекции либо посещение пациентом районов, стран, в которых на данный момент наблюдается распространение этой болезни.
В процессе обследования больного при вирусной атипичной пневмонии выслушиваются влажные хрипы, ослабление дыхания над участком поражения легочной ткани. При проведении рентгенографии выявляются инфильтрированные участки в области легочных полей. В результатах общего анализа крови при данной патологии определяется снижение числа лимфоцитов и тромбоцитов.
Легионеллёзная атипичная пневмония также характеризуется выслушиванием влажных хрипов в лёгких, но отличительной особенностью является выявление в ходе проведения рентгенологического исследования округлых инфильтратов, которые нередко располагаются в нескольких долях и способны сливаться между собой. Также возможно развитие плеврита с формированием плеврального выпота.
Важным признаком при заболевании легионеллёзной атипичной пневмонией является необходимость высевать на питательные среды такой биологический материал, полученный от пациента, как лаважная жидкость, плевральный выпот, трахеальный аспират. Это необходимо потому, что при посеве именно мокроты или крови даже на определённые среды всегда получается отрицательный результат.
Что такое атипичная пневмония?
Термин атипичное воспаление легких стали использовать недавно. Предложен он был в начале ХХ столетия и описывал заболевание, симптомы которого были противоположны известной бактериальной пневмонии. С тех пор определение «атипичная пневмония» используют для описания группы инфекционных заболеваний, различных по способу развития и типу возбудителя. При этом для всех их характерно очагового характера поражение дыхательных отделов.
Основной характеристикой атипичной пневмонии, симптомы у взрослых которой сглажены, является отсутствие явной клинической картины. Зачастую обнаружить патологию и поставить диагноз удается только по результатам лабораторных исследований, данных рентгенографии и КТ. Все это усложняет процесс лечения, а несвоевременное его начало приводит к серьезным осложнениям.
Возбудитель атипичной пневмонии
Патология может вызываться несколькими типами патогенных агентов. Это могут быть:
- бактерии;
- грибки, вирусы.
На первом месте по частоте встречаемости находятся бактерии и грибки. При этом микробы, вызывающие атипичную пневмонию, чаще провоцируют иные заболевания, не сопровождающиеся поражением дыхательных путей. Среди них выделяют:
- хламидии;
- легионеллы;
- микоплазмы;
- Coxiella burnetii (чаще вызывает Ку-лихорадку).
Однако в современной клинической практике, рассматривая причины атипичного воспаления легких, врачи связывают их с проникновением в организм вирусного агента. Вирус атипичной пневмонии способен распространяться на большие расстояния, что провоцирует развитие эпидемии. Примером является распространившийся по всей планете атипичная пневмония коронавирус, который ученые обозначили как COVID-19.
Формы атипичной пневмонии
В зависимости от того, как развивается заболевание, выделяют две основные формы заболевания:
- первичную – когда патология развивается в результате непосредственного проникновения в организм патогена;
- вторичную – когда пневмония становится осложнением ранее возникших вирусных заболеваний.
Описывая симптоматику, которой сопровождается атипичная пневмония, SARS – общепринятое обозначение заболевания. Расшифровывается с английского как «тяжелый острый респираторный синдром» (ТОРС – обозначают его наши медики). Это острое заболевание органов дыхания, которое первоначально по симптомам напоминает вирусные инфекции, такие как корь, паротит, грипп.
Что касается классификации атипичной пневмонии в зависимости от типа возбудителя, то в соответствии с этим критерием выделяют:
- ТОРС-пневмонию;
- микоплазменную;
- хламидийную;
- легионеллезную.