Диета при рефлюкс эзофагите
Содержание:
- Недельная диета при недостаточности кардии
- Что можно, а что нельзя есть при эзофагите
- Принципы питания
- Диета в период ремиссии
- Питание в период обострения
- Примерное меню на неделю
- Основные правила диеты
- Правила питания при эзофагите
- Диета при ГЭРБ с эзофагитом: что можно есть и от чего отказаться?
- Примерное меню на неделю
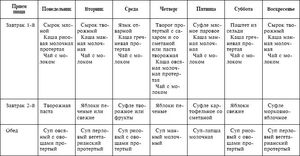
Недельная диета при недостаточности кардии
Рефлюкс эзофагит диета, рассчитанная на неделю, может выглядеть следующим образом:
Понедельник
- Завтрак: каша, приготовленная из овсяной крупы с ложечкой молока или ягод по сезону; бутерброд с кусочком сыра (хлеб обязательно подсушенный); чашка некрепкого чая.
- Второй завтрак: нежирный йогурт (кефир или ряженка); сладкий фрукт (банан или груша).
- Обед: картошка с морковкой; отварная куриная грудка; свекольный салат; стакан негорячего молока.
- Полдник: лёгкая запеканка из творога с изюмом.
- Ужин: рубленое мясо в виде котлеты, приготовленной в пароварке; отварная вермишель; свежие овощи.
- Второй ужин: кефир с небольшим добавлением мёда.
- Завтрак: разваренная гречневая каша со сливочным маслом; яйцо всмятку; чашечка чая из ромашки и липы.
- Второй завтрак: запеченное яблоко с творогом и сахаром.
- Обед: овощной ненаваристый суп (картофель, морковь, сельдерей); отварная говядина и тушеные кабачки с морковкой.
- Полдник: галета; овсяный кисель.
- Ужин: рисовая каша с тушеной рыбой в подливе; порция кабачкового салата.
- Второй ужин: стакан тёплого молока с мёдом.
- Завтрак: рисовый пудинг и курага; слабое какао.
- Второй завтрак: бутерброд с листом салата и ломтиком куриной грудки. Мясо должно быть отварено, а хлеб подсушенным.
- Обед: тушеная тефтеля в молочном соусе; пюре из цветной капусты.
- Полдник: овсяное печенье с молочным киселём.
- Ужин: гречневая каша; тушёное мясо; салат из моркови.
- Второй ужин: овсяные хлопья, залитые йогуртом.
- Завтрак: овсяная каша с орехами и мёдом; бутерброд с кусочком несоленого сыра из галеты; травяной чай из мяты или мелисы.
- Второй завтрак: коктейль из молока, мёда и банана.
- Обед: некрепкий куриный бульон с лапшой; морковный салат.
- Полдник: пудинг из творога.
- Ужин: пюре из тыквы; белая нежирная рыба приготовленная в пароварке.
- Второй ужин: нежирный кефир с ягодами.
- Завтрак: омлет из яиц и молока; бутерброд с ломтиком несолёной ветчины; зеленый горошек; чашка зелёного чая.
- Второй завтрак: галета; сельдерейное смузи с морковкой.
- Обед: запечённая картошка; куриные котлеты на пару; легкий салат из отваренной свёклы и плодов чернослива.
- Полдник: печенье Мария; кисель из ягод.
- Ужин: тушеная в сметане печень; брокколи, приготовленного в пароварке.
- Второй ужин: коктейль из творога, нежирного кефира и клубники.
- Завтрак: рисовая каша с изюмом и тыквой; черный некрепкий чай с молоком.
- Второй завтрак: бутерброд с куриным паштетом из подсушенного хлеба.
- Обед: картофельный суп-пюре с петрушкой и фрикадельками; свежие овощи с отварной говядиной.
- Полдник: пюре с сухофруктами.
- Ужин: рисовая каша с отварным куриным мясом; запеченная цветная капуста в заливке из молока и яиц.
- Второй ужин: чашка тёплого молока
Воскресенье
- Завтрак: вермишельная запеканка в омлетной заливке; некрепкий чай из трав шиповника и ромашки.
- Второй завтрак: фруктовый салат из сладкого яблока, груши и банана.
- Обед: отваренный картофель с укропом и сливочным соусом; рыбные котлеты (запекать в духовке); салат с зелёными овощами.
- Полдник: фруктовый сок с сухарями.
- Ужин: пшеничная каша; гуляш из мяса курицы в молочном соусе.
- Второй ужин: диетический кефир с зеленью.
Естественно, представленное меню на неделю лишь один из многих вариантов, которые можно составить как с диетологом, так и самостоятельно. Научитесь слушать свой организм и придерживаться тех основных правил, которые гарантируют правильность составления диеты при рефлюкс-эзофагите. И помните, правильная диета и её неукоснительное следование – это большая часть успешного лечения от этого неприятного недуга пищеварительной системы.
Надеемся, что данная статья была вам полезна. Если вы получили интересную и нужную вам информацию, то поделитесь ею с друзьями и родственниками. Не болейте и будьте здоровы!
Диетотерапия – один из основных способов лечения в гастроэнтерологии. Как и любой другой метод лечения его следует применять обоснованно, оценивая периодически результаты. Эффективность любой диеты должна быть научно подтверждена.
Чтобы выполнять лечебные функции, диета должна учитывать этиологию заболевания, его развитие, фазу (обострение или ремиссия). В гастроэнтерологии разработаны и внедрены диеты практически для всех заболеваний пищеварительной системы, в том числе и диета при эзофагите и рефлюкс-эзофагите.
Что можно, а что нельзя есть при эзофагите
Для большего удобства восприятия и дальнейшей работы над рецептами условно поделим продукты на «черный» и «белый» список. В зависимости от реакции организма на ту или иную пищу, он будет меняться. Это определяется на основании личных наблюдений.
Продукты из «черного» списка
При рефлюксе нельзя употреблять:
На стол блюда подаются тёплыми, чтобы не травмировать желудочно-кишечный тракт. Исключаются все, употребление чего катализирует образование желудочного сока.
В «черном списке» должны оказаться:
- специи, приправы;
- соусы;
- маринованные и квашеные овощи;
- копченые и жареные продукты;
- наваристые мясные бульоны;
- сосиски, ветчина, колбаса;
- консервы;
- сдоба;
- газированные напитки;
- крепкий чай и кофе;
- яйца жареные;
- цитрусовые фрукты;
- алкоголь;
- молочные продукты с высокой массовой долей жира;
- овощи (помидоры, свежий лук и чеснок, бобовые, кроме зеленого горошка);
- каши из круп грубого помола;
- мясо и рыба с большим содержанием жира.
Продукты из «белого» списка
В процессе лечения эзофагита можно есть вареные, тушеные или приготовленные на пару продукты.
Используйте и те рецепты, где блюда запекаются, это внесет неплохое разнообразие в ваш стол:
- Первые блюда. Это могут быть супы-пюре, молочные супы, вермишелевые, овощные супы, приготовленные на разбавленном бульоне или вегетарианские. Из рациона исключаются красный борщ, кислые супы, суп из бобовых. Обжаривать компоненты запрещено.
- Вторые блюда. Для вторых блюд врачи-диетологи рекомендуют использовать курицу (без кожи), мясо кролика, телятину, постную свинину в умеренном количестве. Рыбу предпочтительней готовить таких сортов как лещ, щука, окунь, линь, минтай, треска, хек.
- Гарнир. В качестве гарнира на каждый день прекрасно подойдут запеченные или тушеные овощи (кроме бобовых) – свекла, кабачки, морковь, картофель тыква, рожки из твердых сортов пшеницы. В каши, приготовленные на воде (рисовая, манная, гречневая овсяная), можно добавить немного сливочного масла.
- Соусы. Разнообразить меню помогут соусы, приготовленные на основе йогуртов, обезжиренного молока или сметаны, воды с добавлением муки, растительных рафинированных масел.
- Десерт. Суточную норму сахара сведите к минимуму, вместо него попробуйте добавить в рацион мёд. Побаловать себя можно несладкими пудингами, желе, муссами, несдобным печеньем. Фрукты разрешены все, кроме цитрусовых. Банан, слива, груша, съеденные на завтрак, помогут предотвратить изжогу.
- Яйца. Диета при рефлюксе допускает включение в рацион яиц, приготовленных всмятку, или омлет на пару, но не более 3 раз в неделю.
- Молочные продукты. В пищу идут только обезжиренные кисломолочные продукты: молоко, сливки (не более 10% жирности), протертый творог. Ряженка, йогурт, кефир, простокваша нормализуют работу кишечника, что влияет на общее состояние организма.
- Напитки. От газированных напитков целесообразно отказаться сразу, т.к. они повышают давление в желудке, что дополнительно нагружает сфинктер. Шиповник или ромашка перед сном окажут успокаивающее воздействие на желудочно-кишечный тракт. В остальное время можно пить минеральную воду без газа, зеленый чай, компоты из сухофруктов.
Принципы питания
Дабы исключить прогрессирования болезней и ускорить выздоровление, очень важно придерживаться принципов употребления пищи, в этом случае они следующие:
Перейти на дробную систему питания – трехразовое употребление пищи изжило себя давно. Каждый современный гастроэнтеролог рекомендует есть 5─6 раз в течение дня. При этом чтобы не перегружать желудок, нельзя переедать. Это значит, что во время каждой трапезы нужно есть в меру;
На время лечения откажитесь от употребления вредной пищи, а также соблюдайте режим питания
Важно исключить жирные, жареные, копченые, острые, чрезмерно соленные или кислые, пряные и сладкие блюда. Не ешьте второпях, всухомятку, не питайтесь фастфудом, а также откажитесь от газированных напитков и алкоголя;
При рефлюксе и острых формах гастрита вся употребляемая пища должна быть приготовлена правильно с механической и химической точки зрения
Это значит, что еда должна быть мягкой, а также теплой (не горячей и не холодно). Оба критерия нужно соблюдать, чтобы не повреждать и без того воспаленную слизистую органов еще сильнее;
Важнейшим требованием является метод приготовления блюд. Гастроэнтерологи всего мира при обострениях упомянутых заболеваний желудочно-кишечного тракта рекомендуют готовить еду методом варки, запекания или путем паровой обработки;
А также при рефлюкс эзофагите, гастрите и в качестве профилактики патологий пищеварительной системы никогда не наедайтесь на ночь. Время между последней трапезой и отходом ко сну составляет от 1 до 2 часов, и даже при этом ужин должен быть легким.
Диета в период ремиссии
После фазы обострения заболевания (в период ремиссии) больного переводят на диету No 1. Эта полноценная диета, которая предотвращает возникновение рецидива, поскольку умеренно щадит пищеварительный тракт.
В ней уменьшено количество животных жиров, так как они снижают тонус сфинктера (масла, жирные сливки, жирное мясо и рыба, кондитерские изделия). Питание при рефлюкс-эзофагите также исключает употребление продуктов, раздражающих слизистую (кофе, крепкий чай, мята, лук, чеснок, шоколад, помидоры).
В меню рекомендуется включать больше белков, поскольку они повышают тонус сфинктера
Диета No 1 при рефлюкс-эзофагите разрешает употребление:
- овощных супов, которые заправляют сливочным маслом или яично-молочной смесью. Пассеровать овощи нельзя. Крупы должны быть хорошо разварены, а овощи протерты;
- подсушенного хлеба, сухарей (не более 200 г);
- диетического мяса (говядины, индейки, баранины, курицы). Его нужно прокручивать дважды в мясорубке, а затем делать паровые котлеты, кнели, суфле. Можно мясо и запечь без образования грубой корочки (в фольге);
- нежирной рыбы. Может употребляться куском или в виде котлет;
- каши (рисовая, гречневая, манная). Готовятся полувязкими, в них можно добавлять молоко;
- молока, кефира, творога средней жирности;
- сливочного (до 20 грамм) и растительного масла. Добавляют в готовые блюда;
- отваренных овощей. Разрешено употреблять картофель, свеклу, цветную капусту, морковь, тыкву, кабачок в виде пюре; протертых фруктов. Готовятся желе, кисели, компоты, пюре. Исключается употребление цитрусовых и сырых фруктов;
- некрепкого чая, разбавленных сладких соков, травяных напитков.
Чтобы избежать повышения кислотности желудочного сока, раздражения слизистой и метеоризма рекомендуется убрать из меню:
- грибы;
- квашенные, соленые, маринованные овощи;
- жирное мясо или мясо с прожилками и сухожилиями;
- копчености, консервы;
- жаренные и острые блюда, тушеное мясо;
- соусы (майонез, горчица, кетчуп);
- кислые или содержащие клетчатку овощи и ягоды, фрукты (томаты, лук, чеснок, редька, белокочанная капуста, редис, огурцы, спаржа, щавель, лимон и другие цитрусовые, виноград, крыжовник);
- сметану, простоквашу, кислый кефир, сливки жирные 35%, сыр с плесенью;
- слоеное, сдобное, дрожжевое тесто;
- приправы, пряности;
- макаронные изделия;
- пшенную, кукурузную и перловую крупу;
- кислые соки (из томатов, гранатов, цитрусовых, смородины), газированные напитки, алкоголь, пиво, квас, кофе, крепкий чай;
- шоколад, халву, мороженое;
- орехи, финики.
При катаральном эзофагите диета может быть не такая строгая, но если появляются боли при прохождении пищевого комка, то нужно протирать пищу, чтобы устранить механическое раздражение пищевода. Изжога устраняется с помощью молока, поэтому его при условии хорошей переносимости можно пить на завтрак, ужин и перед сном, добавлять в молочные каши.
По мере восстановления слизистой и исчезновение рефлюкса в супы можно добавлять перекрученное нежирное мясо или фрикадельки. Рыбные и мясные котлеты подаются с гарниром или овощным пюре. Если развился эрозивный эзофагит, то диетического питания нужно придерживаться постоянно.
Только так можно избежать рецидивов заболевания и возникновения изжоги, отрыжки, тяжести в желудке.
При катаральном эзофагите диета не такая строгая, но все же стоит исключить продукты, вызывающие изжогу, и употреблять только отварные блюда
Что можно есть при эзофагите пищевода в каждом конкретном случае, определит врач, так как рекомендации должны учитывать сопутствующие заболевания. Поскольку диеты требуется придерживаться постоянно, то меню при рефлюкс-эзофагите нужно составлять совместно с диетологом.
Специалист рассчитает сколько калорий необходимо потреблять больному с учетом его возраста, пола, массы тела и физической нагрузки, а блюда будут содержать соответствующее возрастным нормам количество витаминов и минералов. Врач также расскажет, какие продукты в рационе должны присутствовать ежедневно, а какие не на каждый день.
При лечении рефлюкс-эзофагита назначается и медикаментозная терапия, которая призвана устранить симптомы, снизить кислотность желудочного сока и ускорить восстановление слизистой. Перед их применением нужно ознакомиться с инструкцией и строго ей следовать, чтобы лекарство не навредило воспаленным тканям.
К примеру, ингибиторы протонной помпы действуют только если их принимать за полчаса до еды, а если их употреблять неправильно, то они увеличат нагрузку на выделительные органы и не окажут терапевтического действия. Рефлюкс эзофагит может потребовать и хирургического лечения, но до него лучше не доводить, а соблюдать все предписания врача и строго следовать диете.
Питание в период обострения
В период обострения заболевания диета должна быть максимально щадящей, поэтому показан лечебный стол №1А. Список разрешенных продуктов не отличается разнообразием, поэтому диету нельзя назвать физиологически полноценной, а значит, придерживаться ее длительное время не следует. Максимально диета №1А должна соблюдаться 10 дней.
 При обострении рефлюкс-эзофагита основа рациона слизистые или протертые супы и жидкие кашки, а мясные блюда можно есть не более одного раза в день
При обострении рефлюкс-эзофагита основа рациона слизистые или протертые супы и жидкие кашки, а мясные блюда можно есть не более одного раза в день
В острый период патологического процесса больной может включать в меню:
- блюда из диетического мяса (курица, говядина, кролик, индейка). Это может быть суфле, пюре. Причем мясо должно быть дважды перекручено на мясорубке или взбито блендером;
- нежирную рыбу (треска, хек, щука, минтай). Она также должна быть хорошо измельчена;
- слизистые супы из овсяной, манной или рисовой крупы. Крупа варится в воде до тех пор, пока полностью не разварится. Вместо крупы, может использоваться мука для детского питания. В суп не добавляется бульон или овощи. Заправляется он молочно-яичной смесью (в крупяной отвар добавляется хорошо размешенное кипяченое молоко с сырым яйцом), также можно добавить немного сливочного масла;
- каши из перемолотой в муку крупы. Можно взять гречку, овсянку или рис и перемолоть ее на кофемолке или купить готовую муку. Каша должна быть жидкой, в нее можно добавлять молоко;
- пастеризованное молоко с низкой жирностью, творог, нежирные сливки;
- паровой омлет или яйца с мягким желтком;
- кисели, ягодные желе, сахар, мед;
- слабый чай с молоком, отвар из шиповника или пшеничных отрубей.
После того как воспалительный процесс несколько утихнет, больной может переходить на диету №1Б. Она не такая строгая и ее можно придерживаться до 14 дней. Рацион расширяется за счет молочных белков, поскольку они считаются легкоусвояемыми. В составе супа уже могут быть овощи (картофель, свекла, морковь), но они должны быть хорошо разваренными и протертыми.
Мясо разрешается уже не взбивать, хотя его еще нельзя есть куском. Из него готовят котлеты, фрикадельки, тефтели, кнели. Овощи и фрукты можно употреблять в виде гомогенизированного пюре (можно покупать детское баночное). Также можно кушать овощное пюре из картофеля, моркови, кабачка, свеклы. В день можно съесть до 3-х яиц.
Примерное меню на неделю
- завтрак: манная каша на воде с добавлением сливочного масла, зеленый чай;
- 2-й завтрак: яблоко запеченное;
- обед: отварная куриная грудка, макароны, компот из кураги;
- полдник: протертый творог с чайной ложкой меда;
- ужин: овощной суп-пюре.
- завтрак: омлет на пару, некрепко заваренный чай с молоком;
- 2-й завтрак: обезжиренный кефир, груша;
- обед: паровая куриная котлета, овощное рагу, кисель из свежих фруктов;
- полдник: протертое яблоко;
- ужин: запеченный хек, зеленый салат с добавлением оливкового масла.
- завтрак: овсяная каша с фруктами, травяной чай (кроме мятного);
- 2-й завтрак: рисовый пудинг;
- обед: запеченный минтай с отварным картофелем, компот из чернослива;
- полдник: ряженка;
- ужин: тыквенный суп-пюре, салат из свеклы.
- завтрак: рисовая каша со сливочным маслом, некрепкий чай с медом;
- 2-й завтрак: фруктовое пюре любое;
- обед: рагу из кролика, пюре из кабачков;
- полдник: обезжиренное молоко, несдобное печенье;
- ужин: морковная запеканка со сливочным соусом.
- завтрак: запеченные сырники, сметана, зеленый чай;
- 2-й завтрак: банан, йогурт;
- обед: тушеное мясо с гречневой кашей, грушевый компот;
- полдник: простокваша, галеты;
- ужин: фаршированные кабачки, салат с куриной грудкой.
- завтрак: геркулесовая каша на воде с тертым яблоком;
- 2-й завтрак: любые фрукты (сливы, киви);
- обед: картофельный суп-пюре, запеченная курица;
- полдник: кисель, нежирный сыр;
- ужин: лапша куриная, свекольный салат.
- завтрак: творожная запеканка со сметаной;
- 2-й завтрак: фруктовое смузи;
- обед: фрикадельки отварные из куриного фарша, рис, яблочный компот;
- полдник: несдобное печенье, грушевый или яблочный сок;
- ужин: рыбная котлета на пару, салат из моркови.
Сбалансированный рацион продуктов нормализует вес, улучшит пищеварение и общее состояние организма, а вы приобретет бодрость и легкость.
При ГЭРБ нижняя часть пищеводной трубки воспалена, поскольку соляная кислота проникает в вышележащий отдел и обжигает пищевод. Рефлюкс развивается из-за нарушения функции нижнего пищеводного сфинктера, диафрагмальной грыжи или из-за повышения давления внутри брюшной полости.
У трети больных патология провоцирует развитие рефлюкс-эзофагита: при постоянном забросе кислого содержимого желудка слизистая пищевода повреждается, что приводит к функциональным нарушениям, возникновению поверхностного воспаления, формированию язв или эрозий.
Сначала считалось, что воспаление затрагивает поверхностные слои слизистой пищевода, а потом уже развиваются эрозии и язвы, то есть катаральный эзофагит предшествует эрозивному. Однако проведенные исследования выявили, что формы заболевания развиваются независимо друг от друга и не являются стадиями болезни.
Проявляется рефлюкс-эзофагит отрыжкой, болезненностью за грудиной, неприятными ощущениями в момент, когда пища проходит по пищеводу, постоянной изжогой. Отсутствие лечения может привести к тяжелым осложнениям, угрожающим жизни больного (кровотечениям из стриктур или эрозий, формирование пищевода Барретта, аденокарциномы), поэтому пациент нуждается в длительной и грамотной терапии.
Одним из назначений врача будет соблюдение лечебной диеты, которая способствует уменьшению частоты рефлюкса и обеспечивает щажение желудочно-кишечного тракта (ЖКТ), тем самым создавая условия для уменьшения воспалительного процесса и регенерации тканей пищевода.
Основные правила диеты
Диета при эзофагите является физиологически полноценной, она должна включать в себя необходимое количество белков жиров и углеводов, а также быть сбалансированной с точки зрения содержания витаминов и микроэлементов.
Основной задачей лечебного питания при данном заболевании является механическое и химическое щажение слизистой желудка и пищевода, поэтому диета исключает продукты, которые повышают выработку желудочного сока (соляной кислоты) и раздражают слизистые пищевода и желудка.
В соответствии с классификацией лечебных столов по Певзнеру диета при эзофагите — это стол №1.
Суточное количество питательных веществ составляет:
- белки – 85-90г, из них 40-45г белков животного происхождения;
- жиры — 70-80г, из них 25-30г растительных жиров;
- углеводы – 300-350г, из них простые сахара — до 50-60г.
Энергетическая ценность лечебного стола составляет 2170-2480 килокалорий в сутки.
Основные принципы диеты при эзофагите:
- Режим питания.
Питание должно быть дробным: прием пищи рекомендован каждые 3-4 часа, то есть 5-6 раз в день. Частая еда небольшими порциями не позволяет желудку вырабатывать соляную кислоту в большом количестве, а также препятствует излишнему растяжению желудка и забросу его содержимого в пищевод. Последний прием пищи должен быть не позднее, чем за два часа до сна. Кроме того, нельзя принимать горизонтальное положение после еды и днем или заниматься деятельностью, которая требует наклонов: так соляная кислота вместе с пищей легко попадает в пищевод. - Температурный режим.
Помимо химического и механического щажения диета предусматривает и обеспечение термического покоя ЖКТ. Оптимальный температурный режим еды должен соответствовать 15-60°C. Пища в теплом виде не раздражает воспаленную слизистую пищевода и не усугубляет заболевание в отличие от излишне горячих или холодных блюд, которые стимулируют выброс соляной кислоты. - Правила приема пищи.
Есть следует не спеша, тщательно пережевывая еду до состояния кашицы, тем самым облегчая работу пищеварительного тракта в целом и желудка в частности. Крупные куски дольше перевариваются и задерживаются в желудке на более длительное время, что подстегивает его продуцировать желудочный сок. Торопливо проглоченная пища и разговоры во время еды способствуют заглатыванию воздуха (аэрофагии), что впоследствии вызывает отрыжку и изжогу. Перед каждым приемом пищи рекомендуется выпить ? стакана картофельного сока или сжевать пару ломтиков сырого картофеля, это снизит концентрацию кислоты в желудке. - Алкоголь.
При эзофагите, тем более остром, следует отказаться или хотя бы ограничить прием алкоголя. Спиртные напитки ни в коем случае нельзя употреблять натощак, так как они стимулируют выработку соляной кислоты, а это, в свою очередь, приводит к забросу ее в пищевод. Кроме того, этиловый спирт раздражает поврежденную слизистую пищевода. - Соль и жидкость.
Лечебный стол при воспалении пищевода подразумевает некоторое ограничение поваренной соли: около 8-10г. Излишек соли разъедает поврежденную слизистую пищевода, а также усиливает синтез соляной кислоты. Потребление жидкости ограничивают до 1,5 литров в день, причем не рекомендуется пить сразу после еды, чтобы не переполнять желудок. - Кулинарная обработка.
Блюда должны подаваться в отварном виде, приготовленными на пару, запеченными или тушеными. Жарка исключается, так как корочка, которая образуется при жарении, раздражает и травмирует слизистую пищевода, а сами продукты надолго задерживаются в желудке. Пища должна быть протертой, разваренной или мелко порубленной.
Правила питания при эзофагите
Дробное питание при эзофагите небольшими порциями помогает улучшить процессы пищеварения и продвижение пищи к кишечнику. Перед сном нельзя кушать за 2-3 часа.
Сразу после еды ложиться не рекомендуется т.к. это облегчает попадание соляной кислоты из желудка в пищевод. Хорошо, если вы прогуляетесь или просто посидите. Запрещены и тяжелые физические нагрузки.
Если между приемами пищи обостряется чувство голода, то вода поможет его заглушить. Если это будет минеральная, то лучше, чтоб она была без газа. При обострении нельзя перетягивать талию ремнями, так как это провоцирует забрасывание кислоты в пищевод.
Период лечебной диеты гораздо больше, чем сроки медикаментозного лечения, и составляет 3-5 месяцев. Во избежание рецидива при дальнейшем выздоровлении уберите из рациона те продукты, на которые организм реагирует наиболее остро.
Диета при ГЭРБ с эзофагитом: что можно есть и от чего отказаться?
Как и любая другая система питания, диета при рефлюксной болезни предполагает ограничения по продуктам, входящим в ежедневный рацион. Запрещено есть жареное, острое, жирное, горячее и холодное. Блюда должны быть диетическими и подаваться с умеренной температурой.
Диета при ГЭРБ: список разрешенных продуктов
В чистом виде диеты при ГЭРБ не существует, однако все потребности лечения данного заболевания удовлетворяет стол №1. Поэтому рекомендованные к потреблению продукты будут совпадать:
- рисовые, манные и гречневые каши, сваренные на основе воды или молока; под исключение попадает перловка, пшеничная и ячневая каша, также макаронные изделия;
- из сладостей рекомендовано потребление пюреобразных продуктов: фруктового пюре, протертых с сахаром ягод;
- супы-пюре и хорошо протертые, которые приготовлены на основе овощного бульона;
- «молочка» полностью разрешена, под запрет попадает только та, что обладает высоким уровнем PH;
- разрешен хлеб в виде сухарей, булочки и пончики запрещены;
- можно использовать в процессе приготовления блюд растительное масло в небольших количествах, так как полностью отказываться от жиров нельзя;
- из мясных продуктов к потреблению рекомендована говядина, куриное мясо и индейка, так как они относятся к нежирным сортам;
- пить можно чай слабой заварки, натуральный сок и компот.
Исходя из списка разрешенных продуктов, можно сделать вывод о разнообразии рациона. Диеты стола №1 придерживаться несложно, так как разрешено большое количество вкусной, разнообразной и, главное, полезной пищи. Комбинируя продукты между собой, можно добиться полного разнообразия меню на каждый день на диете при ГЭРБ.
Диета при ГЭРБ: список запрещенных продуктов
Сделать диету действенной для получения желаемого результата можно лишь путем ограничений в питании. Те продукты, что будут перечислены ниже, противопоказаны к потреблению при рефлюксной болезни. Их стоит исключить из рациона полностью, и желательно не временно, а на всю жизнь. Некоторые из них приносят вред даже самому здоровому человеку, что уже говорить о тех, кто страдает заболеваниями пищеварительного тракта.
Итак, к списку нерекомендованных продуктов можно отнести:
- бульоны повышенной концентрации, наваристые супы, грибные соусы;
- соленые и копченые продукты моря;
- маринованные фрукты и овощи, также и консервированные;
- консервы из рыбы, мяса или птицы;
- пряные заправки, приправы и травы;
- белый пшеничный хлеб, всевозможная сдоба: сладкая и соленая;
- запрещена клетчатка в большом количестве, поэтому большинство фруктов, ягод и овощей не рекомендуется есть в чистом виде.
Эти продукты являются сильными возбудителями желез желудочно-кишечного тракта. Переизбыток желудочного сока ведет к ухудшению состояния больного, усилению болей и неприятных дискомфортных ощущений.
Под запрет попадают и те продукты, которые провоцирует резкое ухудшение состояния здоровья, усиление боли. Среди них можно выделить:
- крепкие горячие напитки (кофе и черный листовой чай);
- сладкие газировки (лимонад, прохлаждающие напитки, газированная минеральная вода);
- помидоры в любом виде;
- любой алкоголь (к этому списку относится как слабый, крепкий и даже безалкогольное пиво);
- курение (хоть это и не продукт, вреда он приносит в разы больше, так как вдыхаемые пары разрушительно воздействуют на уже пораженные слизистые).
Кроме исключения тех или иных продуктов, следует наблюдать за реакцией больного человека. Так, если при попадании еды в желудок начинаются неприятные ощущения, значит, этот продукт следует исключить. Каждый организм индивидуален и нуждается в особом подходе. При наличии данного заболевания следует иметь при себе таблицу диеты при ГЭРБ с эзофагитом со списками дозволенных и нерекомендованных блюд. Ее следует пополнять в соответствии с собственными вкусовыми привычками и ощущениями. Лучше всего составить индивидуальную карточку с лечащим врачом или диетологом.
Примерное меню на неделю
Диету при гастроэзофагеальном рефлюксе проще всего распределять по дням недели. Рацион должен быть разнообразным, поэтому необходимо соблюдать рекомендации специалиста.
Первый день:
- завтрак – овсяная каша, сваренная на молоке с натуральным творогом и зеленым чаем (можно добавить молоко);
- второй завтрак – омлет, приготовленный на пару, 100-150 мл молока;
- обед – морковно-рисовый суп, пропущенный через блендер, фрикадельки из куриного филе, пюре из цветной капусты с добавлением масла, натуральный фруктовый сок;
- полдник – кисель на основе молока, несдобное печенье;
- ужин – вареная рыба, картофельно-кабачковое пюре, чай;
- перед сном – 100 мл молока.
Второй день:
- завтрак – рисовая каша на молоке, желе из свежих фруктов, чай с добавлением сливок;
- второй завтрак – кисель на молочной основе, печенье без сдобы;
- обед – суп с яичными хлопьями и овсянкой, вареная рыба, натуральный кисель;
- полдник – домашний творог и свежий компот из ягод;
- ужин – каша из овсяной муки, сваренная на молоке, паровой омлет, чай с молоком;
- перед сном – не более 100 мл молока.
Третий день:
- завтрак – манная каша, пропущенная через блендер, одно куриное яйцо, травяной чай;
- второй завтрак – фруктовое желе;
- обед – гречневый суп, перетертый с морковью, филе хека, приготовленное на пару, и кисель;
- полдник – 150 мл молока, галетное печенье;
- ужин – натуральный творог, рисовая каша на молоке, компот;
- перед сном – 100 мл молока.
Четвертый день:
- завтрак – гречневая каша, творог с добавлением кальция, чай с молоком;
- второй завтрак – паровой омлет;
- обед – рисовый суп с мясным фаршем, перетертый в блендере, куриный паштет, компот из фруктов;
- полдник – ягодный сок;
- ужин – протертая гречневая каша, вареная рыба, чай;
- перед сном – сливки с минимальной степенью жирности.
Пятый день:
- завтрак – гречневая каша с добавлением молока, белковый омлет, чай с сахаром;
- второй завтрак – кисель, приготовленный на молоке, несдобное печенье;
- обед – картофельный суп без мяса, суфле из рыбы (например, хек), пюре из картошки, ягодный компот;
- полдник – фруктовый кисель, галетное печенье;
- ужин – вареное яйцо, манная каша, чай;
- перед сном – 100 мл молока.
Шестой день:
- завтрак – овсянка на воде, перетертый некислый творог, чай – зеленый или травяной;
- второй завтрак – кисель на основе молока;
- обед – суп с добавлением овощей и манной крупы, котлеты из нежирной говядины, кисель;
- полдник – фруктовый кисель;
- ужин – перетертая гречневая каша, паровой омлет, чай;
- перед сном – 100 мл молока.
Седьмой день:
- завтрак – овсяная каша на молоке, творог, чай с добавлением сливок;
- второй завтрак – паровой омлет, ягодный компот;
- обед – рисовый суп, тефтели из куриной грудки, перетертой с помощью блендера;
- полдник – кисель на основе молока, галетное печенье;
- ужин – пюре из картошки и кабачков, чай;
- перед сном – 100 мл молока.
Такое питание, назначенное при ГЭРБ, позволит поддерживать в нормальном состоянии работу пищевода. Заброс жидкости окажется невозможным, как и неприятные симптомы: от изжоги до болезненных ощущений. Именно поэтому гастроэнтерологи рекомендуют учитывать диетические нормы, полноценно питаться, полностью исключив из списка продуктов все опасное и нежелательное.