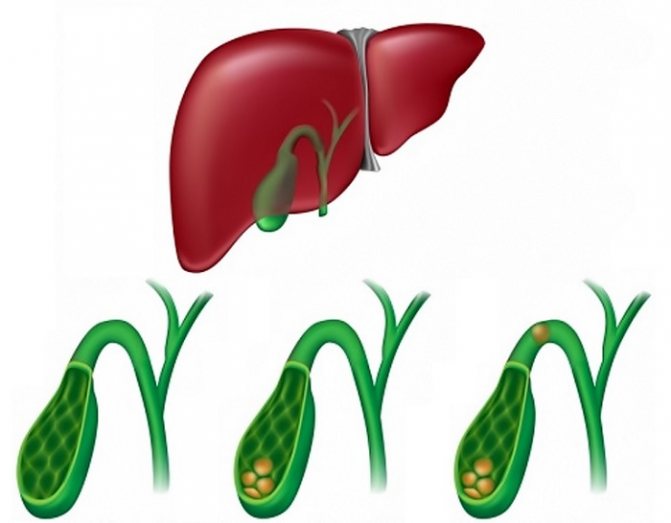
Дискинезия желчного пузыря
Содержание:
Лечение дискинезии
Как правило, ДЖВП у детей хорошо устраняется коррекцией режима питания и переходом на диету. Подросткам рекомендуют пересмотреть образ жизни, заниматься спортом и отказаться от вредной еды. Лекарственные препараты назначают для уменьшения болезненности, с этой задачей справляются спазмолитические средства.
При выявлении сопутствующих заболеваний, обязательно проводится их лечение. Антибиотики, противовоспалительные по показаниям, желчегонные препараты при гипотонии желчных путей назначает гастроэнтеролог. При гипертонической ДЖВП рекомендован прием успокаивающих средств, чтобы не провоцировать обострение.
В лечебный комплекс обязательно включают физиотерапевтические процедуры:
- лекарственный электрофорез на область правого подреберья со спазмолитическими препаратами, сульфатом магния;
- аппликации с парафином;
- лечение гальваническим током;
- эндометрия – методика прогревания высокочастотным электрическим током;
- диадинамотерапия – способ импульсной терапии;
- индуктотермия – лечебное воздействие переменным магнитным полем.
Курс физиотерапии дополняет рефлексотерапия и массаж воротниковой зоны.
Диета
Залогом устранения функциональных расстройств является правильное питание. Его основу должны составлять нежирные продукты, растительная пища, богатая витаминами и минералами. Ребенку с дискинезией желчевыводящих путей можно кушать:
- первые блюда на овощном бульоне;
- каши на нежирном молоке;
- картофельное пюре, отварные макароны;
- овощи и фрукты в свежем и запеченном виде;
- молоко и кисломолочные продукты;
- бублики, сухари, булочки, сухой бисквит, но без крема;
- фруктовые желе, мармелад, зефир, шоколад в ограниченном количестве;
- из напитков – компоты, кисели, отвар ромашки, шиповника, некрепкий чай с медом.
Родителям рекомендуют ограничить в рационе ребенка яйца, кондитерские изделия. Абсолютный запрет распространяется на сладкую газированную воду, фаст-фуд, чипсы, сухарики, жирное мясо, копчености, соленья, консервы.
Народные рецепты
Фитотерапия при дискинезии желчного пузыря используется только по назначению педиатра. Натуральные компоненты, используемые в народной медицине, могут принести не только пользу, но и вред организму
У малышей чаще, чем у взрослых встречается аллергия, поэтому к травам нужно относиться с осторожностью
Самыми простыми народными средствами являются отвар шиповника и ромашковый чай. На протяжении многих десятилетий они оказывают пользу и помощь в лечении желчной системы. Чтобы приготовить средство, достаточно заварить плоды шиповника или цветки ромашки кипятком и немного настоять.
Лечебный чай при дискинезии можно готовить с добавлением кукурузных рылец. Для этого понадобится сухое сырье, его можно купить в аптеке. Рыльца комбинируют с листьями черной смородины, тимьяном, мятой. Чай заваривают 20 минут, после чего дают выпить ребенку: половину стакана утром, другую часть – вечером. Если томить кукурузные рыльца на медленном огне в течение часа, получится отвар. Им лечат ребенка в течение 14 дней.
Тюбажи
Слепое зондирование детям делают только по назначению врача. Гастроэнтеролог подбирает средство, которое будет использование для очищения желчевыводящих путей. Предпочтение отдают травяным сборам или минеральной воде. Они обеспечивают щадящую чистку без агрессивного воздействия.
Тюбаж проводят в условиях стационара или дома. Ребенок натощак выпивает подготовленный раствор, после чего его укладывают на правый бок, подложив под область правого подреберья теплую грелку. Через 2 часа после прогревающих процедур, начинается активное очищение естественным путем.
Медикаментозная терапия
У детей лечение дискинезии желчевыводящих путей носит исключительно симптоматический характер:
- спазмолитики, чтобы уменьшить выраженность болевого приступа;
- седативные препараты для снижения реакции на раздражители;
- средства для мягкого вывода желчи;
- пробиотики для нормализации работы кишечника.
Комплекс поливитаминов врачи назначают для улучшения иммунитета.
Что такое дискинезия желчного пузыря у взрослых
У взрослых изменения в большинстве случаев возникают вследствие внешних факторов, тогда как у детей причины носят врожденный характер. Согласно статистике, дискинезия желчного пузыря чаще встречается среди женщин.
Это заболевание, при котором происходит замедленное или ускоренное выведение секрета из желчного резервуара за счет нарушения работы сфинктеров. Когда происходит задержка эвакуации жидкости, говорят о гипокинетической форме. При гипертоническом типе дисфункции отмечается спастическое сокращение желчного пузыря, что проявляется острыми симптомами и преждевременном поступлении желчи в 12-перстную кишку. Для врача патогенез много значит, потому что от этого зависит тактика ведения пациента.
Типы дискинезий желчного пузыря
В результате воздействия провоцирующих факторов происходит нарушение координации работы желчевыводящих путей. Изменяется процесс ритмичного выведения желчи по билиарным путям в просвет двенадцатиперстной кишки. Патология может развиваться по гипотоническому или гиперкинетическому варианту, что проявляется соответствующими симптомами.
Гипомоторная дискинезия желчного пузыря — это заболевание, при котором отмечается снижение тонуса органа. Он недостаточно сокращается, а секрет в просвете застаивается. Резервуар увеличивается в объеме за счет накопления желчи. Нарушения такого характера чаще встречаются у людей пожилого возраста, у лиц с ожирением и низкой подвижностью, хроническими воспалительными процессами ЖКТ.
Гипермоторная дискинезия желчного пузыря — это патологическое состояние, которое формируется при участии парасимпатической нервной системы. В таком случае орган сокращается более чем на 50 %. Это приводит к спастическим изменениям и уменьшению резервуара в объеме. Желчь поступает в просвет кишки в избытке и провоцирует развитие воспаления. Неблагоприятные признаки наблюдаются у пациентов астенического телосложения с лабильным психоэмоциональным статусом.
Изменение нормального цикла выведения желчи приводит нарушению пищеварения в кишечнике, дуодено-гастральному рефлюксу. Патология по гипомоторному типу ведет к застойным процессам в пузыре и ЖВП. Изменяется состав секрета, и образуются камни.
Причины
Развитие патологии обусловлено рядом факторов. Причины дискинезии желчного пузыря могут быть первичными и вторичными. Они отличаются патогенезом и подходом к лечению заболевания.
Первичное поражение желчного пузыря обусловлено нарушением вегетативной функции. В результате возникает нарушение координационной работы билиарных путей. В этом случае этиологическими факторами выступают:
- регулярные психоэмоциональные нагрузки, стрессы;
- отсутствие культуры питания, режима, употребление вредной еды, жирной, острой, копченой пищи;
- отсутствие физических и спортивных нагрузок;
- аллергическая патология в виде бронхиальной астмы, непереносимости пищевых компонентов, крапивницы.
Вторичное развитие дисфункции желчного пузыря формируется на фоне других заболеваний. Причины представлены:
- поражением пищеварительного тракта воспалительного характера — гастритом, гастродуоденитом, панкреатитом, холециститом;
- нарушением работы других органов и систем — мочеполовой, эндокринной;
- паразитарными инвазиями;
- состояниями после удаления некоторых органов.
У детей патология желчного пузыря обусловлена нарушениями врожденного характера. К ним относятся:
- поражение нервной системы гипоксического генеза, асфиксия в родах;
- травматическое повреждение головного мозга;
- аномалии развития желчного пузыря и билиарных путей;
- гепатогенная и цитогенная дисхолия (изменение физико-химических свойств желчи).
Важно!
Наличие нескольких провоцирующих факторов с большей вероятностью способствуют развитию патологии.
Лечение застоя желчи
Дисфункция желчного пузыря проявляется в нарушении оттока жидкости, что приводит к застойным процессам. Лечение подразумевает комплексный подход, который окажет максимальный эффект на процесс выздоровления. Как правило, применяют медикаментозный метод, совмещенный с индивидуальной диетой. Народная медицина также предлагает варианты лекарства от дискинезии на основе трав.
Желчегонные препараты
Лечение дискинезии происходит с помощью желчегонных препаратов. Подкрепляется эффект терапии с помощью тонизирующих средств и беззондовых тюбажей. В некоторых случаях используются седативные препараты и спазмолитики. Все медикаменты назначаются исключительно врачом после диагностики. Самолечение может привести к проявлению побочных эффектов, ухудшению состояния. Медикаменты, которые назначают при разных формах дискинезии:
|
Гипертоническая |
Гипотоническая |
|
Гепабене, Оксафенамид – повышают тонус желчного пузыря и снижают его у желчевыводящих путей, относятся к группе холекинетиков. |
Аллохол, Холензим, Холивер – усиливающие выработку, отделение желчи холеретики. В них содержатся ферменты поджелудочной железы, что улучшает работу желчного органа. |
|
Но-шпа, Папаверин, Гимекромон, Промедол – способствуют расслаблению тонуса сфинктеров, снимают боль. Относятся к группе спазмолитиков. |
Экстракт элеутерококка, настойка женьшеня – тонизирующие препараты, которые корректируют работу вегетативной нервной системы. |
|
Натрия бромид, настойка пустырника или валерианы, калия бромид – седативные средства, корректируют работу вегетативной нервной системы. |
Ксилит, магния сульфат, сорбит – используются для беззондового тюбажа, который улучшает отток желчи вне периода обострения. |
Народные средства

При пониженном тонусе ЖВП рекомендуют использовать настой из семян петрушки. Для приготовления средства для лечения дискинезии нужны будут семена растения и кипяток, далее:
- 1 ч. л. петрушки хорошо растолките.
- Залейте 2-мя стаканами кипятка.
- Дайте настояться 2 ч.
- Процедите средство и дайте ему остыть.
- За 15 минут до приема пищи отлейте четверть стакана и выпейте. Повторяйте процедуру 4 раза за день.
Курс лечения дискинезии длится две недели, после этого следует дать отдых организму на 10 дней, затем снова повторить прием. Вся терапия этого заболевания длится 4 месяца. Для лечения патологии этой формы используют минеральную воду с высоким уровнем минерализации, к примеру, Ессентуки под номером 17 или Арзани. В случаях гипермоторной формы дискинезии нужная вода Ессентуки под номером 2 или 4, подходит еще Славяновская, Нарзан. Можно приготовить следующий отвар:
- На стакан кипятка насыпьте 4 ст.л. цветков аптечной ромашки.
- На протяжении 30 минут грейте их на водяной бане.
- Принимайте по трети стакана после еды в качестве спазмолитического и легкого желчегонного средства.
Диета при дискинезии у детей
Самым первым шагом в организации диеты для ребёнка будет разговор с ним, в ходе которого нужно объяснить малышу, что для его выздоровления нужно отказать от разных любимых вещей. Какие-то из них исключаются на время, а о каких-то придётся забыть навсегда.
Ребёнку придётся позабыть о:
- Мороженом и других холодных продуктах и блюдах.
- Фаст-фудах, готовых завтраках, кукурузных хлопьях, попкорне, чипсах, сухариках.
- Газированных напитках – о «Фанте», «Пепси-коле», «Кока – коле», «Спрайте», лимонадах и других.
- Минеральной воде с газом.
- Жевательной резинке.
Газированные и холодные напитки и блюда находятся под запретом в силу определённых причин. При дискинезии желчевыводящих путей, например, может произойти спазм желчных путей, что приведёт к появлению приступа и возникновению болевых ощущений.
Полный список запрещённых продуктов при дискинезии у детей такой же, как и взрослых. При необходимости можно прочитать соответствующий раздел о запрещённых продуктах питания при этом заболевании.
Диета при дискинезии желчевыводящих путей у детей составляется следующим образом. Существуют продукты и блюда, которые можно употреблять детям во время болезни:
- Из первых блюд нужно отдать предпочтение овощным супам, овощным супам с крупой, вегетарианским борщам и щам, молочным крупяным супам.
- Из вторых блюд предпочтение нужно отдать:
- нежирным сортам мяса, птицы и рыбы; готовить из них отварные блюда или паровые котлеты, тефтели, пельмени;
- гарнирам — рисовой и гречневой каше, макаронным изделиям, отварным овощам;
- молочным кашам (кроме пшенной); паровым творожным запеканкам;
- молочным продуктам – молоку, кефиру, нежирной ряженке, нежирному творогу, сметане и сливочному маслу (как заправке), несолёным сырам;
- паровым омлетам; яйцам, приготовленным всмятку – не более двух – трёх раз в неделю;
- растительному маслу;
- подсушенному пшеничному хлебу, галетному печенью, сухим бисквитам;
- всем овощам, кроме запрещённых.
- Из десертов стоит отдать предпочтение:
- спелым сладким фруктам; ягодам – клубнике и землянике;
- сладким фруктовым сокам и сокам из ягод; компотам и киселям; фруктовым и ягодным пюре;
- некрепкому чаю;
- из сладостей – мёду, варенью, мармеладу, зефиру, пастиле, карамели.
Существует несколько нюансов в приготовлении блюд для детей, которые нужно учитывать:
- Возможно добавлять репчатый лук в первые блюда, но его нужно обработать соответствующим образом. Лук необходимо нарезать и залить кипятком на пятнадцать минут. После этого воду нужно слить, а лук положить в суп, не обжаривая.
- Иногда можно дополнить вегетарианские овощные супы мясными изделиями. Для этого нужно отдельно сварить фрикадельки из мяса и положить их в тарелку с первым блюдом.
- В супы нужно добавлять столовую ложку растительного масла. Также хорошо добавлять такое же количество растительного масла в различные гарниры из круп и овощей. Растительное масло обладает ценными качествами – лёгким желчегонным эффектом, а также противовоспалительным действием. При выборе растительного масла предпочтение нужно отдать нерафинированным маслам отечественных производителей из-за их хорошего качества.
- Свежая зелень является непременным атрибутом диетического стола при дискинезии. В измельчённом виде её нужно добавлять в первые блюда, каши и овощные гарниры.
- Ребёнок на время болезни может кушать определённое количество сладостей. Это понятно из перечня разрешённых продуктов питания. Но не стоит злоупотреблять сладостями – их стоит кушать не более одного раза в день. Лучше вместо сладких блюд, содержащих сахар, побаловать ребёнка печёными яблоками с мёдом, фруктовыми пюре и паровыми пудингами, муссами из сладких фруктов или ягод.
- Сухое галетное печенье и сухие бисквиты можно кушать только с напитками, как второй завтрак или полдник. Они служат добавкой к чаям, компотам, киселям, кефиру, ряженке.
[], [], [], [], [], [], [], []
Меню диеты при дискинезии
Примерное меню диеты при дискинезии на четыре дня выглядит следующим образом.
День первый.
- Завтрак – овсяная каша, салат из свежих овощей с растительным маслом, некрепкий зелёный чай с хлебцами.
- Второй завтрак – стакан свежеприготовленного фруктового сока, разбавленного водой.
- Обед – овощной суп с растительным маслом, отварное мясо, салат из капусты с растительным маслом, компот из сухофруктов.
- Полдник – свежие фрукты.
- Ужин – гречневая каша, салат из отварной свеклы со сметаной, некрепкий зелёный чай.
- Перед сном – стакан кефира, сто граммов размоченного чернослива.
День второй.
- Завтрак – творог со сметаной, стакан ряженки.
- Второй завтрак – свежие фрукты.
- Обед – крупяной суп с овощами, отварная рыба, тушёные овощи, кисель.
- Полдник – компот с сухим печеньем.
- Ужин – пшенная каша, салат из огурцов с растительным маслом, некрепкий зелёный чай с хлебцами.
- Перед сном – стакан кефира, сто грамм размоченной кураги.
День третий.
- Завтрак – молочная рисовая каша, некрепкий зелёный чай с хлебом.
- Второй завтрак – стакан свежеприготовленного фруктового сока, разбавленного водой.
- Обед – суп постный из разных овощей с растительным маслом, мясные фрикадельки на пару, винегрет с растительным маслом, компот из сухофруктов.
- Полдник – свежие фрукты.
- Ужин – паровой омлет, салат из свежих овощей, некрепкий зелёный чай с хлебцами.
- На ночь – стакан кефира, сто граммов размоченного чернослива.
День четвёртый.
- Завтрак – гречневая каша с сухофруктами (черносливом, курагой, изюмом) и мёдом, некрепкий чай с хлебцами.
- Второй завтрак – свежие фрукты.
- Обед – вегетарианский суп с вермишелью, отварная рыба, картофельное пюре, салат из свежих овощей, кисель.
- Полдник – фруктовый компот с галетным печеньем.
- Ужин – вареники из картошки со сметаной, свежий салат.
- На ночь – стакан кефира.
Основные правила диеты при ДЖВП
Целью лечебного питания при дискинезии желчевыводящих путей является обеспечение щадящего функционирования печени, улучшение оттока желчи, нормализация работы желчевыводящих путей, печени, а также остальных органов пищеварения.
Важно, чтобы питание было полноценным: оно должно содержать физиологическое количество белков и углеводов, но, в то же время, в нем должно присутствовать некоторое ограничение жиров, особенно тугоплавких. Согласно классификации Певзнера диета при дискинезии желчных путей соответствует лечебному столу №5
По приказу №330 Минздрава РФ при данном заболевании рекомендуется придерживаться основного варианта диеты (ОВД), в который и входит лечебный стол №5
Согласно классификации Певзнера диета при дискинезии желчных путей соответствует лечебному столу №5. По приказу №330 Минздрава РФ при данном заболевании рекомендуется придерживаться основного варианта диеты (ОВД), в который и входит лечебный стол №5.
Суточное содержание питательных веществ в лечебном питании следующее:
- белки – 85-90г, из них до 45г белков животного происхождения;
- жиры – 70-80г, из них 25-30г растительных масел;
- углеводы — 300-330г, простых сахаров — до 30-40г.
Суточная калорийность рациона составляет 2170-2400 килокалорий.
Основные принципы диеты
режим питания;
В лечебном питании при заболевании желчных путей подразумевается дробность: прием пищи должен быть частым и небольшими порциями, до 5-6 раз в день
Важно исключить переедание, питаться в одно и то же время, это настраивает желчный пузырь на выработку желчи, а желчные пути выбрасывают ее в кишечник в определенные часы. Это способствует нормализации оттока желчи, лучшему перевариванию и усвоению пищи в кишечнике
Частый прием пищи маленькими порциями не позволяет желчи застаиваться в пузыре, не дает чрезмерно сокращаться желчевыводящим путям и пузырю, что обычно и провоцирует боли.
кулинарная обработка;
Все блюда для больных с дискинезией желчевыводящих путей должны быть приготовлены в отварном или запеченном виде. Допускается (редко) тушение продуктов. Жарение запрещено, так как при жарке частично разрушаются полиненасыщенные жирные кислоты и формируются токсические вещества (альдегиды, кетоны), что увеличивает нагрузку на желчный пузырь и желчные пути, раздражает печеночную паренхиму и желудочную слизистую. Протирается только мясо с большим содержанием соединительной ткани (жилистые сорта).
температурный режим;
Строгих ограничений в диете при заболевании желчных путей нет. Блюда подаются в теплом виде (15-60 градусов Цельсия), исключаются только холодные продукты, которые вызывают спазмы желчевыводящих путей, нарушая температурный принцип щадящего функционирования пищеварительной системы.
соль и жидкость;
Необходимо несколько уменьшить потребление поваренной соли (до 6-8г): переизбыток хлористого натрия способствует задержке жидкости в организме, что вызывает сгущение слизи и затрудняет ее эвакуацию из желчного пузыря. Количество потребляемой жидкости должно доходить до 2-2,5 литров в сутки. Такой объем способствует разжижению желчи, препятствует камнеобразованию в желчном пузыре, выводит холестерин и токсины из организма.
алкоголь;
Следует отказаться или хотя бы ограничить прием спиртных напитков. Крепкие алкогольные напитки вызывают спазм гладкомышечной мускулатуры и, соответственно, желчных путей, что ведет к нарушению оттока и застою желчи. Кроме того, расщепление этанола происходит в печени, а избыточное количество этого вещества увеличивает нагрузку на нее и провоцирует развитие печеночных заболеваний.
пищевые волокна;
Клетчатка, в которой в большом количестве содержатся пищевые волокна, должна в обязательном порядке входить в лечебное питание при заболевании желчных путей. Во-первых, она нормализует отделение желчи, снижает уровень холестерина в ней и выводит «плохой» холестерин из организма. Во-вторых, пищевые волокна размягчаю кал и активизируют кишечную перистальтику, что предупреждает запоры. А, в-третьих, клетчатка ощелачивает желчь, что препятствует образованию камней в желчном пузыре.
Диагностика
Задачей врача на этапе обследования пациента является определение типа патологии, выявления причины дискинезии и исключение прочих заболеваний, в том числе и опухолевого генеза.
Обследование включает в себя:
- Осмотр и опрос пациента, пальпация живота.
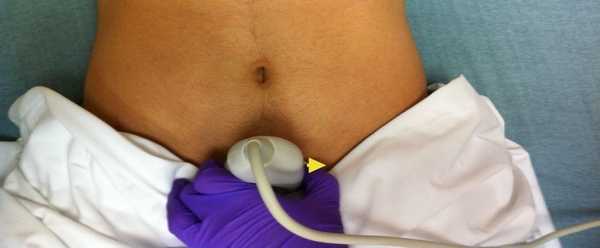
- УЗИ – для определения размеров органа, исключения аномалий развития, опухолей, оценки сократительной деятельности желчного пузыря.
- Общий анализ крови – при повышении РОЭ можно судить о воспалительном процессе, повышение эозинофилов и лейкоцитов – возможно, глистная инвазия.
- Биохимия крови – может наблюдаться повышение билирубина и холестерина, появление С-реактивного белка.
- Холецистография – рентген органов ЖКТ с использованием контрастного вещества. В качестве контраста используют препараты йода перорально или инфузионно.
- Холангиография – по показаниям – рентгеновское исследование желчных протоков после введения контрастного вещества. Препарат вводится чрезкожно методом пунктирования. Одновременно врач проводит дренаж протоков. Манипуляция проводится под местным обезболиванием.
- Эндоскопическая холангиография – по показаниям – через ротовую полость при помощи эндоскопа проводят камеру в желчный пузырь. Вводится контраст, делаются снимки. Одновременно возможно удаление конкрементов.
- Дуоденальное зондирование – по показаниям – исследование состава желчи, оценка двигательной активности желчных протоков.
Холецистография с использованием контрастного вещества позволяет получить полную картину о состоянии ЖКТ
Зачем организму желчь?
Желчь имеет достаточно сложный химический состав, основную массу которого (более 60%) составляют желчные кислоты. Они могут быть первичными (образующимися в клетках печени в процессе синтезирования печеночной желчи) и вторичными. Вторичные кислоты (урсодезоксихолевая, аллохолевая и т.д.) образуются в процессе первичного пищеварения в двенадцатиперстной кишке под действием микробной флоры и пищеварительных ферментов. В кишечнике происходит их всасывание, после чего они снова попадают в печень через воротную вену. Желчь, насыщенная вторичными кислотами, называется зрелой и накапливается в желчном пузыре, откуда поступает в кишечник и участвует в переваривании и расщеплении химуса.

Желчь имеет сложный химический состав
Достаточное поступление концентрированной (зрелой, пузырной) желчи имеет большое значение для правильной работы желудочно-кишечного тракта, так как такая желчь содержит в несколько раз больше органических веществ, ионов и фосфолипидов по сравнению с печеночной желчью. В ней также содержатся растительные стероиды и иммуноглобулины, принимающие участие в формировании иммунной защиты организма.
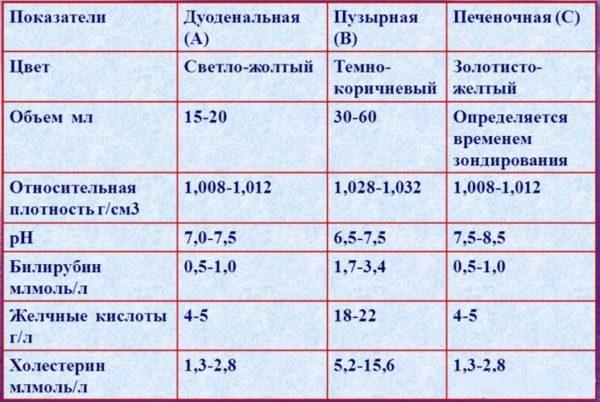
Сравнительные характеристики различных типов желчи
Основными функциями желчи являются:
- выведение из организма токсичных пигментов (билирубина), холестериновых кристаллов и других веществ, которые не могут фильтроваться почечной системой;
- создание благоприятных условий для ферментативной активности за счет угнетения пепсина, который может мешать выработке пищеварительных ферментов;
- стимуляция моторной функции кишечника (профилактика запоров);
- предупреждение сцепления бактериальных патогенов и некоторых сложных белков;
- участие в синтезе слизи, необходимой для правильного пищеварения и защиты слизистых оболочек кишечника (в частности, двенадцатиперстной кишки) от агрессивного действия пепсина, соляной кислоты и некоторых гормонов, например, гастрина.

Желчь выполняет сразу несколько важных функций в организме

Нарушение в распределении и выработке желчи может стать причиной серьезных заболеваний, например, дуоденита
Лечение дискинезии желчевыводящих путей
При своевременном диагностировании патологии прогноз на лечение благоприятный. Большинство пациентов через 2-3 года соблюдения всех рекомендаций врача полностью восстанавливаются и ведут обычный образ жизни. Для лечения желчевыводящих путей назначают:
- медикаментозную терапию;
- диету;
- физиотерапевтические процедуры;
- лечебную физкультуру;
- рекомендуют отказаться от вредных привычек, соблюдать режим дня.

Медикаментозная терапия
Препараты при дискинезии желчевыводящих путей помогают восстановить функциональность органа, снять часть неприятных симптомов. Выбором лекарственного средства занимается врач. Для лечения используют:
|
Фармакологическая группа |
Механизм действия |
Примеры лекарственных средств |
|
Холеспазмолитики |
Снимают спазмы, облегчают выведение желчи в двенадцатиперстную кишку. |
Холагол |
|
Бесалол |
||
|
Аминофиллин |
||
|
Холекинетики |
Повышают секрецию желчи, способствуют ее выведению, стимулируют сокращение желчного пузыря. |
Холестерол |
|
Берберин |
||
|
Фламин |
||
|
Холеретики |
Повышают уровень желчных кислот. |
Никодин |
|
Аллохол |
||
|
Сироп шиповника |
Диета при гипотонической форме дискинезии
Для восстановления функций печени и желчных путей назначается диетический стол № 5. Общие принципы лечебного питания:
- Дробность. Ешьте часто, но небольшими порциями – по 250-300 грамм 4-5 раз в день.
- Сбалансированность белков, жиров и углеводов. Количество белков соответствует весу: 1 г на 1 кг, из них 50% животного происхождения. Жиров – 70-80 грамм, 1/3 из них растительного происхождения. Углеводов – 300-330 грамм, из них 30-40 г простые.
- Исключение продуктов, богатых пуринами, холестерином, щавелевой кислотой, эфирными маслами.
- Обильное потребление жидкости – 1,5-2 литра в сутки.
- Щадящие способы приготовления пищи – отваривание, запекание без масла, тушение, варка на пару.
Разрешенные продукты:
- Напитки: чай с лимоном, отвар шиповника, фруктово-овощные соки без сахара, протертые компоты.
- Супы: вегетарианские, фруктовые, молочные без пассерования овощей.
- Мясо, рыба, морепродукты: нежирная говядина, кролик, курица без кожи, индейка, судах, хек, треска, креветки.
- Полувязкие каши: гречневая, манная, овсяная, рисовая.
- Кисломолочные продукты: кефир, полужирный творог, йогурт. В ограниченном количестве молоко, нежирная сметана, несоленый сыр.
- Крахмалистые овощи.
- Фрукты.
Запрещенные продукты:
- Напитки: какао, кофе, алкоголь, газировка, виноградный сок.
- Жирное мясо, рыба.
- Каши: перловая, ячневая, кукурузная, пшено.
- Сдобная выпечка.
- Молочная продукция: сливки, жирная сметана, ряженка.
- Овощи: бобовые, шпинат, ревень, баклажаны, чеснок, спаржа, щавель.

Другие способы лечения
В качестве вспомогательных средств могут использоваться:
- Ароматерапия. Помогает снять усталость, нервное перенапряжение, уменьшает восприимчивость к стрессам.
- Солевые ванны. Снимают мышечное напряжение, повышают иммунитет.
- Растительные отвары и чаи. Обладают седативным эффектом, улучшают пищеварение. Для приготовления отваров используют: душицу, бергамот, ромашку, шалфей.
- Физиопроцедуры – электрофорез, ультразвук волнами низкой интенсивности. Активизируют обменные процессы, повышают иммунитет, способствуют восстановлению моторной функции желчного пузыря.