Фокальная эпилепсия: причины, симптомы, лечение
Содержание:
- Характерные признаки
- Причины
- Синдром Леннокса-Гасто.
- Лечение
- Лечение эпилепсии
- Синдром Кожевникова
- Симптомы Теменной эпилепсии у детей:
- Фокальная эпилепсия
- Что такое фокальная форма – патогенез
- Причины и патогенез фокальной эпилепсии
- Височная форма нарушения
- Негативные последствия
- Первая помощь и дальнейшее лечение
Характерные признаки
Симптоматика недуга зависит от формы его проявления. Если речь идет о генерализованном виде, то приступы сопровождаются потерей сознания и контроля над действиями. Судороги ярко выражены и длительны.
Симптоматическая фокальная форма эпилепсии проявляется рядом симптомов, которые зависят от локализации очага возбуждения:
| Симптомы эпилепсии | |
|---|---|
| Височная эпилепсия | · спутанное сознание;· яркие и пугающие галлюцинации;· сведение мускулатуры лица и кистей рук;· ускорение пульса;· чувство тошноты;· потливость. |
| Лобная эпилепсия | · спонтанное начало приступов;· кратковременность проявления (до 1 минуты);· двигательные дисфункции;· закатывание глаз;· слюноотделение;· возникновение приступов в ночное время. |
| Эпилепсия теменной доли | · сильная головная боль;· изменение температурной чувствительности;· спазмы мышц;· повышенное сексуальное желание. |
| Эпилепсия затылочной зоны | · галлюцинации перед глазами;· бледность кожных покровов;· головная боль;· тошнота;· проблемы со зрением: сужение поля видения, круговерть перед глазами, постоянное моргание. |
Причины
Возникновение симптоматической эпилепсии напрямую связано с заболеваниями или иными воздействиями на головной мозг человека, так как именно там зарождаются отклонения, способные спровоцировать приступ.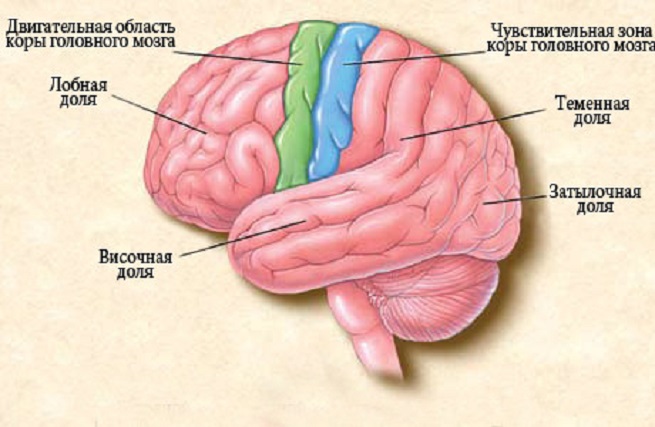
Основные причины, влияющие на развитие недуга:
- инфекционные заболевания (эпилепсия может возникать в результате влияния абсцесса, стрептококковой, стафилококковой или менингококковой инфекции, менингита, энцефалита, цитомегаловируса, герпеса);
- черепно-мозговые травмы (ЧМТ);
- травмирование во время родов;
- инсульт;
- Мозговая мальформация;
- ревматологические болезни;
- гипоксия плода (провоцировать развитие вторичной симптоматической эпилепсии могут нарушения во время беременности, кислородное голодание мозга ребенка, обвитие пуповиной или сдавливание его плацентой).
Если разделять недуг на подвиды, то при генерализованной форме происходит поражение всех участков головного мозга, этому могут способствовать следующие причины:
- ЧМТ;
- инфекции;
- родовые травмы;
- алкогольная либо наркотическая зависимость.
Парциальная форма развивается обособленно, то есть если затронут один из участков головного мозга, поражение не перекинется на другое. Причины парциальной эпилепсии, следующие:
- инсульт;
- инфаркт;
- гипоксия;
- наличие кисты;
- опухоль.

Синдром Леннокса-Гасто.
Синдром Леннокса-Гасто (СЛГ) – эпилептическая энцефалопатия детского возраста, характеризующаяся полиморфизмом приступов, специфическими изменениями ЭЭГ и резистентностью к терапии. Частота СЛГ составляет 3-5% среди всех эпилептических синдромов у детей и подростков; болеют чаще мальчики.
Заболевание дебютирует, преимущественно, в возрасте 2-8 лет (чаще 4-6 лет). Если СЛГ развивается при трансформации из синдрома Веста, то возможно 2 варианта:
Инфантильные спазмы трансформируются в тонические приступы при отсутствии латентного периода и плавно переходят в СЛГ.
Инфантильные спазмы исчезают; психомоторное развитие ребенка несколько улучшается; картина ЭЭГ постепенно нормализуется. Затем спустя некоторый латентный промежуток времени, который варьирует у разных больных, появляются приступы внезапных падений, атипичные абсансы и нарастает диффузная медленная пик-волновая активность на ЭЭГ.
Для СЛГ характерна триада приступов: пароксизмы падений (атонически- и миоклонически-астатические); тонические приступы и атипичные абсансы. Наиболее типичны приступы внезапных падений, обусловленные тоническими, миоклоническими или атоническими (негативный миоклонус) пароксизмами. Сознание может быть сохранено или выключается кратковременно. После падения не наблюдается судорог, и ребенок сразу же встает. Частые приступы падений приводят к тяжелой травматизации и инвалидизации больных.
Тонические приступы бывают аксиальными, проксимальными или тотальными; симметричными либо четко латерализованными. Приступы включают в себя внезапное сгибание шеи и туловища, подъем рук в состоянии полуфлексии или разгибания, разгибание ног, сокращение лицевой мускулатуры, вращательные движения глазных яблок, апноэ, гиперемию лица. Они могут возникать, как в дневное время, так и особенно часто, ночью.
Атипичные абсансы также характерны для СЛГ. Проявления их многообразны. Нарушение сознания бывает неполным. Может сохраняться некоторая степень двигательной и речевой активности. Наблюдается гипомимия, слюнотечение; миоклонии век, рта; атонические феномены (голова падает на грудь, рот приоткрыт). Атипичные абсансы обычно сопровождаются понижением мышечного тонуса, что вызывает как бы “обмякание” тела, начиная с мышц лица и шеи.
В неврологическом статусе отмечаются проявления пирамидной недостаточности, координаторные нарушения. Характерно снижение интеллекта, не достигающее, однако, тяжелой степени. Интеллектуальный дефицит констатируется с раннего возраста, предшествуя заболеванию (симптоматические формы) или развивается сразу после появления приступов (криптогенные формы).
При ЭЭГ-исследовании в большом проценте случаев выявляется нерегулярная диффузная, часто с амплитудной асимметрией, медленная пик-волновая активность с частотой 1,5-2,5 Гц в период бодрствования и быстрые ритмические разряды с частотой около 10 Гц – во время сна.
При нейровизуализации могут иметь место различные структурные нарушения в коре головного мозга, включая пороки развития: гипоплазия мозолистого тела, гемимегалэнцефалия, кортикальные дисплазии и пр.
В лечении СЛГ следует избегать препаратов, подавляющих когнитивные функции (барбитураты). Наиболее часто при СЛГ применяются вальпроаты, карбамазепин, бензодиазепины и ламиктал. Лечение начинается с производных вальпроевой кислоты, постепенно увеличивая их до максимально переносимой дозы (70-100 мг/кг/сут и выше). Карбамазепин эффективен при тонических приступах – 15-30 мг/кг/сут, но может учащать абсансы и миоклонические пароксизмы. Ряд больных реагирует на увеличение дозы карбамазепина парадоксальным учащением приступов. Бензодиазепины оказывают эффект при всех типах приступов, однако этот эффект временный. В группе бензодиазепинов применяются клоназепам, клобазам (фризиум) и нитразепам (радедорм). При атипичных абсансах может быть эффективен суксилеп (но не как монотерапия). Показана высокая эффективность комбинации вальпроатов с ламикталом (2-5 мг/кг/сут и выше). В США широко используется комбинация вальпроатов с фелбаматом (талокса).
Прогноз при СЛГ тяжелый. Стойкий контроль над приступами достигается лишь у 10-20% больных. Прогностически благоприятно преобладание миоклонических приступов и отсутствие грубых структурных изменений в мозге; негативные факторы – доминирование тонических приступов и грубый интеллектуальный дефицит.
Лечение
При эпилепсиях различного происхождения назначают симптоматическую терапию:
- противосудорожные препараты: Ламотриджин, Этосуксимид, Карбамазепин;
- агонисты ГАМК-рецепторов, такие как Аминалон, Пикамилон, позволяют снизить интенсивность патологического возбуждения в очагах.
При симптоматических фокальных приступах проводится лечение нарушений, которые привели к проявлениям болезни:
- Отек мозга устраняет дегидратационная терапия диуретическими препаратами (Фуросемид, Маннит). Выведение лишней жидкости из нервной ткани способствует устранению патологического возбуждения. Внутричерепная гипертензия корректируется и проявления уходят.
- При почечных заболеваниях проводится фильтрация крови – гемодиализ.
- Применяется диетотерапия с уклоном в белково-жировую сторону, так как углеводы питают застойный очаг возбуждения, провоцируя симптомы. Следует также отказаться от употребления продуктов с включением глутаминовой кислоты. Она обладает эксайтотоксичным влиянием на нервные клетки, провоцируя эпилептические припадки.
- Рекомендуется отказаться от вредных привычек: употребления алкоголя, курения, приема наркотических веществ. Эти яды обладают нейротоксичным действием и возбуждают нервную систему.
- Для лечения очага возбуждения перспективен метод восстановления нервных центров – RANC. Используется болевое воздействие на мышцы, оказывающее влияние на ретикулярную формацию ЦНС, переключающую патологически возбужденные нервные клетки.
Заключение
Благоприятен прогноз при симптоматической эпилепсии в случае коррекции нарушений, приведших к припадкам. Тяжело поддается лечению криптогенная форма, обладающая тенденцией к прогрессированию и нарастанию тяжести симптоматики. Идиопатические же приступы хорошо отвечают на терапию противосудорожными препаратами.
Внимание!
Лечение эпилепсии
Тактика лечения эпилепсии у детей зависит от формы и причины заболевания, но практически всегда назначаются противоэпилептические препараты, которые снижают судорожную готовность мозга. Препарат и доза подбирается индивидуально с учетом формы эпилепсии, типа приступов, возраста ребенка и наличия сопутствующих заболеваний. Противосудорожная терапия продолжается непрерывно и длительно (в течение нескольких лет) под контролем врача – эпилептолога, и при длительной ремиссии, полном отсутствии приступов, возможна полная отмена лекарственных средств. При тяжелом злокачественном течении эпилепсии к антиэпилептическим препаратам добавляется сложная кетогенная диета, стероидные гормоны, а при показаниях выполняется нейрохирургическая операция.
Прогноз для здоровья и жизни
Прогноз при эпилепсии у детей зависит:
- от формы и тяжести заболевания, частоты повторения и длительности приступов;
- от возраста «дебюта» заболевания, своевременности диагностики и начала терапии;
- наличия сопутствующих недугов, осложняющих течение болезни, провоцирующих развитие приступов или снижающих эффективность лечения (заболевания печени и почек, тяжелая эндокринная патология, хромосомные заболевания, нарушения обмена веществ).
Наиболее неблагоприятными злокачественными формами заболевания считается эпилепсия с частыми генерализованными «большими» судорожными приступами, с началом развития в раннем возрасте, развивающаяся на фоне тяжелой патологии головного мозга. В большинстве случаев ребенок находится на постоянном учете у невролога и эпилептолога, получает длительное комплексное лечение, этот вид эпилепсии является показанием к оформлению инвалидности при эпилепсии у детей, но в каждом конкретном случае решение принимается врачебной комиссией.
Наиболее доброкачественными формами эпилепсии с положительным прогнозом для жизни и здоровья малыша при условии постоянного наблюдения у специалиста и длительного лечения (даже при отсутствии симптомов и приступов) считаются:
- эпилепсия сна у детей, которая проявляется ночными приступами сноговорения, снохождения, парасомнии (приступы судорог в ногах ночью);
- эпилепсия чтения, когда приступы эпилепсии у детей и подростков развиваются во время или после чтения;
- доброкачественная роландическая эпилепсия;
- доброкачественные судороги новорожденных.
Советы родителям
Родителям нужно помнить, что диагноз «эпилепсия» не приговор — при своевременной диагностике, постоянном наблюдении и правильно подобранной длительной терапии большинство форм этого заболевания успешно лечиться, а развитие ребенка с эпилепсией соответствует возрасту. Различные психические нарушения или отставание в умственном развитии наблюдаются только при тяжелых формах эпилепсии с частыми припадками или при симптоматической эпилепсии, вызванной тяжелой органической патологией нервной системы малыша (врожденные аномалии развития головного мозга, травмы с поражением обширных участков мозга, после сложных нейроинфекций, перенесенных в раннем возрасте). Конечно, эпилепсия накладывает родителей и ребенка ряд ограничений:
- в выборе профессии, т. к. нельзя работать со сложными механизмами, водить транспортные средства, работать с компьютером, это определяется эпилептологом индивидуально и зависит от формы эпилепсии и провоцирующих приступ факторов;
- проведения досуга и занятий спортом — ограничиваются занятия в бассейне, на снарядах, просмотр телевизора, компьютерные игры, посещения дискотек.
При этом не ограничивается обучение детей с эпилепсией в обычной школе, посещение простого детского сада, занятия привычными детскими играми, спортом и хобби.
Профилактика развития заболевания и приступов
Профилактика эпилепсии у детей заключается в своевременной диагностике и правильном лечении ребенка, исключении повреждающих факторов, способных вызвать изменения в клетках головного мозга, начиная с беременности и по мере роста и развития малыша.
Все профилактические меры направлены на исключение провоцирующих приступ факторов и ведение здорового образа жизни ребенка без особых ограничений. При этом необходим обязательный контроль распорядка дня, соблюдение здорового и полноценного сна, профилактика стрессов и ограничение выраженных физических нагрузок.
Постоянный контроль и динамическое наблюдение специалиста (невролога или эпилептолога), длительное лечение с постоянной коррекцией доз противоэпилептических препаратов является залогом отсутствия развития осложненного течения и формирования тяжелых последствий эпилепсии у детей.
Синдром Кожевникова
Это усложненная быстроразвивающаяся болезнь, наделенная эпилептическими синдромами. Вызывают синдром Кожевникова информационные агенты. При этом подрагивают мышцы рук, лица, усиливаются нарушения психики, парализуется часть тела.
Этиология болезни полноценно не освоена сегодня. Обследование крови на предмет возбудителя не позволяют получать конкретные результаты. Выделяют три главных причины появления патологии: острые, хронические, инфекционные болезни, аутоиммунные расстройства.
Синдром Кожевникова возникает по причине перенесенных инфекций. Они провоцируются простейшими моторными припадками, пациент находится в сознании. Могут появляться судороги в каком-то участке, а потом распространяться на все тело.
Различают 3 основных стадии развития болезни:
- Развивается с фокальных моторных приступов, которым предшествует соматосенсторная аура. Возможно появление проходящего гемипареза, многочисленных приступов. Частота регистрации приступов усугубляется. Эта стадия продолжается от нескольких недель до месяцев.
- Приступы возникают чаще и отличаются продолжительностью. Гемиоклонус распространяется на большее количество мышц. После припадков возникают продолжительные признаки выпадения. Преходящий гемипарез преобразуется в перманентный. Высшая нервная деятельность усугубляется. Наблюдается выпадение полей зрения. Ухудшается работа сенсоров с противоположного участка от очага.
- На данной стадии неврологические симптомы развиваются, количество приступов уменьшается. В четверти примеров возникают эндокринные расстройства, увеличивается вес, преждевременные гормональные преобразования у подростков. Стадия развивается за три года.

Во время МРТ определяются очаги гемиатрофии, которые часто расположены в височном отделе. Выявляется межприступная гипоперфузия и уменьшение метаболизма на поврежденных участках. Эта разновидность эпилепсии относится к стойким к терапии формам.
Симптомы Теменной эпилепсии у детей:
Клинические проявления включают парестезии, болевые ощущения, нарушения схемы тела и др. Наиболее типичным симптомом соматосенсорных пароксизмов (усиление какого-либо болезненного припадка до наивысшей степени; иногда этим словом обозначают также периодически возвращающиеся приступы)являются элементарные парестезии – онемение, покалывание, щекотание, ощущение «ползания мурашек», «булавочных уколов». В большинстве случаев парестезии отмечаются в области лица и верхних конечностей. У большинства больных парестезии распространяются по типу джексоновского марша и нередко сочетаются с клоническими подергиваниями, что свидетельствует о вовлечении предцентральной извилины.
Характерной особенностью теменных приступов является тенденция к распространению эпилептической активности на другие области мозга (височная, затылочная доли). В этой связи помимо соматосенсорных расстройств, в момент приступа могут наблюдаться и другие симптомы – амавроз (затылочная доля), клонические подергивания конечности (лобная доля), тоническое напряжение конечности и автоматизмы (височная доля). При соматосенсорных пароксизмах корреляция между локализацией эпилептических ЭЭГ-паттернов и клиническими симптомами нередко отсутствует. Теменные приступы являются «биоэлектрически немыми». В момент приступа в отдельных случаях регистрируются спайки в центрально-теменной и височной областях.
Фокальная эпилепсия
Понятие фокальной эпилепсии (ФЭ) объединяет все формы эпилептических пароксизмов, возникновение которых связано с наличием в церебральных структурах локального очага повышенной эпи-активности. Начинаясь фокально, эпилептическая активность может распространяться от очага возбуждения на окружающие мозговые ткани, обуславливая вторичную генерализацию эпиприступа. Такие пароксизмы ФЭ следует отличать от приступов генерализованной эпилепсии с первично-диффузным характером возбуждения. Кроме того, существует мультифокальная форма эпилепсии, при которой в головном мозге имеются несколько локальных эпилептогенных зон.
Фокальная эпилепсия составляет около 82% от всех эпилептических синдромов. В 75% случаев она дебютирует в детском возрасте. Наиболее часто она возникает на фоне нарушений развития мозга, травматического, ишемического или инфекционного поражения. Подобная вторичная фокальная эпилепсия выявляется у 71% всех страдающих эпилепсией пациентов.
Что такое фокальная форма – патогенез
Опираясь на определение Международной лиги по борьбе с нею, эпилепсия симптоматическая, в том числе фокальная входит в гетерогенную группу болезней, причина которых установлена, по данным электрофизиологии имеет фокальный характер. Наиболее часто появляется у детей в раннем возрасте.
Вообще к обособленным формам эпилепсии стоит отнести сразу три: это фокальная, также парциальная и локализованная. В основе их появления лежит нарушение метаболизма на определенных участках головного мозга, а также нарушение кровоснабжения.
Что может выступить причинами такого рода заболевания в любом возрасте:
- Черепно-мозговая травма, например, сотрясения мозга не всегда сразу проявляют себя в полной мере в неврологических заболеваниях. Были случаи, когда эпилепсия поражала человека уже через 1-2 месяца, а были, когда через 5-10 лет после травмы.
- Перенесенные на ногах инфекции, вирусы, заболевания внутренних органов.
- Начавшееся воспаление головного мозга.
- Родовые травмы у детей.
- Дисгенезия нервной ткани.
- Артериальные гипертензии, дисплазии шейных сосудов.
- Шейный остеохондроз и другие острые формы нарушения мозгового кровообращения.
Причины и патогенез фокальной эпилепсии
Этиологическими факторами ФЭ являются: пороки развития головного мозга, затрагивающие его ограниченный участок (фокальная корковая дисплазия, артериовенозные мальформации головного мозга, врождённые церебральные кисты и т. п.), черепно-мозговые травмы, инфекции (энцефалит, абсцесс головного мозга, цистицеркоз, нейросифилис), сосудистые нарушения (перенесенный геморрагический инсульт), метаболическая энцефалопатия, опухоли головного мозга. Причиной фокальной эпилепсии могут выступать приобретённые или генетически детерминированные нарушения в метаболизме нейронов определённого участка церебральной коры, не сопровождающиеся никакими морфологическими изменениями.
Среди этиофакторов возникновения фокальной эпилепсии у детей высока доля перинатальных поражений ЦНС: гипоксия плода, внутричерепная родовая травма, асфиксия новорожденного, перенесённые внутриутробно инфекции. Возникновение фокального эпилептогенного очага в детском возрасте бывает связано с нарушением созревания коры. В таких случаях эпилепсия носит временный возраст-зависимый характер.
Патофизиологическим субстратом ФЭ выступает эпилептогенный фокус, в котором выделяют несколько зон. Зона эпилептогенного повреждения соответствует участку морфологических изменений церебральной ткани, в большинстве случаев визуализируемых при помощи МРТ. Первичная зона — это участок мозговой коры, который генерирует эпи-разряды. Область коры, при возбуждении которой возникает эпиприступ, носит название симптоматогенная зона. Выделяют также ирритативную зону — область, являющуюся источником эпи-активности, регистрируемой на ЭЭГ в межприступный промежуток, и зону функционального дефицита — участок, ответственный за сопутствующие эпиприступам неврологические расстройства.
Височная форма нарушения
Височная парциальная эпилепсия проявляется в таких приступах:
- простых;
- сложных;
- вторичных генерализованных;
- их комбинации.
Очень часто при височной форме наблюдаются сложные парциальные приступы с автоматизмами и расстроенным сознанием.
Очень часто перед приступами в случае височной формы больной ощущает ауру:
- обонятельную;
- вкусовую;
- зрительную;
- соматосенсорную;
- вегетативно-висцеральную;
- слуховую;
- психическую.
Виды височной эпилепсии:
- Палеокортикальная. Больной может застыть с полностью неподвижным лицом, его глаза остаются широко раскрыты, направлены в одну точку. Появляется ощущение, что он просто «таращится» на что-то. Может выключаться сознание, но при этом сохраняться двигательная активность. Например, больной может перебирать свои пуговицы на одежде. Часто больной может просто падать без появления судорог (синкопы височные).
- Латеральная. Во время припадков нарушается речь, зрение, слух, появляются слуховые и зрительные галлюцинации.
Больных с затылочной формой эпилепсии мучают зрительные галлюцинации, нарушение поля зрения, дискомфорт в глазных яблоках, искривления (девиации) шеи, у них появляется частое моргание.
Негативные последствия
Если начать своевременно лечение фокальной эпилепсии, можно надеяться на благоприятный прогноз. Негативные последствия часто возникают при тяжелых генерализированных припадках. Летальный исход возможен при травмировании во время падения, вследствие остановки дыхания (при спастических изменениях дыхательной мускулатуры), вдыхания крови или слюны изо рта. Продолжительный приступ вызывает увеличение нагрузки на сердечно-сосудистый аппарат, развитие гипоксии мозга, повышая риск наступления комы или смерти.
При беременности
Не стоит пренебрегать походом к врачу и его назначениями, если женщине с хронической эпилепсией удалось забеременеть. В целом патология не оказывает негативное влияние на вынашивание плода, однако приступ может вызвать преждевременное прерывание беременности. Существуют случаи, когда беременность становится пусковым причинным фактором к развитию эпилепсии.
За счет гормональных перестроек и повышения нагрузки на организм возникает манифестация или обострение процессов, находящихся в «спящем» состоянии, включая эпиактивность. В медицине существует такой термин, как «гестационная эпилепсия», при которой припадки развиваются только в период беременности, а после родоразрешения самопроизвольно исчезают.
Планируя беременность, многие женщины задаются вопросом: не передастся ли болезнь детям, то есть, имеет ли место наследственная предрасположенность? Конечно, наследственный фактор играет роль в развитии фокальной эпилепсии, но дать 100%-ю гарантию того, что у потомства возникнет болезнь, невозможно.

Терапия патологии в период вынашивания плода назначается в индивидуальном порядке, учитывая особенности развития. Конечно, при беременности многие противосудорожные средства запрещены к использованию, так как они оказывают тератогенное действие. Однако при тяжелой эпилепсии и наличии риска развития генерализированных припадков таковые все же назначают, но в меньшей дозировке, чем для остальных больных.
Во время приема противосудорожных средств грудное вскармливание не оканчивают, так как контакт ребенка с лекарствами произошел еще во внутриутробный период. Если возникает заторможенность, хроническая интоксикация, малыша можно перевести на искусственное вскармливание.
Первая помощь и дальнейшее лечение
Очень важно помочь человеку избежать травмирования при приступе. Оказание первой помощи предполагает такой алгоритм:
- В начале приступа часто происходит падение больного. Падающего человека необходимо поддержать во избежание получения травмы и плавно опустить на пол. Затем надо присесть возле головы больного и поместить ее между своими коленями. Во время приступа чаще всего страдает именно голова. Ноги, а также руки можно не удерживать.
-
При себе необходимо всегда иметь чистый платок. При наступлении основной фазы изо рта выходит пена, которую надо сразу вытереть. В случае когда рот остается приоткрытым, между зубами можно поместить этот же платок.
Это позволит избежать прикусываний губ, щек или языка. Насильно открывать рот не требуется. При сильном выходе пены надо голову повернуть набок во избежание захлебывания. Челюсть надо разомкнуть в том случае, если возникает обильная рвота.
- По окончании приступа человека следует переместить на кровать и уложить набок. При попытках встать, желательно его приостановить, но не прилагать силу. Специально удерживать не следует.
- При повторении приступа вызвать неотложную помощь. Это же действие необходимо также при нарушении дыхания.
Основой дальнейшей терапии эпилепсии является регулярный прием антиэпилептических препаратов (Карбамазепин, Вальпроат натрия). Они назначаются чаще всего пожизненно. Фокальный вид эпилепсии лечится не только с помощью медикаментов, нужно выполнять определенные правила:
-
По возможности необходимо избавиться от провоцирующих факторов.
- Режим дня должен быть щадящим – сон и период бодрствования должны быть продуманы.
- Надо избегать недосыпа, резкого пробуждения.
- Не принимать спиртного.
Назначение метода терапии и непосредственно медикаментозных средств может выполнять только специалист после проведения обследования.
Первоначально используются малые дозы препаратов, постепенно они увеличиваются до момента наступления необходимого эффекта. При их непереносимости выполняется замена. Так, при проведении монотерапии препаратом Вальпроат натрия возможно использование вместо него Клоназепама.
Эффективным лечением является также использование средств, обладающих пролонгированным действием. Чаще всего традиционный метод терапии направлен на уменьшение частоты, с которой происходят приступы. Для этого используются Фенобарбитал, Фенитоин или Примидон. Для каждого пациента подбирается своя дозировка, а также кратность приема таких лекарственных средств.
Диагностирование фокальной эпилепсии означает, что имеет место развитие патологии с четко определенным очагом возбуждения мозга. В большинстве случаев диагностирование и лечение патологии не вызывает трудностей. И хотя полностью избавиться от патологии практически невозможно, своевременное обращение к специалисту позволит держать ее проявления под контролем.