Кардиомиопатия
Содержание:
- Гипертрофическая кардиомиопатия – симптомы
- Кардиомиопатия причины
- Диагностика
- Осложнения кардиомиопатии и прогноз.
- Кардиомиопатия лечение
- Как лечится кардиомиопатия?
- Дилатационная кардиомиопатия (ДКМП)
- Симптоматика
- Симптомы кардиопатии: как заподозрить патологию и какие первые признаки?
- Классификация заболевания
- Причины
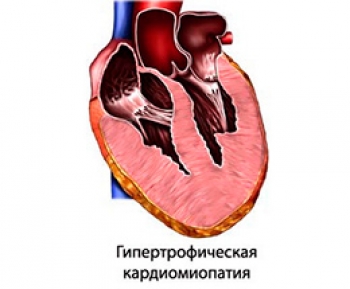
Гипертрофическая кардиомиопатия – симптомы
Разновидность заболевания влияет на симптомы гипертрофической кардиомиопатии. При необструктивной пациент не чувствует дискомфорта, потому что кровоток не нарушен. Эта форма считается бессимптомной. При обструктивном виде у больного проявляются симптомы кардиомиопатии:
- головокружение;
- одышка;
- высокий пульс;
- обморочное состояние;
- боль в грудной клетке;
- систолический шум;
- отек легких;
- артериальная гипотензия;
- боль в горле.
Пациенту, который знает, что такое гипертрофия сердца, хорошо известны проявления болезни. Эти признаки объясняются тем, что недуг не дает сердцу справляться с работой как прежде, органы человека плохо снабжаются кислородом. Если подобные симптомы дают о себе знать, нужно обратиться к кардиологу за консультацией.
Кардиомиопатия причины
При поражении сердечной мышцы во время кардиомиопатии могут быть как первичным, так и вторичным процессом из-за системных заболеваний и может сопровождаться развитием хронической сердечной недостаточности и в редких случаях быть причиной внезапной смерти.
Основные группы причин развития первичной кардиомиопатии являются врожденная, приобретанная и смешанная. Вторичная кардиомиопатия появляется из-за каких-либо заболеваний. Патология (врожденная) сердца появляется из-за нарушения в закладке клеток миокарда во время развития эмбриона. Причин для ее развития большое множество: это могут вредные привычки матери, стрессы, генные нарушения, неправильное питание и т.п. Бывает также кардиомиопатия беременных, а также кардиомиопатия воспалительного генеза. Их называют миокардитами.
К вторичным формам кардиомиопатии могут относится: инфильтративная кардимиопатия, для которой характерно скопление между клетками патологических включений. Такие накопления бывают и в самих клетках; кардимиопатия токсическая, тяжесть которой определяется поражением сердечной мышцы вследствие принятия противоопухолевых лекарственных препаратов. К ее развития можно отнести тот феномен от незначительных изменений на электрокардиограмме до быстрого развития сердечной недостаточности, а потом и смерти. А также длительное употребление алкоголя, особенно в больших количествах может приводить к возникновению воспаления в сердечной мышце. Нужно отметить, что данный вид вторичной кардиомиопатии стоит на первом месте в России.
Метаболическая кардиомиопатия развивается из-за нарушения обмена веществ в миокарде и приводит к дистрофии стенок, а также к нарушениям сократительной деятельности сердечной мышцы. Ее причины – климакс, избыточный вес, плохое и неправильное питание, заболевания ЖКТ, заболевания в эндокринной системе.
Алиментарная кардиомиопатия развивается из-за нарушения питания, особенно при длительных диетах.
Кардиомиопатия у детей является частым явлением, у которого могут быть как врожденные причины, так и приобретенные, образующиеся в ходе взросления ребенка. В своем большинстве кардимиопатия у детей вызывается из-за нарушения физиологического развития клеток сердечной мышцы.
Диагностика
Диагностические критерии идиопатической дилатационной кардиомиопатии (Mestroni u соавт.,1999) делятся на большие и малые.
Большие диагностические критерии:
- Дилатация сердца.
- Фракция выброса менее 45% и/или фракционное укорочение переднезаднего размера левого желудочка < 25%.
Малые диагностические критерии:
- Необъяснимые суправентрикулярные (фибрилляция предсердий или другие устойчивые аритмии) или желудочковые аритмии в возрасте до 50 лет.
- Расширение левого желудочка (конечный диастолический размер левого желудочка более 117% от рассчитанной нормы с учетом возраста и поверхности тела).
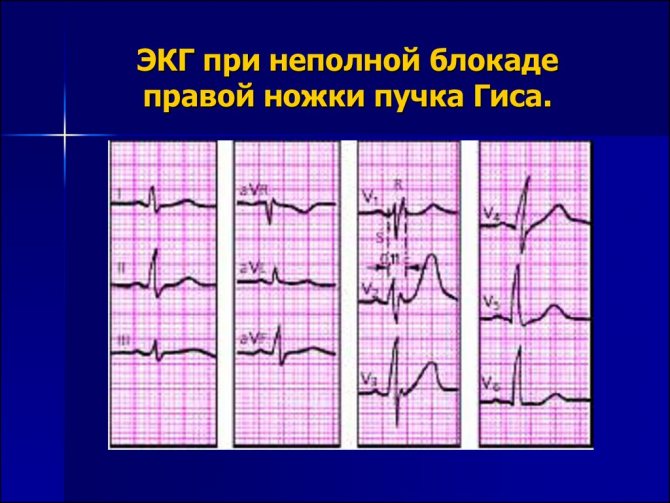
- Необъяснимые нарушения проводимости: атриовентрикулярная блокада 2-3 степени, полная блокада левой ножки пучка Гиса, синоатриальная блокада.
- Необъяснимая внезапная смерть или инсульт в возрасте до 50 лет
Обследование пациентов подчинено стандартному алгоритму:
Лабораторная диагностика
- повышение содержания в крови КФК и МВКВК может быть обусловлено продолжающимся прогрессирующим повреждением миокарда с развитием в нем явлений некроза кардиомиоцитов;
- у многих больных выявляется повышение свертывающей активности крови (в частности, высокий уровень в крови плазменного D-димера).
Иммунологические исследования
- снижение количества и функциональной активности Т-лимфоцитов-супрессоров;
- повышение количества Т-лимфоцитов-хелперов;
- увеличение концентрации отдельных классов иммуноглобулинов.
Инструментальные методы диагностики – электрокардиография
- наибольшая амплитуда зубца R в отведении V6 и наименьшая – в отведениях I, II или III;
- отношение высоты зубца R в отведении V6 к амплитуде наибольшего зубца R в отведениях I, II или III > 3 (у 67% больных с дилатационной кардиомиопатией);
- патологические зубцы Q в отведениях I, аVL, V5, V6, что обусловлено очаговым или диффузным кардиосклерозом при дилатационной кардиомиопатии;
- полная блокада левой ножки пучка Гиса;
- признаки гипертрофии миокарда левого желудочка и левого предсердия.
Холтеровское мониторирование ЭКГ
- 90% – желудочковая экстрасистолия;
- 10–15% – пароксизмы желудочковой тахикардии;
- 25–35% – пароксизмы фибрилляции предсердий;
- 30–40% – атриовентрикулярные блокады различной степени.
ЭхоКС
- дилатация всех полостей сердца;
- диффузная гипокинезия миокарда;
- снижение ФВ (35% и ниже);
- увеличение КСР и КДР левого желудочка;
- увеличение КДР правого желудочка;
- митральная и трикуспидальная регургитация;
- наличие внутрипредсердных тромбов;
- повышение давления в легочной артерии.
Рентгенография ОГК
- кардиомегалия – сердце шаровидной формы;
- увеличение кардиоторакального индекса (отношение поперечного размера сердца к размеру грудной клетки), который всегда превышает 0,55 и может достигать 0,6–0,65; признаки венозного застоя в легких;
- признаки легочной гипертензии.
- Стресс-эхокардиографическое исследование с добутамином позволяет обнаружить участки жизнеспособного миокарда и рубцовые изменения, проводится в целях дифференциальной диагностики с ишемической ДКМП.
- Радионуклидная вентрикулография. Метод основан на регистрации с помощью гамма-камеры импульсов от введенного внутривенно меченного йодом радиоактивного альбумина, проходящего с кровью через левый желудочек. Позволяет оценить сократительную функцию миокарда, рассчитать объем левого желудочка, фракцию выброса, время циркулярного укорочения волокон миокарда.
- Сцинтиграфия миокарда. При сцинтиграфии миокарда с радиоактивным таллием 201Т1 могут обнаруживаться мелкие, напоминающие мозаику очаги снижения накопления изотопа, что обусловлено множественными очагами фиброза в миокарде. Катетеризация сердца и ангиография рекомендуются для оценки размеров полостей сердца с определением конечно-диастолического давления в левом желудочке и левом предсердии, давления заклинивания легочной артерии и уровня систолического давления в легочной артерии. А также для исключения атеросклероза коронарных артерий (ИБС) у больных старше 40 лет, если есть соответствующие симптомы или высокий сердечно-сосудистый риск.
- Эндомиокардиальная биопсия. В биоптатах отмечаются выраженные дистрофические изменения кардиомиоцитов, явления их некроза, интерстициальный и заместительный склероз различной степени выраженности. Характерно отсутствие активной воспалительной реакции. Нерезко выраженные лимфоцитарные инфильтраты могут встречаться в отдельных участках биоптата, но количество лимфоцитов не превышает 5 или 10 в поле зрения при увеличении микроскопа в 400 и 200 раз соответственно
Осложнения кардиомиопатии и прогноз.
- Сердечная недостаточность. Кардиомиопатия может привести к снижению притока крови из левого желудочка, что приводит к сердечной недостаточности.
- Клапанная дисфункция. Расширение левого желудочка может затруднить прохождение крови через клапаны, в результате чего образуется обратный ток крови. Это заставляет сердце менее эффективно сокращаться.
- Отеки. Кардиомиопатия может вызвать скопление жидкости в легких, тканях живота, ног и ступней, потому что ваше сердце не сможет перекачивать эффективно кровь, как здоровое сердце.
- Нарушения сердечного ритма (аритмии). Изменения в структуре сердца и изменения в давлении на камеры сердца может вызвать проблемы с сердечным ритмом.
- Внезапная остановка сердца. Кардиомиопатия может вызвать внезапную остановку сердца.
- Эмболия. Объединение крови (стаз) в левом желудочке может привести к образованию сгустков крови, которые могут попадать в кровоток, отрезать приток крови к жизненно важным органам, и вызвать инсульт, сердечный приступ или повреждения других органов.
Прогноз зависит от многих факторов, как эффективно вы будете лечиться и соблюдать все предписания врача, какая степень выраженности симптомов у вас на этапе первичного выявления. Эффективных способов профилактики данной патологии не разработано. Поэтому активный образ жизни, правильное питание это залог Вашего здоровья!
Врач терапевт Жумагазиев Е.Н.
Кардиомиопатия лечение
Процесс лечения кардиомиопатии очень сложен и продолжителен. Это может быть связано со сложной этиологией данной патологии. Тем временем, лечение кардиомиопатии во многом зависит от определенной причины. Цель излечения также состоит в большом увеличении выброса сердечного и также в предупреждении дальнейшего нарушения адекватного функционирования сердечной мышцы.
В процессе лечения также важно выполнять все мероприятия, если их прописывает доктор
Помимо этого следует обратить внимание на такие моменты, которые больной должен ликвидировать самостоятельно
При избыточной массе тела важно соблюдать определенные диеты и образ жизни для того, чтобы постепенно и эффективно шло снижения тела массы. Такие привычки, как курение и алкоголь, в малой степени оказывают влияние на рождение сердечных заболеваний, чем факторы риска, связанные напрямую с этим заболеванием
Такие привычки, как курение и алкоголь, в малой степени оказывают влияние на рождение сердечных заболеваний, чем факторы риска, связанные напрямую с этим заболеванием.
Выраженные физические нагрузки и также алкогольные напитки обязаны быть абсолютно исключены из жизни, чтобы снизить нагрузку на сердечную мышцу. В исключительных случаях, особенно на ранних этапах такие мероприятия могут улучшить лечение, а также предупредить развитие его.
Лекарственное лечение кардиомиопатии начинают назначать тем пациентам, у которых развились определенно выраженные проявления клиники кардиомиопатии. Лекарственные препараты группы бета-адреноблакаторов, представители которой и являются Бисопролоп и Атенолол.
При нарушениях сердечного ритма нужно назначение антикоагулянтов (препаратов при повышенной свертываемости крови) вследствие высокого риска развития осложнений тромбоэмболических.
Для планирования хирургического вмешательства и также для профилактики развития эндокардита инфекционного прием антибиотиков просто необходим. Лекарственный препарат Верапамил нужно также назначать при отсутствии эффекта от основной группы лечебных препаратов. Этот препарат оказывает благотворное влияние на основные симптомы кардиомиопатии вследствие уменьшения выраженности сердечной мышцы дисфункции.
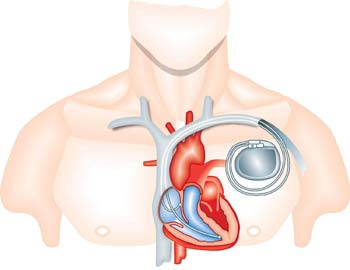
Вмешательство с помощью хирургии может производиться только по строгим показаниям, а также при неэффективности лечения от медикаментов. Так если кардиомиопатия имеет связь с нарушениями сердечного ритма, то в этом случае нужно с помощью имплантирования ставить кардиостимулятор, который будет поддерживать сердечный ритм в нужной частоте. И все же если имеется риск внезапной смерти (имелись случаи в семье) нужна имплантация дефибриллятора. Это устройство поможет распознать желудочков фибрилляцию, неправильный ритм, он не дает в правильном режиме работать сердцу, а также посылать импульсы для определенной перезагрузки сердца и для слаженной скоординированной работы.
Варианты с тяжелым течением кардиомиопатии, которые не поддаются исправления с помощью хирургических методов, можно пересмотреть как возможный вариант для сердца трансплантации. Такие операции лучше проводить конечно только в клиниках высокоспециализированного назначения. Также известны случаи с определенным эффектом от лечении стволовыми клетками.
После определенного способа лечения необходимо постоянное наблюдение у терапевта или кардиолога. Его консультации обязательны, особенно в условиях диспансера. Частота диспансерного наблюдения должна составлять 1 – 2 раза в год, а при обострениях – почаще. Анализы повторные обязаны проводиться при общем ухудшении состояния, а также при планировании изменений в курсах лечения.
Пациентам с угрожающими жизни нарушениями сердечного ритма в сборе анамнеза также нужно каждый год выполнять мониторирование с холтером и с ЭКГ. А для хорошего лечения и для улучшения жизненного качества пациентам крайне необходимо: избавиться от лишнего веса, отказаться от алкоголя и курения, держать под контролем свое артериальное давление, ввести ограничение на интенсивные физические нагрузки.
Прогноз лечения зависит от множественных факторов, и как грамотно будет проводиться лечение, и будут соблюдаться все рекомендации врача, плюс ко всему какая выраженная степень симптомов на первичном этапе выявления болезни.
Качественных способов для профилактики данного заболевания еще не разработали. Потому активный образ жизни, здоровое сбалансированное питание — вот залог крепкого здоровья!
Как лечится кардиомиопатия?
Хотя сердечная недостаточность и другие особенности кардиомиопатии поддаются лечению, единственным реальным средством от большинства форм этого заболевания является трансплантация (пересадка) сердца.
Обычно трансплантация рассматривается только в тяжелых случаях, а в некоторых ситуациях заболевание может вернуться и после пересадки сердца. Лечение симптомов кардиомиопатии включает терапию сердечной недостаточности, аритмий, стенокардии и эмболии стандартными фармакологическими средствами.
Лечение будет варьироваться в зависимости от тяжести ваших симптомов. Факторы образа жизни, такие как отказ от физических нагрузок, занятия спортом у пациентов с ГКМП, также являются другими важными аспектами управления симптомами болезни.
Сердечная недостаточность лечится с помощью лекарств, действующих на почки (диуретики), кровеносные сосуды (ингибиторы АПФ, блокаторы кальциевых каналов) и на сердце (бета-блокаторы, дигоксин). На самом деле, большинство из этих лекарств оказывают влияние на многие разные части тела.
Реабилитация также важна пациентам с сердечной недостаточностью легкой и средней тяжести. Электрическая стимуляция ног может быть полезна пациентам с более тяжелой сердечной недостаточностью, которые не могут заниматься физическими упражнениями из-за сильной одышки.
Аритмии лечат с помощью лекарств, воздействующих на электрические свойства сердечной мышцы, или путем введения кардиостимулятора. Стенокардия лечится целым рядом препаратов, которые расширяют артерии и улучшают приток крови к сердечной мышце (нитраты, бета-блокаторы, блокаторы кальциевых каналов). Эмболы, возникающие из разных отделов сердца, предотвращаются с помощью разжижителей крови, таких как Аспирин и Варфарин, у пациентов в группе риска.
В тяжелых случаях ДКМП и РКМП может потребоваться пересадка сердца, но это ограничено количеством доступных доноров. В первом случае общие результаты выживания хорошие. ГКМП также можно лечить частично хирургическими методами, чтобы удалить часть закупорки мышечной перегородки.
В дополнение к вышеперечисленным методам лечения ваш доктор, скорее всего, предложит обследовать ваших близких родственников, чтобы убедиться, что они не страдают от одного и того же состояния. Исследования будут включать физическое обследование у кардиолога, ЭКГ и эхокардиографическое исследование через регулярные промежутки времени в течение всей жизни.
Дилатационная кардиомиопатия (ДКМП)
Для дилатационной кардиомиопатии характерно нарушение сократительной функции сердечной мышцы (миокарда) с выраженным расширением камер сердца. Ее возникновение связывают с генетическими факторами, поскольку встречается семейный характер заболевания. Не меньшее значение имеют и наблюдаемые нарушения иммунной регуляции.
Симптомы дилатационной кардиомиопатии
Проявления дилатационной кардиомиопатии определяются нарастающей сердечной недостаточностью :
- одышка при физической нагрузке,
- быстрая утомляемость,
- отеки на ногах,
- бледность кожи,
- посинение кончиков пальцев.
Прогноз при дилатационной кардиомиопатии весьма серьезен. Присоединение мерцания предсердий ухудшает прогноз. В первые 5 лет заболевания умирают до 70% больных, хотя при регулярной, контролируемой лекарственной терапии, несомненно, можно добиться продления жизни пациента.
Женщинам с дилатационной кардиомиопатией следует избегать беременности, так как частота материнской смертности при этом диагнозе очень высока. В некоторых случаях отмечено провоцирующее влияние беременности на развитие заболевания.
Диагностика
Лабораторная диагностика дает мало ценных данных для постановки диагноза, но она важна для контроля эффективности проводимой терапии в оценке состояния водно-солевого баланса, для исключения некоторых побочных эффектов препаратов, например цитопении.
Основным инструментальным методом диагностики всех видов кардиомиопатий является УЗИ сердца (эхокардиография). В большинстве случаев инструментальный диагноз дилатационной кардиомиопатии может быть поставлен при первом же ультразвуковом обследовании.
ЭКГ не имеет специфических критериев диагностики дилатационной кардиомиопатии, однако можно обнаружить различного рода нарушения ритма сердца вплоть до желудочковых аритмий (лучше выявляются при суточном Холтеровском мониторировании ЭКГ), признаки нагрузки на левый желудочек.
Рентгенологически определяется увеличение сердца, а чуть позже признаки венозного застоя в легких.
Коронарная ангиография — для исключения ишемических причин расширения камер сердца.
Прижизненная биопсия миокарда теоретически помогает исключить специфические причины (вирусы, амилоидоз).
Диагноз дилатационная кардиомиопатия — диагноз исключения. Он ставится тогда, когда все возможные причины нарушения сердечной деятельности исключены.
Лечение ДКМП
Лечение дилатационной кардиомиопатии направлено на борьбу с сердечной недостаточностью, предотвращение осложнений. В случае приобретенной ДКМП лечение направлено на главную причину.
Основные усилия в терапии направляются на улучшение сократительной функции миокарда и уменьшению симптомов сердечной недостаточности с помощью ингибиторов АПФ. Можно использовать любой из препаратов данной группы, но шире других в настоящее время используется эналаприл (ренитек, энап).
При наличии противопоказаний к применению иАПФ назначают сартаны (валсартан, лозартан), которые обладают теми же свойствами.
Выбор конкретного препарата определяется переносимостью, реакцией артериального давления, побочными эффектами.
Важное место занимает применение малых доз бета-блокаторов. Лечение начинают с минимальных доз препарат
В случае хорошей переносимости дозу можно увеличивать, наблюдая, не нарастают ли признаки сердечной недостаточности.
Перспективно применение препарата карведилол — бета-альфа-блокатора, обладающего уникальным для этой группы положительным антиоксидантным влиянием на миокард.
Как и при лечении сердечной недостаточности, вызванной другими заболеваниями, традиционно большое значение имеет применение мочегонных. Их эффект отслеживается контролем веса больного (желательно несколько раз в неделю или ежедневно), измерением объема мочеиспускания, наблюдением за электролитным составом крови.
Из-за плохого прогноза заболевания больные дилатационной кардиомиопатией рассматриваются кандидатами на проведение трансплантации сердца.
Симптоматика
В зависимости от причин появления, места локализации и уровня деструктивных изменений симптомы могут разниться. К основным признакам развития патологии можно отнести:
- постоянную слабость и повышенную утомляемость;
- болезненные ощущения в месте образования патологии;
- бледность;
- головокружение;
- повышенные показатели пульса;
- посинение кончиков пальцев рук и ног.

Симптоматика заболевания
При поражении правого отдела сердца наблюдаются следующие признаки:
- отечность;
- одышка;
- околосердечная тяжесть;
- сильное потоотделение;
- непрерывный кашель без причины.
Диагноз определяется на основе проведенных клинических исследований. К ним относятся ЭКГ, вентрикулография, МРТ, зондирование и рентген легких. Полезной окажется амбулаторная карта, в которой указаны заболевания в анамнезе, и наследственная история болезни.
Симптомы кардиопатии: как заподозрить патологию и какие первые признаки?
 Часто пациенты не сразу замечают симптомы болезни, списывая их на утомляемость, стрессы, нерациональное питание. К сожалению, многие обращаются к доктору, когда уже появились осложнения.
Часто пациенты не сразу замечают симптомы болезни, списывая их на утомляемость, стрессы, нерациональное питание. К сожалению, многие обращаются к доктору, когда уже появились осложнения.
Несмотря на большое количество разновидностей болезни, симптоматика будет практически одинаковая. Основными жалобами при любой кардиопатии являются:
- боль или тяжесть в области сердца;
- выраженная слабость, головокружение;
- нехватка воздуха или одышка при умеренных физических нагрузках;
- отеки на нижних конечностях;
- цианоз;
- нарушения сна, предобморочные состояния;
- видимое увеличение грудной клетки.
Кардиопатия с нарушениями ритма
При кардиопатии изменяется организация мышечной ткани левого желудочка и нарушается передача импульса. Нарушения ритма появляется у 85% пациентов, независимо от вида болезни. Различают предсердную и желудочковую формы аритмии, которые имеют приступообразный характер. Во время приступа кроме основных симптомов кардиопатии возможны ощущения сердцебиения, повышенная утомляемость, холодный пот, чувство страха.
Опасность аритмий заключается в образовании тромбов и вероятности появления осложнений: инсульт, инфаркты внутренних органов, тромбэмболия легочной артерии.
Классификация заболевания
Кардиомиопатия может быть:
- первичной – когда причина или неизвестна, или на нее невозможно повлиять (например, дефект генов);
- вторичной, когда причину можно найти.
Первичная кардиомиопатия имеет свою классификацию, где каждый подвид отличается по своей причине, основным симптомам и подходам к лечению. Так, она бывает:
- дилатационной;
- гипертрофической;
- рестриктивной;
- аритмогенной правожелудочковой.
Классификация вторичной патологии базируется на причине заболевания. Так, кардиомиопатия бывает:
- дисгормональной (в том числе тиреотоксической, диабетической и климактерической);
- дисметаболической;
- ишемической;
- токсической (в том числе алкогольной);
- Такоцубо;
- алиментарной.
Причины
Бывает приобретенная и наследственная кардиомиопатия. “Приобретенная” означает, что человек не рождается с этой болезнью, но она развивается уже при жизни на фоне другого заболевания, состояния или фактора.
“Наследственна” означает, что родители передали своему ребенку ген, отвечающий за развитие кардиомиопатии. Исследователи продолжают искать генетические связи с кардиомиопатией, также изучают как эти связи вызывают или способствуют возникновению различных типов заболевания.
Во многих случаях причина кардиомиопатии неизвестна. Часто это происходит, когда заболевание развивается у детей.
Причины развития отдельных форм кардиомиопатии:
- Гипертрофическая кардиомиопатия чаще всего наследуется. Это вызвано мутацией или изменением некоторых генов в белках сердечной мышцы. Также патология может развиваться со временем на фоне высокого кровяного давления, старения организма или других заболеваний, таких как диабет или болезнь щитовидной железы. Иногда причина заболевания неизвестна.
- Дилатационная кардиомиопатия. Причина расширенной КМП часто неизвестна. Около трети людей, которые болеют этим заболеванием, наследуют ее от своих родителей.
- Обструктивная кардиомиопатия. Чаще всего причиной этой формы КМП становится амилоидоз (болезнь, при которой аномальные белки накапливаются в органах, включая сердце), разрастание соединительной ткани, гемохроматоз:(болезнь, при которой слишком много железа накапливается в организме), саркоидоз (болезнь, которая вызывает воспаление и может влиять на различные органы), некоторые виды лечения рака, такие как радиация и химиотерапия.
Некоторые заболевания, обстоятельства и вещества также могут способствовать возникновению кардиомиопатии:
- Алкоголь, особенно в сочетании с плохим питанием
- Некоторые токсины, такие как яды и соли тяжелых металлов
- Осложнения в течение последних месяцев беременности
- Ряд заболеваний: ишемическая болезнь сердца, инфаркт миокарда, высокое кровяное давление, диабет, заболевания щитовидной железы, вирусные гепатиты и ВИЧ
- Употребление наркотиков по типу кокаина и амфетамина, и некоторых лекарств, используемых для лечения рака
- Инфекции, особенно вирусные, которые обладают тропностью к сердечной мышцы.
Факторы риска
Люди всех возрастов и рас могут заболеть кардиомиопатией. Однако некоторые типы болезни чаще встречаются в определенных группах.
Дилатационная кардиомиопатия чаще встречается у афроамериканцев, чем у белых. Этот тип заболевания также более распространен среди мужчин, чем среди женщин.
Подростки и молодые люди чаще, чем пожилые люди, болеют на аритмогенную дисплазию правого желудочка, хотя для обеих возрастных групп эта форма кардиомиопатии редкость.
Основные факторы риска
- Семейная предрасположенность к кардиомиопатии, сердечной недостаточности или внезапной остановки сердца
- Наличие заболевания, которое может осложниться кардиомиопатией (ишемическая болезнь сердца, сердечный приступ или вирусная инфекция, поражающая сердечную мышцу)
- Диабет или другие метаболические заболевания, включая тяжелое ожирение
- Заболевания, которые могут повредить сердце, по типу гемохроматоза, саркоидоза или амилоидоза
- Частое повышение артериального давления
- Бессимптомное течение кардиомиопатии
- Хронический алкоголизм.
Идентификация людей, которые могут подвергаться высокому риску заболевания, очень важна. Это может помочь предотвратить серьезные проблемы в будущем, которые могут заключаться в развитии тяжелой аритмии (нерегулярных сердечных сокращений) или внезапной остановки сердца.
Видео Кардиомиопатия — симптомы, причины и группа риска