Лечение лимфостаза нижних конечностей
Содержание:
Стадии и симптомы развития патологии
Заболевание характеризуется прогрессирующим течением, с постепенным нарастанием симптомов. В зависимости от степени выраженности патологических изменений выделяют 4 клинических стадии:
- Начальных проявлений.
- Обратимого отека.
- Необратимого отека.
- Развития слоновости.
Начальная фаза заболевания
Единственный симптом в начале заболевания – периодическое появление небольшой отечности ног после длительных нагрузок, пребывания в положении сидя, в жаркую погоду. Отек проходит самостоятельно, и обычно ему не придают особого значения, принимая за норму.
Стадия обратимого отека
Отечность нижних конечностей становится постоянной к концу дня, за ночь она полностью проходит. Характерные его признаки – увеличение в объеме тыльной поверхности стопы и голеностопного сустава, нижней трети голени. Отечные ткани на ощупь мягкие, безболезненные, после надавливания на них не остается ямки.
Если в этой стадии назначено лечение, и оно проводится регулярно, то можно остановить развитие заболевания.
Период необратимого отека
Характерным симптомом является наличие постоянной отечности ног, усиливающейся к вечеру и уменьшающейся к утру. Отечные ткани становятся более плотными, при надавливании на них остается ямка, ощущается болезненность. Кожа натянута, легко подвергается травмам и воспалительному процессу.
Появляется ощущение тяжести в нижних конечностях, становится тесной обувь, требуя замены на более просторную. В этой стадии регулярное интенсивное лечение поможет уменьшить симптоматику, замедлить прогрессирование болезни.
Фаза развития слоновости
Если не устранены причины болезни, и не проводилось лечение, она переходит в свою последнюю и самую тяжелую стадию необратимых изменений и осложнений. Больных беспокоят постоянное чувство распирания, болии судороги в ногах, трудность передвижения, зуд кожи, боли и ограничение движений в суставах.
Лимфатический застой в стадии развития слоновости распространяется не только на все мягкие ткани – кожу, клетчатку, мышцы, сухожилия, но также на костную и хрящевую ткань, вызывая в них деструктивные изменения. Такие больные становятся инвалидами.
Внешняя картина очень типична, развивается так называемый синдром слоновости. Контуры ног деформируются, они увеличиваются в объеме, часто многократно, приобретают складчатость за счет гипертрофии мягких тканей. Кожа утолщается, разрастается слой эпидермиса, приобретая ворсинчатый характер. Присоединяется вторичная микробная и грибковая инфекция, которая ухудшает течение болезни, появляются участки пигментации, изъязвления.
Лечение лимфостаза нижних конечностей
Все консервативные методы лечения используются только на первой стадии заболевания, когда еще структурные изменения соединительной ткани и кожи не начались. Как будет проходить лечение лимфостаза, напрямую зависит от того, какая причина его вызвала. Прежде всего, нужно устранить этиологический фактор (к примеру, при наличии опухоли малого таза, которая сдавливает лимфососуды, требуется ее удаление).
Основные рекомендации для больных с такой патологией:
- аккуратно и своевременно стричь ногти;
- при выполнении массажа не прибегать к приемам разминания;
- нельзя надевать обувь со шнуровкой или на каблуках (каблук способствует увеличению нагрузки на ноги и тем самым ухудшает лимфоток, а шнуровка может перетянуть мягкие сосуды и ткани, что тоже скажется на развитии этого заболевания);
- категорически запрещено посещать сауну, баню или загорать (тепловое воздействие расширяет сосуды, включая лимфатические, что негативно сказывается на лимфо-, кровотоке в нижних конечностях);
- обрабатывать малейшие повреждения кожи (включая укусы насекомых) растворами антисептиков;
- избегать статистических нагрузок и подъема тяжести (длительное сидение или стояние);
- нельзя сидеть в положении нога на ногу, что, кстати, является излюбленной позой каждой женщины, поскольку так Вы затрудняете кровоток и лимфоток в органах малого таза и ногах;
- отказаться от облегающей одежды и тесного нижнего белья (прежде всего они сдавливают лимфоузлы, а трение кожи приводит к трофическим нарушениям);
- использовать специальные масла при приеме ванны, а после водных процедур обязательно протирать кожу ног лосьонами и кремами без консервантов и отдушек, что не просто ее защитит, но и смягчит, положительно сказавшись на защитном барьере;
- запрещается ходить босиком за пределами дома (существует высокая вероятность того, что кожа стоп повредится и образуются язвы, которые будут плохо заживать);
- использовать пудру (детскую присыпку, тальк) при сильной потливости ног, что уменьшает риск развития трофических нарушений и потоотделение).
Лечение лимфедемы в домашних условиях должно быть комплексным, включающим медикаментозную и компрессионную терапию, специальный массаж, тщательный уход за стопами, соблюдение диеты, занятия спортом и лечебной гимнастикой.
- Диета при лимфостазе должна быть низкокалорийной и практически бессолевой, поскольку соль, удерживающая жидкость в организме, лишь способствует прогрессированию отеков. Пища больных лимфостазом должна быть богата растительными и животными белками, полиненасыщенными жирными кислотами. Следует ограничить употребление сладостей, хлебобулочных и макаронных изделий, некоторых видов круп. А вот употребление свежих фруктов, овощей и кисломолочных продуктов только приветствуется.
- Медикаментозное лечение состоит в приеме таблетированных препаратов. Нормализовать циркуляцию лимфы поможет прием троксевазина, детралекса и таблеток венорутон форте. Для улучшения периферического кровообращения назначают но-шпу и теоникол. Восстановить микроциркуляцию крови поможет лекарство трентал.
- При лимфостазе обязательны сеансы лимфодренажного массажа, совмещающего глубокое массирование лимфатических узлов с ритмичными и нежными поглаживаниями наружных кожных покровов. После массажа, продолжительность которого занимает около часа, рекомендуется наложение лечебного бандажа.
- Компрессионная терапия сводится к ношению специального компрессионного белья с распределенным давлением или к регулярным перевязкам пораженных конечностей. Для перевязок можно использовать эластичный бинт или специальные изделия из медицинского трикотажа. Способствуя оттоку лимфы, эти меры помогают значительно уменьшить отеки.
- Пациентам с лимфостазом очень полезны сеансы лечебной физкультуры, плавание и скандинавская ходьба.
Диагностика
Диагностикой и лечением лимфостаза занимается лимфолог, однако найти такого специалиста можно только в крупных городах, поэтому чаще всего больных с данной патологией принимает флеболог (специалист по сосудам) или хирург. Опытный врач способен поставить предварительный диагноз уже при первом осмотре пациента, исходя из внешних признаков заболевания. В случае поражения нижних конечностей потребуется проведение ультразвукового исследования органов брюшной полости и малого таза. В случае выявления лимфедемы рук показано проведение рентгенографии грудной клетки. Для определения проходимости сосудов и области локализации лимфатического блока, показано проведение рентгенологической лимфографии, лимфосцинтиграфии с Тс-99m, магниторезонансной томографии, компьютерной томографии. Данные способы позволяют выявить дефекты лимфатического русла, участки извитости и лимфоангиэктазии, клапанную недостаточность. Но для абсолютной уверенности в нем необходимо провести ряд исследований, в том числе:
- анализы крови – для определения таких показателей, как скорость оседания эритроцитов (превышение нормы сигнализирует о наличии воспалительного процесса), уровень тромбоцитов (определяет показатель вязкости крови, влияющий на крово- и лимфообращение);
- биохимию крови – определение белков крови, печеночных ферментов;
- анализы мочи – позволяют исключить связь отечности ног с заболеванием почек;
- УЗИ органов малого таза — выявление воспалительных заболеваний или опухолей, которые нарушают лимфоток;
- ЭКГ сердца для выявления/исключения сердечной патологии;
- дифференциальная диагностика с целью исключения тромбоза глубокозалегающих вен или постфлебитического синдрома.
Получив результаты обследований, врач принимает решение о том, какие именно способы лечения следует применить в данном случае. При этом он учитывает как стадию развития заболевания, так и состояние больного и наличие у него сопутствующих патологий.
Операция
Вопрос о хирургическом лечении рассматривается при выраженной врожденной патологии лимфосистемы, отсутствии эффекта от консервативной терапии, прогрессировании лимфедемы, фиброзе мягких тканей, частых эпизодах рожистого воспаления и т. д.
Виды оперативного вмешательства:
- Дерматофасциолипэктомия островковым методом – удаление измененных участков кожи вместе с подкожно-жировой клетчаткой, фасциями, фиброзом. Предоперационная подготовка включает несколько сеансов липосакции, необходимых для избавления подкожной клетчатки. Оперативное вмешательство состоит иссечения определенных зон кожи с подлежащими пораженными фиброзом тканями. Образовавшаяся раневая поверхность закрывается сохраненными кожными лоскутами или взятыми со здоровой области кожного покрова пациента.
- Туннелирование – искусственное создание специальных каналов в пораженных участках для оттока скопившейся лимфы в здоровые ткани с дальнейшим всасыванием в лимфатические сосуды. Временные туннели делаются из спиралевидных дренажей или специальных протезов, постоянные – из участка подкожной вены или спирали, изготовленной из инертного материала. Показана при запущенной форме лимфедемы, исключающей возможность лечения любыми вышеизложенными методами.
- Операция с созданием лимфовенозных анастомозов. Показана при вторичном лимфостазе, особенно возникшем после лучевого воздействия на лимфатические узлы либо после их удаления во время мастэктомии. Для лечения первичного лимфостаза неэффективна. Вмешательство заключается в выделении сосудов лимфатического русла и соединении их с близлежащей веной при помощи тончайших микроанастомозов.
- Липосакция – аспирационное удаление хирургическим путем подкожной клетчатки, подвергнутой фиброзному изменению. Проводится при наличии умеренного ограниченного фиброза.
После любого вида оперативного вмешательства назначается медикаментозное лечение. Каждый пациент с лимфостазом, независимо от стадии процесса, наблюдается у ангиохирурга. Курсы поддерживающей терапии в большинстве случаев проводятся на протяжении всей жизни больного.
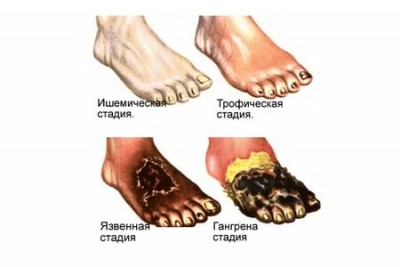
Симптомы и стадии
Деление на стадии происходит согласно ухудшению состояния больного и повышению серьёзности болезни. Как правило, на 3 степени – от самой лёгкой к наиболее тяжелой. Исключение составляет нулевая стадия, при которой не происходит отёка даже при условии проблем с потоком лимфы.
Первая стадия
Это наиболее лёгкая форма течения болезни. К симптомам на этом этапе относят небольшой отёк нижних конечностей, не вызывающий дискомфорта или болевых ощущений, похожий на воздушный шар. В основном на тыльной стороне стоп. При несильном физическом воздействии, к примеру, надавливании пальцем образуется углубление, быстро пропадающее в дальнейшем.
Ощущается наполненность и тяжесть, кожа на конечности становится белой, растягивается и начинает блестеть. Появляется вечером после долгого нахождения на ногах, ограничения подвижности, активного труда либо физических упражнений. Как правило, проходит бесследно наутро либо после отдыха.
Вторая стадия
Средняя степень тяжести. Характеризуется фибредемой – ярко выраженным отёком левой или правой конечности, поднимающимся от стопы выше, распространяясь на щиколотки, голени, бёдра. Он необратим. Увеличивается плотность и болезненность, появляются неприятные ощущения. При надавливании на месте воздействия долгое время держится углублённый след.
Происходят патологические изменения в обеих конечностях: ноги деформируются, ткань увеличивается в объёме. Пигментация пораженного участка начинает приобретать тёмно-красный цвет. Кожа растягивается, не собирается в складку, иногда трескается. Может сопровождаться мышечными судорогами.
Третья стадия
Наиболее тяжёлая форма. Клиническая картина: развивается значительное увеличение размера конечности (слоновость) – центральный симптом. Выраженная дисфункция сустава коленей, невозможность передвижения (нога закаменела), боль. Цвет покровов характеризуется фиолетовыми оттенками. Нередко развиваются кожные воспалительные заболевания, к примеру, экзема. Развиваются трофические язвы, что провоцирует возникновение стрептококковых инфекций. Изменения увеличиваются в площади, распространяются на бедро. Происходит метаморфоза костей. Белый налёт на поверхности языка.
К общим симптомам, наблюдающимся у больных лимфостазом, относятся также быстрая утомляемость, боль в голове, потеря концентрации внимания и набор веса, повышенная температура, проблемы двенадцатиперстной кишки. Страдает постбульбарный отдел. Идёт потеря движения колена, изменения внутренней поверхности (слизистой оболочки) ротовой полости, дисфункция почек, язва дпк, ршм, рожистое воспаление, красные прыщи. Нездорово сверкают глаза.
Отдельно следует упомянуть психологический фактор, так как слоновость влечёт ряд эстетических проблем, помимо болей и иммобилизации. Отталкивающий, нетипичный вид, трудности в выборе одежды и прочее способны снизить самооценку человека, значительно ухудшив прогноз
Важно поддерживать больных, установить тёплые отношения
Лимфостаз уродует внешний вид
Немного о самой жидкости
Прежде чем рассуждать о лимфостазе, следует несколько остановиться на тех понятиях, которые, возможно, читателю неизвестны, например, что представляет собой лимфа, какие факторы обеспечивают ее движение, какая патология может нарушить ее транспорт.
Лимфа представляет собой прозрачную, бесцветную и немножко вязкую жидкость. Своим составом она сильно напоминает плазму крови, однако отличается меньшим содержанием белка, большим количеством лимфоцитов (берет из лимфатических узлов и сосудов) и отсутствием иных клеточных элементов, которые обнаруживаются в плазме. Лимфа тоже является компонентом системы гомеостаза, в организме ее у взрослого человека может содержаться до 4 литров. Подобно крови, эта жидкость представляет собой разновидность соединительной ткани, которая тоже передвигается по сосудам, но только лимфатическим. Движение лимфы осуществляется снизу вверх, истоки ее находятся в кончиках пальцев нижних и верхних конечностей, а целью, к которой стремится лимфа, является грудной лимфатический проток – его эта жидкость достигает за счет мышечных сокращений и с помощью клапанов лимфатических протоков, не позволяющих ей возвращаться назад.
Лимфатическая система (ЛС) несет ряд полезных функций. На нее, имеющую самую тесную связь с кровеносной системой, организм возлагает важные задачи:
- Посредством лимфатических сосудов отдавать назад из внеклеточного пространства в кровеносное русло какую-то часть лимфы, содержащую воду, микроэлементы, белок;
- Переносить из лимфоузлов в кровь главные клетки иммунной системы – лимфоциты;
- С помощью особых лимфатических сосудов, называемых млечными и находящимися в ворсинках кишечника, доставлять в кровь различные вещества, и, в первую очередь, жиры, которые затем должны всосаться в кишечнике;
- Обеспечивать постоянную циркуляцию лимфы, чем создавать условия для продукции мочи высокой концентрации;
- Забирать из тканей продукты, которые там оказались лишними – красные клетки крови (эритроциты), накопившиеся при травмировании тканей, токсические вещества, бактериальные клетки;
- Задерживать в лимфоузлах болезнетворные микроорганизмы, предотвращать дальнейшее передвижение инфекционных агентов по всему организму и там же (в лимфоузлах) осуществлять выработку антител, направленных на предотвращение повторного инфицирования;
- Поддерживать гомеостаз (постоянство внутренней среды).
Лимфатическая система, имея свои составляющие (капилляры, сосуды, протоки, узлы, стволы), реагирует на повреждение любого из них. Слипание сосудов, перекрытие либо зарастание нарушает свободный поток жидкости от тканей и создает условия для развития лимфатического отека (лимфостаза). При нарушении транспорта лимфы, она начинает скапливаться в недозволенных количествах между клетками, образуя отеки и за счет этого, увеличивая орган в размерах. Подобное нарушение движения лимфы может носить врожденный характер (первичный лимфостаз) или формироваться под воздействием каких-либо патологических процессов (вторичный лимфостаз).
Прогноз лечения и последствия
Полностью излечиться от лимфедемы невозможно, но компрессионные методы лечения и профилактические меры для тех, у кого высока вероятность развития вторичной лимфедемы, помогают уменьшить отёк и сопутствующие проявления болезни. Хронически отёкшие ткани, которые не подвергаются лечению многие годы, могут стать причиной развития редкой онкологической опухоли, лимфангиосаркомы. Это агрессивный вид рака, который быстро распространяется и лечится хирургической ампутацией. Но даже в этом случае медики не дают благоприятных прогнозов, менее 10% пациентов выживают спустя 5 лет.
Как отмечалось ранее, развивающиеся на фоне лимфостаза инфекции кожи и подлежащих тканей могут осложнять состояние конечностей. Воспаление подкожной клетчатки и соединительных тканей, известное как целлюлит, и лимфатических сосудов (лимфангит), являются распространенными осложнениями лимфедемы. Образование сгустков крови в глубоко расположенных венах (венозный тромбоз) может сопутствовать тяжёлым стадиям лимфедемы. Нарушение функций суставов в пострадавшей зоне и эстетические дефекты — все это относится к последствиям лимфостаза.
Осложнения и прогноз
Само по себе заболевание не несет угрозы жизни человеку, однако имеет ряд осложнений, которые могут привести к необратимым последствиям.
Так, например, сильный отек может ограничивать движения пациента, вызывая дискомфорт и болезненные ощущения.
При несвоевременном лечении человек теряет способность обслуживать себя самостоятельно, что значительно ухудшает качество его жизни.
Также развивающийся лимфостаз приводит к функциональным нарушениям тканей, расположенных в области эпицентра патологии, вследствие чего в этом месте образуется фиброз (уплотнение ткани) и трофические язвы.
Подобное состояние осложняется снижением местного иммунитета и невозможностью противостоять различного рода инфекциям.
Кроме того, запущенный лимфостаз приводит к рожистым воспалениям, осложнением которого может стать сепсис, нередко приводящий к летальному исходу.
При своевременной диагностике и лечении специалисты дают положительный прогноз течению болезни.
Лечение лимфостаза руки
Лечение лимфостаза руки зависит от того на какой стадии находится заболевание. Лимфостаз руки это сильный, в некоторых случаях необратимый отек, который возникает из-за поврежденной лимфатической системы и лимфатических узлов. Отек на руке может появиться и из-за воспалительного процесса, после ушиба или удара. Отек возникает из-за притока лимфы к пораженному участку.
Как правило, отеки проходят самостоятельно, но в случае с лимфостазным отеком, избавиться от припухлости можно только с помощью лекарственных средств и только на первых стадиях заболевания. Но лимфостаз может вызвать не только ушиб или ожег, но и заболевание лимфатической системы, которое характеризуется нарушениями оттока лимфы.
Лечение лимфостаза руки полностью направлено на то, чтобы остановить отечность и вернуть руку в нормальное состояние, без осложнений. Скорость и результативность лечения зависят от своевременного обращения за медицинской помощью и диагностики лимфостаза. Курс лечения предусматривает полное выполнение всех правил и рекомендаций, которые включают в себя терапию, медикаментозное лечение и желание пациента. Лечат лимфостаз руки, как правило, консервативными методами, которые направлены на создание всех условий, которые помогут, очистись лимфатические сосуды и привести лимфатические пути и узлы в нормальное работоспособное состояние.
Лечение лимфостаза руки состоит из:
- Комплексной медикаментозной терапии.
- Использования мануального лимфодренажа, который помогает осуществлять отток лимфы из пораженного участка.
- Уход за пораженной рукой, использование мазей и кремов.
- Подбор специального компрессионного бандажа и белья.
- Комплекс лечебной гимнастики и массажа.
В некоторых случаях, для лечения лимфостаза руки предполагает пневмомассаж или лифмфопресс. Процедура проводится под строгим контролем врача. Также, для лечения лимфостаза используют лазеротерапию, электромагнитную стимуляцию, которые положительно влияют на лимфатическую систему. Запущенный лимфостаз, то есть лимфостаз руки на последних стадиях, практически не поддается лечению. На последних стадиях заболевания, в качестве лечения прибегают к остеопатическим висцеральным методикам, которые позволяют уменьшить отечность и улучшить приток и отток лимфы.
Лечение лимфостаза руки после мастэктомии
Лечение лимфостаза руки после мастэктомии начинается после того, как определена стадия развития лимфостаза. Лимфостаз после мастэктомии бывает плотный и мягкий. Мягкий лимфостаз руки после мастэктомии это обратимый отек, который поддается лечению и может возникнуть в течение года после операции. Если мягкий лимфостаз не был излечен, то он перерастает в необратимую форму заболевания – плотный лимфостаз.
Плотный лимфостаз руки напрямую связан с рубцами, которые образовываются в области лимфоузлов, после прохождения курса лучевой терапии, которую применяют для лечения мастэктомии. Многие врачи утверждают, что появление плотного лимфостаза руки после мастэктомии, это первый признак того, что раковые клетки не ушли, то есть возможен рецидив онкологии.
В процессе лечения лимфостаза очень важно восстановить отток лимфы. Для этого подключают коллатерали, которые обеспечивают нормальное кровообращение и отток лимфы
Еще один метод лечения – это лечебная физкультура. Комплекс лечебных упражнений рекомендуется начинать через неделю после мастэктомии. Подобного рода реабилитация должна проводится на всех стадиях лимфостаза руки. В первые дни после удаления молочной железы, проводить лечебную гимнастику очень сложно, так как тело болит и руки не слушаются. Но чем раньше приступить к лечебной гимнастике, тем больше вероятность избежать появления лимфостаза. Физические упражнения улучшат отток лимфы, повысят эластичность тканей плеча и руки, помогут устранить спазмы, которые возникают в мышцах.
Не лишним будет и посещение бассейна и прохождения курса лечения с применением компрессионного рукава, который помогает стимулировать лимфоотток
Обратите внимание, что основное лечение лимфостаза руки после мастэктомии это специальная гимнастика, массажи и физкультура, а уж потом медикаментозное лечение
Стадии и симптомы лимфостаза
1-я стадия лимфостаза
В начале своего развития лимфатический отёк (лимфедема) едва заметен. У больных возникает небольшой, едва заметно прогрессирующий отек, к которому они привыкают, и который они не замечают. Никаких болей не возникает. В этой стадии важна настороженность пациентов, так как своевременное начало лечения начинающего формироваться лимфостаза позволяет остановить прогрессирование заболевания и развитие осложнений. При дальнейшем прогрессировании лимфостаза лимфатический отек (лимфедема) становится заметным больному. На зону лимфатического отёка можно надавить пальцем, после чего будет оставаться небольшая ямка. Пациент замечает увеличение объема конечности. Кожа над зоной лимфатического отёка становится отечной, её рисунок сглаживается. Данный типа лимфатического отёка заметно уменьшается в горизонтальном положении и может на время исчезать на отдыхе, после физической нагрузки (занятий плаванием, велотренажёр). В этой стадии лимфостаза требуется квалифицированная врача хирурга. Таким больным проводятся амбулаторные курсы лечения лимфостаза, обязательно включающие ручной лимфодренажный массаж, компрессионный трикотаж и лечебная физкультура. Из медикаментов могут быть назначены препараты улучшающие венозный и лимфатический отток. В последующем, после основного курса амбулаторного лечения, может быть рекомендовано санаторное лечение.
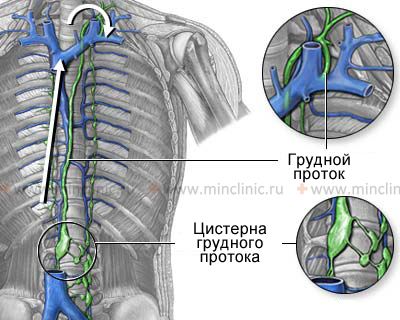
Анатомия лимфатической системы человека, показано ток лимфы по грудному протоку и цистерне грудного протока.
2-я стадия лимфостаза
В этой стадии лимфостаза у больного наступает отвердение покровов кожи за счёт роста соединительных тканей. На 2-й стадии лимфостаза отёк уже не будет мягким. При нажатии пальцем на отёчную ткань остается глубокая ямка. Упруго натянутая кожа уже ощущается и самим больным, а при более сильном её натяжение может возникнуть боль. У пациента может отмечаться общее увеличение массы тела. Лимфатический отёк уже не уменьшается (не спадает) после ночного отдыха. В этой стадии лимфостаза могут возникнуть показания к хирургическому лечению. Может потребоваться наложение лимфовенозных анастомозов для улучшения лимфатического дренажа. Длительные курсы санаторного лечения, с последующим подбором компрессионного трикотажа способствуют обратному развитию патологического процесса и улучшению качества жизни пациента при 2-й стадии лимфостаза.
Лимфостаз вызывает отёк конечности (стопы) с образованием вдавлений от одежды и обуви.
3-я стадия лимфостаза (стадия необратимых изменений)
Подверженная лимфостазу нога теряет свой обычный контур. Это возникает из-за роста измененных мягких тканей конечности, что приводит к «слоновости». У больного с лимфостазом в стадии необратимых изменений растёт масса тела за счет конечности, что ограничивается его подвижность. За счёт увеличенного объема сегментов конечности развивается тугоподвижность суставов (анкилоз) и пациент перестает ходить. Это приводит к еще большому увеличению веса у него. Развиваются скопления лимфы в подкожной клетчатке (лимфоцеле), грубый фиброз (разрастание соединительной ткани) и уродующие деформации конечности. В этой стадии лимфостаза у больного нередко появляются инфекционные, грибковые осложнения и трофические язвы. Лимфатический отек (лимфедема) ухудшает общее состояние организма и является опасным для жизни заболеванием. На этой стадии лечение очень сложное. Требуется консервативная коррекция лимфооттока посредством лимфодренажного массажа, аппаратной пневмокомпрессии. После уменьшения в объеме конечности больному с лимфостазом назначаются хирургические операции. Проводится операция по резекции — удаление измененной кожи и подкожной клетчатки. В последующем с целью улучшения лимфатического оттока хирургическим путём формируются лимфовенозные анастомозы. Обязательно подбирается жесткая эластичная компрессия (компрессионные чулки).
Причина лимфостаза на руке у женщин — удаление подмышечных лимфоузлов во время операции мастэктомии по поводу рака молочной железы.
Терапия лимфостаза
Как вылечить лимфостаз нижних конечностей в домашних условиях? Для эффективного решения проблемы нужен комплексный подход. Он предусматривает использование профилактических мероприятий, медикаментозное и местное лечение, применение методов народной медицины. Профилактика лимфостаза включает в себя:
- правильное питание: отказ от соли, вредных жиров, простых углеводов. Из рациона надо полностью исключить колбасы, сладкое, копченые продукты. Добавить свежие овощи и фрукты, которые являются природными источниками антиоксидантов;
- соблюдение питьевого режима. Норма жидкости в день 1,5-2литра. Воду нельзя ограничивать! Чем больше сокращать ее потребление, тем сильнее будут нарастать отеки из-за задержки тканевой жидкости. Сладкие напитки, соки не являются заменой чистой воде;
- отказ от никотина и употребления алкоголя;
- активный образ жизни: прогулки на свежем воздухе, регулярные занятия физической культурой.
Медикаменты
Лекарственные средства могут быть использованы местно или внутрь. Применяют:
- венотонические препараты в форме гелей для наружного применения или таблеток: Детралекс, Венолайф, Венарус, Лиотон и другие;
-
диуретические – выводят из организма избыточную жидкость. При их использовании нужно дополнительно принимать препараты калия, так как они вымывают его (Фуросемид, Лазикс);
- ангиопротекторы – защищают сосудистую стенку, повышают ее тонус;
- иммуномодуляторы – усиливают иммунитет, помогают бороться организму с инфекционными агентами;
- антибактериальные средства назначают по показаниям, при развитии инфекционных осложнений.
Набор лекарственных средств при лимфостазе подбирается индивидуально с учетом выраженности клинических проявлений, стадии заболевания. Чаще используют комбинации препаратов из разных групп. Для достижения лучшего эффекта нужна курсовая терапия, обычно проводимая 2-3 раза в год.
Компрессионная и кинезитерапия
С целью компрессии, или сдавливания нижней конечности, в домашних условиях используют специальное компрессионное белье. Это могут быть чулки или колготы. Оно подбирается индивидуально в зависимости от размера и необходимого сдавления. Есть три степени компрессии: сильная, умеренная и слабая.
Чулки или колготы натягивают сразу после утреннего пробуждения, пока отечность конечности минимальна, и снимают перед самым сном. Выпускают белье в России, странах Европы и в Америке. Стоимость его различна, колеблется в пределах от 1 тысячи до 10 тысяч рублей. Первичный подбор белья лучше доверить врачу.
Кинезитерапия, или как ее называют «терапия движением», включает применение специальных упражнений лечебной физкультуры, приемы самомассажа и плавание. В домашних условиях можно выполнять:
- «велосипед»;
- упражнение «восьмерки» — круговые движения выпрямленными ногами;
- круговые вращения стопами;
- сгибание ног в коленных суставах.
Самомассаж нужно выполнять после душа, на чистой увлажненной коже. Все движения должны быть плавными, не травмирующими. Нужно учитывать направление движения лимфы, то есть все проводить от периферии к центру: от стоп к коленям, от колен к области бедер, от бедер к паху. Так лимфа с периферии попадает в центры ее оттока.
Народные рецепты
В ее основе лежит использование натуральных трав, меда, яблочного уксуса. Внутрь употребляют отвары и настои. Для местной терапии применяют компрессы, аппликации и ванночки. Вот примеры средств, которые хорошо себя зарекомендовали:
- В равных частях смешивают листья березы, крапивы и ягоды черной бузины. Одну ложку смеси заливают стаканом воды и настаивают на водяной бане 10 минут. Убирают до полного остывания. Принимают по 50-60 мл 3 раза в день. Курс 14 дней. Обладает кроверазжижающим и укрепляющим действием.
- Одну чайную ложку меда и 5 мл яблочного уксуса растворяют в стакане воды. Принимать это средство рекомендовано натощак, ежедневно. Способствует улучшению оттока лимфы.
- Для местных ванн наиболее эффективны ромашка, шалфей, крапива, подорожник. Смесь из этих трав кипятят, дают остыть до комфортной температуры и погружают в ванночку ноги на 20-25 минут. Желательно проводить процедуру 2 раза в сутки, курс лечения 21 день.
Использование народных средств может оказать положительное воздействие, если начать применять их при ранних стадиях процесса и для профилактики
Важно следить, чтобы отсутствовали противопоказания по другим болезням. Вылечить 3 и 4 стадию лимфостаза только травами невозможно