Посттромбофлебитический синдром нижних конечностей
Содержание:
Диагностика ПТФС
При цветовом картировании в области тромба при посттромбофлебитическом синдроме выявляются один или несколько каналов с кровотоком. Сегментарная окклюзия характеризуется отсутствием кровотока, просвет оказывается заполненным организованными тромботическими массами. В зоне расположения облитерированной вены выявляются множественные коллатерали.
Функционально-динамическая флебография при хронической венозной недостаточности, вызванной постфлебитическим синдромом, имеет ограниченное применение.
При реканализации глубоких вен голени на флебограмме при посттромбофлебитическом синдроме видны неровности контуров вен. Часто при посттромбофлебитическом синдроме заметен рефлюкс контрастного вещества из глубоких вен через расширенные коммуни-кантные вены в поверхностные . Отмечается замедление эвакуации контрастного вещества из вен при выполнении нескольких упражнений с поднятием на носки.
Подозрение на поражение бедренной или подвздошных вен при посттромбофлебитическом синдроме делает необходимым выполнение тазовой флебографии . Отсутствие контрастирования подвздошных вен свидетельствует об их облитерации. Обычно при этом выявляются расширенные венозные коллатерали, через которые осуществляется отток крови из пораженной конечности.
Аналогичную флебографическую картину можно наблюдать при магнитно-резонансной флебографии илеофеморального венозного сегмента.
Дифференциальная диагностика посттромбофлебитического синдрома
1.указания в анамнезе на перенесенный тромбоз глубоких вен,
2.”рассыпной” тип варикозного расширения вен,
3. большая выраженность трофических расстройств,4. дискомфорт и боли при попытке носить эластичные бинты или чулки, сдавливающие поверхностные вены.
Необходимо исключить при посттромбофлебитическом синдроме также симптомы компенсаторного варикозного расширения поверхностных вен, вызванное сдавлением подвздошных вен опухолями, исходящими из органов брюшной полости и таза, тканей забрюшинного пространства, врожденными заболеваниями — артериовенозными дисплазиями и флебоангиодисплазиями нижних конечностей. Аневризматическое расширение большой подкожной вены в зоне овальной ямки может быть принято за грыжу .
Отеки пораженной конечности необходимо дифференцировать от отеков, развивающихся при заболеваниях сердца или почек. “Сердечные” отеки бывают на обеих ногах, начинаются со ступней ног, распространяются на область крестца и боковые поверхности живота. При поражении почек наряду с отеками на ногах отмечается одутловатость лица по утрам, повышение креатинина, мочевины в крови, в моче — повышение содержания белка, эритроциты, цилиндры. И в том, и в другом случае нет присущих посттромбофлебитическому синдрому трофических расстройств.
https://youtube.com/watch?v=ObTuVOXnrRA
Отек конечности может появиться вследствие затруднения оттока лимфы при лимфедеме или блокаде паховых лимфатических узлов метастазами опухолей брюшной полости и забрюшинного пространства. Трудности возникают в дифференциации отека, обусловленного посттромбофлебитическим синдромом и лимфедемой (слоновостью) конечности. Отек при первичной лимфедеме начинается со стопы и медленно распространяется на голень.
Для постановки диагноза недостаточно одних симптомов и жалоб больного. Необходимо провести ряд дополнительных обследований, чтобы подтвердилась посттромбофлебитическая болезнь:
- Функциональные тесты. Маршевая проба Дельбе-Петерса (на верх голени накладывают жгут и больной некоторое время ходит с ним, в норме поверхностные вены становятся пустыми), проба Пратта-1 (проводят бинтование ноги в приподнятом положении, затем после ходьбы оценивают ее состояние, в норме не должно быть никакого дискомфорта).
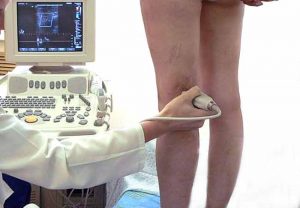
- Ультразвуковое ангиосканирование с цветным картированием кровотока. Позволяет локализовать в поврежденных венах тромбы, выявлять закупорки сосудов, оценивать работу клапанов, кровоток в сосудистом русле.
- Флебография и флебосцинтиграфия. Помогает увидеть неровности венозных контуров, обратный заброс рентгеноконтрастного вещества и замедление его эвакуации.
- Ультразвуковая доплерография. Позволяет выявить заболевание на ранней стадии.
Диагностика
Для выявления патологии врачи применяют специальные пробы:
- Дельбе-Пертеса. На верхнюю часть голени накладывают жгут, сдавливающий исключительно поверхностные вены. Затем больной марширует на месте на протяжении 5–10 минут. Если варикозные узлы не спадают и сохраняется напряжение в ногах, то это может свидетельствовать о развитии ПТФС.
- Пратта-1. Измеряют окружность голени и в приподнятом положении бинтуют ноги, просят пациента походить в течение 10 минут, после чего оценивают состояние — у здорового человека признаки ПТФС и дискомфорт отсутствуют.
Дополнительно используют следующие методы исследования:
- Флебосцинтиграфия и флебография — изучают венозные контуры.
- Ультразвуковое ангиосканирование — обнаруживают места поражения, тромбы, оценивают работоспособность клапанов и состояние кровотока.
- Ультразвуковая допплерография — выявляют ПТФС на раннем этапе развития.
- Реовазография ног — исследуют характер микроциркуляции больной конечности, выясняют особенности наполнения отделов венозной системы во время нагрузки и в состоянии покоя.
Дифференциальная диагностика
Для постановки точного диагноза проводят дифференциацию ПТФС от следующих заболеваний:
- Флебоангиодисплазия нижних конечностей. Обширные участки кожи покрываются пигментными пятнами, конечности удлиняются в результате гипертрофии мягких тканей и скелета. Венозное давление повышается, не изменяется при смене положения тела.
- Артериовенозная дисплазия. Поражённая конечность значительно отличается в размерах от здоровой. У пациента увеличивается температура, опухшие сосуды сильно пульсируют.
- Компенсаторное варикозное расширение поверхностных вен в результате сдавливания сосудов опухолями. Повышается температура, усиливается утомляемость, уменьшается масса тела. В зависимости от расположения опухоли сдавливание приводит к нарушению функций органов: ухудшается мочеиспускание, возникает кишечная непроходимость.
- Болезни сердечно-сосудистой системы. Отёки возникают на ступнях и распространяются до боковых частей живота.
- Заболевания почек. Кроме отёчности ног, у пациента присутствует одутловатость лица. Часто признак наблюдается в утреннее время.
- Лимфедема. Отёки образуются на задней части ступни распространяются до голени. Кожа на повреждённой поверхности похожа на гусиную.
Признаки ПТФС, стадии
Посттромботический синдром может проявляться симптомами различной выраженности, что зависит от степени закупорки, тяжести венозной недостаточности. Общие признаки:
- боль, тяжесть в ногах;
- мышечные судороги по ночам;
- отечность ног;
- зуд кожи или покалывание в нижних конечностях;
- варикозное расширение вен;
- пигментация кожи;
- трофические язвы.
Болезнь протекает в двух формах: отечной, отечно-варикозной. При первой основные жалобы связаны с сильными отеками, которые усиливаются после ходьбы. Вторая сочетается в выраженным расширением поверхностных вен. Также выделяют 3 стадии болезни:
- Синдром тяжелых ног. Характеризуется преходящей отечностью, чувством тяжести в левой или правой нижней конечности.
- Стойкие отеки. Связаны с прогрессированием заболевания, усилением застойных процессов.
- Язвенная. Из-за нарушения питания формируются язвы – дефекты на коже, различной глубины.
Также встречается смешанная форма – язвы на фоне сильной отечности, расширения вен.
Характеристика трофических язв
Представляют собой раны на коже, которые развиваются в несколько стадий. На первой – участок, где нарушилось питание тканей, становится горячим, уплотненным на ощупь. Может возникать зуд, шелушение. На втором этапе пораженный участок приобретает фиолетовый или красный цвет, появляется болезненность. В центре пятна возникает небольшая зона некроза, из которой выделяется желтоватая жидкость или гной. На ранних этапах развития форма язв чаще округлая, по мере увеличения ее края становятся неровными.
При прогрессировании, края раны становятся черного цвета, состояние человека ухудшается. По количеству раны могут быть единичными или множественными. Несколько язв могут сливаться, образуя обширный участок некроза. По локализации они чаще возникают в области пораженной вены, по мере развития распространяются на тканях вне зависимости от состояния сосудов.
Отеки нижних конечностей
Возникают чаще по вечерам или после длительной ходьбы. Они могут стать первыми симптомами заболевания, так как на начальном этапе ПТФБ отечность связана с застоем крови в венозной системе. Плазма пропотевает в пространства между тканями, за счет чего конечность выглядит припухшей. Отеки могут быть локальными – только в области пораженной вены или полностью охватывать голень, стопу. На ощупь ткани мягкоэластичные, при нажатии пальцем на отечном участке остается вмятина, которая быстро исчезает. Со временем за счет изменений в сосудах, образуется фиброзная ткань, что называется индуративным процессом. Кожа срастается с подкожной клетчаткой, ее подвижность нарушается.
https://youtube.com/watch?v=B4SGlEK9QV4
Важно!
Код заболевания по международной классификации болезней (МКБ-10) – I87.2.
Болевой синдром
Может возникать еще до появления признаков формирования язв. Чаще боль ноющая, давящая, после появления дефектов может стать жгучей. Усиливается при движении, изменении положения конечности. Боль возникает в области пораженной вены, чаще это голень, по мере распространения процесса ее выраженность усиливается, иррадиации обычно не наблюдается. Больные отмечают, что боль в основном беспокоит в ночное время и становится пульсирующей, под утро стихает, но усталость и тяжесть в ногах не проходит.
Пигментация кожи
Один из характерных признаков посттромбофлебитической болезни. На коже появляются кольцевидные пятна коричневатого оттенка. Чаще отмечаются в области лодыжки. Если болезнь прогрессирует, они распространяются на нижнюю часть голени. Со временем на месте пятен воспаляется кожа, появляется сухая или мокнущая экзема – кожное заболевание, связанное с возникновением сыпи в виде пузырьков. При отсутствии лечения на их месте образуются трофические язвы.
Судороги конечностей
Неотъемлемый признак болезни – ночные, мучительные, очень болезненные судороги в мышцах. Из-за них больные не могут полноценно высыпаться, их сон постоянно нарушается. Это приводит к появлению чувства усталости, сонливости, раздражительности, снижению работоспособности. Судороги могут длиться несколько секунд или минут в зависимости от степени тяжести патологии. Чаще они возникают в мышцах голени, но могут охватывать и всю конечность. Возникают ночью, но судороги могут начаться и в дневное время после физической нагрузки, долгой ходьбы или длительного нахождения в одной позе.
Методы лечения ПТФС
Прежде чем назначить пациенту лечение, врач проводит тщательную диагностику, чтобы подтвердить посттромбофлебитический синдром. К диагностическим методам, позволяющим выявить заболевание, относятся:
- рентгеноконтрастное обследование;
- осмотр и сбор анамнеза болезни;
Флебосцинтиграфия при ПТФС нижних конечностей
- флебосцинтиграфия;
- ультразвуковое ангиосканирование.
С помощью обследования врач диагностирует не только наличие у пациента ПТФС, но и стадию течения патологии, что позволяет назначить адекватное лечение.
Лечение ПТФС сводится к тому, чтобы уменьшить проявления болезни и облегчить состояние пациента. Только на начальной стадии развития заболевания можно полностью избавиться от патологи. На более поздних стадиях повреждения, вызванные болезнью, являются необратимыми.
В консервативной терапии этого недуга используются такие методы лечения, как:
- компрессионная терапия;
- лекарственная;
- местная;
- корректировка образа жизни и физиотерапия.
Медикаментозное лечение недуга
Людям, страдающим от ПТФС, врачи рекомендуют регулярно носить компрессионное белье (трико, колготы, гольфы) и туго бинтовать поражённые конечности. Согласно исследованиям, пациенты с тяжёлой формой ПТФС, когда на конечностях образуются трофические язвы, гораздо быстрее идут на поправку, если носят компрессионное белье. В частности, у 90% людей происходит быстрое заживление язвенных поражений.
Обязательным условием для всех людей с ПТФС является коррекция образа жизни. В частности, рекомендуется отказаться от вредных привычек – курения и употребления алкоголя, и уменьшить физическую активность. Условия труда для таких людей должны быть специфические – им нельзя долгое время находиться на ногах, носить тяжести и работать в условиях повышенных или низких температур.
Что касается питания, то из рациона нужно исключить продукты, способствующие сгущению крови и вызывающие сосудистые повреждения.
Медикаментозное лечение при ПТФС является эффективным, особенно если начато своевременно. Оно проводится курсами, длительность которых определяет врач с учетом симптоматики и стадии заболевания.
Реопирин в коробке 5 ампул по 5 мл
Обычно в первую неделю пациентам показан приём нестероидных противовоспалительных медикаментов (Реопирин, Кетопрофен, Диклоберл), антиоксидантов (Токоферол, Милдронат, витамин В6), а также дезагрегантов (Трентал, Реополиглюкин и других).
Если у человека образовались язвы, проводится посев на микрофлору, после чего назначаются антибиотики с учётом чувствительности возбудителя.
На вторую-третью неделю терапии к вышеперечисленным препаратам добавляют репаранты, такие как Актовенгин, и поливалентные флеботики – Гинкор-форт, Вазокет, Детралекс.
Наряду с приёмом медикаментов показано проведение местного лечения с использованием гелей и мазей, способных снять воспаление, укрепить стенки вен и предотвратить появление новых тромбов. Наиболее популярными средствами местного действия при ПТФС являются:
- Индовазин;
- Гепариновая мазь;
- Лиотон;
- Троксевазин, и другие.
Физиотерапевтические методы лечения ПТФС многочисленны, поэтому их подбирает врач с учётом течения болезни у пациента и данных его анализов.
Троксевазин мазь при ПТФС
Обычно пациентам с этим заболеванием проводят:
- ультразвуковую терапию;
- электрофорез с дефиброзирующими препаратами;
- радоновые и йодобромные лечебные ванны;
- ВЧ-магнитотерапию;
- местную дарсонвализацию;
- лазеротерапию;
- оксигенобаротерапию и некоторые другие физиопроцедуры.
Если комплексное терапевтическое лечение не приносит желаемого эффекта, показано хирургическое вмешательство.
Радоновые и йодобромные лечебные ванны
Показания к проведению операции определяются индивидуально для каждого пациента. Существует несколько методик проведения хирургического лечения людям с ПТФС нижних конечностей, среди которых:
- операция Псатакиса, позволяющая восстановить разрушенные или повреждённые клапаны путём создания искусственного клапана в подколенной вене;
- иссечение поражённой вены с последующим шунтированием с применением аутовенозного трансплантата;
- сафенэктомия, предусматривающая перевязку коммуникантных вен по Фелдеру, Линтону или Коккету;
- операция Пальма, при которой формируется надлобковый шунт между здоровой веной и повреждённой.
В последнее время хирурги часто проводят операции по замене внутренних и внешних клапанов, позволяющих нормализовать работу венозного кровотока. Если же вены повреждены сильно, проводится даже трансплантация здоровой вены с клапанами.
Диетическое питание при заболевании
Как таковой диеты при тромбофлебите не существует. Но, врачи выделяют ряд продуктов, полезных для пациентов с таким диагнозом, и ряд, которых необходимо исключить из рациона.
При тромбофлебите рекомендуется увеличить употребление следующих продуктов питания:
- некоторые виды растительных масел (оливковое, кунжутное, льняное);
- фрукты и овощи, богатые витамином С;
- продукты кисломолочного типа (йогурт, ряженка, кефир);
- при отсутствии заболеваний ЖКТ чеснок и лук.
Рекомендуется повышенное употребление продуктов, содержащий магний и клетчатку — овсянка, кешью, соя, гречка.
Свести к минимуму или по возможности исключить употребление продуктов, содержащих витамин К, поскольку он снижает эффективность антикоагулянтов. Также стоит отказаться от употребления пищи в жареном виде и перейти на продукты, приготовленные на пару или отварные.
В обязательном порядке полностью исключается прием алкогольных напитков и курение, поскольку это может ухудшать состояние вен, а также снизить эффективность терапии.
Симптомы болезни
Основными признаками рассматриваемой патологии, свидетельствующими о наличии венозной недостаточности, являются: стойкая отечность, зуд, сильный дискомфорт, шелушение кожных покровов, возникновение сосудистых звездочек. Больные жалуются на быструю утомляемость, ощущение распирания в конечностях, судороги.
Присутствующая симптоматика помогает врачу определить тип ПТБ.
Варикозная форма
Разновидность синдрома, выявляемая в 60% случаев. В перечне признаков этой формы недуга:
- тяжесть, возникающая в ногах при физических нагрузках,
- бледность, визуально определяемая сухость кожи,
- отеки,
- алопеция поверхности голеней,
- чувство распирания, дискомфорт.
Неприятные ощущения исчезают после непродолжительного отдыха в положении лежа с приподнятыми конечностями.
Активизируют заболевание перенесенные пациентами варикозы, острые тромбозы вен.
Отечная форма
Вид болезни, характеризующийся отсутствием изменений трофики мягких тканей. Проявляется постоянной болью, не проходящей при покое, а также отечностью различной локализации.
Форма ПТБ сопровождается частичным восстановлением кровотока.
Индуративная форма
Следующий тип ПТФС, возникающий на фоне постепенного деформирования клапанов в венах.
Симптомы этого вида синдрома:
- покраснение кожи,
- появление шелушений и темных участков на покровах,
- местное повышение температуры,
- уплотнение варикозных узлов.
Наблюдаются сильные боли, выраженные отеки. Возможно проявление судорог. Дополнительные исследования выявляют истончение подкожной жировой клетчатки.
Индуративно-язвенная форма
Наиболее тяжелая форма недуга.
Результатом застоя биологической жидкости в венах является возникновение трофических язв на лодыжках, голенях пораженных конечностей. Отсутствие лечения приводит к вторичному инфицированию раневых поверхностей.
В перечне дополнительных признаков патологии — боли, слабость, повышение температуры тела, общая интоксикация организма.
Хирургическое лечение
Поскольку консервативное лечение посттромбофлебитического синдрома не позволяет полностью избавиться от заболевания, параллельно велась разработка различных хирургических методов лечения этой серьезной патологии. Правда, оперативное лечение посттромботической болезни возможно лишь после восстановления кровотока в пораженном глубинном сосуде, т.е. его реканализации. А в этом задании на первый план выходит медикаментозная и физиотерапия. Ведь, если кровоток не восстановить, операция, подразумевающая пресечение обходных (коллатеральных) путей кровотока, может плохо отразиться на самочувствии пациента.
После того, как кровоток в венозной системе нижних конечностей будет восстановлен, врач может предложить пациенту один из вариантов операций, эффективных при ПТФС. Наибольшей популярностью пользуются хирургические вмешательства на перфорантных и поверхностных венах, для проведения которых зачастую достаточно местной анестезии.
Наиболее распространенной операцией при ПТФС считается кроссэктомия. Ее суть заключается, в перевязывании крупных и мелких подкожных вен в месте соединения их с глубокими венами (в районе пролегания перфорантных сосудов). Разрез делают в паховой или подколенной ямке, поврежденный сосуд перевязывают в двух местах, а затем удаляют посредством специального зонда.
Кроссэктомия как самостоятельная операция проводится редко. Зачастую она входит в состав комплексной операции, предусматривающей кроссэктомию (перевязывание пораженных поверхностных вен), стриппинг (их извлечение посредством зонда), минифлебэктомию (удаление извлеченной вены), удаление перфорантной вены, не выполняющей свою функцию и допускающей рефлюкс крови из глубоких вен в поверхностные.
По сути речь идет об удалении части поверхностных вен при наличии такого осложнения, как рефлюкс. Но существуют и другие методы восстановления нарушенного венозного кровотока. Например, методика Псатакиса предусматривает коррекцию кровотока при помощи сухожилия в подколенной области. Из выделенного участка сухожилия делают своеобразную петлю для пораженной вены, которая будет сдавливать ее во время ходьбы, действуя по принципу насоса.
При нарушении проходимости подвздошных вен на помощь приходит методика Пальма по шунтированию сосудов. Шунт вставляют в пораженную вену паховой области в месте ее соединения с нормально функционирующей. Конструкция, которая зачастую имеет форму спирали, поддерживает постоянным просвет сосуда, не позволяя его стенкам сильно растягиваться под давлением крови.
Это обеспечивает более плотное прилегание клапанов вен, которые пропускают кровь лишь в одном направлении и работают по принципу насоса. Неплотное прилегание клапанов или их разрушение как раз и становятся причиной застой крови в нижних конечностях, ведь сама по себе кровь вверх течь не будет. Увы, подобные операции не очень популярны из-за высокого риска повторных тромбозов.
Окклюзию в бедренно-подколенной области лечат посредством флебэктомии и установки аутотрансплантата сосуда (в качестве имплантата чаще всего выступает участок вены с хорошими клапанами, взятый из подмышечной впадины). Если рефлюкс при этом остается, удаляют часть подкожных сосудов. В запущенных ситуациях посттромбофлебитического синдрома при поражении крупных вен после их реканализации назначают операцию под названием сафенэктомия, которая заключается в удалении таких сосудов.
В связи с тем, что причину развития венозной недостаточности большинство флебологов усматривают в несостоятельности клапанной системы, сегодня ведутся активные разработки искусственных клапанов сосудов (внутри- или внесосудистых). Пока что подобные операции находятся на стадии испытаний и усовершенствуются, ведь менее чем пятидесятипроцентный успех не является достаточно убедительным доказательством эффективности внедряемых методик по коррекции работы венозных клапанов.
Причины
Во время образования сгустков крови в глубоких венах, происходит нарушение оттока крови. Появляется отечность, скованность и боль в нижних конечностях. Рассмотрим дальнейшие варианты развития событий:
- Тромб может рассосаться. Это приведет к освобождению венозного просвета. Во многих случаях растворение кровавого сгустка происходит благодаря медикаментозному лечению. Стоит заметить, что на пораженных венах не всегда все протекает без осложнений. Вместе с самим тромбом могут рассосаться больные клапаны вен. Это приводит к рефлюксам – стекание крови по вене в направлении от верха к низу.
- Тромб закрепляется, что приводит к полной блокировке просвета вен. Движение потока крови останавливается, кровь переходит на поверхностные и второстепенные сосуды, которые не могут обслужить такой объем. Появляется варикоз вторичного типа, что приводит к поражению вен на поверхности.
Изменения в сосудах приводят к проблемам с циркуляцией лимфы. Это приводит к характерным застоям с увеличением размера лимфоузлов.
Диагностика ПТБ
Лечение посттромбатической болезни назначается после того, как правильно поставлен диагноз. При подозрении на наличие этого заболевания врач выясняет, страдал ли пациент
Поскольку некоторые пациенты не обращаются за профессиональной помощью, при сборе анамнеза особое внимание уделяется ощущению распирания поражённой ноги и её длительному отёку. Для подтверждения диагноза применяются следующие методики:
- дуплексное сканирование вен ног, которое позволяет выявить их проходимость и состояние клапанного аппарата и его работы;
- контрастную флебографию, которая позволяет определить состояние глубокой венозной системы и определить характер кровотока в ней;
- осмотр у хирурга-флеболога, который оценивает состояние венозной системы и определяет методы лечения заболевания.
Наши врачи
Дроздов Сергей Александрович
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук
Стаж 46 лет
Записаться на прием
Малахов Юрий Станиславович
Врач — сердечно-сосудистый хирург, флеболог, Заслуженный врач РФ, доктор медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Константинова Галина Дмитриевна
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук, профессор
Записаться на прием
Лечение ПТБ
В основном лечение данного заболевания проводится с применением терапевтических методик. Операции при посттромоботической болезни проводятся только при запущенных формах. Консервативная терапия включает в себя следующее:
Ангиопластика и стентирование артерий
- Стоимость: 100 000 — 250 000 руб.
- Продолжительность: 40 минут
- Госпитализация: 1-2 дня в стационаре
Подробнее
- ношение компрессионного трикотажа;
- проведение местного лечения венозной экземы и язвенных дефектов;
- сведение к минимуму статических нагрузок;
- меры по снижению избыточного веса пациентов;
- проведение мероприятий физиотерапевтической направленности;
- введение антикоагулянтов;
- курс лечения венотоническими препаратами;
- лечебная гимнастика и физкультура.
Обратите внимание: вышеперечисленные лекарственные препараты не устраняют причины развития заболевания, а необходимость их применения определяется лечащим врачом. Хирургическое лечение предусматривает следующее:
Хирургическое лечение предусматривает следующее:
- удаление или перевязка несостоятельных перфорантных вен;
- проведение вальвулопластики, направленной на восстановление несостоятельных клапанов;
- проведение вен, позволяющего восстановить проходимость поражённой вены;
- проведение шунтирования поражённых вен.
Наши услуги в флебологии
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 2 700 |
| Прием врача-сердечно-сосудистого хирурга (флеболога), д.м.н. Малахова Ю.С. с ультразвуковым исследованием (первичный) | 4 500 |
| Дуплексное сканирование вен обеих нижних конечностей | 6 000 |
| Дуплексное сканирование вен одной нижней конечности | 3 500 |
- Варикотромбофлебит
- Тромбоз глубоких вен
Подтверждение диагноза «тромбофлебит»
Во время проведения осмотра, специалист индивидуально подбирает необходимый минимум исследований для каждого конкретного случая. Для подтверждения или исключения тромбофлебита нижних конечностей, ваш доктор может выбрать один из ниже перечисленных методов диагностики:
- Анализы крови (клинический анализ крови, коагулограмма, Д-димер);
- Венография (рентген-исследование венозного русла с помощью введения контрастного препарата, прокрашивающего сосуды изнутри). В настоящее время, в связи с развитием малотравматичных и высокоинформативных методов исследований (прежде всего дуплексного ангиосканирования) применяется крайне редко;
- Компьютерная томография и магнитно-резонансная томография в сосудистом режиме — выполняется в ситуациях, когда ультразвуковые методы диагностики малоинформативны;
- Ультразвуковые методы диагностики (доплерография и дуплексное ангиосканирование) — на текущий день являются «золотым стандартом» диагностики тромбофлебита.
После установления диагноза вам могут потребоваться дополнительная диагностика для выявления причин появления тромбофлебита, а также проведение контрольных исследований для уточнения характера динамики патологического процесса.