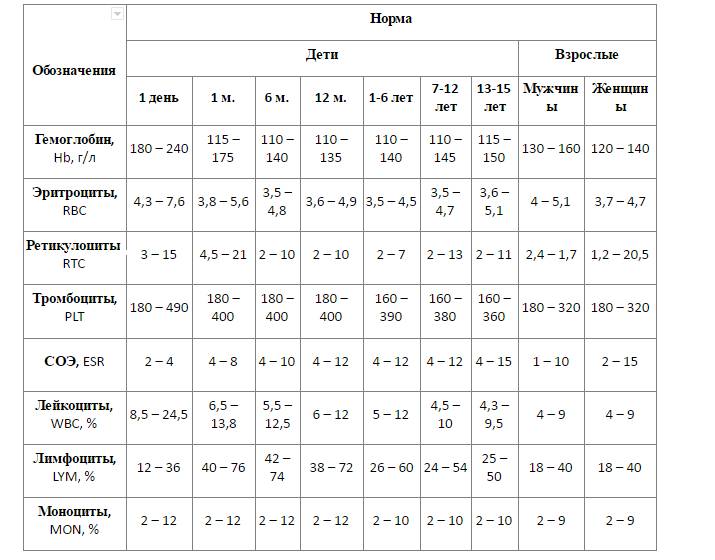
Панариций пальца
Содержание:
- Панариций на пальце руки – лечение в домашних условиях невозможно!
- Как лечить панариций
- Панариций пальца
- Профилактика панариция
- Классификация недуга: виды, формы и стадии
- Факторы, увеличивающие риск развития панариция
- Анатомическое строение кисти и пальцев
- Симптоматика
- Лечение панариция и возможные осложнения
- Классификация: виды, формы, стадии воспаления
- Симптомы
Панариций на пальце руки – лечение в домашних условиях невозможно!
Панариций (код по МКБ-10 — L03.0) – это гнойное воспаление пальцев кистей рук острого характера. Реже поражаются стопы
Своевременное лечение панариция на пальце руки имеет важное значение, поскольку патология, несмотря на кажущееся локальное поражение, представляет опасность и может окончиться ампутацией
Причины появления
Данное заболевание обычно поражает людей активного возраста, но диагностируется и у детей (которые уже могут ходить, у грудного ребенка панариций – довольно редкое заболевание). У ребенка система иммунитета функционирует не в полную силу, поэтому имеется риск более быстрого распространения воспаления.
Причины возникновения панариция – проникновение бактерий вглубь мягких тканей при нарушении целостности кожного покрова. Это происходит в результате ранений, порезов, укусов, переохлаждений и ожогов. Также подобное наблюдается при попадании инородного тела под кожу.
Гнойное воспаление развивается в результате воздействия бактерий из групп стафилококков, стрептококков. В патогенезе могут принимать участие энтерококки и синегнойная палочка. Реже развивается герпетический панариций. Как видно из названия, причина – вирус герпеса.
Значение имеет наличие некоторых сопутствующих заболеваний, которые увеличивают предрасположенность к данной патологии. Они следующие:
- эндокринные нарушения (сахарный диабет);
- атеросклероз и облитерирующий эндартериит сосудов нижних конечностей;
- различные иммунодефициты;
- частые переохлаждения;
- длительное воздействие некоторых физических факторов (например, вибрации).
Виды и симптоматика
Панариции классифицируются в зависимости от локализации. Выделяют следующие виды патологии:
- Кожный (или подкожный) панариций поражает только эпидермис. Гной накапливается внутри наружного покрова, при этом воспаление не проходит дальше в дерму.
- Околоногтевой панариций локализуется вокруг ногтевой пластинки. Другое название – паронихий.
- Подногтевой развивается непосредственно под пластиной.
- При костном панариции воспаление распространяется далеко вглубь, затрагивает костную ткань пальца.
- Пандактилит характеризуется локализацией гноя в зоне подкожной ладонной клетчатки.
- При суставном панариции воспаление затрагивает подвижные сочленения фаланг и пястных костей.
- Имеется костно-суставной вид патологии, при котором в процесс вовлекаются все данные элементы.
- При нагноении сухожилий диагностируется сухожильный панариций.
- Герпетический панариций выделяется в отдельный вид.
Обязательно почитайте:
Чем лечить обморожение щек у ребенка
Симптоматика заболевания включает в себя болевой синдром, который постепенно усиливается, приобретает пульсирующий, даже распирающий, характер. Боли становятся нестерпимыми, пациенты чаще всего не могут заснуть, после чего обращаются за медицинской помощью. Это говорит о том, что хирургического лечения не избежать.
Место гнойного воспаления становится гиперемированным, на ощупь кожа теплая. Происходит образование припухлости, которая трансформируется в пузырек с гнойным содержимым. Воспалительный процесс способен переходить вглубь, в том числе на костную ткань. Функция верхней конечности нарушается, пациент не может двигать рукой.
При тяжелом течении патологии страдает общее состояние больного. Имеются жалобы на повышение температуры тела, слабость, головные боли и головокружения, потерю аппетита.
Как лечить панариций
Лечение панариция на пальце руки комплексное, чаще всего проходит в условиях стационара. Обычно требуется хирургическое удаление гноя с промыванием раны, поскольку в редких случаях пациенты попадают на прием к врачу на начальных стадиях заболевания.
Лечение панариция у детей ничем не отличается от такового у взрослых. С визитом к специалисту нельзя затягивать, чтобы избежать распространения патологического процесса.
Медикаменты
Лечение антибиотиками сводится к их использованию в виде средств для местного нанесения. Таблетированные формы и растворы используются при общем интоксикационном синдроме, осложнениях (лимфаденит, флегмона, сепсис).
Лечение только препаратами используется при подкожном типе. Мазь Вишневского при панариции оказывает противовоспалительный эффект, способствует быстрому выводу гноя. Наносится минимум дважды в день на марлю, которая фиксируется на месте воспаления. Мазь Вишневского – доступный препарат, его стоимость составляет 35-50 российских рублей.
Как лечить панариций
Это связано с тем, что больной сам не может определить, когда необходимо вскрывать гнойник, а слишком раннее или наоборот, позднее вскрытие гнойного очага чревато распространением инфекции вглубь тканей с развитием пандактилита, флегмоны кисти, остеомиелита, тромбоза сосудов, сепсиса и т.д.
Также при самостоятельном вскрытии гнойника не учитываются анатомо-топографические образования кисти, поэтому возможно не только распространение инфекции, но и поражение веточек нервов.
Внимание! Лечение народными средствами, примочками, ванночками и т.д. указанное заболевание не проводится.
Панариций на пальце – лечение
Лечение панариция зависит от стадии воспалительного процесса.
В серозно-инфильтративную стадию показано проведение консервативной терапии. Пациенту может назначаться УВЧ терапия, электрофорез и другие процедуры, способствующие рассасыванию инфильтрата.
Дополнительно могут назначаться ванночки или компрессы с солевым раствором, компрессы с ихтиоловой мазью или мазью Вишневского. Также при панариции могут применяться мази и лосьоны с антисептиками и антибиотиками, аппликации с димексидом и т.д.
Для снятия болевого синдрома назначают нестероидные противовоспалительные препараты (нимесулид, диклофенак).
На стадии гнойно-некротического воспаления лечение заключается в своевременном вскрытии гнойной полости, ее дренировании, последующем промывании антисептическими и антибактериальными растворами и наложении антисептической повязки.
Внимание. Дополнительно проводится лечебная иммобилизация кисти и пораженного пальца с использованием специальных лангет.. Также показано назначение системных антибактериальных препаратов, с учетом чувствительности предполагаемого возбудителя к антибиотикам
Чаще всего назначают:
Также показано назначение системных антибактериальных препаратов, с учетом чувствительности предполагаемого возбудителя к антибиотикам. Чаще всего назначают:
- ингибиторозащищенные пенициллины (амоксициллин с клавулановой кислотой),
- цефалоспорины (цефалексин, цефазолин, цефуроксим, цефтриаксон и т.д.),
- макролиды (кларитромицин).
Панариций пальца на руке – лечение хирургическим путем
Вскрытие панариция проводится на основании клинической картины заболевания, после появления флюктуации в очаге воспаления. Разрезы проводятся строго с учетом анатомо-топографических особенностей и типа панариция.
При подкожных панарициях проводят иссечение отслоившегося эпидермиса. При паронихиях иссекают околоногтевой валик (при необходимости применяют клиновидный, П-образный или продольный парный разрез).
Справочно. Пациентам с подногтевыми панарициями показано клиновидное иссечение ногтевой пластины или ее полное удаление (показано пациентам с сильным отслоением ногтя). Регенерация ногтевой пластины в таком случае может занимать до четырех месяцев.
При подкожных панарициях показано проведение среднебоковых разрезов с иссечением некротизированных тканей и параллельным вскрытием фиброзных кожных тяжей (чем больше клетчаточных ячеек вскрывается, тем ниже риск развития осложнений).
При сухожильных воспалениях проводят среднебоковые разрезы, вскрытие сухожильных влагалищ и т.д.
Панариций пальца
Панариций пальца характеризуется как воспалительный процесс его тканей и тканей околоногтевого ложа.
К сожалению, пальцы рук часто подвергаются травматизации (заносы, порезы, ушибы и пр.). В зависимости от вида травмы и состояния иммунитета может возникнуть панариций. Порою, даже незначительные травмы, к примеру, занозы, могут вызвать тяжелый гнойно-воспалительный процесс. Панариций пальца возникает в том случае, когда после микротравмы пораженная область не была подвергнута антисептической обработке, таким образом, кожа над микротравмой затянулась, дав распространение инфекции вглубь эпидермиса. Снижение иммунитета всегда способствует развитию панариция. При нормальном уровне иммунной защиты, при возникновении порезов и заноз, панариция, как правило, можно избежать.
Боль при панариции пальца имеет дергающий, пульсирующий характер. Она постоянна. Может усиливаться при движении кисти и нагрузки на пораженный палец. Под кожей на пораженном панарицием пальце скапливается гнойное содержимое, которое видно через кожный покров. Палец опухает и отекает, кожа вокруг панариция очень гиперемирована.
Болевой синдром может быть настолько интенсивным, что пациент по ночам не может спокойно спать и для него характер боли, со временем, приобретает нестерпимый характер. При присоединении такого вида симптоматики нужно немедленно обратиться в травмпункт или вызвать бригаду скорой неотложной помощи, так как может быть развитие воспалительного процесса от пальца до кости, и как его осложнение, присоединение остеомиелита. Помимо местного повышения температуры тела, может возникать общее недомогание и лихорадка.
Причинами подногтевого панариция зачастую являются: заноза, порез под ногтем, неправильный маникюр и травматизация кутикулы. Следует различать первичный подногтевой панариций и вторичный. При первичном подногтевом панариции, инфекция попадает напрямую под ногтевое ложе; при вторичном — она распространяется под ноготь, как осложнение подногтевой гематомы или подкожного панариция.
При первичном панариции пальца, воспалительный процесс какое-то время ограничен у дистальной области фаланги, затрагивая только небольшую часть ногтя. В таких случаях целесообразно резецировать ногтевое ложе, удалить гной, некротизированные ткани, инородное тело, сделать осмотр и обеспечить отток образующегося гноя. Когда гнойно-воспалительный процесс располагается у корня ногтя, требуется полная резекция ногтя.
Панариций пальца лечение
Начальная стадия панариция считается лучшим моментом для его терапии. В такой момент еще нет образования гноя, края раны свежие и отсутствие отека дает возможность лекарственным препаратам проникать в ткани.
При лечении панариция пальца лучшим выбором будет использование ванночек с последующей обработкой пораженной области антисептическими растворами (Мирамистин, Хлогексидин, Фурацилин). Процедура принятия ванночек должна продолжаться около 15 минут в воде с температурой 60˚С.
Также хорошим лечебным эффектом обладают компрессы. Их удобно использовать на ночь. Отвары для компрессов приготавливают из ромашки и коры дуба.
При острой стадии панариция пальца рекомендовано хирургическое лечение с последующим дренажом и промыванием тканей пальца. Ни в коем случае нельзя самостоятельно вскрывать панариций. Таким образом, можно занести инфекцию в более глубокие ткани или дать ей распространение на здоровые ткани (при герпетическом виде панариция).
При лечении подногтевого панариция придерживаются следующей тактики: при небольшом поражении ногтевого ложа, показана резекция дистального отдела ногтя; при поражении всей ногтевой пластины, но без ее отслойки проводится операция Кеневела с удалением корня ногтя; при поражении ногтевого ложа с его отслойкой показано полное удаление ногтя.
После резекции ногтя показаны следующие способы закрытия раны: присыпки, мазевые повязки, клеоловые повязки, затвердевающие коллодийные повязки с плацентарной оболочкой.
Последствия подногтевого панариция представляются в виде расстройства трофики ногтя и его деформации. К сожалению, хирурги не учитывают, что деформированное ногтевое ложе на пальце мешает в работе, а в определенных случаях побуждает изменить рабочую специальность. Помимо этого, уродливый ноготь может стать причиной морального угнетения и депрессивных состояний у тревожно-пассивных личностей.
Профилактика панариция
Профилактика болезни заключается в своевременной обработке полученных травматических повреждений кожных покровов.
Прежде всего, необходимо:
- тщательно вымыть руки с мылом;
- извлечь инородные тела из раны, если таковые имеются;
- по возможности выдавить кровь из раны;
- обработать раневую поверхность 3% раствором перекиси водорода или 0,05% раствором хлоргексидина водного;
- обработать рану 1% раствором бриллиантовой зелени или 5% раствором йода;
- наложить асептическую повязку или наклеить бактерицидный пластырь.
Во время проведения процедуры маникюра, необходимо избегать повреждений кожи. Перед началом манипуляции лучше обработать поверхности кутикулы и прилегающих к ней кожных слоев спиртом. Инструменты для маникюра тоже следует погрузить на 10 минут в спирт. Если кожа все-таки была повреждена, ее необходимо обработать после маникюра этиловым спиртом и избегать попадания в ранки загрязнений.
Рубрика: Полезные советы | Метки: Здоровое тело |
Классификация недуга: виды, формы и стадии
В зависимости от месторасположения воспаления и его характера различают несколько видов патологии.
Кожный

По внешнему виду напоминает волдырь с желтовато-красным (из-за примеси крови) гнойным содержимым. Кожа вокруг воспаления краснеет, появляется пульсирующая боль и жжение. Этот вид панариция легко лечится и редко даёт осложнения, так как воспаление проникает только под верхние слои дермы.
Важно! Не стоит пытаться прокалывать гнойник – банальное нарушение стерильности зачастую приводит к усилению воспаления, поражению лимфатических узлов и кровеносных сосудов.
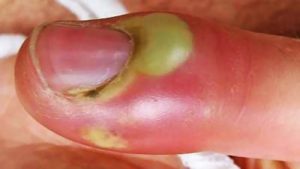
Подкожный
Самая распространённая форма болезни. Воспаление чаще локализуется в области ногтевой фаланги, реже – на внутренней стороне ладони и пальцев:
- Кожа на месте поражения становится плотной, обезвоженной и припухлой, тем самым ограничивая подвижность.
- В некоторых случаях отмечается некроз и гнойное расплавление клетчатки.
- Боль пронзающая, пульсирующая, часто отмечается ухудшение общего самочувствия и повышение температуры тела.
На первых этапах применяется консервативное лечение, но если оно не помогает – панариций вскрывается хирургическим путём.
Чем дольше подкожный панариций остаётся без лечения, тем выше вероятность того, что воспаление поразит:
- сухожилия;
- суставы;
- кости.
Околоногтевой

Околоногтевой валик становится припухшим, красным, болезненным, на поверхности могут появиться гнойники. Эту форму заболевания можно получить путём отрывания заусенцев или через непродезинфицированные маникюрные принадлежности.
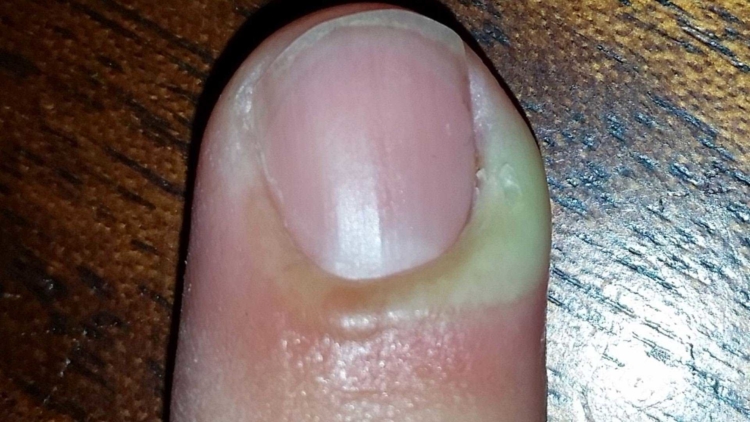
Подногтевой
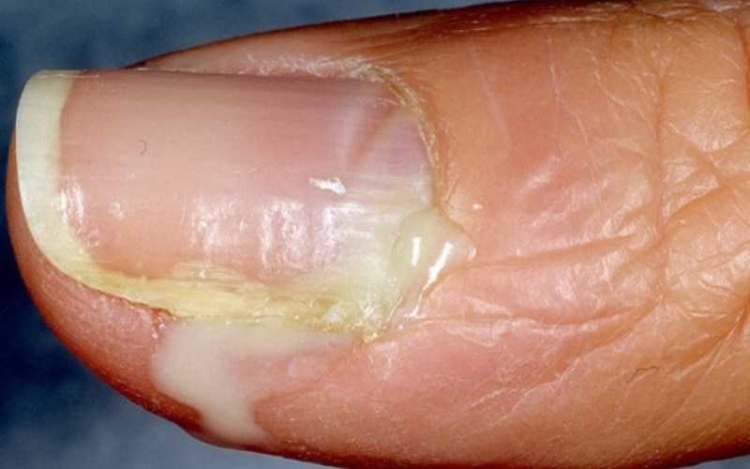
Симптоматика та же, что и при околоногтевом панариции, но с одним отличием – при нажатии из-под ногтевой пластины выходит гной. Возникает в результате глубокой травмы тканей. Гной оказывается заперт между ногтем и кожей, из-за чего инфекция быстро распространяется вглубь.
Сухожильный
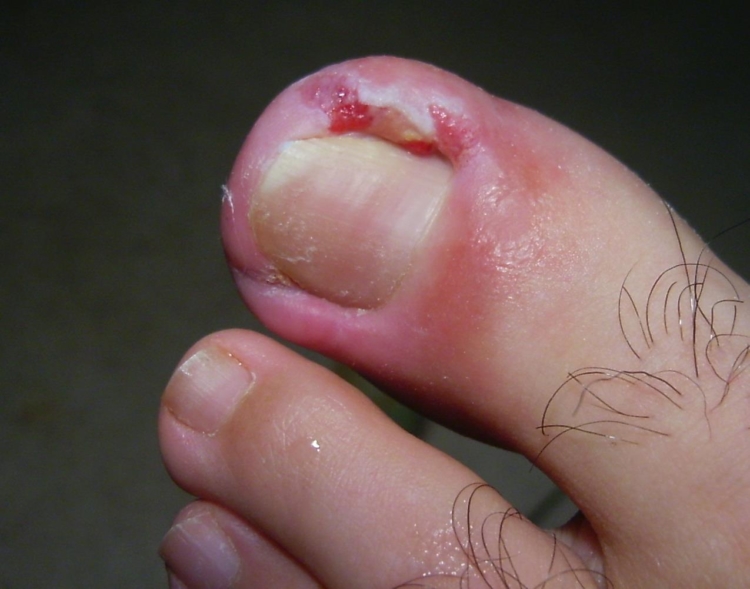
Наиболее опасная форма болезни, которая вытекает из подкожного панариция, или в случае когда больной самостоятельно прокалывает гнойник. Гнойное воспаление поражает соединительные ткани и сухожилия. Вылечить сухожильный панариций сможет только опытный хирург.
Суставной
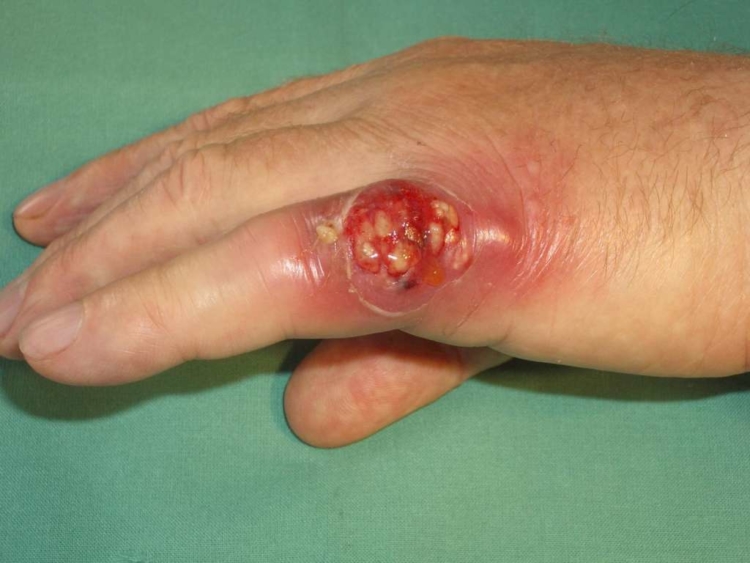
Для этой формы болезни характерна боль, обостряющаяся по ночам, выраженный отек, покраснение и веретенообразная деформация пальца, ограничивающая его движение. Больной чувствует на себе все типичные для интоксикации симптомы:
- жар;
- озноб;
- слабость;
- тошноту.
Суставной панариций – это гнойное поражение межфалангового или пястно-фалангового сустава. Возникает в результате серьёзной травмы или вытекает из других видов панариция.
Костно-суставной

Чаще всего это следующая стадия суставного панариция. Боль уменьшается, а гной начинает выходить наружу естественным образом, либо посредством дренажа. Характерный симптом – появление боковой подвижности в поражённом суставе, при которой иногда может появиться костная крепитация.
Важно! Лечение суставных панарициев должен осуществлять хирург. На ранних сроках проводятся пункции сустава
На поздних – сквозное дренирование и промывание суставной полости. При костно-суставном выполняется резекция сустава. Запущенное разрушение тканей чаще всего заканчивается ампутацией.
Костный
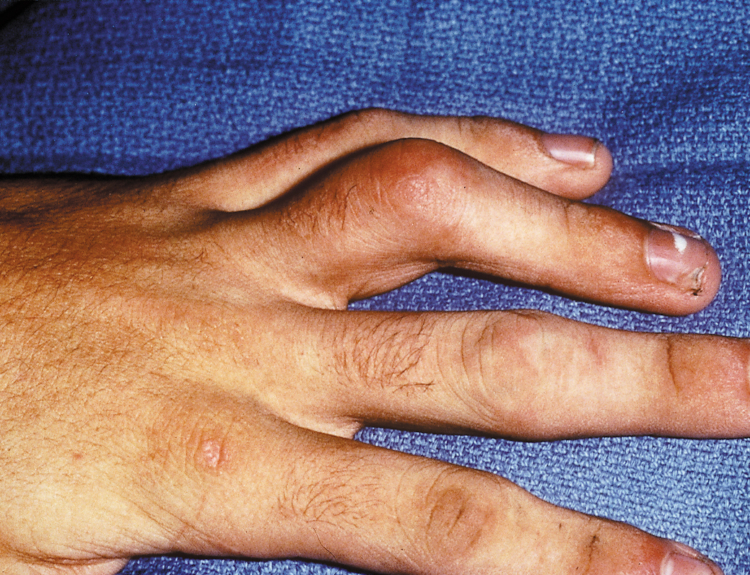
Различают два вида костного панариция:
- Первичный развивается вследствие колотых ран, повреждающих надкостницу.
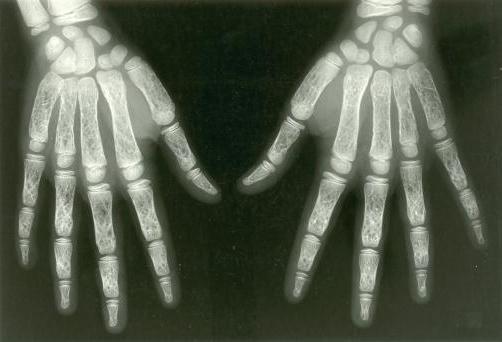
- Вторичный – осложнение подкожного. Больной страдает от жара, озноба и сильной головной боли. Деструктивные изменения в фалангах могут быть замечены на рентгеновском исследовании уже на 10-й день болезни. Если в первые двое суток медикаментозная терапия не даёт результатов – врач назначает хирургическое вмешательство.
Факторы, увеличивающие риск развития панариция
Подкожный панариций пальца способен развиться только при условии проникновения инфекции в мягкие ткани. Чаще всего виновником патологии выступает стафилококк. Кроме этого, стать причиной развития заболевания может кишечная, грамположительная и грамотрицательная палочка; анаэробная неклостридиальная микрофлора; протей; гнилостная инфекция и стрептококк.
Медики говорят, что подкожный панариций пальца на руке наблюдается чаще всего у детей. А также у людей в возрасте от 20 до 50 лет. По статистике, 30% пациентов заболевают вследствие незначительных травм, которые они получают на производстве. В большинстве случаев инфекция локализуется на указательном, среднем и безымянном пальце правой руки.
Развитию инфекции способствуют следующие факторы:
- Сахарный диабет.
- Привычка грызть ногти или прикусывать кончики пальцев.
- Мытье рук с использованием химикатов или некоторых видов мыла.
- Иммунодефицитные состояния.
- Злоупотребление косметическими процедурами, которые могут травмировать ноготь или кожу пальца. Например: маникюр или педикюр.
- Авитаминоз. Подкожный панариций пальца нередко развивается у людей, которые вынуждены принимать лекарственные препараты с витамином А или его производными. Такие медикаменты могут негативно влиять на иммунитет.
- Химиотерапия.
- Красная волчанка, псориаз. А также другие хронические кожные заболевания.
- Прием иммунодепрессантов.
- Переохлаждение.
- Частое воздействие вибрации.
- Сосудистые заболевания конечностей.
- Внедрение инородного тела. Например, маленького камешка или щепки.
- Микоз стопы или ногтя.
- Гипергидроз.
- Ожог.
- Вросший ноготь.
Анатомическое строение кисти и пальцев
Анатомия пальцев Указательный (II), средний (III), безымянный (IV), мизинец (V) пальцыБольшой палецНоготь Ноготь имеет:
- Тело — видимая часть ногтя.
- Корень (ногтевой матрикс) — задняя часть ногтевой пластинки, которая практически полностью находится под ногтевым валиком. В основании ногтя выступает лишь его небольшой участок беловатого цвета полулунной формы (лунка).
Кожа Подкожно-жировая клетчаткаКровоснабжение пальцевИннервация пальцев СухожилияСухожильные синовиальные влагалища
- II, III и IV пальцев изолированы. Они начинаются у основания первых фаланг пальцев и заканчиваются на основании ногтевых фаланг.
- I пальца берет свое начало от основания лучевой кости (кость предплечья), заканчиваясь у основания ногтевой фаланги.
- V пальца начинается чуть выше запястья, затем направляется в середину ладони, где расширяется, образуя мешок. Далее оно сужается и доходит до основания ногтевой фаланги мизинца.
- Возникает выраженная боль.
- Воспалительная жидкость или гной быстро направляются вглубь лежащие ткани и распространяются по сухожильным влагалищам, приводя к образованию осложнений (флегмона и другие).
- Сухожилия, сосуды и нервные ветки нередко сдавливаются воспалительной жидкостью, поэтому в течение 48-72 часов могут погибнуть.
Симптоматика
Форма заболевания напрямую влияет на симптоматику панариция, при этом имеется ряд схожих признаков. Начальная стадия – слабый отек и легкие болезненные ощущения.
Все последующие стадии – усиление и увеличение болевого синдрома, отечности, покраснений, жжения. При этом болевые ощущения характеризуются как распирающие и дергающие, сильные по интенсивности.
Отличительным признаком любой формы патологии является наличие гнойного очага, в процессе формирования которого пациент ощущает симптомы интоксикации – слабость, повышенную утомляемость, высокую температуру, головные боли. При этом глубокие формы болезни имеют более ярко выраженные признаки интоксикации.
Характерные особенности различных видов панариция:
- кожный или панариций ногтя и области ногтевой фаланги – покраснение, отслоение кожи в месте покраснения, образование пузыря с мутной жидкостью, нерезкие усиливающиеся боли, пульсация, стволовой лимфангит или наличие красной полосы от кисти до предплечья в местах расположения лимфаузлов;
- околоногтевой или паронихия появляется как панариций на пальце после неудачного маникюра и обработки ногтя, а также при тяжелом физическом труде – небольшой отек, покраснение, быстрое заполнение всего ногтя и образование гнойника, боли на месте очага;
- подногтевой панариций или осложнение околоногтевого, самостоятельно появляется панариций на большом пальце в результате колотых ран или заноз – сильные боли, быстрое формирование гнойника, сильный отек, общее недомогание и высокая температура;
- подкожный панариций при заражении глубоких колотых ран – покраснение и местная боль через несколько часов становится интенсивной, отек – большим, нагноение сопровождается ознобом и высокой температурой;
- костный панариций при заражении открытого перелома костей или при распространении инфекции от подкожного вида панариция – разрушение кости при сильных болях, колбообразный вид пораженной конечности, гладкая и блестящая кожа, озноб и лихорадка;
- суставной развивается при заражении через открытые переломы или является осложнением от сухожильного, подкожного и костного вида – боль при движении сустава и легкий отек переходят в невозможность движения сустава за счет болей и отечности, в итоге образуется свищ;
- сухожильный панариций на пальце ноги или гнойный тендовагинит – равномерный отек, внешне согнутый палец, интенсивное нарастание боли при движениях, отсутствие аппетита, слабость, высокая температура, бред и спутанное сознание. Наиболее опасный вид патологии за счет скорости распространения гноя в соседние ткани.
Лечение панариция и возможные осложнения
Лечение
Лечение околоногтевого панариция на начальных стадиях болезни можно производить дома, но после обязательной консультации лечащего врача. В большинстве случаев с воспалительным процессом справляется терапия консервативным способом с использованием различных медикаментов.
Хирургическое вмешательство при лечении панариция
Какие препараты назначают в целях медикаментозной терапии:
- Антибактериальные средства – уничтожают патогенные бактерии, которые дали начало инфекции и воспалению, снимают болевой синдром и улучшают общее самочувствие.
- Ихтиоловая мазь 10% – она глубоко проникает в ткани, оказывая эффективное противовоспалительное воздействие, а также уничтожает микроорганизмы. Наносят в виде аппликаций, меняют через каждые 8-10 часов.
- Нестероидные противовоспалительные средства – подавляют воспаление, уменьшают болевые ощущения, снимают отек.
- Солевой раствор – в солевом растворе делают ванночки, растворяя 1 столовую ложку соли в 200 мл кипятка. Процедуру проводят на протяжении получаса два – три раза в день. Средство смягчает воспалительный процесс, убивает микробов, улучшает общее самочувствие.
Для лечения околоногтевого и других видов панариция ни в коем случае нельзя использовать мазь Вишневского. Она нарушает отток гноя из ранки, что чревато последующими осложнениями и рецидивами заболевания.
Осложнения околоногтевого панариция
Осложнение панариция
- Пандактилит – воспалительный процесс, который захватывает все ткани пальца.
- Флегмона кости – острое гнойное воспаление, переходит на кость при затяжном панариции, в особенности подногтевом.
- Сепсис – заражение крови.
- Лимфаденит – воспалительный процесс лимфатических узлов.
- Тромбофлебит – воспалительных процесс вен и образование в них тромбов.
Запущенные стадии патологии, когда в ранках образуется гной, можно вылечить только путем хирургического вмешательства.
Не пытайтесь самостоятельно производить вскрытие нарыва! Сделать это может только врач-хирург в условиях стационара.
Кожный покров и ноготь вскрывают непосредственно над местом скопления гнойного экссудата, ногтевое ложе выскабливают, гной полностью удаляют. После произведения операции пораженное место смазывают антибактериальной мазью или антисептическим средством, для этого применяют Бетадиновую мазь, Гентамициновую мазь, а также Левомеколь.
Каким образом проходит данная операция, смотрите в видеоролике:
Особенности лечения панариция у детей
Околоногтевой панариций у ребенка
У детей лечение панариция проводят амбулаторно, при условии легкого течения заболевания. Основные назначения врача – тепловые физиопроцедуры, магнитотерапия. Болевой синдром устраняют противовоспалительными медикаментами (Ибупрофен, Парацетамол), при помощи антисептических средств обрабатывают кожу и ноготь (Йодинол, Бриллиантовая зелень). Антибиотики назначают при необходимости.
Если состояние ребенка ухудшается, ему показана госпитализация. В этом случае гнойник вскрывают, удаляют экссудат, ранку обрабатывают антисептиком. Антибактериальные средства выписывают в обязательном порядке.
Классификация: виды, формы, стадии воспаления
Панариций бывает поверхностным (что встречается чаще) и глубоким, поражающим мягкие ткани, суставы и кости пальца. Каждый вид патологии отличается симптомами, тяжестью протекания и возможными последствиями:
Кожный
В месте повреждения ощущается покалывание и слабая боль. В очаге воспаления кожа краснеет, образуется пузырь с серозным (прозрачным жидким содержимым) или гноем.
Увеличение размеров пузыря свидетельствует о распространении заболевания вглубь тканей. Но чаще происходит самопроизвольное вскрытие кожного панариция, который затем заживает и сходит.
Подкожный
Нарыв образуется на подушечке пальца. Кожа там плотная, из-за чего гной не может выйти наружу. Поэтому воспаление распространяется вглубь тканей, что чревато поражением суставов, костей и сухожилий. Симптомы проявляются вначале ощущением жжения, пульсирующей болью, отечностью тканей, повышением температуры.
Эта разновидность болезни наиболее распространенная. Обычно пациенту приходится обращаться за врачебной помощью, чтобы вскрыть панариций.
Околоногтевой (паронихия)
Это воспаление валика, окружающего ногтевую пластину. Часто патология возникает после маникюра, проведенного в ненадлежащих условиях. В результате этого появляются ранки, повреждения заусениц, трещинки ногтевого валика.
Симптомы проявляются не сразу, на четвертый – пятый день, а то и позже:
- боль в очаге воспаления;
- покраснение и отечность кожи в области ногтевого валика;
- отслоение ногтя при глубокой форме панариция.
Подногтевой
В этом случае воспаляются ткани под ногтем. Причиной этого может быть укол под ноготь или попадание занозы. Патология дает о себе знать ощутимой пульсирующей болью в месте повреждения. В очаге воспаления образуется отек, иногда сквозь ноготь видно гнойное содержимое.
Сухожильный
Тяжелейшее поражение, которое грозит нарушением подвижности кисти. Палец распухает, из-за чего двигать им становится больно, особенно, если попытаться его разогнуть.
Развивается отек, возникают симптомы общей интоксикации организма. Предпосылкой патологии обычно становится травма – после этого в пальце ощущается сильная пульсирующая боль.
Суставной
Возникает в случае попадания инфекции в полость сустава. Причиной его является ранение кожи или проникновение воспаления из соседнего очага. Патология характеризуется:
- ограничением подвижности сустава;
- болевыми ощущениями при движении и пальпации;
- отечностью пальца;
- повышением температуры;
- учащенным сердцебиением,
- головными болями.
Если вовремя не вылечить заболевание, пациенту грозит необратимое разрушение сустава.
Костно-суставной
Как правило, это следствие дальнейшего развития суставного панариция. В гнойный процесс вовлекается связочный, хрящевой и костный аппараты. В пораженном суставе появляется патологическая подвижность, «разболтанность». Опасность этого вида панариция в том, что у больного отсутствуют выраженные болевые ощущения, и он затягивает с лечением заболевания.
Костный
Это поражение костных тканей пальца в результате инфицирования открытых переломов или распространения воспалительного процесса с соседних тканей на кость.
При этом может произойти разрушение фаланги (частичное либо полное). Симптоматика проявляется ощутимой болью в пораженной области, отеком пальца, общим недомоганием.
Симптомы
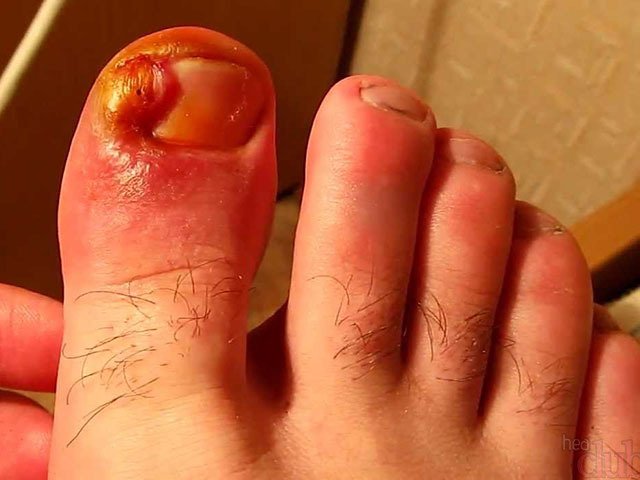
Развитие любого вида панариция чаще всего начинается в острой форме.
При этом проявляются следующие симптомы:
- В месте, в котором локализуется воспалительный процесс, ощущается пульсирующая боль и подёргивания.
- Кожа в месте воспаления краснеет, появляются отёчность и опухоль.
- В месте абсцесса повышается температура кожного покрова.
- Через наружный покров кожи просвечивается гной (при поверхностном панариции).
- Возможно повышение температуры тела у больного, ощущение ломоты, озноба и слабости, появление головной боли.
- Появляются ограничения в двигательной способности пальца, его чувствительность может притупляться.
- Болевой синдром при возникновении глубокого панариция проявляется в нарастающей форме. По истечению суток боль может становиться невыносимой, не позволяющей заснуть или даже кратковременно отдохнуть. Работоспособность больного теряется.
При любой форме развития заболевания возможны проявления тяжёлых последствий для организма. Гноеродные микробы могут попасть из воспалительного очага в отдалённые органы.
При этом их поражение сопровождается общим заражением крови. В связи с этим обращение к врачу является наиболее правильным решением при образовании панариция.
В случае отказа от лечения (мол, нарыв сам прорвётся) или неправильного его выполнения, кроме заражения крови, возможны следующие последствия:
- Воспалительный процесс может распространиться не только на мягкие ткани, но и на лимфатические (диагностируется при этом лимфоденит) и кровеносные сосуды.
- Потеря работоспособности пальца из-за некроза, как связок, так и сухожилий.
- При воспалении костной ткани возможно разрушение кости (остеомиелит).
- Воспаление может затронуть все ткани одной или нескольких фаланг пальца (пандактилит). При этом зачастую используется ампутация во избежание распространения процесса на соседние ткани.