Пиелонефрит при беременности: насколько опасно заболевание?
Содержание:
- Диагностика пиелонефрита у женщин
- Гестационный пиелонефрит при беременности
- Лечение пиелонефрита у беременных
- Виды патологии
- Гестационный пиелонефрит при беременности: какие могут быть осложнения?
- Методы лечения
- Пиелонефрит после родов
- Категории
- Тактика лечения пиелонефрита при беременности
- Причины и механизм развития заболевания
- Диагностика гестационного пиелонефрита
Диагностика пиелонефрита у женщин
Диагностика острого и хронического пиелонефрита основывается на лабораторных и инструментальных методах.
Лабораторные методы диагностики
Анализ мочи с бакпосевом на чувствительность выявленной микрофлоры к антибиотикам – основной и самый важный метод диагностики пиелонефрита. Основные цели исследования – выявить наличие в моче посторонних примесей (бактерий, лейкоцитов, эритроцитов, слизи, гноя, белка), определить тип возбудителя заболевания и его чувствительность к антибактериальным средствам. Для этого собирается средняя порция утренней мочи.
ВАЖНО! Перед сбором мочи на анализ необходимо тщательно подмыться. В идеале забор мочи на анализ должен проводиться с помощью катетера
В противном случае образцы будет загрязнены микрофлорой с кожи и из влагалища. Ценность такого исследования нулевая. Моча на анализ собирается ТОЛЬКО в специальный стерильный контейнер.
Посев мочи позволяет определить тип возбудителя и его чувствительность к антибиотикам. Для этого образец переносят в стерильную питательную среду, на которой будет расти колония патогенных бактерий. Спустя несколько дней ставят тест на чувствительность, позволяющий определить, какой антибактериальный препарат будет иметь максимальную эффективность.
Лабораторная диагностика пиелонефрита
ВАЖНО! Определение чувствительности возбудителя к антибиотикам позволяет проводить лечение наиболее рационально и эффективно. Отказ от этого метода диагностики может привести к осложнениям и хронизации инфекции
Забор мочи на микробиологический анализ проводится ДО начала применения антибиотиков.
Инструментальные методы диагностики пиелонефрита
Для инструментальной диагностики пиелонефрита применяют практически все доступные методы – УЗИ, МРТ, МСКТ, экскреторную урографию и др.
Инструментальное исследование почек любым указанным выше методом позволяет выявить острый воспалительный процесс. При этом оценивается состояние органа, определяются его размеры, выявляется наличие очагов воспаления, кист, абсцессов, расширения чашечно-лоханочной системы, оценивается состояние окружающих почку тканей.
Осложнения пиелонефрита
При неправильной диагностике и лечении, при позднем обращении за медицинской помощью, при наличии у больного иммунодефицита, во время беременности значительно возрастает риск развития осложнений острого пиелонефрита.
Осложнения острого пиелонефрита:
· Абсцесс почки, абсцесс паранефральной клетчатки;
· Сепсис или заражение крови;
· Тотальное поражение почки (эмфизематозный пиелонефрит) агрессивной микрофлорой;
· Острая почечная недостаточность;
· Бактериальный септический шок.
Все осложнения пиелонефрита требуют экстренной госпитализации.
Гестационный пиелонефрит при беременности
Беременность приводит к физиологическим и анатомическим изменениям в женской мочеполовой системе. Увеличивающаяся матка сдавливает мочевой пузырь, оказывает давление на мочеточники, что приводит к нарушению оттока мочи. Изменяются физико-химические свойства мочи. В ней появляется незначительное количество глюкозы и аминокислот. Такая среда более благоприятна для бактерий. В результате моча теряет свойство поддерживать стерильность мочевыводящих путей.
Беременность сопровождается снижением общей сопротивляемости организма к инфекциям из-за физиологической иммуносупрессии. В результате любой патогенный микроорганизм имеет больше шансов вызвать заболевание, избежав “санкций” иммунной системы.
Растущая матка приводит к увеличению окружности талии, что затрудняет проведение мероприятий по соблюдению надлежащей гигиены. Создаются условия для проникновения инфекции в мочеиспускательный канал и мочевой пузырь.
Высокий уровень прогестерона способствует снижению тонуса мочеточников и приводит к их расширению, что увеличивает риск возникновения везико-уретерального рефлюкса (пузырно-мочеточниковый рефлюкс — обратный заброс мочи из мочевого пузыря в мочеточники и почки). Происходит расширение чашечно-лоханочной системы, нарушается пассаж мочи из почек в мочевой пузырь. Пузырно-мочеточниковый рефлюкс создает условия для возникновения восходящей инфекции мочевыводящих путей.
Строение мочевыделительной системы в период беременности
Совокупность этих факторов увеличивает риск возникновения пиелонефрита во время беременности. По этой причине острый пиелонефрит при беременности также называют гестационным. (от лат. gestatio – вынашивать, носить на себе).
Гестационный пиелонефрит при беременности
Вы беременны и столько еще всего впереди! Но кроме эмоциональной стороны такого состояния есть еще и физиологическая. Общеизвестно, что при беременности нельзя болеть, но в это время многие системы организма работают практически на полную мощность. Более того, из-за роста матки все органы, что находятся возле нее, предаются давлению.
Из-за этого беременные женщины часто страдают на пиелонефрит (воспаление почек). В принципе, подхватить такое заболевание достаточно легко, стоит лишь попасть инфекции в почки.
Среди симптомов пиелонефрита внезапное повышение температуры, боли в пояснице, болезненное мочеиспускание. К сожалению, для лечения пиелонефрита нужно применять антибиотики, что крайне нежелательно при беременности. Но в этом случае шансы родить здорового малыша существенно возрастают.
Гестационный пиелонефрит имеет свои особенности. В основном ним болеют при беременности. Болезнь возникает из-за того, что постоянно растущая матка давит на органы и ткани, которые находятся рядом. В том числе может пережиматься и мочеточник, канал, по какому течет моча из почки к мочевому пузырю. Из-за этого и возрастает риск попадания в почку инфекции.
Хуже всего, если у беременной женщины уже наблюдался хронический пиелонефрит, и он осложнился гестационным. В этом случае риск тяжелых родов и осложнений значительно повышается.
Конечно, далеко не у каждой будущей мамы возникает гестационный пиелонефрит. К этому предрасполагают определенные факторы:
- цистит или острый пиелонефрит до беременности;
- бессимптомная бактериурия до или во время беременности;
- переохлаждение;
- сахарный диабет;
- наследственные заболевания почек.
При гестационном пиелонефрите наблюдается озноб, высокая температура (более 38°С), боли в пояснице, нарушения мочеиспускания, например, увеличение количества мочи или же изменение ее цвета. Иногда женщины также жалуются на слабость, тошноту, головную боль.
В принципе, при своевременных анализах мочи, гестационный пиелонефрит у беременных выявляют быстро. Ведь в образце будет обнаружено большее количество лейкоцитов, белок и бактерии. Затем, чтобы выяснить, какая бактерия вызвала воспаление, делается посев мочи на флору и чувствительность к антибиотикам. После, можно назначать лекарство.
Обратите внимание
Помимо, вашего лечения, опытный врач обязательно обследует и малыша в утробе. Ведь нужно убедиться, что болезнь на нем не отразилась. Для этого проводят КТГ, допплерометрию и ультразвуковое исследование.
Многие женщины задают себе вопрос: надо ли лечить пиелонефрит при беременности, ведь антибиотики также негативно влияют на плод. Да, это так, но такое лечение обязательное! Чтобы вас немного успокоить, наведем некоторые аргументы:
- во второй половине беременности снижается чувствительность ребенка к лекарствам, поскольку плацента, которая почти сформировалась, может отфильтровать влияние антибиотиков;
- в любом случае, вред от антибиотиков всегда будет намного меньшим, чем вред от гестационного пиелонефрита, который не лечился;
- более того, чем дальше, тем лечить заболевание сложнее и оно становится опасным для организма;
- при своевременном лечении риск преждевременных родов снижается от 50% до 5%;
- кроме того, снижается риск родить малыша с низкой массой тела, с нарушениями в дыхании, с инфекционным заболеванием.
Если вы болеете гестационным пиелонефритом, то очень важно в первую очередь наладить питание. Это значит, что вы должны пить достаточно воды, тогда моча станет бледно-желтой или прозрачной
Можно также употреблять брусничный и клюквенный морс, это очищает мочу от бактерий и усиливает ее отток.
- Кроме того, исключите из рациона перец, чеснок, лук, пряные травы и специи, уксус, маринованные продукты.
- Следите за своим здоровьем, и тогда у вас родится здоровый малыш!
- Специально для beremennost.net — Марьяна Сурма
Лечение пиелонефрита у беременных
Если будущая мать заподозрила у себя проблемы с почками, ей нужно сразу же записаться на прием к урологу. Самостоятельно вылечить пиелонефрит практически невозможно, это грозит тяжелыми последствиями для плода и самой женщины. Не стоит опасаться, что терапия повредит малышу, ведь ее отсутствие гораздо хуже скажется на развитии ребенка.
Терапия зависит от срока беременности. Врачи назначают разные лекарственные препараты в зависимости от срока, это обусловлено их возможным воздействием на плод.
Совместно с медикаментозным лечением пациентке важно соблюдать диету. Пить нужно не меньше 2 литров в день
Необязательно выпивать именно воду, можно заменить ее морсами, отварами трав, компотами.
Если в мочевыделительных органах образовались гнойные очаги – абсцессы, то потребуется оперативное вмешательство. Удаляется или пораженная часть органа, или весь орган целиком. Перед операцией доктор решает, можно сохранить беременность или лучше ее прервать. Менее радикальным способом терапии является катетеризация мочеточников. Она позволяет улучшить отток мочи и уменьшить воспаление.
Врачи рекомендуют выполнять специальные упражнения, которые помогают снизить нагрузку на почки. Например, пациентке предписывается вставать на четвереньки на 10 минут 5–6 раз. Лежать разрешается только на здоровом боку, подложив под ноги подушечку.
Хронический пиелонефрит допускает терапию в домашних условиях. Острая форма и обострение хронической предполагают немедленную госпитализацию и лечебные мероприятия в условиях стационара.
В первом триместре
Урологическое воспаление лечится только антибиотиками. Невозможно избавиться от патогенных микроорганизмов без применения таких препаратов. Многие мамы пугаются, когда врач назначает столь мощные средства, и их страхи оправданы, ведь в первом триместре еще не успел сформироваться плацентарный барьер, а значит, любые вещества, попадающие в материнский организм, проникнут и в тело эмбриона. Страшиться не стоит, ведь существуют препараты, которые не причиняют вреда ребенку.
В таблице представлена информация о разрешенных в первом триместре лекарствах:
| № п/п | Название | Действующее вещество | Принцип действия |
| 1 | Ампициллин | Ампициллин – антибиотик из группы полусинтетических пенициллинов | Подавляет синтез клеточной стенки бактерий. Эффективен против стафиллококков, стрептококков, энтерококков. |
| 2 | Амоксиклав | Амоксициллин, клавулановая килота | Обладает широким антибактериалтным действием по отношению к грамположительным и грамотрицательным микроорганизмам. |
| 3 | Но-Шпа (см. также: разрешен ли препарат «Но-шпа» в первом триместре беременности?) | Дротаверин | Обезболивающее, оказывает спазмолитическое воздействие на гладкую мускулатуру. |
| 4 | Парацетамол | Парацетамол | Анальгетик, антипиретик, обладает слабым противовоспалительным и жаропонижающим воздействием. |
Ни в коем случае нельзя назначать препараты группы фторхинолонов, например Нолицин. Также запрещено лечить беременную женщину тетрациклинами (Окситетрациклин, Хлортетрациклин), Бисептолом, Левометицином.
Во втором триместре
Во втором триместре список препаратов, разрешенных для лечения гестационного пиелонефрита, значительно расширяется. Это объясняется несколькими причинами. Во-первых, уже сформировалась плацента, которая способна защитить плод. Во-вторых, активная закладка органов закончена, плод сформирован и продолжает расти и развиваться.
В таблице представлен список разрешенных на втором триместре препаратов:
| № п/п | Название | Действующее вещество | Принцип действия |
| 1 | Цефазолин | Цефалоспориновый антибиотик | Активен по отношению к грамположительным аэробным микроорганизмам, но бесполезен по отношению к анаэробам. |
| 2 | Супракс | Цефиксим | Угнетает синтез клеточной мембраны микробов. |
| 3 | Нитроксолин | Производное 8-оксихинолина | Ингибирует синтез бактериальной ДНК. |
| 4 | Сумамед | Азитромицин | Антибиотик группы макролидов-азолидов, подавляет синтез белка микроба. |
| 5 | Эритромицин | Антибиотик группы макролидов | Аналогичен Сумамеду. |
| 6 | Спазмалгон | Метамизол натрия, Питафенон, Фенпивериния бромид | Болеутоляющее, жаропонижающее, противовоспалительное, спазмолитическое действие. |
| 7 | Баралгин | Метамизол натрия | Анальгетик, антипиретик. |
В третьем триместре
В третьем триместре разрешено принимать практически все те препараты, которые допустимы на более ранних сроках, однако есть исключения. Антибиотики из группы цефалоспоринов можно пить только до 36 недели. Позже они могут негативно повлиять на родовую деятельность матери и спровоцировать возникновение опасной ситуации для плода перед и во время родов. К цефалоспоринам относятся Цефазолин и Супракс.
Виды патологии
Гестационный пиелонефрит классифицируют по нескольким признакам, среди них:
- Патогенез;
- Характер течения;
- Стадия развития;
- Зона поражения;
- Сохранность функциональности.
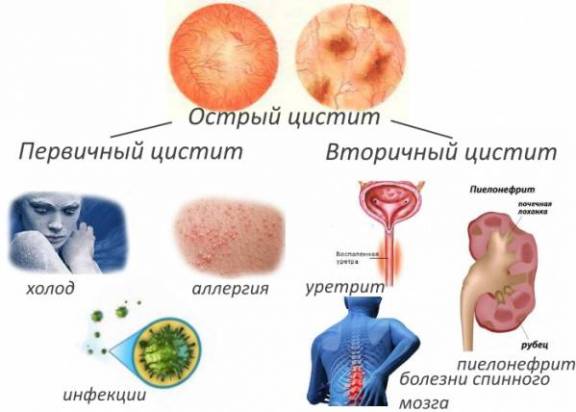
Состояние почек у беременных имеет большое значение, больше всех рискуют женщины, у которых поражены обе почки. Тубулоинтерстициальный нефрит бывает первичным или вторичный. Появление последнего объясняется рецидивом заболевания, которым пациентка переболела ранее. Острый пиелонефрит беременных может перейти в хронический. При этом страдает функциональность паренхиматозных органов. Хронический пиелонефрит, обострившийся при беременности, провоцирует нарушения в фильтрационном механизме.
Гестационный
Гестационный пиелонефрит может появиться во время беременности и после родов. По статистике у 10% всех заболевших данная патология сопровождается развитием гнойно-деструктивных очагов. Причиной их возникновения становятся карбункулы, абсцессы и апостемы. Острая разновидность гестационного пиелонефрита занимает вторую позицию в списке наиболее частых экстрагенитальных болезней. В группе риска находятся женщины, забеременевшие в первый раз. Среди факторов, предрасполагающих гестационное поражение паренхиматозных органов, выделяют гормональные и иммунологические изменения в организме.
Тубулоинтерстициальный нефрит чаще всего развивается во втором или третьем триместре беременности. На 34-36 неделе риск развития патологии доходит до критического значения. В некоторых случаях гестационное поражение почек манифестирует во время или сразу после родов (4-12 день). Чем раньше будет начато лечение, тем меньше последствий. Пиелонефрит при беременности влияет на плод, поэтому при появлении тревожных признаков нужно посетить доктора.
Хронический
Во время беременности и послеродового периода может возникнуть хронический пиелонефрит двух разновидностей. Первичная развивается скрытно. Острая фаза протекает без видимых проявлений, переход на следующую стадию тоже не отягощен внешними симптомами. После появления первых признаков диагностируют уже хронический тубулоинтерстициальный нефрит.
Лечение хронического пиелонефрита второго типа осложнено мочекаменной болезнью, уретритом, аномалиями развития или циститом. Эти нарушения являются первопричиной патологии, опаснейшей для женщины, ждущей ребенка. Первичное обострение хронической болезни характеризуется быстрым проявлением симптомов инфекционного заражения, вторичное может медленно прогрессировать в течение нескольких лет. Болезнь обструктивного характера гораздо сложнее вылечить, чем ее необструктивную разновидность. Ситуация усугубляется чрезмерной нагрузкой на почки и снижением иммунитета.
Острый
Развитие острого пиелонефрита при беременности чревато появлением таких симптомов, как:
- Изменение цвета урины;
- Повышенная температура тела;
- Диспепсическое расстройство;
- Неприятный запах;
- Боль, возникающая при резких движениях и физической нагрузке.
Данная разновидность патологии представляет собой форму вторичного обструктивного пиелонефрита. Клинические проявления возникают внезапно. Из-за гормонального дисбаланса тонус мочевыводящих меняется. Итогом подобного воздействия становится нарушение оттока урины.
Гестационный пиелонефрит при беременности: какие могут быть осложнения?
Даже если женщина чувствует себя хорошо, но анализ мочи вывил воспалительный процесс, лечение должно проводиться в обязательном порядке, потому что любая мочеполовая инфекция с высокой вероятностью и довольно быстро переходит в пиелонефрит. А этот недуг не проходит без последствий.
В отсутствии лечения он преобразуется в гнойный гестационный пиелонефрит, что чревато развитием сепсиса с летальным исходом (при отсутствии своевременной терапии). «Выдать» гнойную форму болезни может моча с примесями крови, слизи, гноя. Нередко высокая температура при этом виде пиелонефрита резко снижается сама по себе, что сопровождается усиленным потением, даже если беременная не принимала жаропонижающих средств. Такие эпизоды могут повторяться.
Тяжело и длительно протекающее воспаление переходит с одной почки на другую. Опасность представляет не только развивающаяся инфекция, но и вызывающиеся нею осложнения:
- артериальная гипертензия (повышение артериального давления) и гипотензия (понижение АД);
- нарушения в работе сердца;
- повышение вязкости крови;
- риск развития тромбоза;
- выраженный поздний гестоз;
- отечность ног;
- поражение органов пищеварительного тракта и печени;
- судороги (с высоким риском поражения мозга);
- почечная недостаточность;
- интоксикация организма, снижение иммунитета.
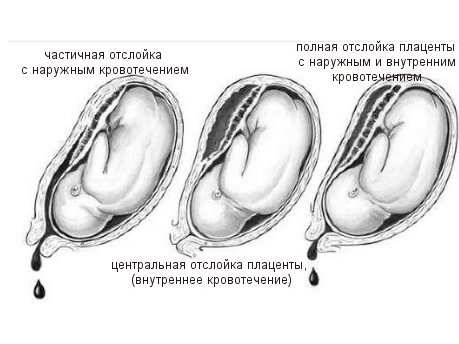
Беременность при гестационном пиелонефрите в отсутствии лечения сопровождается плацентарной недостаточностью и отслойкой плаценты, может заканчиваться выкидышем, преждевременными родами, несвоевременным отхождением околоплодных вод и их инфицированием, слабой родовой деятельностью, высоким риском кровотечений и получения родовых травм.
Методы лечения
Как только у беременной женщины диагностируется гестационный пиелонефрит лечение должно начинаться незамедлительно. Независимо от того в какой стадии находится заболевание лечение беременной женщины должно проводится только в условиях стационара.
Лечение назначается только после тщательной диагностики
В этот период подбору лекарственных препаратов оказывается пристальное внимание. Все лекарства должны быть полностью безопасными, как для женщины, так и плода
Лечение должно быть комплексным и включать в себя следующие препараты:
- лекарственные средства, которые направлены на уничтожение патогенной флоры в мочеполовой системе;
- успокоительные препараты;
- средства, направленные на укрепление иммунитета;
- дезинтоксикацию;
- противовоспалительные лекарственные препараты;
- средства для активизации кровообращения в органах малого таза;
- обезболивающие препараты.
Лечение подбирается комплексно, в том числе и для укрепления иммунитета
Кроме всех перечисленных выше лекарственных средств в обязательном порядке назначается антибактериальная терапия, без которой избавиться от патологии невозможно.
Кроме медикаментозных препаратов для лечения пиелонефрита могут приниматься средства народной медицины. Но делать это самостоятельно категорически запрещено, так как неправильно подобранное лечение может оказать пагубное воздействие на организм не только матери, но и ребенка. Бывают ситуации, когда у беременной женщины отток урины сильно затруднен. В таком случае единственным выходом является установка дренажа.
В процессе лечения обязательно нужно придерживаться определенной диеты, все нюансы которой сможет объяснить только лечащий врач. В такой ситуации категорически запрещается употреблять в пищу следующие продукты:
- специи;
- пряности;
- чеснок;
- лук;
- острые и жареные продукты питания;
- мандарины;
- уксус.
Обязательно необходимо соблюдать диету и исключить из употребления вредную пищу
Кроме всех перечисленных продуктов следует обязательно избегать употребления всего, что могло бы раздражать слизистую мочевыводящих органов.
В процессе лечения меню должно составляться лечащим врачом или профессиональным диетологом. Только таким образом можно добиться результатов за короткий промежуток времени. Рацион должен состоять из некислых овощей и фруктов, кисломолочной продукции, злаковых круп, а также постного мяса.
Гестационный пиелонефрит при беременности является серьезной и опасной патологией, которая при несвоевременной диагностике и неправильно назначенном лечении может угрожать жизни и здоровью не только матери, но и ребенка. Поэтому нужно внимательно относиться к своему здоровью и ни в коем случае не игнорировать возникающие симптомы.
Коленно-локтевая поза поможет беременным в борьбе с патологией
Кроме медикаментозного метода лечения для избавления от патологии беременным рекомендуется находиться в колено-локтевой позе около 5 раз в день приблизительно по двадцать минут.
В том случае если не один из перечисленных выше методов не приносит никаких результатов, а самочувствие с каждым днем все ухудшается, то в таком случае единственным выходом из сложившейся ситуации является хирургическое вмешательство. Для этого врачи прибегают к катетеризации мочеточников. В том случае если у женщины имеется подозрение на развитие абсцессов или карбункула, то в таком случае показано эндоскопическое или полостное вмешательство.
Пиелонефрит после родов
При обострении пиелонефрита в послеродовом периоде назначают антибактериальные препараты, при этом грудное вскармливание на время лечения необходимо прекратить. Для того чтобы сохранить лактацию, молоко нужно сцеживать.
Назначают препараты из пенициллиновой группы (Амоксиклав, Аугментин), цефалоспориновой — Цефуроксим, Цефтриаксон, фторхинолоны — Офлоксацин, Норфлоксацин, макролиды — Спирамицин, Эритромицин, а также Ко-тримоксазол, сульфаниламиды, мочегонные, антигистаминные, противовоспалительные (жаропонижающие), спазмолитические средства и фитотерапию.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Тактика лечения пиелонефрита при беременности
1. Определение вида возбудителя инфекции и его чувствительности к антибиотикам различных групп, путём сдачи урины для анализа на бактериальный посев.
Согласно полученным результатам беременной прописываются антибиотики, не провоцирующие развитие у малыша тяжёлых врожденных дефектов. Терапевтический курс — до 14 дней.
Также прописываются спазмолитики для снятия болевых ощущений, комбинированные противовоспалительные, противомикробные средства, например, препарат Канефрон Н.
Рекомендуется принимать Фитолизин. Он помогает выводить бактерии из очага их размножения, снимает воспаление, улучшает выведение урины из организма. Препарат на натуральной основе, он разрешён для приёма во время вынашивания ребёнка.
В качестве комплексной терапии беременным часто прописывают таблетки Цистон. Они оказывают спазмолитическое, бактерицидное, противовоспалительное действие, а также обеспечивают лёгкий мочегонный эффект.
Если приём антибиотиков не дал должного результата, то проводится альтернативное лечение с применением бактериофагов. Бактериофагами называют «хорошие» вирусы, истребляющие определённый вид патогенных бактерий. В зависимости от рода возбудителя различают стрептококковые, стафилококковые, коли, протейные, клебсиеллёзные бактериофаги и пр.
Бактериофаги принимаются перорально (глотаются) или вводятся с помощью катетера или дренажа в почку.
2. Соблюдение строгого постельного режима.
3. Обильное питьё негазированной воды низкой минерализации (желательно выпивать стакан воды натощак), клюквенного морса. Приём мочегонных препаратов, например, почечного чая или сбора «Бруснивер».
В летний период рекомендуется кушать спелые арбузы и дыни. Также полезна чёрная смородина (при отсутствии аллергии на витамин С), персик, виноград, груша. А свежий огурец должен стать основным ингредиентом салата к обеду.
4. Придерживаться лечебной диеты. На время обострения болезни следует кушать еду без соли, а острую, пряную, маринованную и жареную пищу полностью исключить из меню.
5. Принятие коленно-локтевого положения по 15-20 минут по 3-5 раз/сутки. Эта поза способствует улучшению оттока урины при затруднённом мочевыведении.
На протяжении всего лечения должно происходить тщательное наблюдение за состоянием ребёнка для раннего обнаружения возможной гипоксии и задержки его развития.
При повторном пиелонефрите в мочеточник через мочеиспускательный канал вводят катетер для отвода урины, назначают антибактериальную терапию.
Хирургическое вмешательство необходимо, лишь если приём медпрепаратов не дал ожидаемых результатов или воспаление усугубилось гнойным процессом в сочетании с разрушением клеток почек. В тяжёлых случаях из-за отсутствия должного лечения заболевание может стать причиной почечной недостаточности, развития абсцесса почки, грозить женщине летальным исходом.
После лечения необходимо до конца гестации 1 раз в 2 недели сдавать мочу на общий анализ, и ежемесячно – на бактериальный посев. Вероятность повторного обострения недуга до родов составляет около 20%.
Причины и механизм развития заболевания
Механизм развития
Отчего пиелонефрит так часто возникает во время беременности? Основным предрасполагающим фактором является механический. Растущая матка сдавливает соседние органы, особенно мочеточники, что нарушает отток мочи из чашечно-лоханочной системы почек, она задерживается там и служит благоприятной питательной средой для роста и размножения инфекционных агентов. В связи с этим пиелонефрит чаще развивается во втором и третьем триместрах беременности.
Второй момент, который предрасполагает развитию заболевания, являются гормональные и гуморальные изменения в организме, связанные с беременностью. Вследствие этих факторов верхние мочевые пути претерпевают анатомические изменения (гипотония, гипокинезия, дискинезия чашечно-лоханочной системы). В частности под влиянием гормона беременности – прогестерона, который призван расслаблять не только мускулатуру матки, но и все остальные гладкие мышцы внутренних органов, мочеточники расширяются, удлиняются и искривляются с перегибами, петлеобразованием. Кроме того, ослабляется связочный аппарат почек, что увеличивает нефроптоз.
В-третьих, возросший уровень эстрогенов у беременных дает толчок к росту патогенной флоры, в первую очередь кишечной палочки. Также не стоит забывать и о несколько сниженном иммунитете в гестационный период – что предупреждает отторжение плода материнским организмом как чужеродного объекта.
Гораздо чаще пиелонефритом болеют первобеременные женщины. В 93% случаев в воспалительный процесс вовлекается правая почка из-за декстраротации беременной матки и анатомических особенностей правой яичниковой вены.
Факторы риска
Спровоцировать возникновение заболевания у беременных могут определенные факторы:
- предшествующая инфекция мочевыводящих путей (цистит, уретрит, бессимптомная бактериурия либо бессимптомная бактериоспермия партнера);
- аномалии развития мочевыделительной системы;
- мочекаменная болезнь (почечные конкременты усугубляют застой мочи в лоханках почки, что приводит к активизации условно-патогенной флоры и развитию воспалительного процесса);
- воспаления женских половых органов (чаще всего это кольпит и вульвовагинит);
- бактериальный вагиноз;
- низкий уровень жизни (плохое питание и условия проживания, тяжелое и вредное производство);
- сахарный диабет;
- хроническая экстрагенитальная патология (болезни щитовидной железы, сердечно-сосудистые заболевания, эндокринные расстройства).
В послеродовом периоде
В первые дни после родов риск возникновения заболевания значительно возрастает, чему способствуют появление новых факторов:
- сокращение (инволюция) матки происходит медленно, что в первые 5 – 6 суток послеродового периода создает компрессию (сдавление) мочеточников;
- сохранение в материнском организме прогестерона (до трех месяцев), что поддерживает дилатацию (расширение) мочеточников и уретры;
- осложнения послеродового периода (поздние кровотечения вследствие гипотонии матки или остатков последа);
- воспаление половых органов;
- урологические расстройства, обусловленные острой задержкой мочи или длительной катетеризацией мочевого пузыря (в первые 2 часа после родов).
Степени риска
гестозовпреэклампсии и эклампсии
- 1 степень (низкий риск) Данная степень риска присваивается беременным с неосложненным пиелонефритом, который впервые появился в гестационный период. При оказании своевременного и адекватного лечения серьезная угроза здоровью матери и плода минимальна. Течение беременности и родоразрешение без осложнений.
- 2 степень (умеренный риск) В анамнезе женщины имеется хронический пиелонефрит, который до 30% случаев становится причиной осложненного течения беременности. Если осложнения не развиваются, то течение беременности и роды завершаются благоприятно, в противном случае возможны преждевременные роды или выкидыши.
- 3 степень (высокий риск) Высокий риск пиелонефрита присваивается женщинам, у которых течение болезни осложнилось почечной недостаточностью и артериальной гипертензией, либо возникло воспаление единственной почки. Дальнейшее пролонгирование беременности противопоказано.
Диагностика гестационного пиелонефрита
Для диагностики пиелонефрита будущим мамам назначают такие обследования:
- Анализ мочи. О воспалении почек свидетельствует патологическое увеличение числа лейкоцитов в образце мочи, обнаружение белка и бактерий.
- Анализ крови. Гестационный пиелонефрит сопровождается возрастанием числа лейкоцитов в крови и изменением СОЭ.
- УЗИ. Ультразвук поможет оценить состояние почек, обнаружить признаки расширения почечных лоханок и другие проявления пиелонефрита.
При подтверждении диагноза воспаления почек проводят также дополнительные анализы. Для определения разновидности патогенных бактерий выполняют посев мочи на флору и на чувствительность к некоторым антибиотикам
По результатам анализа врач сможет назначить наиболее эффективный антибактериальный препарат, что особенно важно при беременности, ведь для будущей мамы излишний прием лекарств небезопасен
В некоторых случаях у беременных диагностируется бессимптомная бактериурия. В этом случае анализы показывают наличие бактерий в моче, но никакие симптомы не проявляются. Подобное состояние также требует обязательного лечения, ведь в противном случае возможно инфицирование плода с появлением сопутствующих тяжелых осложнений.