Как лечится пилоростеноз у детей
Содержание:
- Лапароскопическая операция
- Лечение
- Лечение Пилоростеноза у детей:
- Пилоростеноз
- Лечение
- Часто задаваемые вопросы родителей о пилоростенозе – отвечает детский хирург
- Симптомы пилоростеноза
- Симптомы
Лапароскопическая операция
При лапароскопической операции при пилоростенозе ребенка укладывают на операционный стол ближе к его ножному концу. Видеомонитор помешают у головного конца стола. Хирург стоит в конце стола, ассистент — справа от больного
Живот обрабатывают, обращая особое внимание на обработку пупка, и закрывают стерильным бельем
В места инструментального доступа вводят местный анестетик (0,25% бупивакаин) с адреналином для профилактики послеоперационной боли и снижения риска кровотечения из раны. Автор предпочитает вводить первый троакар открытым способом. С этой целью супраумбиликально производят изогнутый разрез длиной 4,0-5,0 мм. На уровне умбиликальной фасции накладывают рассасывающийся шов по окружности для фиксации троакара и закрытия брюшной полости после пилоромиотомии. Внутрибрюшное давление удерживают на уровне 8 мм рт.ст., а инсуффляцию — 0,5 л/мин. По правой среднеключичной линии непосредственно под краем ребер (над краем печени) лезвием скальпеля № 11 производят прокол брюшной стенки длиной 2—3 мм и таким же образом второй прокол слева по среднеключичной линии непосредственно под краем ребер.
Атравматический граспер вводят через правый разрез, захватывают им нижний край печени и отводят кверху, чтобы открыть пилорус. Миотомический нож с убирающимся лезвием (убирающийся артротомический нож, или эндотом) вводят через левый прокол. В рабочих троакарах обычно нет необходимости и инструменты вводят непосредственно через проколы брюшной стенки.
Рабочие инструменты, убирающийся миотомический нож, атравматический граспер используют для того, чтобы оценить протяженность гипертрофированного пилоруса пальпацией его краев, как это делает хирург большим и указательным пальцами во время открытого вмешательства.
Двенадцатиперстную кишку захватывают непосредственно дистальнее пилорической вены (пилородуоденальный переход) и подтягивают, чтобы подойти к бессосудистому участку пилоруса. Подтягивание дистального его отдела латерально, а также слегка кпереди и кверху оптимально открывает бессосудистый участок гипертрофированного пилоруса. При этом хорошо открывается и проксимальный конец гипертрофированных мышц, который выглядит как глубокая складка на стенке желудка.
Над гипертрофированным пилорусом делают миотомом серозно-мышечный разрез, начиная на 1—2 мм проксимальнее пилородуоденального перехода и продолжая до антрального отдела желудка. Разрез необходимо закончить, по меньшей мере, на 0,5—1,0 см проксимальнее антропилорического соединения. На этом этапе следует быть особенно осторожным, поскольку разрез должен быть достаточно глубоким, чтобы можно было ввести бранши расширителя, причем несколько более глубоким, чем обычно делается при открытой операции.
После того как мышцы рассечены, лезвие убирают и нож с убранным лезвием используют для разведения мышечных волокон подобно ручке скальпеля при открытой операции, до тех пор, пока в разрезе не появится слизистая оболочка. Нож удаляют, и лапаротомный пилоромиотомический расширитель вводят в брюшную полость непосредственно через левую рану, чтобы завершить пилоромиотомию. Расширитель вводят в центр серозно-мышечного разреза пилоруса, мышцы разводят перпендикулярно разрезу, продолжая их разведение в проксимальном и дистальном направлениях. Слишком интенсивные движения расширителем или быстрые манипуляции могут способствовать повреждению слизистой. Во избежание этого осложнения расширитель не следует вводить в проксимальный или дистальный конец миотомического разреза, а только по его центру.
Чтобы удостовериться в отсутствии повреждения слизистой, в желудок через назогастральный зонд вводят воздух (160—180 мл), как это делается и при открытой операции. Выделение в зоне миотомии зеленоватой или желтоватой жидкости свидетельствует о повреждении слизистой.
После завершения миотомии инструменты извлекают под контролем зрения, и воздух (пневмо- перитонеум) удаляют из брюшной полости. После окончания операции удаляют назогастральный зонд. Края пупочной фасции сближают, завязывая рассасывающуюся нить 4/0, которая уже предварительно была наложена, а края кожи сближают лейкопластырем.
Лечение
Лечение пилороспазма у новорожденных должно быть комплексным. Если вовремя обратиться к врачу, пройти диагностику, а затем соблюдать его рекомендации, то к 4-6 месяцам, а иногда и раньше можно избавиться от всех симптомов патологии. Лечение включает в себя применение медикаментов, соблюдение назначений врача по питанию и образу жизни малыша.
Медикаментозное
На начальной стадии пилороспазма, если симптомы заболевания не успели развиться интенсивно, врач может порекомендовать родителям обойтись без применения медикаментов. В таких случаях ребенка нужно ежедневно показывать врачу, чтобы при необходимости вовремя назначить лекарственную терапию. Если симптоматика уже успела развиться, медикаментозное лечение требуется сразу.
Оно включает в себя:
- витамин В1 для внутримышечного введения (обычно 2,5%-й, по назначению врача можно большей концентрации);
- спазмолитики – по индивидуальному подбору;
- аминазин для приема внутрь;
- атропин (0,1%-й) для приема внутрь;
- введение раствора глюкозы.
Учитывая то, что одной из главных причин пилороспазма считаются нарушения центральной нервной системы, часто требуется применение седативных препаратов. Их назначать может строго лечащий врач. Для этого по назначению гастроэнтеролога может потребоваться консультация и обследование у невропатолога.
Рекомендации по питанию
Основными принципами питаниями, позволяющими уменьшить чрезмерные срыгивания на фоне медикаментозного лечения, являются:
- кормить ребенка небольшими порциями (грудного молока или смесей);
- делать интервал между кормлениями 1,5-2 часа;
- пища и жидкость должна быть комнатной или теплой температуры;
- вся пища должна быть жидкой, добавлять в рацион прикормки, пока не вылечен пилороспазм, не рекомендуется.
Важно кормить ребенка в правильном положении, правильно прикладывая к груди
После кормления ребенок должен находиться в вертикальном положении не менее получаса, только затем его можно класть на живот. Пока срыгивания еще есть, их нужно сразу вытирать, следить, чтобы ребенок не проглатывал обратно непереваренную пищу.
Лечение Пилоростеноза у детей:
Эффективен для лечения пилоростеноза у детей хирургический метод. Операцию проводят через 1-3 суток после установления точного диагноза. Противопоказанием не является слишком большое истощение ребенка, поскольку без операции наиболее вероятен летальный исход.
Если ребенок очень истощен, важно перед проведением операции восстановить водный и солевой обмен. На протяжении 2-4 суток ребенку делают от 2 до 4 переливаний крови или плазмы (количество 10 мл на 1 кг)
Растворы Рингера, физиологический и 5% глюкозы вводят подкожно, внутривенно, в клизмах. В сутки больной ребенок должен получать минимум 500—600 мл жидкости.
Если у малыша есть сопутствующие болезни (отит, пневмония), для лечения также важны антибиотики. Перед операцией проводят переливание крови, общую ванну, с 24:00 ребенку не дают воду и пищу. Если схемы придерживаться до конца, то перед операцией не нужно будет промывать желудок ребенку. Наилучший подход к желудку и привратнику осуществляют через срединный разрез от мечевидного отростка грудины длиной 4—5 см. При правильно сделанном разрезе печень препятствует эвентрации кишечника.
Операция рассечения привратника у детей называется пилоротомия. Она проводится по способу Фреде — Рамштедта. Суть операции – в продольном рассечении серозно-мышечного слоя привратника по бессосудистой линии без вскрытия слизистой оболочки. После разреза края раны привратника раздвигают пинцетами до полного освобождения слизистой оболочки и выбухания ее в рану привратника. Кровотечение, как правило, незначительное. Края раны привратника не сшивают.
На брюшину вместе с апоневрозом накладывают узловые кетгутовые швы с добавлением 2—3 шелковых. Кожу зашивают непрерывным обвивным кетгутовым швом, который способствует лучшему гемостазу. После операции производят переливание крови. Через 2 часа после операции ребенку нужно дать 10 мл 5% раствора глюкозы, еще через 1 час после этого начинают кормление сцеженным грудным молоком через каждые 2 часа с шестичасовым перерывом на ночь.
В первые сутки разовая доза молока ребенку должна составлять от 20 до 30 мл. Если есть рвота или ранение слизистой оболочки, количество молока составляет 5-10 мл. Каждый день суточную дозировку молока для больного ребенка увеличивают на 100 мл. Если на пятые или шестые сутки нет рвоты, ребенка два раза по 5 минут прикладывают к груди. С 7-х суток можно кормить грудью с перерывами длиной в 3 часа.
После операции важна терапия по борьбе с обезвоживанием, истощением и нарушением солевого обмена. Очень скоро после операции исчезают все симптомы – как те, что видны на рентгенограмме, так и те, что ощущаются физически. Прогноз благоприятный при правильном проведении операции. Ребенок развивается согласно возрасту, нарушений в ЖКТ не наблюдается.
Вероятные осложнения (до операции):
- аспирационный синдром
- язвенные поражения слизистой желудка
- нарушение электролитного состава крови и обезвоживание (в организме нехватка натрия, калия, хлора, кальция)
Если вовремя не проведена диагностика и операция, то может быть летальный исход. Дети задыхаются, закупоривая дыхательные проходы рвотными массами, или получают тяжелую форму обезвоживания, при которой организм уже не в состоянии функционировать. Если поздно начать лечение, ребенок может задержаться в росте и развитии, поскольку организму не будет хватать витаминов, питательных веществ, минералов.
Пилоростеноз
Пилоростеноз (pylorostenosis; pyloros привратник + stenosis сужение) сужение привратника.
Этиология. Пилоростеноз может быть приобретённым и врождённым. Наиболее часто встречается приобретённый Пилоростеноз, являющийся следствием заболеваний желудка. Врождённый Пилоростеноз, относимый к порокам развития, наблюдается относительно редко, в основном у детей.
Причинами приобретённого Пилоростеноз служат рубцовые изменения, возникающие в результате язвенной болезни (смотри полный свод знаний) или ожога крепкими кислотами и щелочами, доброкачественные и злокачественные опухоли, локализующиеся в области привратника. К Пилоростеноз могут также привести воспалительные и опухолевые процессы, располагающиеся вне пилорического канала. Возможно развитие Пилоростеноз при туберкулёзе и сифилисе желудка (смотри полный свод знаний). Редкая причина Пилоростеноз у взрослых — врождённая гипертрофия мышечной оболочки привратника.
Патогенез. Сужение, ригидность и извращённая сократительная деятельность привратника создают препятствие для перехода содержимого желудка в двенадцатиперстную кишку. В фазе компенсации развивается гипертрофия стенки желудка, усиливается перистальтика, повышается тонус мышечной стенки, благодаря чему желудочное содержимое, хотя и замедленно, преодолевает суженный участок. В фазе декомпенсации мускулатура желудка истончается, тонус её снижается, перистальтика ослабевает, желудок в виде растянутого мешка опускается, усугубляя эвакуаторные расстройства за счёт дислокации выходного отдела. Застаивающееся содержимое желудка подвергается брожению и гниению. Частая рвота, характерная для этой фазы Пилоростеноз, отрицательно сказывается на общем состоянии организма, к. с рвотными массами теряется большое количество жидкости и электролитов. Крайние степени Пилоростеноз обусловливают голодание, сочетающееся с интоксикацией и глубокими нарушениями всех видов обмена.
Патологическая анатомия. Для частичного Пилоростеноз, врождённого Пилоростеноз, сочетающегося с деформацией привратника (пилоростеноз Ландерера — Майера) характерно изменение пилорического кольца, принимающего округлую или щелевидную форму. Микроскопические изменения при этом виде Пилоростеноз или полностью отсутствуют, или обнаруживается гипертрофия отдельных мышечных волокон пилорического кольца. При пилоростенозе Гиршспрунга пилорический канал приобретает форму трубки с резко утолщённой стенкой, достигающей плотности хряща. Микроскопически наблюдается гипертрофия слизистой оболочки пилорического отдела вплоть до формирования полипов, однако наиболее типичным признаком является резкая гипертрофия мышечных волокон преимущественно циркулярного слоя, сочетающаяся с гипертрофией эластических волокон и дегенерацией ядер ганглиозных клеток нервных сплетений стенки желудка. Изменения мышц связывают с гипертрофией «пилорического утолщения» эмбриона, возникающего на ранних этапах эмбриогенеза.
Приобретённый Пилоростеноз делят на функциональный и органический. При функциональном Пилоростеноз возникает утолщение стенки пилорического отдела желудка без сужения его просвета и расширение других отделов желудка. Органический Пилоростеноз может быть частичным (компенсированным и субкомпенсированным) или полным (декомпенсированным). При частичном Пилоростеноз пилорическое кольцо имеет диаметр не менее 0,5 сантиметров. Сужение пилорического кольца до нескольких миллиметров относят к полному Пилоростеноз При приобретённом Пилоростеноз слизистая оболочка пилорического отдела желудка обычно утолщена, складки её грубые. Атрофия слизистой оболочки развивается только в поздних стадиях заболевания. Мышечные слои стенки желудка в большинстве случаев уплотнены и утолщены. При длительном существовании Пилоростеноз мышечные волокна пилорического кольца истончаются. Микроскопически наблюдается гиперплазия пилорических желёз слизистой оболочки, их просвет заполнен слизью. Отмечается также гиперплазия обкладочных и париетальных клеток главных желёз (рисунок 1 ,а), что свидетельствует об их повышенной секреторной деятельности. Наблюдается отёк слизистой оболочки, пролиферация тучных клеток в ней, гипертрофия её мышечных волокон с истончением и извитостью их в поздних фазах процесса. В подслизистом слое — увеличение числа сосудов (рисунок 1,6).
Лечение
Лечение пилороспазма у новорожденных заключается в консервативном ведении больного. Прежде всего следует:
- Строго следить за кормлением малыша. Необходимо дробное кормление, которое заключается в увеличении количеств кормлений и уменьшении разового объёма. Ребенка нужно кормить каждые 1,5-2 часа и при естественном вскармливании по 5-7 минут.
- Использовать смеси с загустителями. При естественном вскармливании перед каждым кормлением дают по 30 мл специализированной смеси (Нутрилон антирефлюкс, Фрисовом, Нестаргель, Семпер Лемолак).
- Рекомендуется включить в питание щелочное питье. Это может быть щелочная минеральная вода, лишенная газа, которую дают перед приемом пищи по 15-20 мл.
- Обязательно после каждого приёма пищи носить ребенка в вертикальном положении 20-40 минут. Аккуратно придерживая голову, ребенку придают «висячее» положение, при этом нельзя сдавливать живот и перекручивать малыша. По истечении 40 минут его можно положить на живот.
Пилороспазм у новорожденных поддается коррекции не только правильным режимом питания и положением, но и созданием спокойной обстановки и комфортных условий пребывания малыша — отсутствие громкого шума, яркого света, мигания и прочих раздражителей, включая резкие запахи.
В более взрослом возрасте пищу также нужно давать малыми порциями. Обязательно контролировать температуру пищи (исключению подлежит горячая или холодная еда). Лучше и легче усваивается пища в полужидком состоянии, поэтому она должна преобладать в рационе. Исключаются блюда, вызывающие раздражение желудка (соленые, маринованные и жареные). Нужно избегать насильственного кормления ребенка и перекармливания: если он отказывается от еды, не кормите его насильно.
Пилороспазм, как состояние повышенного спазма гладких мышц, сопровождающееся спастической болью, купируется введением спазмолитических средств и анальгетиков. Для устранения спазма и улучшения транзита пищи показано применение холинолитиков и миотропных спазмолитиков.
- Из М-холинолитиков детям рекомендуют атропин в разведении 4-5 раз в день.
- Из миотропных спазмолитиков — Но-шпу в жидком виде, 3 раза в день.
- Нейролептик с миорелаксирующим действием Аминазин.
- Седативная терапия (Валериана, отвар пустырника, Ново-Пассит).
- При обезвоживании назначают солевые растворы внутрь или внутривенно.
- Лечение витамином B1 нормализует тонус и нервно-мышечную передачу. Витамины дают ребенку внутрь или вводят внутримышечно. Питание матери также необходимо обогащать витаминами группы В.
- Рекомендуется согревающие процедуры на область желудка перед кормлением.
- Общий расслабляющий массаж.
Пилороспазм у взрослых также устраняется спазмолитиками и М-холинолитиками, но выбор препаратов более широкий. Миотропные спазмолитики способствуют расслаблению гладких мышц, а это сопровождается снижением тонуса и давления в пилорическом отделе желудка, улучшением кровоснабжения и восстановлением пассажа содержимого. Примером может служить Дюспаталин, который снижая тонус спазмированной мускулатуры, не оказывает влияния на перистальтику.
Показаны также комбинации спазмолитических средств с анальгетиками (Спазмалгон, Реналган, Спазмил-М, Баралгин М, Максиган). Применение транквилизаторов, снижающих тревогу, также дает хороший эффект.
Как мы выяснили ранее, пилоростеноз — это органическая патология. В связи с этим лечение пилоростеноза заключается в оперативном вмешательстве. Для обследования ребенок госпитализируется и на обследование отводится 3-7 дней, в течение которых уточняется диагноз и решается вопрос об операции. Истощенным детям до операции переливают кровь и вводят растворы под кожу и через прямую кишку.
Доктора
специализация: Педиатр / Хирург
Коханова Елена Анатольевна
2 отзываЗаписаться
Подобрать врача и записаться на прием
- Миотропные спазмолитики и комбинированные препараты: Но-шпа, Дюспаталин, Дроверин, Мебеверин, Необутин, Папаверин, Тримедат, Спазмомен, Спазмалгон, Реналган, Спазмил-М, Баралгин М, Максиган.
- М-холинолитики: Атропина сульфат, Бускопан, Метацин.
- Инфузионные растворы: Натрия хлорид 0,9%, раствор Глюкозы, Дисоль, Трисоль, Ацесоль, Рингера ацетат.
Часто задаваемые вопросы родителей о пилоростенозе – отвечает детский хирург
— Как часто встречается пилорический стеноз?
— У каждого из 300-500 младенцев в течение первых шести месяцев жизни может развиться пилоростеноз.
Тем не менее, он легко диагностируется в ходе регулярного осмотра педиатром еще до появления тяжелых симптомов.
— Эффективно ли лечение — операция пилоромиотомии — в долгосрочной перспективе?
— Да, ребенок может продолжать вести здоровый образ жизни и нормально расти после операции.
Нет никаких долгосрочных негативных последствий после проведенной операции.
— Может ли ребенок снова страдать от пилорического стеноза в будущем?
— Такое случается исключительно редко. У менее 1% детей, которые проходят лечение, снова развивается это состояние.
— Как различать ГЭРБ и пилоростеноз?
— Гастроэзофагеальная рефлюксная болезнь, или ГЭРБ, возникает, когда верхний сфинктер пищевода ребенка позволяет содержимому желудка подниматься до самого рта.
Состояние имеет сходные симптомы с пилорическим стенозом, но имеет разные причины и прогнозы. Есть ряд симптомов, по которым можно различить их.
Для ГЭРБ типичны следующие симптомы:
- Регулярная рвота.
- Нормальный стул.
- Может произойти в течение нескольких дней после рождения.
- Срыгивания колеблются по интенсивности.
Пилорический стеноз проявляется набором симптомов:
- Рвоты, постепенно усиливающиеся по тяжести и объему.
- Скудный стул, содержащий слизь и примеси желчи.
- Развивается через три-шесть недель после рождения.
- Интенсивность увеличивается в течение времени.
Ребенок истощен, теряет вес и плохо растет.
Оцените —
Пилоростеноз — частое хирургическое заболевание раннего детского возраста, встречающееся у 2—3:1000 новорожденных. Оно характеризуется гипертрофией циркулярного мышечного слоя, вызывающей сужение и удлинение пилорического отдела. Частота заболевания широко варьирует в зависимости от географических, сезонных и этнических факторов. У мальчиков пилоростеноз встречается в 4 раза чаще, чем у девочек.
Очевидна генетическая предрасположенность к этому заболеванию. Если у родителей был пилоростеноз, то у их детей пилоростеноз встречается в 15 раз чаще, чем при отсутствии его в семейном анамнезе. Причина гипертрофии циркулярных мышц пилоруса остается все еще неизвестной. Высказываются различные гипотезы, включая нарушение пептидергической или нитрергической иннервации, внеклеточных матричных белков, клеток гладкой мускулатуры и интестинальных гормонов.
Симптомы пилоростеноза
Основным симптомом пилоростеноза является обильная, многократная рвота (рвота «фонтаном»). Признаки пилоростеноза чаще всего проявляются на 2-4 неделе жизни, иногда — в первые дни после рождения. Установлено, что у 72,4 % детей рвота появляется в возрасте от двух до четырех недель и только у 7,7 % она наблюдается в первую неделю жизни.
Обычно симптоматика нарастает постепенно. Рвота возникает между кормлениями, сначала редкая, затем учащающаяся. Рвотные массы состоят из створоженного молока с кислым запахом, в них нет примеси желчи и крови. Объём рвотных масс больше объёма однократного кормления. Частота рвоты «фонтаном» за сутки обычно достигает 4-5 раз, т. е. меньше, чем число кормлений .
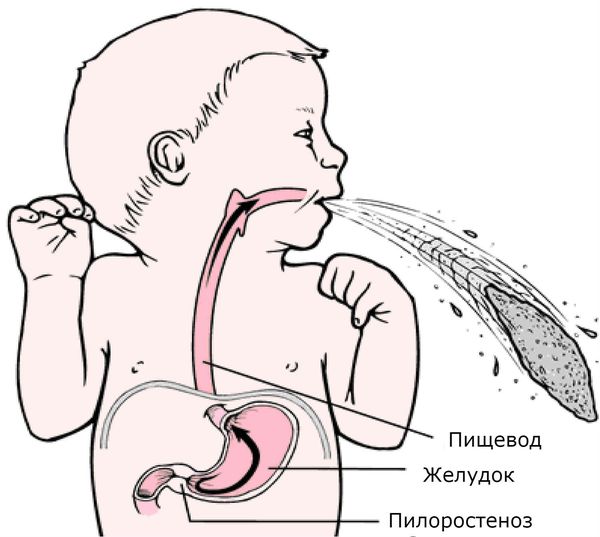
При осмотре верхней части живота определяются вздутие и видимые волнообразные сокращения (перистальтика) желудка, в виде волны на передней стенке живота, возникающие вскоре после кормления, но до рвоты. Они вызваны работой мышц стенки желудка, пытающихся с усилием протолкнуть пищу через суженный привратник в кишечник. Перистальтические волны на животе называются симптомом «песочных часов», это один из верных признаков пилоростеноза. Также при осмотре живота в верхнем отделе по средней линии определяется некоторое выбухание (утолщение мышцы привратника), при пальпации живота в этом отделе можно прощупать оливковообразное уплотнение. Как правило, ребёнок с пилоростенозом значительно отстаёт от возрастной нормы в массе тела.

Без своевременной диагностики и лечения состояние ребёнка становится тяжёлым, отмечается прогрессивная потеря массы тела, кожа становится сухой, черты лица заостряются, появляется голодное выражение лица, младенец выглядит старше своего возраста. Страдает общее состояние, ребёнок становится беспокойным, при затяжном течении вялость чередуется с приступами повышенного нервного возбуждения.
Время возникновения и тяжесть симптомов зависят от длины привратника, степени его сужения, а также от компенсаторных возможностей желудка ребёнка. У некоторых детей быстрее развивается декомпенсация (состояние, когда организм не может самостоятельно справиться с патологией) — обильная многократная рвота, потеря массы тела. Например, компенсаторные возможности снижены у недоношенных детей, а также при наличии перинатального поражения центральной нервной системы, дисбиозе кишечника, гипотрофии (отставании в массе тела) и т. д.
У взрослых пилоростеноз в большинстве случае проявляется спастической болью в верхней части живота. Человек чувствует тяжесть и боль в области желудка, возможна небольшая потеря в весе, тошнота, рвота, иногда возникают приступы сильной боли в поджелудочной области в виде колик.
Симптомы
Срыгивание и рвота — характерные симптомы для пилороспазма и для пилоростеноза, но выраженность и частота их при этих состояниях различна. При пилороспазме частота и объем непостоянны, даже могут полностью отсутствовать в отдельные дни. Рвота появляется с рождения. В рвотных массах нет патологических примесей, а количество рвотных масс, меньше количества полученного молока. Признаки обезвоживания отсутствуют или незначительно выражены, дети прибавляют в весе, но недостаточно по возрасту. Стул у ребенка ежедневный и не изменен. Характерно беспокойство ребенка, он криклив и отмечается нарушение сна. При осмотре живота не определяется видимая перистальтика желудка и патологических образований и болезненности в эпигастрии не обнаруживают.
Симптоматика пилороспазма у новорожденных более выражена. В конце второй-третьей недели от рождения появляется рвота «фонтаном», которая является основным симптомом этого заболевания. Она возникает между кормлениями — сначала через 15 минут после него, а позже этот интервал удлиняется. Это связано с тем, что желудок ребенка постепенно расширяется. Рвота сначала имеет периодический характер, а позже возникает после каждого кормления. Количество рвотных масс больше, чем объем, полученный ребенком за одно кормление.
Рвотные массы представлены створоженным молоком и не содержат примеси желчи. Крайне редко рвотные массы содержат прожилки крови (примесь крови из травмированных мелких сосудов или слизистой). Из-за постоянной рвоты ребенок остается голодным, беспокойным и к следующему кормлению имеет повышенный аппетит.
В 90-95% случаев у младенцев появляется склонность к запорам, что связано с недостаточным поступлением пищи в кишечник (ложный запор). Кал имеет темно-зеленый цвет из-за желчи, которая продолжает поступать в кишечник. В результате обезвоживания у детей уменьшается количество мочи и количество мочеиспусканий. При этом моча становится концентрированной темно-желтого цвета.
Вследствие упорной рвоты развивается истощение и обезвоживание, поэтому симптоматика пилоростеноза обязательно включает потерю веса. Вес ребенка оказывается меньшим, чем при рождении. У детей с упорной рвотой отмечается не только отставание в физическом развитии, но и выявляется железодефицитная анемия, происходит сгущение крови. Из-за потерь калия и хлора с рвотными массами и водой развиваются электролитные нарушения.
При осмотре живота часто определяется его вздутие и усиленная перистальтика желудка, которая напоминает «песочные часы». Родители описывают этот симптом так: «по животу ходят волны». Наличие перистальтики желудка — это наиболее важный симптом сужения привратника. Перистальтические волны можно вызвать поглаживанием в области желудка или если дать ребенку воды. На перистальтику малыш реагирует плачем, иногда появляется рвота. При прощупывании живота между пупком и мечевидным отростком справа определяется уплотненный пилорический отдел желудка в форме сливы.
Симптомы пилороспазма у взрослых в большинстве случаев включают спастическую боль в эпигастрии. У больных появляется ощущение тяжести и боли в области желудка, возможна небольшая потеря веса, тошнота, периодическая рвота и приступы интенсивной боли в подложечной области в виде колик. На высоте боли при длительном приступе снижаться количество выделяемой мочи. После приступа боли наступает мочевой криз — отделяется светлая моча в большом количестве.