Общий наркоз — что это такое? виды наркоза. препараты для наркоза
Содержание:
- Возможные последствия для организма
- Особенности эндотрахеального наркоза.
- История
- Isoflurane — Изофлуран
- Побочные эффекты
- Механизм действия ингаляционных наркозных средств (теории наркоза)
- Виды наркоза
- Препараты для ингаляционного наркоза. Жидкие ингаляционные анестетики
- Клиническое применение
- Отдельные виды наркоза
Возможные последствия для организма
Существует несколько объяснений причин последствий общего наркоза. В первую очередь введенные препараты могут влиять на артериальное давление, вызывая у пациента микроинсульт, изначально незаметный для человека. Кроме этого, анестетик нарушает обменный баланс, провоцируя отмирания нервных клеток. Большему риску развития последствий после наркоза подвержены пожилые люди и дети.
В медицинской терминологии все побочные эффекты от перенесенного наркоза принято разделять на ранние (проявляются во время наркоза или пробуждения) и поздние (могут наблюдаться на протяжении года). К ранним последствиям относятся:
- Кома мозга, при которой деятельность всех процессов в организме замедляется, что становится причиной повреждения отдельных участков головного мозга.
- Анафилактический шок — резкая аллергическая реакция организма на вводимый препарат. Характеризуется снижением давления, также могут проявиться сыпь на коже и слизистых оболочках.
- Повреждение глазного яблока, в результате чего, пациент может потерять зрение, либо значительно снизится его уровень.
- Нарушение работы нервных каналов.
Очень редко из-за сильной аллергической реакции на препараты анестезии, происходит отек гортани, который перекрывает доступ кислорода. В этом случае человек скоропостижно умирает от асфиксии.
Поздние негативные последствия общего наркоза могут проявиться спустя пару дней и даже недель. К ним относятся следующие:
- Ярко-выраженные боли в голове, которые не поддаются снижению под действием никаких обезболивающих препаратов. В таких ситуациях допускается использование анальгетиков наркотического характера.
- Сильные головокружения. Могут длиться от пары часов и до нескольких недель. Для того, чтобы избежать травм, пациенту рекомендуют постельный режим и обильное питье.
- Наблюдается резкая потеря волос.
- Качество сна значительно снижается. Человек может просыпаться несколько раз за ночь или вообще не спать.
- Развитие «панических атак». Проявляются не только после операции, но и после восстановления пациента.
- Частичная либо полная потеря памяти из-за временного кислородного голодания головного мозга. Чаще проявляется в детском возрасте (например, дети, после перенесенной операции очень часто забывают таблицу умножения, некоторые буквы и цифры).
- Частые судороги икорных мышц. Судороги бывают такими острыми, что человек не может их терпеть. Для снижения их активности, назначаются дополнительные препараты, которые вводятся внутримышечно.
- Рвота и непосредственно сама тошнота. Проявляется как на ранних, так и поздних этапах после наркоза.
- Ощущение дискомфорта на коже. У пациента могут сильно зудеть некоторые части тела.
Чаще всего негативные последствия наркоза сказываются на сердце. У человека могут проявиться следующие неприятные симптомы:
- Сбои в работе сердечной мышцы.
- Учащение пульса в несколько раз.
- Артериальное давление поднимается до опасных отметок (свыше 220-240).
- Отдышка, возникающая после минимальных физических нагрузок.
Также негативному влиянию общей анестезии могут подвергаться почки и печень:
- Снижается клубочковая фильтрация (почкам становится тяжелее справляться со своей работой – выведением токсических веществ из организма).
- Нарушение работы печени проявляется в снижении очистительной функции и уменьшении выработка желчи.
Подобные случаи в медицинской практике встречаются редко
Однако, важно перед оперативным вмешательством пройти полное обследование организма и сдать биохимические анализы крови и мочи. Это даст возможность диагностировать наличие сопутствующих заболеваний, которые могут стать противопоказанием к общей анестезии
Среди них:
- Хронические заболевания сердечной системы.
- Болезни почек и печени.
- Алкоголизм.
- Наличие аллергических реакций на используемые во время анестезии препараты.
- Предыдущее наркозы, которые негативно отразились на организме.
- Наличие сахарного диабета.
- Ожирение.
Таким образом, наркоз имеет определенные пагубные последствия на организм, однако, в случае хирургического вмешательства обойтись без него невозможно. Кроме этого, избавиться полностью от негативного воздействия анестезии можно спустя год, после ее введения.
Особенности эндотрахеального наркоза.
Эндотрахеальный наркоз у стоматологических больных проводится так же, как у больных общехирургического профиля. Следует отметить, что характер патологического процесса в челюстно-лицевой области может создать значительные трудности для интубации трахеи. Это наблюдается при заболеваниях, когда плохо или вообще не открывается рот (анкилозы и контрактуры), при опухолях в области языка, дна полости рта, глотки, гортани; при микрогении, макрогнатии, микростоме, рубцах в области шеи и др. У таких больных в ряде случаев интубацию трахеи удается провести только с помощью фиброскопа. Возникает необходимость в особенно тщательной и надежной фиксации интубационной трубки, так как перемещение головы больного во время операции может привести к экстубации. Возможен перегиб трубки с развитием дыхательной недостаточности. Во время эндотрахеального наркоза и операции опасность аспирации крови и слюны почти исключена, а проходимость верхних дыхательных путей обеспечена (при постоянном контроле). В послеоперационном периоде из-за отека мягких тканей языка, дна полости рта, наличия раневого отделяемого во рту, анатомических изменений тканей в области верхних дыхательных путей возможно развитие дыхательной недостаточности. В связи с хорошей васкуляризацией и особенностями артериальной и венозной систем челюстно-лицевой области во время некоторых операций возникает значительное кровотечение. Механическим способом не всегда возможно предотвратить выраженную кровопотерю, поэтому большое значение имеет своевременное и полноценное восполнение кровопотери. Нарушаются кислотно-щелочное состояние и водно-электролитный баланс, которые требуют коррекции во время операции и в послеоперационном периоде. Лицо оперируемого больного закрыто стерильной простыней, поэтому анестезиолог не может ориентироваться на глазные рефлексы для контроля глубины наркоза. В связи с этим особенно важен уровень квалификации врача-анестезиолога. При операциях в полости рта нецелесообразно использование общих анестетиков, которые повышают рефлекторную возбудимость слизистой оболочки верхних дыхательных путей (циклопропан, кеталар). На фоне их применения чаще возникает рефлекторный ларинго- или бронхоспазм, особенно при манипуляциях на тканях ротоглотки и гортани. Учет особенностей наркоза и операции является залогом благополучного течения анестезии, исключает возможности тяжелых осложнений у стоматологических больных.
Показания: оперативные вмешательства в челюстно-лицевой области, которые сопровождаются опасностью нарушения проходимости верхних дыхательных путей вследствие изменения анатомических соотношений тканей и органов полости рта, рото- и носоглотки; угроза аспирации крови, слюны и инородных тел в трахею и бронхи. Его применяют при длительных и травматичных операциях, когда возникает необходимость в предотвращении нарушений функций внутренних органов и систем; при операциях на мягких тканях лица, когда наркозная маска закрывает операционное поле; иногда — при проведении реанимационных мероприятий. В стоматологическом стационаре под эндотрахеальным наркозом проводят резекцию верхней или нижней челюсти; футлярно-фасциальное иссечение клетчатки шеи, резекцию языка; остеотомию при анкилозе височно-нижнечелюстного сустава, реконструктивные операции на верхней и нижней челюстях; радикальную ураностафилопластику, иссечение рубцов и замещение их свободными кожными лоскутами или филатовским стеблем; удаление сосудистых новообразований мягких тканей лица, языка, дна полости рта; пластические и реконструктивные операции на мягких тканях лица и шеи; удаление новообразований околоушной слюнной железы и другие обширные операции.
Противопоказания: острые респираторные заболевания верхних дыхательных путей, острые бронхиты, фарингит, пневмония, инфекционные заболевания, острые заболевания печени и почек, инфаркт миокарда, сердечно-сосудистая недостаточность в стадии декомпенсации, острые заболевания желез внутренней секреции.
История
Первые обезболивающие средства изготавливались из различных растений (опия, конопли, белены, цикуты и пр.) в виде настоев или отваров, а также «сонных губок». Губки пропитывались соком растений и поджигались. Вдыхание паров усыпляло больных.
В XIII веке испанец Р. Луллий открыл эфир, в Парацельс описал его обезболивающие свойства.
Изначально эфир был известен под названием сладкого купороса.
Во второй половине января 1845 года в бостонской клинике (США) стоматолог Хорас Уэллс впервые выступил с рассказом о своем открытии особого свойства «веселящего газа», позволявшего безболезненно проводить хирургические операции. В те времена мало кто верил в возможность избавить пациентов от мучительной боли, сопровождавшей любое хирургическое вмешательство. Поэтому публика, присутствовавшая при выступлении Уэллса, была настроена крайне скептически. Однако Уэллс и его ученик Мортон были полны энтузиазма. После небольшого вступления Уэллс приступил к демонстрации нового метода на примере удаления зуба. Стать пациентом тогда отважился один из вольных слушателей, грузный мужчина с красным лицом. «Из своего портфеля Уэллс вынул несколько зубоврачебных инструментов и уложил их рядом с операционным столом, приведенным в согнутое положение. Затем он попросил незнакомца занять на нем место и зажать в зубах резиновую грушу, а сам начал выкручивать прикрепленный к ней деревянный кран.» Через несколько мгновений голова незнакомца закатилась и он перестал двигаться. Тогда Уэллс взялся за щипцы. Первое время пациент был неподвижен и ничего не чувствовал, и Уэллс уже смог установить щипцы на больной зуб. За последовавшим резким рывком раздался громкий вопль незнакомца. Наркоз перестал действовать. Вероятно, следовало учесть большую массу тела пациента и немного увеличить дозу газа, но было уже поздно. Демонстрация состоялась и завершилась фиаско. Уэллс был в замешательстве, а публика осмеяла его и выставила шарлатаном. Судьба сыграла с исследователем злую шутку. Никто не заметил тогда, как человек, в дальнейшем признанный первым, кто продемонстрировал безболезненную операцию, Мортон, покинул зал бостонской больницы, оставив своего учителя Уэллса наедине со своей неудачей. А уже меньше чем через год 16 октября 1846 года в той же самой бостонской клинике Уильям Томас Грин Мортон провёл «первую» публичную демонстрацию эфирного наркоза при операции удаления подчелюстной опухоли. И возымел громкую славу. А забытый всеми Хорас Уэллс спустя всего два года, в 1848, покончил жизнь самоубийством, вдохнув хлороформ и сделав глубокий надрез в месте прохождения бедренной артерии. Это был первый, и, по видимости, единственный случай суицида под наркозом.
В России эфирный наркоз был впервые применён 7 февраля 1847 года Ф. И. Иноземцевым, а 14 февраля русский учёный и врач Николай Иванович Пирогов впервые применил его для обезболивания при операции.
В 1847 году шотландский акушер Дж. Симпсон впервые использовал хлороформ для наркоза во время приёма родов.
В конце XX века для наркоза начали использовать ксенон.
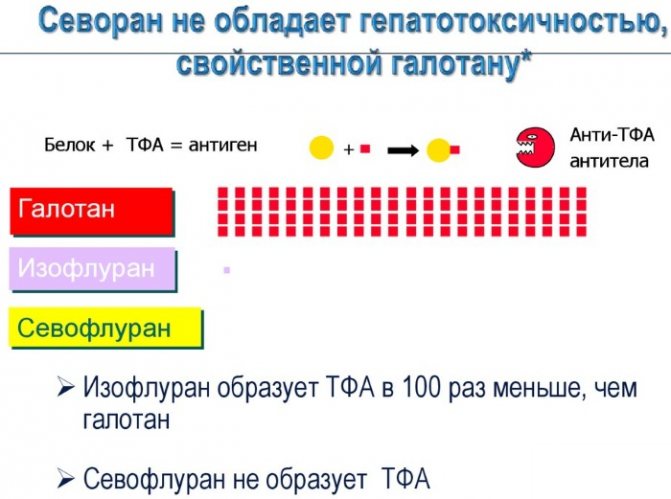
Isoflurane — Изофлуран
Форма выпуска:
— фл. 100 мл, 250 мл.
Вызывает хорошую
анальгезию и расслабление мышц,
потенцирует действие недеполяризующих
миорелаксантов. Бронходилатирующее
действие относительно слабое. Для
изофлурана характерна минимальная
биотрансформация с низким риском
печеночных и почечных токсических
эффектов.
Недостатки:
-
обладает
резким запахом, раздражает верхние
дыхательные пути -
сенсибилизация
миокарда к катехоламинам (слабее, чем
у галотана) -
сильнее других
ингаляционных анестетиков снижает
минутную вентиляцию легких -
коронарная
вазодилатация с развитием синдрома
«коронарного обкрадывания»
Препарат
противопоказан:
-
при повышенном
внутричерепном давлении; -
при злокачественной
гипертермии в анамнезе.
Enflurane—
Энфлуран—
по
свойствам близок к
галотану.
Форма выпуска:
— фл. по 125 мл, 250 мл.
Сенсибилизирует
миокард к катехоламинам слабее, чем
галотан. Способен расслаблять скелетную
мускулатуру и имеет более слабое
анальгетическое действие. Не раздражает
верхние дыхательные пути. При длительном
назначении нефротоксичен из-за почечного
метаболизма с образованием в почках
ионов фтора.
Десфлуран—
наиболее легко управляемый анестетик
(наряду с севофлураном и закисью азота),
т.е. имеет быстрое начало действия и
период пробуждения. Однако имеет ряд
недостатков,
делающих его использование проблематичным:
-
имеет
низкую температуру кипения (23ºС), что
требует использования специальной
аппаратуры; -
очень
едкий запах,
всегда
вызывающий кашель, задержку дыхания
и ларингоспазм (поэтому никогда не
применяется для введения в наркоз); -
при
быстром увеличении концентрации
повышает тонус симпатической нервной
системы, что приводит к тахикардии и
повышению АД.
Севофлуран—
ближе
всех других ингаляционных анестетиков
к идеальному средству для наркоза: не
огнеопасен, очень быстрое начало действия
и быстрое пробуждение, вызывает наркоз
с достаточной анальгезией и миорелаксацией.
Не
имеет запаха, не раздражает дыхательные
пути, незначительно влияет на
сердечно-сосудистую систему. При
длительной анестезии из-за накопления
большого количества метаболитов (ионов
фтора) может оказать нефротоксическое
действие. Используется, как и галотан,
также и в педиатрической практике.
Противопоказан:
-
при
тяжелой гиповолемии; -
при
злокачественной гипертермии; -
при
внутричерепной гипертензии.
Газообразные
вещества
Nitrogeniumoxydulatum—
Азота закись
N2O
Представляет
собой бесцветный газ, не воспламеняется
(но горение поддерживает), не взрывоопасен.
Храниться в больших баллонах под
давлением в сжиженном состоянии, вводят
в дыхательные пути с помощью аппаратов.
Закись
азота является легко управляемым, но
слабым анестетиком. Очень быстро
проникает в ЦНС, вызывает хорошую
анальгезию, сопоставимую с силой
морфином. Однако вызывает неглубокий
наркоз до стадии III1,
стадия возбуждения проявляется
опьянением, мышечная релаксация
отсутствует. Из-за опасности гипоксии
его используют в концентрации 50-80% в
смеси с кислородом (50-20%).
Не
имеет запаха, не раздражает ткани
дыхательных путей (нет удушья, спазма
голосовой щели), минутный объем дыхания
уменьшает незначительно. Закись азота
умеренно стимулирует симпатическую
нервную систему, вследствие чего АД и
ЧСС не изменяются или слегка увеличиваются.
Как и другие анестетики снижает почечный
кровоток и диурез.
Закись
азота малотоксична, однако может вызвать
побочные
эффекты:
-
диффундирует
в воздухсодержащие полости, увеличивая
их объем; -
при
длительном применении вызывает окисление
кобальта в молекуле В12,
что может вызвать лейкопению,
мегалобластическую анемию, нейропатию; -
оказывает
тератогенное действие.
Закись азота
используют:
-
для обезболивания
при травмах, инфаркте миокарда, родов; -
при
выполнении малых хирургических
вмешательств, в стоматологии; -
в
сочетании с другими средствами для
наркоза (например, с фторотаном) с целью
ускорения наступления наркоза и
уменьшения их концентрации.
Противопоказана:
-
в первой половине
беременности; -
у
пациентов с воздушной эмболией, кишечной
непроходимостью, пневмотораксом и
легочными кистами.
Эфир
для наркоза. Одно
из первых в истории анестезиологии
средств для наркоза. В настоящее время
не используется из-за горючести,
взрывоопасности, выраженной стадии
возбуждения и др. недостатков.
Побочные эффекты
Данное анестетическое средство известно своими побочными эффектами, среди которых можно выделить:
- Пары препарата раздражают слизистую оболочку дыхательных путей. Это становится причиной увеличения секреции бронхиальных желез и усилению слюноотделения;
- Зачастую в начале процедуры после подачи анестетика наблюдается спазм гортани;
- Увеличение артериального давления, наблюдается тахикардия, что связано с увеличением концентрации в крове адреналина и норадреналина;
- После проведения операции зачастую у пациентов регистрируется рвота, угнетение дыхания;
- Из-за раздражения слизистой дыхательных путей вполне может начать развиваться бронхопневмония.
Механизм действия ингаляционных наркозных средств (теории наркоза)
Наркоз вызывают вещества
различного химического строения
— инертные газы
(ксенон), простые неорганические (азота
закись) и органические (хлороформ)
соединения, сложные органические
молекулы (галоалканы, эфиры).
Первые объяснения механизма
наркоза базировались на физико-химических
свойствах препаратов. Согласно теории
липидорастворимости, наблюдается
корреляция между растворимостью
наркозных средств в липидах мембран
нервной ткани и анестезирующей
активностью (Г. Мейер,
1899; Э. Овертон,
1901), В дальнейшем
было установлено, что общие анестетики
сильнее подавляют синаптическую передачу
нервных импульсов, чем проведение по
аксонам.
Иван Петрович Павлов называл
наркоз функциональной асинапсией.
Николай Евгеньевич Введенский полагал,
что общие анестетики действуют на
нервную систему как сильные раздражители
и вызывают фазы парабиоза, уменьшая
лабильность отдельных нейронов и ЦНС
в целом.
По современным данным общие
анестетики изменяют физико-химические
свойства липидов мембран нейронов и
нарушают взаимодействие липидов с
белками ионных каналов. При этом
уменьшается транспорт
в нейроны ионов натрия,
сохраняется выход менее гидратированных
ионов калия, в
1,5 раза возрастает
проницаемость хлорных каналовов,
управляемых ГАМКд-рецепторами. Итогом
этих эффектов становится
гиперполяризация с усилением процессов
торможения.
Общие анестетики подавляют
вход в нейроны ионов кальция, блокируя
Н-холинорецепторы; снижают подвижность
Са24
в мембране, поэтому
блокируют кальцийзависимое выделение
возбуждающих нейромедиаторов.
Наиболее чувствительны к
действию общих анестетиков полисинаптические
системы ЦНС
— кора больших
полушарий (1013-1014
синапсов), таламус, ретикулярная формация,
спинной мозг. К наркозу устойчивы
дыхательный и сосудодвигательный центры
продолговатотого мозга.
Неодинаковая реакция
структур ЦНС на действие общих анестетиков
приво-т к последовательному развитию
стадий наркоза. Классические
4 стадии наркоза
вызывает эфир:
1.
Анальгезия
(3-8 минут)
Помрачение сознания
(нарушение ориентации, бессвязная речь),
утрачивается болевая, затем
температурная и тактильная чувствительность,
в конце стадии наступают амнезия и
потеря сознания (угнетение коры больших
полушарий, »
таламуса, ретикулярной формации).
2.
Возбуждение (делирий;
1-3 минуты в зависимости
от индивидуальных особенностей больного
и квалификации анестезиолога)
Бессвязная речь, двигательное
беспокойство с попытками пациента уйти
с операционного стола, повышаются
рефлексы, тонус скелетных мышц, возможна
рвота из-за раздражения желудка
проглатываемой слизью, содержащей эфир.
Типичные симптомы возбуждения
— гипервентиляция,
рефлекторная секреция адреналина с
тахикардией и артериальной гипертензией
(операция недопустима).
В стадии возбуждения
выключается внутрицентральное торможение
в коре больших полушарий, а также
ослабляется тормозящее влияние коры
на базальные ганглии, мозжечок, ствол
мозга и спинной мозг.
3.
Хирургический наркоз, состоящий из
4 уровней
(наступает через 10-15
минут после начала ингаляции)
• Уровень
движения глазных яблок (легкий наркоз)
Кругообразные движения
глазных яблок, сужение зрачков с
сохранением живой реакции на свет
(растормаживаются центры глазодвигательного
нерва в среднем мозге), угасают
поверхностные кожные рефлексы, сохраняется
активное дыхание при участии
межреберных мышц и диафрагмы,
• Уровень
роговичного рефлекса (выраженный наркоз)
Глазные яблоки фиксированы,
зрачки умеренно сужены, роговичный,
глоточный и гортанный рефлексы
утрачены, тонус скелетных мышц снижается
в результате распространения торможения
на базальные ганглии, ствол головного
мозга и спинной мозг.
• Уровень
расширения зрачков (глубокий наркоз)
Зрачки расширяются, вяло
реагируют на свет, рефлексы утрачены,
тонус скелетных мышц снижен, дыхание
поверхностное, частое, приобретает
диафрагмальчый характер.
Глубокий наркоз непосредственно
граничит с агональной стадией. В
настоящее время анестезиологи используют
для проведения хирургических операций
уровень выраженного наркоза, а полное
расслабление скелетных мышцы обечивают
введением миорелаксантов.
Виды наркоза
масочный, эндотрахеальный и эндобронхиальный.
- неингаляционный (внутривенный, внутривенный с ИВЛ, внутримышечный, ректальный и др.);
- комбинированный наркоз (обезболивание достигается последовательным применением различных наркотических средств и способов их введения).
В зависимости от того, что происходит во время наркоза с дыханием больного, различают наркоз со спонтанным (самостоятельным) дыханием и с искусственной вентиляцией легких (ИВЛ). Второй вариант обычно требует интубации трахеи (в дыхательные пути вводится специальная трубка, после того как больной засыпает) или применения других методов, обеспечивающих возможность вдувать воздух, кислород или газовые смеси в легкие больного при помощи аппарата ИВЛ или специального мешка.
Препараты для ингаляционного наркоза. Жидкие ингаляционные анестетики
Эфир
– этиловый или диэтиловый эфир. Бесцветная
летучая жидкость со своеобразным
запахом. Удельный вес эфира 0, 714—, 715
г/мл. Температура кипения 34-35С.
Хорошо растворим в жирах и спирте. 1 мл
жидкого эфира дает при испарении 230 мл
пара. Взрывоопасен, пары хорошо горят.
Хранится в плотно укупоренных темных
флаконах, так как на свету разлагается
с образованием вредных продуктов,
которые раздражают дыхательные пути.
Для наркоза применяется специально
очищенный эфир (Aether pro narcosi). Обладает
достаточной широтой терапевтического
действия и сильным наркотическим
эффектом. Выделяется из организма через
легкие.
Отрицательные
свойства.
Плохо переносится больными; длительное
усыпление и пробуждение; выражена стадия
возбуждения; возбуждает симпатико-адреналовую
систему; раздражает слизистые оболочки
дыхательных путей, вызывая увеличение
секреции бронхиальных желез; токсичен
для паренхиматозных органов; довольно
медленно выводится из организма; нередко
наблюдается тошнота, рвота.
Фторотан
(галотан, флюотан, наркотан)
— прозрачная бесцветная
жидкость с нерезким сладковатым запахом.
Температура кипения 50,2 °С. Хорошо
растворим в жирах. Взрывобезопасен.
Хранится в темных флаконах. Обладает
мощным наркотическим эффектом: примерно
в 4-5 раз мощнее эфира, вызывает быстрое
наступление наркоза (3-4 мин), с приятным
усыплением, практически без фазы
возбуждения и быстрое пробуждение.
Фторотан не раздражает слизистых
дыхательных путей, поэтому может быть
использован у больных с заболеваниями
органов дыхания, и быстро элиминируется
из организма. Фторотановый наркоз хорошо
управляемый. Отрицательным свойством
является небольшая широта фармакологического
действия. При передозировке угнетается
сердечно-сосудистая деятельность,
снижается артериальное давление.
Токсичен для печени. Фторотан повышает
чувствительность сердечной мышцы к
адреналину и норадреналину, в связи с
чем эти препараты во время наркоза
фторотаном применять не следует.
Метоксифлюран
(пентран, ингалан)
– бесцветная прозрачная жидкость с
характерным фруктовым запахом. Температура
кипения 104°С, невзрывоопасен. Обладает
мощным наркотическим эффектом, сильнее
эфира. Наркотический сон наступает
медленно, через 8-10 мин. Характерна
выраженная стадия возбуждения, пробуждение
наступает медленно. Обладает минимальным
токсическим действием на организм.
Однако длительная анестезия и большие
дозы оказывают отрицательное действие
на сердце, дыхательную систему и почки.
Повышает чувствительность миокарда к
адреналину и норадреналину.
Трилен
— прозрачная
жидкость с резким запахом. Температура
кипения 87,5˚С. Не взрывоопасен. Разлагается
на свету, поэтому хранится в темных
флаконах. Обладает выраженным
обезболивающим эффектом. Отрицательным
свойством является узкий диапазон между
наркотической и терапевтической дозой.
Поэтому его не следует использовать
при длительных операциях. В больших
концентрациях урежает дыхание и вызывает
нарушения сердечного ритма. Повышает
чувствительность миокарда к адреналину
и норадреналину.
Энфлюран
(этран) — прозрачная,
бесцветная жидкость с приятным запахом.
Не воспламеняется. Обладает мощным
наркотическим действием. Вызывает
быстрое наступление наркотического
сна и быстрое пробуждение. Имеет хорошее
миорелаксирующее действие, не угнетает
сердечную деятельность и дыхание, не
вызывает аритмии даже при высоких
концентрациях адреналина и норадреналина.
Гепатотоксическое действие меньше, чем
у фторотана. Является хорошей альтернативой
ему.
Такие
ингаляционные анестетики как хлороформ
и хлорэтил в настоящее время не
применяются. В тоже время в последние
десятилетия широкое распространение
получили современные анестетики-изофлюран,
севофлюран, десфлюран, обладающие мощным
наркотическим действием и меньшим
количеством негативных воздействий на
организм.
Клиническое применение
Главная цель наркоза — замедление реакций организма на оперативное вмешательство, прежде всего ощущения боли. При этом медикаментозный сон, с которым чаще всего и ассоциируется понятие «наркоз», является лишь одним компонентом наркоза
При проведении наркоза также важно подавление или значительное снижение выраженности вегетативных (автоматических) реакций организма на хирургическую травму, которые проявляются увеличением частоты сердечных сокращений (тахикардия), повышением артериального давления (артериальная гипертензия) и другими явлениями, которые могут иметь место даже при выключенном сознании. Это подавление вегетативных реакций называется обезболиванием или анальгезией
Третий компонент наркоза — миорелаксация, или расслабление мышц, необходимое для обеспечения нормальных условий для работы хирургов.
Боль и борьба с нею — это главный приоритет: не будет боли — не запустятся физиологические (в контексте боли — принимающие патологическое значение) механизмы защиты. Это главная задача анестезиолога: не допустить такого развития событий.
1940—1950-е годы. Доктор Василий Веселаго (Франция) делает наркоз.
Отдельные виды наркоза
Масочный наркоз. При этом виде наркоза анестетик в газообразном состоянии подается в дыхательные пути пациента через маску специальной конструкции. Пациент может дышать сам, или же газовая смесь подается под давлением. При проведении ингаляционного масочного наркоза необходимо заботиться о постоянной проходимости дыхательных путей. Для этого существует несколько приемов.
1.Запрокидывание головы и установление ее в положении ретрофлексии.
2.Выведение нижней челюсти вперед (препятствует западению языка).
3.Установление ротоглоточного или носоглоточного воздуховода.
Масочный наркоз достаточно тяжело переносится больными, поэтому используется не так часто – при небольших оперативных вмешательствах, которые не требуют миорелаксации.
Преимущества эндотрахеального наркоза. Это обеспечение постоянной устойчивой вентиляции легких и предупреждение закупорки дыхательных путей аспиратом. Недостаток
– более высокая сложность выполнения данной процедуры (при наличии опытного анестезиолога данный фактор не имеет особого значения).
Эти качества эндотрахеального наркоза обусловливают область его применения.
1.Операции с повышенным риском аспирации.
2.Операции с применением миорелаксантов, особенно торакальных, при которых часто может возникнуть потребность раздельной вентиляции легких, что достигается применением двухпросветных интубационных трубок.
3.Операции на голове и шее.
4.Операции с поворотом тела на бок или живот (урологические и др.), при которых самостоятельное дыхание резко затрудняется.
5.Длительные оперативные вмешательства.
В современной хирургии сложно обойтись без применения миорелаксантов.
Эти препараты используются для проведения наркоза при интубированной трахее, полостных операциях, особенно при проведении оперативных вмешательствах на легких (интубация трахеи двухпросветной трубкой позволяет проводить вентиляцию только одного легкого). Они обладают свойством потенцировать действие других компонентов наркоза, поэтому при их совместном применении концентрация анестетика может быть снижена. Помимо наркоза, они используются в лечении столбняка, экстренной терапии ларингоспазма.
Для проведения комбинированного наркоза одновременно применяется несколько препаратов. Это либо несколько препаратов для ингаляционного наркоза, либо сочетание внутривенного и ингаляционного наркоза, либо применение анестетика и миорелаксанта (при вправлении вывихов).
Вкомбинации с наркозом используются и специальные методы воздействия на организм
–управляемая гипотония и управляемая гипотермия. С помощью управляемой гипотонии добиваются снижения перфузии тканей, в том числе в зоне оперативного вмешательства, что приводит к минимизации кровопотери. Управляемая гипотермия или снижение температуры либо всего организма, либо его части приводят к снижению потребности тканей в кислороде, что позволяет проводить длительные вмешательства с ограничением