Пути передачи вируса папилломы
Содержание:
Профилактика вируса папилломы человека
Защититься от инфицирования вирусом папилломы человека на 100% представляется возможным только при условии полного отсутствия половых контактов. Кроме того, низкий процент инфицирования вирусом папилломы человека наблюдается в группе лиц, имеющих одного интимного партнера. В остальных случаях процент инфицирования данным вирусом чрезвычайно высок, а с каждой сменой полового партнера риск попадания вируса папилломы человека в восприимчивый организм прогрессивно увеличивается.
Эпидемиологи отмечают, что барьерные методы защиты в виде презерватива и разнообразных кремов не способны полноценно защитить от заражения вирусом папилломы человека, так как помимо полового способа распространения возможен также контактно-бытовой. Непосредственно после инфицирования, а также в течение первых двух лет определить вирус папилломы человека в инфицированном организме практически невозможно. Данная особенность патогенеза заключается в том, что в начальном периоде патогенеза иммунный аппарат человека не способен распознать и устранить вирусные частицы.
Иммунологи едины во мнении, что при нормальной или повышенной функции иммунного аппарата человека, можно полностью обеспечить иммунную защиту от вируса папилломы человека, что следует учитывать при разработке профилактических мероприятий
Особое внимание следует уделять повышению активности системы факторов неспецифической защиты, которые оказывают ингибирующее влияние на первичные звенья развития инфекционных патологий. В то же время факторам специфического иммунитета требуется более продолжительный период времени для распознания и устранения любых вирусных частиц, включая вирус папилломы человека
Для повышения активности факторов неспецифического иммунитета необходимо обращать повышенное внимание на вопросы коррекции пищевого поведения, избежание вредных привычек. Кроме того, необходимо соблюдать личную гигиену и поддерживать кислотно-щелочной баланс кожных покровов, так как именно от этих факторов зависит общее состояние организма
Многочисленные рандомизированные исследования, главным вопросом которых являлась оценка необходимости разработки специфических мер профилактики вируса папилломы человека, закончились выводами о том, что заражение женщин репродуктивного возраста данным видом инфекции происходит на втором году активной интимной жизни. Исключение не составляют даже женщины, имеющие одного постоянного полового партнёра. Учитывая данные статистические показатели, анализ на вирус папилломы человека должна ежегодно сдавать каждая женщина после начала половой жизни.
Единственным вариантом эффективной профилактики является прививка от вируса папилломы человека. Первые научные разработки вакцины против вируса папилломы человека были начаты в 1980 году и в настоящий момент эффективными считаются лишь три разновидности вакцины. Каждая из этих вакцин оказывает профилактическое фармакологическое действие только в отношении нескольких типов вируса. Вирус папилломы человека 18 типа, например, можно предотвратить методом плановой иммунизации детей в возрасте девяти лет и до начала половой жизни.
Суть иммунизационной защиты, которая формируется после применения прививки, заключается в предотвращении развития у женщин онкопатологии шейки матки и остроконечных кондилом. Прививка от вируса папилломы человека должна проводиться трехкратно внутримышечно.
Вирус папилломы человека – какой врач поможет? При наличии или подозрении на развитие вируса папилломы человека следует незамедлительно обратиться за консультацией к таким врачам как гинеколог, онколог.
Типы ВПЧ
В настоящее время известно более 100 типов ВПЧ. Некоторые из них относительно безопасны для здоровья человека, другие могут активировать развитие онкологического процесса. Чаще всего клинические признаки заболевания на первых этапах не проявляются. Обычно первые симптомы возникают после действия провоцирующих факторов.
По онкологической активности такие вирусы классифицируют на:
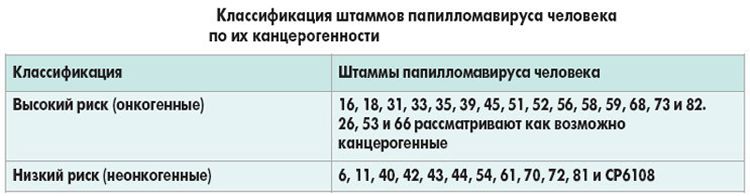
- Штаммы с высоким онкогенным риском (18, 16, 31, 33 и т.д.)
- Штаммы с низким онкогенным риском (6, 11, 32, 40-44, 72)
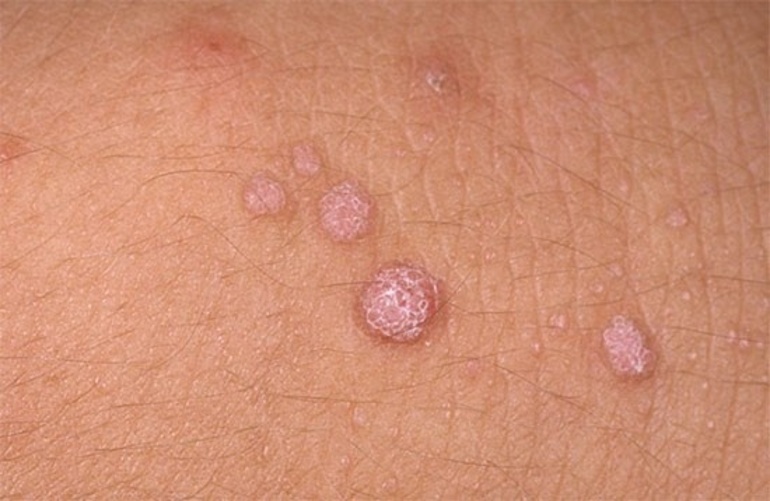
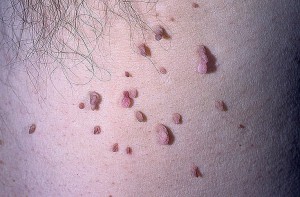
Низкоонкогенные штаммы вирусов приводят к возникновению бородавок и папиллом кожных покровов на поверхности тела.
Высокоонкогенные штаммы вызывают образование кондилом в аногенитальной зоне, на поверхности шейки матки у женщин и полового члена у мужчин.
Длительное воздействие на организм 16,18, 31,33 типов вируса может приводить к дисплазии шейки матки и более грозному заболеванию — раку шейки матки.
Однако, даже при наличии в организме ВПЧ высокоонкогенного риска онкологическая патология развивается далеко не всегда. Своевременное обращение к опытным врачам для диагностики, правильно подобранное лечение, позволят Вам никогда не столкнуться с опасными клиническими проявлениями вируса папилломы человека.
Как можно заразиться
Инфицируются данным возбудителем одинаково часто женщины и мужчины.
Основным путем передачи принято считать половой. Обычно ВПЧ заражаются после первого полового контакта, но выделяют и другие пути передачи инфекции:
- Вертикальный. То есть, во время прохождения по родовым путям женщины инфицированной ВПЧ, новорожденный может заразиться.
- Аутоинокуляция. Возможно самозаражение ( перенос с одного участка тела на другой) во время проведения эпиляция или бритья.
- Контактно-бытовой. Вирус папилломы человека некоторое время остается жизнеспособным в окружающей среде. Поэтому им можно заразиться после посещения общественных мест (баня, спортивный зал, бассейн).
- Контактный. Возможно заражение через раневую поверхность на коже или слизистых оболочках (ссадины, раны, ушибы).
- Половой. Самый распространённый путь заражения .
Заразиться вирусной инфекцией может каждый. Чтобы своевременно ее диагностировать, нужно проходить профилактические осмотры у доктора, для определения первых симптомов патологии.
Основные проявления инфекции
Наличие папилломовирусной инфекции может длительное время не иметь клинических проявлений. Инкубационный период болезни может длится несколько лет, в течение которых пациент может заражаться различными типами вируса. Только после воздействия провоцирующих факторов (иммунодефицит, переохлаждение, стрессовые ситуации) можно наблюдать признаки ВПЧ инфекции. В большинстве случаев в течение 1-2 лет происходит самоизлечение от этой инфекции, но у некоторых пациентов патология переходит в хроническую форму.
Заболевание может проявляться такими образованиями:
- Генитальные бородавки (остроконечные кондиломы). Внешне – это сосочкоподобные разрастания, которые по форме напоминают цветную капусту или гребень. Они имеют телесный или розовый цвет, могут быть единичными или множественными. Могут образовываться повсеместно, но чаще всего встречаются на коже и слизистой половых органов. Образования характеризуются низким онкогенным потенциалом. Они редко превращаются в злокачественные новообразования, обычно не причиняют дискомфорт пациенту.
- Плоские кондиломы. Имеют характерное строение – не выступают над поверхностью слизистой оболочки пораженного органа. Такие образования имеют высокий онкологические потенциал, поэтому требуют более тщательной диагностики. Обычно располагаются на слизистой оболочке стенок влагалища, уретры, шейки матки. Для диагностики характера кондиломы требуется проведение биопсии.
-
Дисплазия. Характеризуется нарушением дифференцированного строения ткани. Часто возникает наличие нетипичных клеток, которые могут стать причиной развития онкологической патологии.
Требует тщательного наблюдения, а при необходимости, хирургической коррекции.
Каждая из форм патологии должна тщательно наблюдаться врачом. Для снижения риска развития онкологического процесса рекомендуется удалять такие разрастания на коже и слизистых.
Как лечить вирус папилломы человека?
На данный момент методы радикального лечения папилломавирусной инфекции у мужчин или женщин не разработаны. Все существующие схемы направлены на инактивацию возбудителя и укрепление противовирусного иммунитета; бородавки, кондиломы и дисплазии удаляют малоинвазивными методами. Хирургическое иссечение, конизация и удаление шейки матки практикуются редко и главным образом при обоснованном подозрении на онкопатологию.
1) Деструктивные методы: хирургическое иссечение, кюретаж, электрохирургия, криодеструкция, лазерная хирургия.
- Хирургическое лечение производится при подозрении на малигнизацию. Его используют не так часто, т.к при удалении бородавки может открыться сильное кровотечение. Во время этой манипуляции иссеченную бородавку отправляют на биопсию, а рану ушивают.
- Кюретаж – удаление бородавки с помощью кюретки, т.е путём выскабливания. После этого производят электрокоагуляцию, а на рану укладывают сухую повязку.
- Электрохирургия применяется при отделении мелких бородавок. Но даже в этом случае возможны рецидивы. Этот метод также можно применять и при крупных бородавках, но перед началом их надо отмачивать или вводить в толщу бородавки электрод, таким образом разобщение между клетками становится не таким прочным.
- Криодеструкция производится жидким азотом.
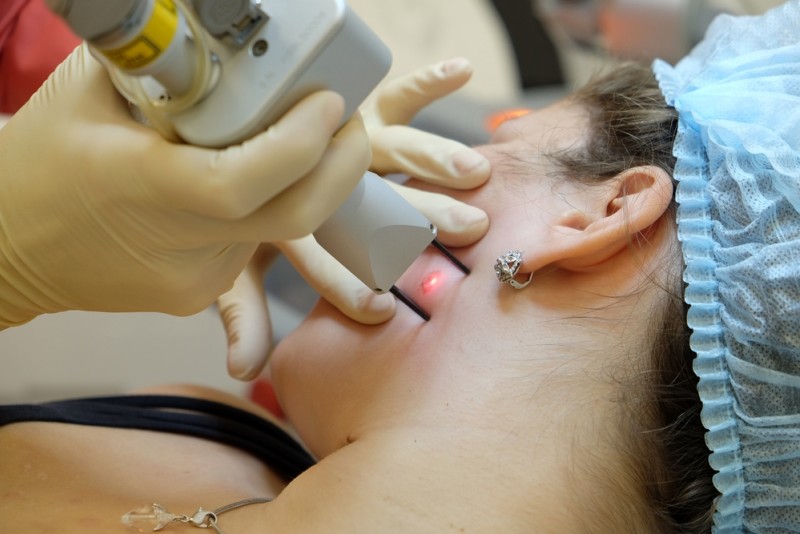
- Лазерная хирургия на данный момент занимает ведущее положение в оперативном лечении, т.е помимо деструкции параллельно осуществляется гемостаз. Помимо того, что лазер испаряет бородавку, он оказывает и прямое токсическое действие на ВПЧ, поэтому этот метод лечения стоит на первом месте по выбору лечения цервикальных внутриэпителиальных неоплазий, также являетсмя доминирующим при лечении остроконечных кондилом у беременных женщин (даже на последних стадиях развития).
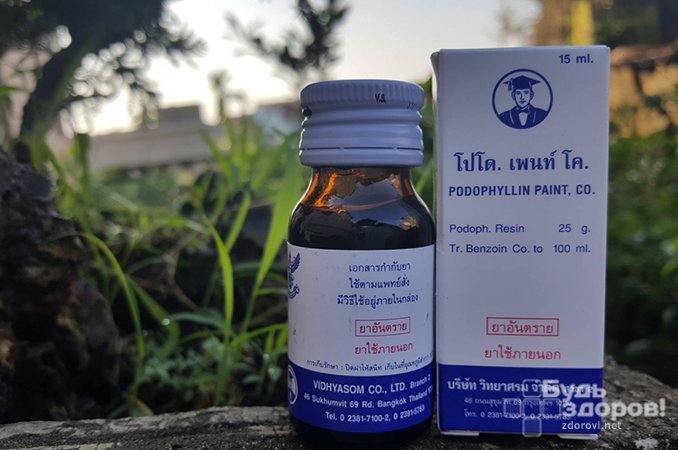
2) Цитостатическеи препараты: подофилин, подофилотоксин, 5-фторурацил, клеомицин.
- Подофиллин – цитостатический препарат, является субстанцией из растения и используется для лечения аногенитальных бородавок в виде 10-25% спиртового раствора. Гибель клеток происходит путём ингибирования синтеза ДНК опосредованным путём.
- 5-фторурацил токсичен для вирусной ДНК. Этот препарат применяют при устойчивости аногенитальных, плоских и вульгарных бородавок к другим методам лечения.
- Блеомицин – серосодержащий гликопептидный цитостатик, с противоопухолевой, антибактериальной и противовирусной активностью! Этот препарат вводят непосредственно в ткань бородавки, там он связывается с вирусной ДНК и блокирует её синтез. Инъекция болезненна, поэтому перед процедурой необходимо обезболить место кремом ЭМЛА, а препарат развести с анестетиком. Процедуру проводят каждые 2-3 недели.
3) Химические препараты с прижигающим эффектом: солициловая кислота, трихлоруксусная кислота, солкодерм. Основным преимуществом этого метода является относительная безопасность.
- Салициловая кислота оказывает выраженное кератолитическое действие, но для лучшего проникновения салициловой кислоты в глубь бородавки, их следует размочить в тёплой воде, и по окончанию процедуры удалить эти патологические образоания с помощью пензы, а после заклеить пластырем.
- Трихлоруксусная кислота рабочей концентрации 50-90% обеспечивает химическую деструкцию ткани, но после её использования на месте образуются болезненность или язвы.
- Контаридин не оказывает прямого противовирусного действия, но ингибирует митохондрии заражённых эпителиальных клеток, это приводит к их гибели, акантоз и формирование пузыря. Аппликацию оставляют на 24 часа, и дожидаются формирования пузыря на протяжении 2 дней. После этого, заживление происходит не позднее 1 недели, при том не оставляя рубца.
- Солкодерм, в отличии от других препаратов, оказывает только строго ограниченное действие, без повреждении окружающих тканей. Данный метод один из ведущих химических.
4) Иммунотерапия: интерферон, имиквилод, изопринозин. Этот метод лечения применяется только в сочетании с другими методами, т.к не оказывает никакого специфического действия, а активирует только составляющие иммунной системы.
5) Комбинированные методы лечения включают сочетание вышеперчисленных методов.
Генитальная папилломавирусная инфекция:
Генитальная папилломавирусная инфекция является одной из самых частых инфекций, передаваемых половым путем.
При половом заражении ВПЧ-инфекция чаще всего приводит к развитию аногенитальных бородавок, классической формой которой являются остроконечные кондиломы — доброкачественные папилломатозные разрастания, расположенные, как правило, в аногенитальной области и обычно обусловленные ВПЧ-6 и 11, реже другими, в том числе высокоонкогенными типами ВПЧ. В целом же, не менее 35 типов ВПЧ вызывают дисплазию и рак половых органов, гортани и заднего прохода.
Пик частоты ВПЧ-инфекции гениталий приходится на 18-25 лет — возраст наивысшей половой активности. После 30 лет ее распространенность снижается, но существенно возрастает частота дисплазий и рака шейки матки, причем пик частоты последней приходится на 45 лет.

Важными эпидемиологическими особенностями инфекции являются наличие субклинических форм болезни и длительный инкубационный период (от нескольких месяцев до нескольких лет), что в значительной мере затрудняет диагностику и лечение.
Лечение папилломавируса человека
Как правило, лечение папилломавируса человека сводится к приему противовирусных препаратов, средств, поддерживающих иммунную систему, а также к устранению видимых дефектов. Лекарственная терапия требуется только при активных формах вируса.
В любом случае лечение папилломавируса человека назначается в индивидуальном порядке и зависит от места расположения и размеров новообразований. Для удаления кондилом и бородавок используют деструктивные методы: электрохирургию, хирургическое иссечение, криодеструкцию жидким азотом, кюретаж, лазерное иссечение. Кроме того, лазерная хирургия применяется также для лечения внутриэпителиальных образований и разрешена к использованию во время беременности.
Наряду с удалением новообразований для лечения папилломавируса человека применяют иммуномодулирующие препараты (Изопринозин, Имиквимод, местные формы интерферонов и аллоферонов), а также противовирусные лекарственные средства (Алпиразин, Цидофовир, Панавир), в частности местного применения (раствор Бетадин и спрей Эпиген-интим).
Высокая эффективность и химических препаратов, оказывающих прижигающее свойство (Контаридин, Солкодерм, трихлоруксусная и салициловая кислоты)
При невозможности хирургического удаления назначают терапию цитостатическими препаратами (Блеомицин, 5-Фторурацил, Клеомицин, Подофиллин), которые оказывают воздействие на вирусные ДНК и блокируют их синтез. Однако эти средства оказывают множественные побочные эффекты.
Наиболее эффективно при лечении папилломавируса человека комбинирование перечисленных выше методов. Однако не стоит забывать, что даже после удаления кондилом есть вероятность их повторного возникновения.
Лечение вируса папилломы человека
В первую очередь доктора рекомендуют повышать свой иммунитет. В этом поможет отличный препарат под названием Виферон, он используется в комплексной терапии. Подавляет вирус, и укрепляет иммунитет.
В основном врачи предлагают пациентам избавиться от ВПЧ хирургическим путем. С помощью лазерного аппарата они удаляются довольно быстро. Но это не избавляет от заболевания, так как вирус находится внутри организма.
С точки зрения косметики, это идеальный вариант использовать хирургическое удаление, особенно если образования находятся на видном месте. При генитальных образованиях назначают также хирургическое удаление, из-за риска перерождения в злокачественное образование.
Методы удаления
Прижигание одним из самых простых методов. С помощью химических веществ выжигают образования. Он используется довольно редко, так как возможны аллергические реакции, ожоги и воспалительные явления на кожных покровах.
Хирургический метод. Он проводится с помощью скальпеля и под местным наркозам. Плюсы его заключаются в том что папиллому можно отправить на гистологию и также удаляют образования в больших размерах.После этой процедуры накладывается давящая повязка, которая предотвратит риск инфицирования раны в первые дни. Недостатками является это болезненность и риск образование рубцов после удаления.
Удаление жидким азотом. Это вариант часто используется так, как имеет мало побочных действий
Для пациента, конечно, самое важное, чтобы после этой манипуляции не оставалось шрамов. Жидкий азот не вызывает рубцов после удаления
К минусам относится длительный период заживления раны.
Радиоволновой метод. Отличный метод, практически не вызывает побочных действий. Его рекомендуют врачи дерматологи, так как он не вызывает болезненности и не оставляет рубцов после заживления раны. Возможность отправки материала на гистологическое исследование.
Электрокоагуляция. Проводится под анестезией местного действия. Врач самостоятельно определяет глубину проникновения, исходя из опыта по удалению папиллом.
Преимущества:
- Исследованный материал отправляют на гистологию.
- Происходит полное удаление папилломы.
- Отсутствие инфицирования и кровотечения.
Недостатки:
- Могут оставаться рубцы.
- Пигментация после удаления.
- Возникновения рецидивов.
Лазерное удаление. Это довольно часто используемый метод по удалению папилломы и врачи, не опасаясь используют именно его. Образования под воздействие лазера испаряются.
Плюсы:
- Отсутствие кровотечения.
- Соблюдение стерильности.
- Удаляется несколько образований за сеанс.
- Лазер справляется с крупными образованиями.
- Минимальный риск кровотечения.
Минусы:
- Довольно болезненная процедура.
- Могут возникать ожоги.
Каждый из перечисленных методов удаления папилломы может вызывать побочные явления. Только врач назначает пациенту, какой ему более подходит, учитывая индивидуальные особенность и степень запущенности болезни. Самый часто используемый в практике дерматолог — это применение лазера. Он щадящее действует на ткани кожи и вызывает минимальное количество осложнений. Узнайте также что такое ВПЧ, расшифровка результатов анализа
Народные средства
Лечение этим способом не значит, что человек полностью избавиться от вируса, но повысить свой иммунитет вполне возможно.
- Для удаления этих образований используют чистотел. Через несколько дней папиллома размягчиться и полностью исчезнет.
- Для поднятия иммунитета можно использовать множество трав. Крапива двудомная, заваривать на водяной бани и настаивать в течение нескольких часов. Употреблять три раза в день по 100 грамм и продолжительность составит не больше месяца.
- Сок картофеля также повысит иммунитет, и употреблять его по 1 столовой ложке два раза в день в течение месяца, не более.
- Также в аптеке продаются препараты, которые повышают иммунитет, они относятся к группе интерферонов. Использовать их можно в виде ректальных свечей или капсулах.
Профилактика
Профилактика ВПЧ основывается на следующих трёх методиках:
- Первичная, которая способствует выявлению факторов риска, предотвращению распространения инфекции, а также разрабатыванию специальных вакцин;
- Вторичная, в основе которой лежит обследование пациента, способствующая выявлению заболевания на самом первоначальном этапе;
- Третичная, которая основывается на предупреждении развития рецидивов у пролеченных от данной инфекции лиц.
На государственном уровне также выполняется ряд профилактических мер в отношении предупреждения распространения ВПЧ. Это стремление к повышению благосостояния населения, ограничение видео, рекламы, в основе которых лежит скрытая пропаганда половой жизни беспорядочного характера, внедрение программ по поддержке молодых семей.
На врачебном уровне профилактические меры базируются на проведении санитарно-просветительной работы среди населения с ознакомлением о путях передачи всевозможных половых инфекций, их симптоматике, методах лечения и, главное, способах барьерной контрацепции от их заражения.
Среди индивидуальных мер профилактики выделяют следующие:
- отказ от неразборчивых половых связей;
- обязательное применение при половом акте презерватива, хотя установлено, что ВПЧ может передаваться и при тесном контакте кожных покровов;
- периодически посещать врача для проведения обследования;
- ведение здорового образа жизни, активное занятие спортом;
- своевременно лечить выявленные заболевания половой системы.
В наше время изобретены, а также внедрены в медицинскую практику 2 вида вакцин, действие которых направлено на профилактику заражения такими опасными типами ВПЧ, как 6, 11, 16 и 18. Данные препараты являются совершенно неопасными для человека, так как вирусы, входящие в их состав не живые. Рекомендовано назначать их и женщинам и мужчинам в возрасте 9-17 лет, также разрешено вводить их в профилактических целях женщинам, не достигшим возраста 26 лет.
Основные показания для их введения:
- профилактика развития рака пениса, вульвы, влагалища;
- профилактика развития предраковых заболеваний;
- профилактика развития рака шейки матки;
- профилактика формирования остроконечных кондилом в области гениталий;
- профилактика развития такого заболевания, как папилломатоз гортани.
Особо следует подчеркнуть, что данные прививки не могут использоваться в качестве лечения при обнаружении ВПЧ, а только для профилактики. В случае выявления присутствия ВПЧ в организме женщины нужно обязательно первоначально провести комплексное лечение и только после разрешено вводить данную вакцину.
Вакцинация проводится по схеме: между первым и вторым введением вакцины должен пройти промежуток времени в 2 месяца, далее между второй и третьей вакциной должно пройти 4 месяца. Вакцинация будет считаться успешной, если проводится на протяжении 1 года. Введение данной вакцины во время беременности категорически противопоказано. Её нужно вводить лишь до её наступления. Также не стоит вакцинироваться во время какой-либо болезни, будь то острое течение или обострение хронической патологии. Но самое главное, это обязательная консультация специалиста для разрешения вакцинирования.
После проведения вакцинации важно продолжать проходить периодическое обследование, так как вакцина позволяет снизить риск развития рака шейки, вызываемого опасными типами ВПЧ по развитию онкопатологии, но не может предупредить от заражения всеми остальными типами данного вируса
Заражение вирусом папилломы человека
Передается вирус, главным образом, при половых контактах. Рано или поздно заражаются ВПЧ почти все женщины: до 90% сексуально активных женщин столкнется с этой инфекцией в течение жизни.
Но есть и хорошие новости: большинство инфицированных (около 90%) избавятся от ВПЧ без каких-либо медицинских вмешательств в течение двух лет.
Это нормальное течение инфекционного процесса, вызванного ВПЧ, в организме человека. Этого времени достаточно для того, чтобы иммунная система человека полностью избавилась от вируса. В такой ситуации ВПЧ не принесет никакого вреда организму. То есть, если был обнаружен ВПЧ какое-то время назад, а сейчас его нет, это абсолютно нормально!
Необходимо учитывать, что иммунная система работает у разных людей с «разной скоростью». В связи с этим скорость избавления от ВПЧ может быть разной у половых партнеров. Поэтому возможна ситуация, когда у одного из партнеров обнаружен ВПЧ, а у другого – нет.
Большинство людей заражаются ВПЧ вскоре после начала половой жизни, и многие из них никогда не узнают о том, что были инфицированы ВПЧ. Стойкого иммунитета после заражения не формируется, поэтому возможно повторное заражение как тем же вирусом, с которым уже была встреча, так и другими типами вируса.
ВПЧ «высокого риска» опасен тем, что он может приводить к развитию рака шейки матки и некоторых других видов рака. Других проблем ВПЧ «высокого риска» не вызывает.
ВПЧ не приводит к развитию воспаления на слизистой влагалища/шейки матки, нарушениям менструального цикла или бесплодию.
ВПЧ никак не влияет на способность к зачатию и вынашиванию беременности.
Ребенку ВПЧ «высокого риска» не передается во время беременности и в процессе родов.
Диагностика вируса папилломы человека
Сдавать анализ на ВПЧ высокого онкогенного риска до 25 лет практически бессмысленно (кроме тех женщин, которые рано начинают половую жизнь (до 18 лет)), так как в это время очень велика вероятность обнаружить вирус, который вскоре самостоятельно уйдет из организма.
После 25 – 30 лет сдавать анализ имеет смысл:
- совместно с анализом на цитологию (PAP – тестом). Если есть и изменения в PAP — тесте, и ВПЧ «высокого риска», то такая ситуация требует особого внимания;
- длительная персистенция ВПЧ «высокого риска» в отсутствие цитологических изменений также требует внимания. В последнее время доказано, что чувствительность ВПЧ-тестирования в профилактике рака шейки матки выше, чем чувствительность цитологического исследования, в связи с чем определение только ВПЧ (без цитологического исследования) одобрено как самостоятельное исследование для профилактики рака шейки матки в США. Однако в России рекомендовано ежегодное цитологическое исследование, поэтому видится разумным сочетание этих двух исследований;
- после лечения дисплазии/предрака/рака шейки матки (отсутствие ВПЧ в анализе после лечения практически всегда свидетельствует об успешном лечении).
Для исследования необходимо получить мазок из канала шейки матки (возможно исследование и материала из влагалища, однако в рамках скрининга рекомендуется получение материала именно из шейки матки).
Анализ нужно сдавать:
- 1 раз в год (если ВПЧ «высокого риска» ранее был обнаружен, и анализ сдается совместно с цитологическим исследованием);
- 1 раз в 5 лет, если предыдущий анализ был отрицательным.
Сдавать анализ на ВПЧ низкого онкогенного риска нет необходимости практически никогда. Если папиллом нет, то этот анализ не имеет смысла в принципе (носительство вируса возможно, лечения вируса нет, поэтому что дальше делать с результатом анализа, неизвестно).
Если папилломы есть, то:
- чаще всего они вызваны именно ВПЧ;
- удалять их необходимо вне зависимости от того, обнаружим мы 6/11 типы или нет;
- если уж брать мазок, то непосредственно с самих папиллом, а не из влагалища/шейки матки.
Существуют тесты для выявления ВПЧ разных типов
Если вы периодически сдаете анализы на ВПЧ, обращайте внимание, какие конкретно типы включены в анализ. Некоторые лаборатории делают исследование только на 16 и 18 тип, другие – на все типы вместе
Также возможно сдать анализ, который позволит выявить все 14 типов вируса «высокого риска» в количественном формате. Количественные характеристики важны для прогнозирования вероятности развития предрака и рака шейки матки. Применяться эти тесты должны в контексте профилактики рака шейки матки, а не как самостоятельный тест. Анализ на ВПЧ без результатов цитологии (РАР-теста) чаще всего не позволяет сделать никаких выводов о состоянии здоровья пациентки.
Нет такого анализа, который позволит определить, «уйдет» ли вирус у конкретной пациентки или нет.