Бронхиальная астма у детей: симптомы, лечение и перспективы на жизнь
Содержание:
- Симптомы бронхиальной астмы у детей
- Первые признаки и симптомы
- Правила проведения пикфлоуметрии
- Детская астма: этиология и причины развития болезни
- Доврачебное определение астмы у ребенка
- Лекарственные препараты
- Первая доврачебная и врачебная помощь
- Лечение бронхиальной астмы у детей
- Симптомы и признаки бронхиальной астмы
- Нужно ли обращаться к врачу?
- Приступ бронхиальной астмы: что должна делать мама?
Симптомы бронхиальной астмы у детей
К обязательным клиническим проявлениям бронхиальной астмы относятся характерные приступы удушья. Выделяют три периода заболевания. Во время ремиссии у ребенка не наблюдается никаких симптомов. В некоторых случаях он ведет себя менее активно, чем сверстники. Если заболевание проявилось в раннем возрасте, то постоянная гипоксия может привести к отставанию в нервно-психическом развитии.
Перед началом приступа (за несколько суток, часов или минут) могут наблюдаться следующие симптомы бронхиальной астмы у детей:
- Повышенная раздражительность.
- Отсутствие аппетита.
- Бессонница или сонливость.
- Появление обильных слизистых выделений из носа.
- Головная боль.
- Сухой кашель, который со временем усиливается и становится более влажным.
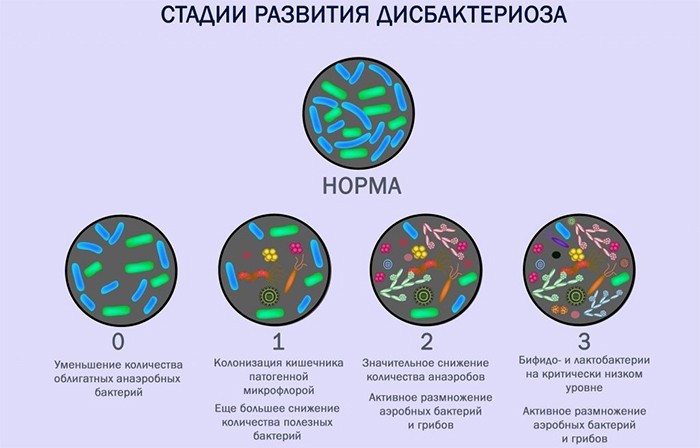
Признаки бронхиальной астмы у ребенка:
- Одышка и ощущение сжатия груди, которое не дает ему дышать. Оно может развиваться внезапно и достигать большой силы за несколько минут.
- Свистящее дыхание и ощущение нехватки воздуха. Вдох становится коротким, но глубоким и сильным, а выдох – судорожным медленным (в 3–4 раза длиннее вдоха).
- Приступообразный кашель, во время которого начинает отходить очень вязкая прозрачная мокрота. Иногда она выделяется в достаточно большом количестве, что способствует облегчению дыхания.
- Вздутие грудной клетки. Количество дыханий за минуту – более 50, у детей старше 5 лет – более 40.
- Отсутствие носового дыхания, ребенок хватает воздух ртом, пытаясь помочь себе плечами, туловищем и шеей.
- Вынужденное положение в попытках облегчить дыхание. Ребенок отказывается лежать. Он предпочитает сидеть, опираясь локтями на колени или твердую поверхность, иногда становится на локти и колени с упором на верхние конечности.
- Повышение температуры тела до 37 °C.
Во время приступа лицо становится бледным, одутловатым, с синюшным оттенком. Ребенок испытывает чувство страха, покрывается холодным потом, не может разговаривать. В акте дыхания участвуют мышцы брюшной стенки, плечевого пояса и спины. К угрожающим жизни признакам относят посинение кожных покровов, немое легкое, нарушение дыхания.
Приступ может продолжаться до 40 минут или нескольких часов (в этом случае диагностируют астматический статус). После его окончания дыхание у ребенка постепенно нормализуется, при этом слабость остается. При быстром и глубоком выдохе могут сохраняться хрипы.
Вместе с обострением бронхиальной астмы активизируются и другие хронические заболевания, такие как крапивница, ринит, обструктивный бронхит.
У детей грудного возраста распознать заболевание трудно. В продромальном периоде у младенца выделяется из носа жидкая слизь, возникает чихание и сухой кашель. Миндалины становятся отечными и возникают единичные сухие хрипы над легкими.
Ребенок плохо спит, становится нервным и раздражительным. Могут возникать проблемы со стулом, запоры или поносы. Во время приступа бронхиальной астмы вдохи короткие и частые, а выдохи сопровождаются шумом и свистом, в результате чего дыхание начинает напоминать всхлипывание. При этом во время вдоха происходит раздувание крыльев носа.
В некоторых случаях одновременно с приступами бронхиальной астмы у ребенка могут наблюдаться эпизоды кашля, которые появляются ночью или в предутренние часы и исчезают после приема бронхолитиков. У детей раннего возраста во время приступа астмы могут отмечаться влажные хрипы.
Симптомы бронхиальной астмы у детей 1–6 лет:
- Нарушения сна и раздражительность.
- Периодическое покашливание во сне.
- Сильный сухой кашель при дыхании ртом.
- Усиление или появление кашля при физических нагрузках.
Бронхиальная астма часто сочетается с аллергическим ринитом, который может наблюдаться круглогодично или сезонно, и атопическим дерматитом.
Признаки бронхиальной астмы у ребенка старше 6 лет:
- Кашель во время сна.
- Кашель после физических нагрузок.
- Уменьшение физической активности.
Первые признаки и симптомы
Бронхиальная астма у детей может развиваться постепенно, начиная с самого первого года жизни. Она нередко маскируется под простудные заболевания, из-за чего болезнь сложно диагностировать. Проявление клинических симптомов зависит от возраста ребенка.
У самых маленьких пациентов (младше года) проявляются следующие признаки:
- частое чихание, выделения слизи из носа, кашель;
- отек миндалин в горле;
- беспокойный сон;
- «всхлипывающее» дыхание;
- нарушения работы ЖКТ.
У детей дошкольного возраста проявляются такие симптомы:
- сухой кашель при беге или подвижных играх;
- небольшое покашливание в период сна;
- при попытке дышать ртом появляется кашель.
У подростков:
- боязнь активных движений из-за возможного приступа;
- кашель во сне.
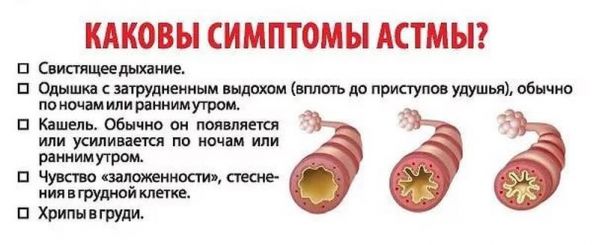
Ход заболевания у детей носит циклический характер, при котором повторяются несколько основных этапов болезни:
- Межприступный (ремиссия), когда маленький пациент чувствует себя нормально.
- Период предвестников (до начала развития удушья) может длиться разное время – от пары минут до нескольких дней. Его признаками являются беспокойство в поведении, нарушение сна, боли в голове, заложенность носовых проходов, сухой кашель, ощущения зуда в глазах и на коже.
- Непосредственно приступ удушья.
- Послеприступный, для которого характерны откашливание густой мокроты и постепенное облегчение дыхания, появление слабости и вялости, снижение артериального давления, возможна брадикардия (замедленный пульс).
Течение приступа в зависимости от варианта астмы
Период обострения заболевания – это временной отрезок, при котором наблюдаются приступы удушья. При этом ребенок кашляет, его дыхание становится свистящим при вдохе, а при выдохе он ощущает затруднения. По частоте приступов определяется тяжесть данного заболевания.
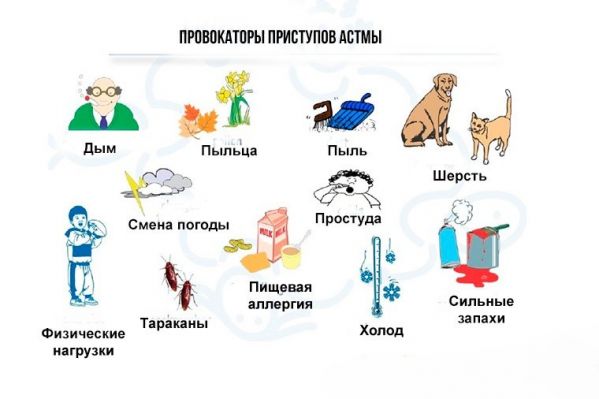
Факторы, которые могут спровоцировать начало приступа:
- резкое изменение погодных условий;
- физическая нагрузка или занятие спортом;
- резкий запах в помещении или на улице;
- контакт с косметикой, животными и др.
Признаки развития астматического приступа:
- боли и стеснение в груди, учащенное дыхание (за 1 минуту более 20 вдохов);
- затрудненный выдох (экспираторная одышка);
- кашель непродуктивный, при котором мокрота имеет вязкую консистенцию и плохо отделяется;
- прослушиваются хрипы в виде свиста или жужжания на вдохе (дистанционные хрипы, которые слышны даже на расстоянии);
- специфический «коробочный» звук, возникающий при поступлении воздуха в ткани легких (гипервоздушность).
Если приступ происходит не впервые, то для его снятия необходимо использовать аэрозоль с бронхорасширяющим лекарством, который выписал врач. Следует по возможности быстро удалить аллерген, который спровоцировал удушье, затем открыть окно для доступа свежего воздуха.
Классификация приступов по их тяжести
Заболевание различается по степени тяжести и количеству приступов:
- легкая форма характеризуется эпизодическими осложнениями в дневное время (приступы реже, чем 1 раз в месяц), которые проходят после снятия спазма при помощи бронхолитических препаратов; нет кашля при физической активности;
- средне-тяжелая сопровождается приступами с частотой 3-4 раза в месяц, которые могут происходить и в ночное время, ребенок плохо справляется с физической нагрузкой, нуждается в частом приеме лекарств;
- тяжелая форма отличается ежедневными приступами (днем и ночью), что вызывает нарушение сна, любые нагрузки и занятия спортом исключены, периоды спада отсутствуют, поэтому происходит нарушение психомоторного развития ребенка.
Степень тяжести в зависимости от течения обострений астмы
При тяжелом приступе самочувствие больного резко ухудшается и наблюдаются следующие симптомы:
- снижение количества шумов при дыхании;
- побледнение кожи и выделение пота;
- посинение области вокруг рта – признак кислородной недостаточности;
- увеличивается частота пульса (парадоксальный – учащается при выдохе и снижается при вдохе);
- при дыхании задействована вспомогательная мускулатура – происходит сокращение мышц в области ребер и втягивание живота из-за недостаточного вдоха;
- если приступ развивается во сне, то ребенок начинает метаться в кровати;
- в дневное время пациент принимает вынужденное сидячее положение, стараясь опираться руками на свои колени или спинку стула и кровати.
Правила проведения пикфлоуметрии
Замеры нужно делать стоя.
Замеры нужно проводить в одно и то же время, до приема лекарств.
При оценке эффективности лекарственной терапии замеры надо провести до приема или ингаляции лекарственного препарата и через 20 минут после его ингаляции (приема).
Мундштук пикфлоуметра берут в рот, плотно обхватив его губами.
Нельзя закрывать мундштук языком.
Нельзя касаться пальцами шкалы.
Для проведения замера надо сделать резкий и сильный вдох в прибор (как будто задуваете свечу), отметить результаты и повторить выдох три раза.
Из трех показателей надо выбрать максимальный результат и отметить его на графике.
Желательно, чтобы ребенок принимал активное участие в заполнении графика — дневника пикфлоуметрии, так как при этом он будет наглядно видеть, как изменяется бронхиальная проходимость под влиянием того или иного лекарства, при изменении диеты и т. д. После стабилизации состояния пикфлоуметрию можно проводить один раз в день в утренние часы.
Детская астма: этиология и причины развития болезни
Бронхи – это хрящевые трубочки, которые являются продолжением трахей. Эти трубочки похожи на перевёрнутое дерево с ветвями, проникающими в лёгкие. Кончики у бронхиальных «веточек» врезаются в лёгочные пузырьки – мешочки, закачивающие кислород в артерии и вены.
Воздух в лёгочные мешочки поступает по бронхам, как по трубопроводу. Если этот природный «трубопровод» работает без помех, кислород свободно проходит в лёгкие. Но при возникновении спазма в бронхах или при заполнении их прохода слизью воздух не может проникнуть к жизненно важным мешочкам. В итоге начинается асфиксия – острая нехватка кислорода.
У младенцев до года проходит интенсивное развитие бронхиального дерева. К тому же, мышцы бронхов у малышей ещё очень мягкие, а не до конца сформированные реснитчатые клетки слизистой не всегда справляются с удалением лишней слизи.
Активное развитие бронхов также наблюдается у подростков. Именно поэтому в раннем младенчестве и в подростковом возрасте дети подвержены бронхиальной астме больше, чем в другие периоды своей жизни.
Болезнь возникает по самым разным причинам, но все они связаны с повышенной чувствительностью бронхиальных трубочек к внешним раздражителям. Попадая на поверхность слизистой оболочки, эти раздражители вызывают воспаление и отёк, вследствие которых бронхиальный проход сильно сужается, затрудняя дыхание.
Раздражители могут иметь инфекционную или аллергическую природу. В зависимости от этого астма делится на 3 основных вида:
Атопическая, или аллергическая, астма. Развивается на почве повышенной чувствительности бронхов. Наиболее распространёнными аллергенами являются шерсть и слюна животных, цветочная пыльца, птичий пух, споры плесени, некоторые лекарства. Нередко бронхиальная астма развивается у детей, страдающих пищевой аллергией
Педиатры считают, что борьба с пищевой аллергией у малышей является важной профилактической мерой астмы.
Инфекционно-аллергическая. Как правило, эта форма заболевания возникает на фоне перенесённого заболевания органов дыхания
Эта форма у маленьких детей встречается реже.
Смешанная форма астмы – наиболее тяжёлая. Она развивается у людей, склонных к аллергии, на почве перенесённого заболевания органов дыхания.
Какими бы ни были причины болезни, в любом случае признаки астмы у детей – это опасный сигнал
Каждому родителю важно знать, как выглядит эта болезнь на ранних стадиях, чтобы вовремя начать борьбу с ней
Доврачебное определение астмы у ребенка
Симптоматика астмы очень схожа с обычным ОРЗ, особенно когда она только начинается. Главное отличие – отсутствие высокой температуры, как при обычных респираторных инфекциях. В остальном же первые признаки астмы у детей могут не внушать родителям опасений. Стоит внимательнее приглядеться к ребенку, если:
- наутро у малыша начинается насморк и обильное чихание, в носу свербит, а выделения водянистые и прозрачные;
- днем начинается сухой кашель, который к обеду становится сильнее и продолжает нарастать к вечеру, переходя во влажный;
- кашель носит характер приступов и проявляется чаще всего после сна (ночного или дневного);
- кашель сильнее в лежачем положении, а если ребенка посадить или поставить – постепенно ослабевает;
- дыхание ребенка становится учащенным, количество вдохов превышает норму (20 вдохов на 60 секунд);
- проявляется одышка;
- ребенок не может дышать ртом – сразу начинает кашлять;
- невозможность вдохнуть из-за ощущения сдавленности в груди – еще один признак астмы;
- кашель при астме может повторяться приступом при одних и тех же ситуациях (реакция на определенный аллерген);
- иногда к симптомам астмы добавляется слезотечение, дерматит, кожный зуд.
У детей, переживающих астматический приступ нередко кожа холодная и липкая от пота. Еще один признак этого заболевания у малышей – бледность кожных покровов и синюшность носогубного треугольника, которые возникают из-за недостатка кислорода.
Бронхиальную астму нередко подразделяют на два основных типа:
- Атопическую (вызванную различными аллергенами);
- Неатопическую.
Практически 90% заболевших детей страдают именно от атопической формы, то есть, главной причиной приступов бронхиальной астмы могут считаться различные аллергены. Разумеется, есть и другие причины, которые провоцируют начало развития этой болезни.
Причины возникновения астмы: на что обратить внимание родителям
Все факторы, влияющие на возможность заболевания бронхиальной астмой, можно разделить на несколько подгрупп:
- Внутренние факторы (особенности организма и генетика);
- Внешние факторы;
- Триггеры (кратковременные факторы, которые стимулируют развитие приступа).
К внутренним факторам, иногда носящим наследственный характер, можно отнести:
- Ожирение (при большом весе ребенка диафрагма располагается высоко и насыщение легких кислородом происходит в недостаточном объеме);
- Генетика (если в семье уже есть астматики или аллергики, риск заболевания у ребенка возрастает);
- Астма чаще возникает у мальчиков, чем у девочек из-за специфики строения бронхов (у мальчиков просветы между бронхами и альвеолами меньше).
Внешние факторы, способствующие проявлению астмы, это прежде всего — аллергены различных видов:
- пыль и пыльца,
- шерсть домашних животных,
- плесень на стенах жилых помещений,
- лекарства, на которые может быть аллергия,
- пищевые аллергены (орехи, особенно арахис, цитрусовые, мед, рыба, шоколад и красные овощи и фрукты).
Отдельно существуют факторы-триггеры, при воздействии которых проявление астмы может стать сильнее, вплоть до возникновения приступа. К ним относятся:
- слишком холодный и сухой воздух;
- загазованность воздуха;
- вирусные инфекции;
- чрезмерные физические нагрузки;
- сильные химические вещества, в том числе бытовая химия и парфюмерия.
Если вы подозреваете, что у ребенка начинается астма, следует в обязательном порядке проанализировать, какие из этих факторов могли стать ее причиной. Если же вы знаете, что ваш ребенок предрасположен к ней, и хотите по возможности предотвратить болезнь, стоит задуматься о профилактических мерах.
Лекарственные препараты
Назначаемые при бронхиальной астме препараты делятся на две группы: базисные и симптоматические.
Симптоматические средства
Симптоматические средства при астме предназначены для быстрого снятия бронхоспазма и облегчения прохождения воздуха через дыхательные пути. Применяют их только во время приступов в качестве неотложной помощи. К ним относятся лекарственные средства из группы β2-адреномиметиков, обладающие выраженным и быстрым бронхорасширяющим действием.
Выпускаются они в форме аэрозолей или растворов для ингаляций. Аэрозоли предназначены для детей старше 6 лет, которые способны правильно и своевременно сделать вдох при нажатии на флакон. Для младших детей, страдающих астмой, предпочтительнее ингаляционное введение препарата через небулайзер или спейсер. Спейсер представляет собой специальную камеру, куда сначала поступает лекарство из аэрозоля, и только потом вдыхается ребенком.
Детям для купирования приступов бронхиальной астмы врач может назначить препараты, содержащие:
- сальбутамол (вентолин, сальбутамол, саламол эко, саламол эко легкое дыхание), разрешены с 1.5-2 лет;
- фенотерол (беротек, беротек Н), противопоказаны до 4 лет;
- формотерол (оксис турбухалер, форадил), разрешен с 6 лет.
В основном для детей применяют препараты короткого действия с действующим веществом сальбутамолом.
Во время приступа астмы в первую очередь ребенку следует дать лекарство. Для облегчения состояния нужно посадить малыша на стул и наклонить корпус вперед, уперев локти о колени
Важно обеспечить приток свежего, но не холодного воздуха
Родителям следует сохранять спокойствие и отвлекать внимание ребенка, чтобы он не испугался происходящего с ним, так как паника может еще больше усугубить состояние
Для оценки того, насколько помогло лекарство от астмы, рекомендуется использовать пикфлоуметр – специальный прибор, позволяющий измерять скорость выдыхаемого воздуха. Провести измерение следует до и через 10 минут после вдыхания лекарства. Показатели должны увеличиться минимум на 10-15%.
Если принятые рекомендованные врачом меры по купированию приступа бронхиальной астмы оказались неэффективными, следует вызвать скорую помощь.
Базисная терапия
Базисная терапия астмы основана на приеме лекарственных средств, снимающих воспаление и нейтрализующих действие аллергена на организм. Их используют курсами в течение длительного времени с целью профилактики приступов и контроля болезни. Мгновенного действия, в отличие от симптоматических препаратов, они не оказывают, для развития терапевтического эффекта необходим их постоянный прием в течение 2-3 недель.
Из противовоспалительных противоастматических препаратов могут быть назначены:
- Стабилизаторы мембран тучных клеток (кромоглициевая кислота, недокромил). Используются ингаляционно, разрешены детям с 2 лет. Оказывают местное действие, предотвращают высвобождение гистамина, купируют возникновение бронхоспазма в ответ на вдыхаемый антиген, холодный воздух или физическую нагрузку. При длительном приеме снижают гиперреактивность бронхов, частоту и длительность приступов астмы.
- Ингаляционные глюкокортикоиды (беклометазон, флунизолид, будесонид, флутиказон). Назначают с 4 лет при тяжелой форме бронхиальной астмы или неэффективности стабилизаторов мембран тучных клеток при среднетяжелой форме. Оказывают выраженное противовоспалительное и противоаллергическое действие, системные эффекты и связанные с ними побочные действия гормонов при этом практически отсутствуют.
Иногда для лечения астмы у детей применяют и комбинированные препараты, содержащие несколько действующих веществ.
Для борьбы с аллергией детям старше 5 лет под контролем аллерголога проводят аллреген-специфическую иммунотерапию, основанную на преодолении аллергической реакции. Для этого в стадии ремиссии астмы в организм ребенка парентерально, перорально или сублингвально начинает вводиться выявленный аллерген в постепенно возрастающих дозировках. Такая терапия довольно длительна, но приводит к снижению чувствительности организма к аллергену и уменьшению частоты обострений.

Применение обычных антигистаминных препаратов при лечении бронхиальной астмы в большинстве случаев оказывается неэффективным.
Первая доврачебная и врачебная помощь
Первая помощь при приступе базируется на нескольких принципах:
- при необходимости оказание стремительной помощи;
- оценка сложности ситуации при первичном осмотре;
- пикфлуометрия;
- ликвидация триггерных факторов либо причинно-значимых аллергенов;
- обучение пациента и родителей пользованию ингалятором со спейсером либо небулайзером;
- при необходимости корректировка назначенной ранее терапии;
- регулярный контроль состояния больного.
Доврачебная помощь предусматривает использование бронхорасширяющих препаратов. Необходимы лекарства из группы холиноблокаторов и адреномиметиков. Купировать удушье помогают:
- «Вентолин»;
- «Беродуал» (раствор для небулайзера);
- «Саламол Стери-неб» (раствор для ингаляций);
- «Сальбутамол».
Внимание! Если указанные медикаменты не помогают, необходимо выполнить ингаляцию с глюкокортикостероидами — «Пульмикорт», «Будесонид». Врачебная помощь заключается в подборе эффективной терапии
Важно предупредить приступы. Базисное лечение состоит в приёме гормональных ингаляторов, к примеру, «Асманекса», «Тевакомба», «Пульмикорта», «Симбикорта»
К базисной терапии необходимо прибегать регулярно
Врачебная помощь заключается в подборе эффективной терапии
Важно предупредить приступы. Базисное лечение состоит в приёме гормональных ингаляторов, к примеру, «Асманекса», «Тевакомба», «Пульмикорта», «Симбикорта»
К базисной терапии необходимо прибегать регулярно.
- С целью отхождения мокроты назначают муколитики. Это может быть раствор, сироп, таблетки.
- Для уменьшения воспаления прописывают антилейкотриеновые лекарства.
- При аллергозах дыхательного типа рекомендован глицирам. Лекарство отлично разжижает мокроту и снимает воспаление. Лечение должно продолжаться не менее месяца.
После оказания первой помощи и прохождения курса лечения непременно нужно пройти санаторно-курортную реабилитацию. Лучше, если это будет специализированный санаторий. Рекомендуется отдыхать в местной климатической зоне. Это позволит исключить сложности с акклиматизацией. Показаны физиотерапевтические процедуры, детям – аэрозольтерапия, массаж, оксигенотерапия, магнитотерапия.
Также обязательно нужно соблюдать специальную диету
Важно, чтобы ребёнок не употреблял в пищу потенциальные аллергены. Следует отказаться от копчёных продуктов, сыров, клубники, шоколада
Дневной рацион должен быть сбалансированным.
Следует прибегнуть к профилактическим действиям
В случае с маленькими пациентами важно следующее:
- своевременное грамотное лечение пищевой аллергии, крапивницы, насморка;
- при необходимости проведение аллергенспецифической иммунной терапии.
Неотложная помощь при лёгком приступе астмы
Необходимо сделать следующее.
- Ингаляции одной-двух доз бронхолитического лекарства. Если ингалятора нет, можно использовать небулайзер (показаны такие препараты: комбинированный бронхоспазмолитик, М-холиномиметик, β2-агонист).
- Спустя 20 минут нужно оценить ситуацию.
Неотложная помощь при лёгкой бронхиальной астме у детей должна продолжаться курсом терапии. Так, каждые четыре-шесть часов на протяжении одних-двух суток нужно принимать бронхоспазмолитики, желательно в ингаляции. Возможен пероральный приём. Далее принимаются базисные противовоспалительные медикаменты.
Неотложная помощь при среднетяжёлом приступе астмы
Должны быть приняты такие меры.
- Ингаляция с использованием бронхоспазмолитического препарата.
- Если нет аэрозольного ингалятора, вводится 2,4-процентный состав эуфиллина в объёме 4-5 мг/кг.
- Спустя 20 минут нужно оценить ситуацию.
Внимание! Нельзя использовать «Эуфиллин» в свечах, при помощи ингаляции либо внутримышечно. Неотложная помощь при средней бронхиальной астме у детей также должна продолжаться лечением
Проводится терапия с постепенным повышением дозы препаратов. Срок лечения должен оставлять 7-10 дней
Неотложная помощь при средней бронхиальной астме у детей также должна продолжаться лечением. Проводится терапия с постепенным повышением дозы препаратов. Срок лечения должен оставлять 7-10 дней.
Неотложная помощь при тяжёлом приступе астмы
В таком случае показана экстренная госпитализация. Проводится оксигенотерапия. Для этого применяется носовой катетер либо маска.
Неотложная помощь при приступе тяжёлой бронхиальной астмы у детей также заключается в выполнении ингаляции. Непременно должен быть использован небулайзер.
Лечение бронхиальной астмы у детей
Современные лекарства довольно эффективны. Дети со слабыми симптомами астмы (перемежающаяся астма) получают лекарства, облегчающие отдышку, кашель и свистящее дыхание.
Все эти симптомы обусловлены спазмами дыхательных путей поэтому в качестве лечения используются бронхорасширяющие средства, лекарства, способствующие расслаблению бронхиальной мускулатуры и снимающие спазм.
При хронической астме назначаются противовоспалительные препараты, так как в таких случаях спазм дыхательных путей вызван длительным воспалением.
Для детей с хронической бронхиальной астмой лучше всего подходят кортикостероиды. Однако это совсем не те стероиды, которые применяют спортсмены. Эти стероиды безопасны и дают положительный результат даже при лечении грудных детей.
Бронхорасширяющие препараты часто могут вызывать гиперактивность и нервное возбуждение. Что бы не возникло таких побочных эффектов нужно строго придерживаться рекомендованных доз.

У больных хронической бронхиальной астмой, не получавших должное лечение, велика вероятность рубцевания легких и прогрессирующего нарушения их функции.
Симптомы и признаки бронхиальной астмы
В течении бронхиальной астмы выделяют следующие периоды: приступ, обострение и ремиссия.
Приступ — острое состояние экспираторного удушья (удушье в результате затрудненного выдоха).
У детей нередко приступу предшествует период предвестников (предприступное состояние), который может продолжаться от нескольких минут до 2—3 суток. Этот период характеризуется повышенной раздражительностью, плаксивостью, нарушением сна, аппетита. У некоторых детей появляются обильные слизистые выделения из носа, навязчивый сухой кашель, головная боль и др.
Приступ удушья чаще начинается вечером или ночью с появления сухого кашля, шумного свистящего дыхания с затрудненным выдохом и участием вспомогательной мускулатуры. Дети испуганы, мечутся в постели. Температура тела нормальная или немного повышена. Кожа бледная, влажная, холодная, цианоз (синева) губ, учащенное сердцебиение.
Продолжительность приступа — от нескольких минут до суток.
После купирования приступа кашель становится влажным, мокрота свободно откашливается, одышка прекращается. Иногда самочувствие улучшается после рвоты.
Начальные проявления бронхиальной астмы у детей раннего возраста носят характер бронхообструктивного синдрома при ОРЗ.
Вариантом приступа у детей младшего возраста является астматический бронхит, развивающийся обычно на фоне ОРЗ и характеризующийся влажным кашлем, одышкой с затрудненным выдохом.
При атопической бронхиальной астме приступ развивается быстро. Назначение бронхоспазмолитиков при нетяжелом приступе позволяет быстро его купировать.
При инфекционно-аллергической бронхиальной астме приступ развивается более медленно, все симптомы нарастают постепенно. Под влиянием бронхоспазмолитиков эффект наступает не сразу.
По выраженности бронхоспазма, изменению общего состояния выделяют легкий, среднетяжелый, тяжелый приступы и астматический статус.
Легкий приступ характеризуется небольшими затруднениями дыхания, спастическим кашлем. Разговорная речь не нарушена, общее самочувствие ребенка неплохое.
Среднетяжелый приступ сопровождается выраженным нарушением общего состояния. Ребенок беспокоен, капризен. Кашель приступообразный, с густой, вязкой мокротой, которая с трудом отходит. Шумное, свистящее дыхание, одышка с участием вспомогательной мускулатуры. Кожа бледная, губы синюшные. Дети разговаривают отдельными словами или короткими фразами.
При тяжелом приступе дети беспокойны. На голове холодный пот. Выражена одышка, дыхание слышно на расстоянии. Учащенное сердцебиение. Синева губ, общий цианоз. Ребенок не может разговаривать, с трудом произносит отдельные слова.
Астматический статус — наиболее тяжелое проявление астмы, характеризующееся наличием некупирующегося приступа более шести часов, развитием резистентности к применяемой терапии.
Обострение бронхиальной астмы характеризуется длительным (дни, недели, иногда месяцы) затруднением дыхания, периодически дыханием со свистом, сухим, навязчивым кашлем с плохим отхождением скудной мокроты. На фоне обострения могут повторяться острые приступы астмы.
Во время ремиссии ребенок жалоб не предъявляет и ведет нормальный образ жизни. Ремиссия может быть полной или неполной, в зависимости от показателей функции внешнего дыхания и «фармакологической» — при сохранении ее только на фоне медикаментозной терапии.
Критерии тяжести течения бронхиальной астмы:
- стереозависимая бронхиальная астма (при длительном применении системных глюкокортикоидов);
- длительное (в течение одного года и более) использование высоких доз ингаляционных глюкокортикоидов;
- астматический статус в анамнезе;
- сочетание бронхиальной астмы с неврологическими заболеваниями (эпилепсией и др.) и сахарным диабетом.
Основные факторы риска развития угрожающего жизни состояния:
- тяжелое течение бронхиальной астмы;
- передозировка бронхорасширяющих препаратов;
- недооценка тяжести состояния ребенка;
- внезапная отмена или необоснованное снижение дозы гормональных препаратов;
- позднее назначение или игнорирование гормональной терапии при наличии показаний к ее применению;
Нужно ли обращаться к врачу?
Диагностика детской бронхиальной астмы более сложная задача, чем постановка диагноза взрослому человеку. Все дело в том, что когда дыхательный дискомфорт носит умеренный характер, то родители могут его и не заметить, а маленький ребенок порой не в силах объяснить причины своего плохого самочувствия. Невозможно самостоятельно установить диагноз и на его основании пользоваться народными или медикаментозными средствами – это может нанести огромный вред здоровью. Симптомы данного заболевания не специфичны, затрудненное дыхание может свидетельствовать и о других болезнях, например, ларингит и кашель в хронической форме
Для постановки диагноза очень важно проведение ряда исследований, что может сделать исключительно врач
Для борьбы с болезнью необходимы специальные ингаляционные препараты (их используют при приступе), а также ряд средств для улучшения общего состояния бронхов. При комплексном подходе результаты борьбы с проявлениями астмы будут более чем положительны – у ребенка со временем могут и вовсе исчезнуть неприятные симптомы.
Приступ бронхиальной астмы: что должна делать мама?
Прежде всего, запомните, что дома вы можете купировать только легкие и умеренно выраженные приступы.Во время них у ребенка появляется одышка (учащается дыхание и затрудняется выдох) лишь при движении или проявлении эмоций — например, если малыш играет, ходит, смеется, плачет, кушает. То есть одышка у крохи в состоянии покоя отсутствует. Кроме того, цвет кожи во время приступа не меняется.
Итак, что делать?
Если приступ развился впервые, немедленно вызовите скорую помощь, а до ее приезда помогите крохе:
* По возможности прекратите контакт с аллергеном, если он известен.
* Обеспечьте доступ воздуха в помещение.
* Снимите, если есть, тугую одежду.
* Помогите крохе принять положение полусидя. Так ему будет легче дышать.
* Сохраняйте спокойствие и внушайте малышу, что опасности никакой нет и приступ скоро пройдет. Так вы успокоите его.
* Поите малыша чистой или минеральной негазированной водой часто и небольшими порциями
Это очень важно, поскольку при учащенном дыхании он теряет много жидкости, что ведет к обезвоживанию, усиливает сужение бронхов и ухудшает общее состояние ребенка. . Если диагноз уже выставлен, а приступ развился не впервые, у вас уже должна быть аптечка с необходимыми лекарственными препаратами быстрого действия, которые расширяют бронхи (бронхолитики)
Если диагноз уже выставлен, а приступ развился не впервые, у вас уже должна быть аптечка с необходимыми лекарственными препаратами быстрого действия, которые расширяют бронхи (бронхолитики).
Как правило, это баллончик дозированного аэрозольного ингалятора: беродуал, сальбутамол, беротек или другие. Поэтому примените рекомендованный врачом лекарственный препарат (одну ингаляционную дозу), дайте свободный доступ воздуху, обязательно успокойте ребенка и поите его водой.
Затем каждые 20 минут оценивайте общее состояние крохи и при необходимости повторяйте ингаляцию. Например, если ребенок себя чувствует лучше, но кашель и небольшая одышка сохраняется.
Однако помните, что для купирования одного приступа бронхиальной астмы можно применить всего пять-шесть ингаляций с двадцатиминутным интервалом. Поскольку возможна передозировка лекарственного препарата или развитие нежелательных последствий (побочных эффектов). Обычно для снятия легкого и умеренного выраженного приступа бронхиальной астмы достаточно от 1 до 3 ингаляций с двадцатиминутным интервалом.
Когда дыхание станет реже, а кашель уменьшится, можно считать, что состояние ребенка улучшилось.
К сожалению, дети не всегда могут сделать полноценный вдох, поэтому поэтому для ингаляций используйте специальное вспомогательное устройство — спейсер.
Онпредставляет собой полый цилиндр (но может иметь и другую форму), который снабжен маской или мундштуком. Пользоваться спейсером несложно: в специальное отверстие вставляется баллончик с лекарственным веществом, которое впрыскивается в полость приспособления, а его вдыхание осуществляется через маску (у малышей до четырех лет) или мундштук (у детей старше четырех).
Кроме того, детям первых лет жизни для доставки лекарственного вещества непосредственно в легкие предпочтительнее пользоваться небулайзерами (ингаляторами). Для них используйте аптечные растворы лекарственных препаратов, дозировка которых должна соответствовать возрасту ребенка. Лучше всего применять компрессорный ингалятор или меш-небулайзер, поскольку в них лекарственные вещества не разрушаются.
Маме на заметку
Во время приступа не накладываете ребенку горчичники, не делайте ножных ванн с теплой водой, не растирайте его кожу пахнущими веществами, не давайте отвары трав и мед. Эти действия могут только усилить приступ!
Важно! Помните, что у детей общее состояние может быстро и резко ухудшиться, поэтому не медлите с вызовом машины скорой помощи в следующих ситуациях:
* Если по истечении одного-двух часов от начала оказания помощи приступ не купировался.
* При появлении учащенного дыхания и затрудненного выдоха у ребенка в состоянии покоя.
* Когда ребенку трудно говорить и ходить, он сидит в вынужденном положении.
* Если кожа малыша побледнела или появилась ее синюшность на кончиках пальцев, вокруг губ и крыльев носа.
* Когда кроха излишне возбужден («дыхательная паника») или у него нарастает слабость.
* Если вы живете далеко от лечебного учреждения.
* У вас отсутствует возможность оказать помощь в полном объеме дома.
* Если вашему малышу еще не исполнился год.