Возникновение экстрапирамидных синдромов и способы их терапии
Содержание:
- Работа корково-ядерного пути
- Паркинсонизм
- Анатомия
- Что относят к экстрапирамидным расстройствам
- Миоклонические синдромы
- Постановка диагноза и принципы лечения
- Особенности клинической картины
- Злокачественный нейролептический синдром
- Кто работает в учреждении
- Экстрапирамидные расстройства. Виды, признаки и причины неконтролируемых мышечных спазмов и дистоний
- Начало и окончание пирамидных путей
- Что относят к экстрапирамидным расстройствам
- Этиологическая классификация экстрапирамидных расстройств
- Первые симптомы расстройства
- Диагностика
Работа корково-ядерного пути
Кортико-нуклеарный или корково-ядерный пирамидный путь обслуживает практически все нервы. Исключение составляют особо чувствительные нервы – обонятельные и зрительные. Пучки, которые уже разделились, огибают внутреннюю капсулу с плотно лежащими проводниками. Здесь сосредоточена наивысшая концентрация сети кабелей головного мозга. Внутренняя капсула является небольшой полосой, которая расположена в белом веществе. Базальные ганглии ее окружают. В ней имеется так называемое «бедро» и «колено». «Бедра» сначала отклоняются, затем происходит их соединение. Это и есть «колено». Пройдя путь до ядер черепно-мозговых нервов, импульс двигается дальше и при помощи отдельных нервов направляется к мышцам. Здесь также происходит перекрещивание пучков, и движения проводятся по противоположной стороне. Но только их часть проходит контрлатеральным способом, а другая часть – ипсилатеральным.
Анатомия пирамидных путей уникальна. Главным пучком производятся движения рук и ног. Через затылочное отверстие он выходит, при этом плотность и толщина его увеличивается. Аксоны покидают внутреннюю капсулу, затем входят в середину ножек мозга, после чего спускаются в мост. Здесь они окружены ядрами моста, волокнами ретикулярной формации и иными образованиями.
После чего покидают мост и вступают в продолговатый мозг. Так у пирамидных трактов появляется видимость. Это удлиненные и перевернутые пирамиды, расположенные в симметрии от центра. Отсюда и название — проводящие пирамидные пути головного мозга.
Паркинсонизм
На первый взгляд, если экстрапирамидная нервная система «заведует» бессознательными движениями, то экстрапирамидные расстройства должны выражаться в двигательных нарушениях. При поражении пирамидных путей возникает паралич. В том случае, если он полный, и никакие движения невозможны, он называется плегией, а при частично сохраненной функции неврологи его именуют парезом. А как выглядит «бессознательный паралич»? На первый взгляд, это явление просто невозможно представить. Но, оказывается, есть такая экстрапирамидная патология, как «дрожательный паралич», или болезнь Паркинсона. Наверное, все слышали такой неврологический диагноз.
Паркинсонизм возникает если нейроны, находящиеся в чёрной субстанции, теряют пигмент меланин. В результате возникает их дегенерация, начинается потеря дофамина. Этот же процесс происходит и в полосатом теле. Чаще всего, ЭПС (экстрапирамидная симптоматика) появляется симметрично и по неизвестной причине. Это и есть болезнь Паркинсона. Но иногда экстрапирамидная недостаточность возникает и с одной стороны. Это бывает, когда, например, есть причина: кровоизлияние или тромбоз соответствующих сосудов (инсульт). В итоге развивается вторичный паркинсонизм, причем на противоположной стороне тела.
К сожалению, каждый третий случай паркинсонизма является лекарственным и связан со злоупотреблением нейролептиками, в связи с развитием нейролептического синдрома. Часто это возникает у наркоманов и токсикоманов, которые употребляют аминазин, галоперидол и другие препараты, не зная о последствиях.
Клиника
Наверное, тем людям, которые хотят понять, что такое экстрапирамидные нарушения движений, нужно показывать пациента с болезнью Паркинсона. Конечно, он не будет танцевать и подпрыгивать, как при хорее, его лицо не исказит насильственный смех, а пальцы не будут совершать причудливые и червеобразные движения, как при атетозе. Но, по совокупности клинических признаков, именно паркинсонизм изучается студентами в первую очередь. Судите сами. Характерными клиническими и неврологическими признаками паркинсонизма являются:
- акинезия (обеднение всех сознательных движений, полное отсутствие жестикуляции);
- пропульсия, ретропульсия, латеропульсия. Больной с очень большим затруднением начинает движение, а начав, не может его закончить. Его последние шаги, соответственно, направлены вперед, назад или вбок;
- амимия, гипомимия (маскообразное лицо), на котором просто «живут» подвижные глаза. Больной паркинсонизмом не теряет подвижности глазодвигательных мышц, и в них не возникает феномена «зубчатки». Поэтому такому пациенту легче общаться глазами, например, показав на какой-либо предмет, вместо того, чтобы сказать слова или начать такое тягостное движение;
- дизартричная и монотонная речь. Речевой компонент присоединяется, поскольку возникает ригидность языка и вокальной мускулатуры;
- появляется тремор, по типу «счета монет», преимущественно в руках, больших и указательных пальцах.
Пожалуй, одним из крайне ярких проявлений паркинсонизма является проведение теста «падающей головы». Если у лежащего на спине больного поднять голову и резко убрать руки, то у любого нормального человека голова ударится о кушетку. У паркинсоника такой реакции нет. Вследствие «зубчатого» гипертонуса голова медленно, еле заметными рывками опускается на кушетку.
Кроме паркинсонизма, который является классическим примером ригидности и гипертонии, рассмотрим его альтернативу – экстрапирамидный синдром гипотонуса – гиперкинезии.
Анатомия
Экстрапирамидная система включает полосатое тело (corpus striatum), состоящее из хвостатого ядра (nucleus caudatus) и чечевицеобразного ядра (nucleus lenticularis), медиальные ядра таламуса (nuclei mediales thalami), субталамическое ядро (nucleus subthalamicus, s. corpus Luysi), ядра гипоталамуса (nuclei hypothalamici), черное вещество (substantia nigra), красное ядро (nucleus ruber), ядра ретикулярной формации (nuclei formationis reticularis), оливу (oliva) продолговатого мозга. Хвостатое ядро состоит из головки (caput), тела (corpus) и хвоста (cauda); чечевицеобразное ядро — из скорлупы (putamen), бледного шара (globus pallidus), медиальной и латеральной мозговых пластинок (laminae medullares medialis et lateralis). В экстрапирамидную систему входят также двигательные экстрапирамидные проводящие пути: корковые пути, берущие начало от нейронов коркового двигательного поля 4 и нейронов, расположенных в соматосенсорных корковых полях, связывающие кору полушарий головного мозга с образованиями экстрапирамидной системы; стриопаллидарные пути, соединяющие образования экстрапирамидной системы между собой; трункоспипальные пути, идущие от перечисленных двигательных ядер головного мозга к двигательным ядрам спинного мозга и черепно-мозговых нервов. К экстрапирамидной системе относят и мозжечок.
Экстрапирамидная система представляет собой филогенетически старую систему. Конечный мозг низших позвоночных не имеет коры, а клеточные скопления, образующие базальные ядра, залегают в его глубине. Экстрапирамидная система низших позвоночных является высшим отделом, принимающим сигналы от органных рецепторов и посылающим импульсы к мышцам через центры спинного мозга. У рыб из образований экстрапирамидной системы имеется только бледный шар чечевицеобразного ядра, у амфибий появляется скорлупа этого ядра. У рептилий и птиц с развитой корой головного мозга образуются новые базальные ядра (например, хвостатое ядро), но сохраняются непрямые нисходящие пути от этих ядер. В то же время прямая связь между корой головного мозга и спинным мозгом у них отсутствует. Только у млекопитающих помимо экстра пирамидных появляются и прямые нисходящие пирамидные двигательные пути от коры головного мозга к двигательным центрам спинного мозга.
На основании данных о развитии базальных ядер в экстрапирамидной системе выделяют ее ядерную часть — стриопаллидарную систему, при этом хвостатое ядро и скорлупу чечевицеобразного ядра объединяют под названием «стриатум» (striatum), или «неостриатум», а бледный шар обозначают как паллидум (pallidum). К системе паллидума относят также черное вещество и красное ядро (см. Средний мозг). Стриатум — филогенетически более молодое образование, чем паллидум. Образования стриопаллидарной системы связаны между собой стриопаллидарными проводящими путями (см. Двигательные центры, пути).
Что относят к экстрапирамидным расстройствам
Расстройство экстрапирамидной системы может проявляться по-разному и иметь разные симптомы. Наиболее распространённые синдромы: акатизия, баллизм, дистония, миоклонус, паркинсонизм, тики, тремор, хорея.
Характеристики каждого предложены ниже:
- Акатизия является побочным проявлением антипсихотической терапии. Пациента с данными проявлениями мучают внутренние беспокойства и дискомфорт, которые он пытается уменьшить путём непреодолимой потребности движения и изменения поз. Острая акатизия может возникнуть у 50 % пациентов, уже на первой неделе после начала приёма нейролептиков. Проявления могут усиливаться при повышении дозы и уменьшаться после её снижения. Поздней акатизии подвержены до 30% пациентов поле трёх недель терапии. Может проявляться на фоне снижения дозы препарата, а после её возобновления снова уменьшиться. Данная разновидность заболевания может проявляться очень долго, а в некоторых случаях остаться пожизненно. Синдром проявляется постоянным желанием двигаться, неусидчивостью (пациент не может усидеть на одном месте даже пять минут). Проявления могут выражаться в подёргивании ногой или обеими ногами, непрерывной ходьбе, ёрзании на стуле, потирании лица, перебирании пальцев, постукивании ними. Также человек не может адекватно описать своё состояние. Врачу тяжело уследить за описательными характеристиками.
- Баллизм характеризуется крупноамплитудными движениями бросковыми, резкими с вращательным компонентом. Наиболее часто встречается односторонний баллизм.
- Дистония – это одно из ранних побочных действий нейролетического лечения. Характеризуется сокращением разных групп мышц по всему телу, проявляется непроизвольными движениями: разгибание-сгибание конечностей и туловища, медленные и быстрые движения (иногда круговые), формирование поз патологического характера. Такие спазмы болезненны, часто опасны для жизни. В некоторых случаях в результате спазмов могут быть вывихнуты суставы, выломаны зубы, повреждён язык.
- Миоклонус – это внезапное сокращение или расслабление мышц, в результате чего происходит толчкообразное резкое вздрагивание.
- Паркинсонизм – прогрессирующее хроническое нейродегенеративное заболевание, для которого характерны эмоциональная бедность, тремор, мышечная ригидность, акинезии, мыслительные нарушения. Паркинсонизм может существовать непосредственно как болезнь Паркинсона, а может развиваться в результате повреждения нервной системы (травматического, токсического, инфекционных заболеваний, сосудистых поражений).
- Тики проявляются чаще всего в стрессовых ситуациях, нервном напряжении. Характеризуются судорожными подёргиваниями отдельных групп мышц (в основным лица, шеи, век). Это могут быть подёргивания плечом, шеей, наморщивание лба, запрокидывание головы, подмигивание.
- Тремор — быстрые ритмичные движения небольшой амплитуды, похожие на дрожание являются одним из экстрапирамидных синдромов. Наиболее ярко прослеживается при попытке удержания позы (например, вытянутых вперёд рук) или приближении к цели (приближении пальца к носу). Чем ближе к цели, тем сильнее тремор. Также он усиливается при удержании позы.
- Хорея — тяжёлое наследственное заболевание, проявляющееся к 30-40 годам. Движения характеризуются отрывистостью, нерегулярностью, беспорядочностью. В принципе, они схожи с нормальными, но отличаются своей амплитудой и интенсивностью, более походят на танец (поэтому синдром также известен под названием пляска святого Вита).
Миоклонические синдромы
Кортикальный миоклонус характеризуется внезапным подергивание мышц лица и конечностей.
Этиологически, как правило, обусловлен метаболически (например, уремией), токсически, фармакологически (в частности, противосудорожными препаратами, Клозапином, трициклическими антидепрессантами и т.д.), сопровождают воспаления головного мозга (болезнь Крейтцфельда-Якоба, подострый склерозирующий панэнцефалит).
Подергивания вызываются, в основном, соместетическими и визуальными стимулами, как правило, нерегулярные во времени, но могут иметь ритмический характер и имитировать тремор.
Сегментный спинной миоклонус затрагивает конечности и туловище. Является проявлением травматической, инфекционной, неопластической или демиелинизирующей миелопатии.
Другие единицы миоклонуса:
- физиологический – проявляется спорадическим подергиванием мышц во время сна, в состоянии тревоги, после физического напряжения; другой формой является икота (миоклонус диафрагмы);
- эссенциальный – характерен неизвестными причинами, является наследственным или спорадическим;
- эпилептический (форма кортикальной миоклонии) – является частью некоторых эпилептических синдромов (миоклонических приступов, эпилепсии Кожевникова, прогрессивных миоклонических эпилепсий);
- миоклонус действия вызывается или усиливается свободным движением, и является проявлением очагового поражения головного мозга, как правило, травматического или сосудистого происхождения.
Лечение
При кортикальном (эпилептическом) миоклонусе препаратом первого выбора является Пирацетам (8-20 г в день первоначально, впоследствии 1-3 г в день) или Леветирацетам (первоначально 250 мг в день, увеличивая дозу на 500 мг в неделю, максимальная доза – 3 г) в сочетании с противоэпилептическими препаратами: Клоназепамом, Вальпроатом и Примидоном.
В случае подкоркового миоклонуса используется сочетание Клоназепама с Вальпроатом или Примидоном.
При спинальной форме может быть эффективным Клоназепам и ботулинический токсин.
Постановка диагноза и принципы лечения
В виду того, что к экстрапирамидным расстройствам относится очень много различных заболеваний и синдромов, диагностика для каждого конкретного случая может назначаться совершенно разная. Чаще всего больному назначается:
- исследование крови и мочи (токсикологическое);
- исследование офтальмологическое;
- исследование ликвора;
- генетическое;
- электрофизиологическое;
- нейропсихологическое тестирование;
- стабилография;
- биопсия мышц, слизистых оболочек, кожи, нерва и тканей мозга.
Лечение экстрапирамидных расстройств, в первую очередь, направлено на избавление от основного заболевания. Но, в большинстве случаев, применяется симптоматическая терапия. Лечение производится антихолинергическими препаратами, антиоксидантами, ноотропными и общеукрепляющими средствами, адреноблокаторами. Часто специалисты прибегают и к нейрохирургии.
В случаях с локальной дистонией применяются подкожные инъекции нейротоксина. Курс лечения 3-4 процедуры. Результат держится 3 месяца.
Особенности клинической картины
Экстрапирамидные расстройства имеют различные симптомы в зависимости от вида поражения.
Симптомы акатизии:
- мучительное чувство беспокойства, депрессии и тревоги;
- нейропатическая боль;
- синдром беспокойных ног;
- бессонница;
- двигательные расстройства;
- панические атаки.
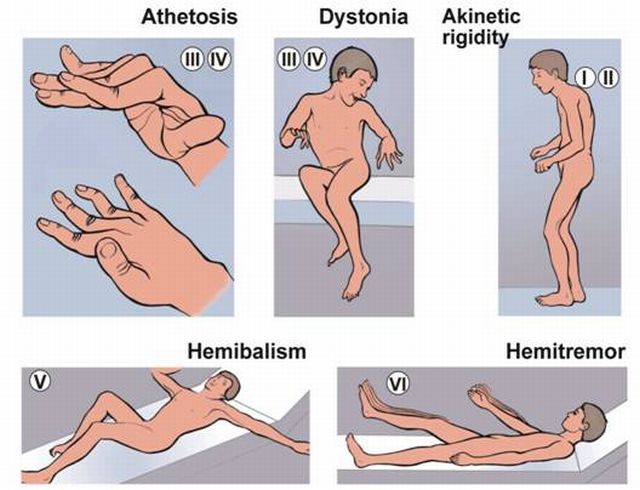
Симптомы баллизма:
- размашистые движения в плечевом и тазобедренном суставах;
- нарушение равновесия, падения;
- гиперкинезы лицевой мускулатуры;
- расстройство речи, глотания;
- изменение мышечного тонуса.
Симптомы дистонии:
- спазмы мышц головы и шеи;
- высовывание языка;
- гримасы насильственные;
- запрокидывание головы;
- кривошея;
- расширение глазных щелей;
- общее моторное возбуждение;
- чувство страха, тревоги.

Симптомы миоклонуса:
- вздрагивания мышц;
- чрезмерно активные сокращения либо снижение тонуса мышц;
- ночные кошмары;
- бессонница;
- проявление агрессии.

Симптомы паркинсонизма:
- дисфункция глотания;
- потеря веса;
- минимальная двигательная активность;
- торможение активных движений, вплоть до полного обездвижения;
- нарушение дыхания;
- появление пролежней;
- расстройство кровообращения.

Симптомы тика:
- движения не поддаются контролю;
- приступы после повышенного возбуждения;
- локализация: плечевой пояс и лицо;
- моргание;
- гримасничание;
- непроизвольные звуки;
- пожимание плечами;
- подёргивание руками;
- скрежет зубами;
- повышенная утомляемость;
- беспокойный сон;
- неусидчивость;
- нарушена концентрация внимания.
Симптомы тремора: расстройство характеризуется одним-единственным симптомом: характерным дрожанием с невысокой амплитудой.
В большинстве случаев тремор ощущается в руках, но также к этому расстройству могут подключиться язык, челюсть, голова, ноги, мышцы и связки гортани, губы.
Симптомы хорея:
начало приступа сопровождается сильной слабостью;
невозможность двигаться в результате ослабевания тонуса мышц;
неконтролируемые человеком естественные движения, мимические выражения;
нарушение речи (особенно у детей);
ослабление памяти;
нарушение мыслительной деятельности;
резкая смена настроения;
рассеянное внимание;
галлюцинации;
нарушение засыпания.

Злокачественный нейролептический синдром
Некоторым особняком среди экстрапирамидных нарушений стоит злокачественный нейролептический синдром (ЗНС). Это относительно редкое, но очень опасное нарушение работы ЦНС, вызванное длительным приемом нейролептиков. Он потенциально опасен для жизни. Основной «удар» приходится на сердце пациента. Ситуация усугубляется, если у больного и до возникновения нарушения были патологии сердечно-сосудистой системы и болезни сердца. Кардиальная (сердечная) патология существенно увеличивает риск смертельного исхода.
Впервые это нарушение было описано J.Delay и соавт. в 1960 году. У больных, проходивших терапию галоперидолом. ЗНС развивается у разных пациентов, как у психических больных, так и у здоровых. Но чаще всего наблюдается у больных шизофренией и аффективными расстройствами. Частота встречаемости не зависит от пола и возраста. ЗНС может развиться после резкого увеличения дозы нейролептиков, иногда возникает после отмены психотропных медикаментозных средств.
В клинике нарушения наблюдаются такие симптомы как мышечная ригидность, центральная гипертермия (серьезное нарушение терморегуляции, температура тела зависит от окружающей среды), тремор, дискенезия. Нередки тахикардия, кожные покровы бледные, давление неравномерное. Среди тяжелых нарушений после ЗНС можно отметить инфаркт миокарда, тромбоз глубоких вен голени, почечная недостаточность, нарушения работы сердца, сепсис и многие другие. Часто невозможно отграничить ЗНС от фебрильной шизофрении.
Лечение
В первую очередь злокачественный нейролептический синдром лечат отменой нейролептиков, назначаются препараты, приводящие показатели гомеостаза организма в норму. Для предотвращения острых рецидивов полезными будут физические упражнения, полноценное сбалансированное питание. В терапии делают обязательный перерыв от 1 до 6 недель.
При экстрапирамидных нарушениях страдает не только организация движений, но также возникают и когнитивные нарушения. В зависимости от тяжести нарушения у человека наблюдаются также симптомы в виде сбоев работы высших психических функций (внимания, памяти, мышления, речи и др.) как небольшие по степени выраженности и нарушения общего функционирования психической деятельности, так и прогрессирующие деменции.
Кто работает в учреждении
Ниже представлен список специалистов, которые работают в Центр Экстрапирамидных Заболеваний: Для добавления специалистов, заполните форму ниже:
ДобавитьДобавляем…Отправляя данные формы, Вы автоматически соглашаетесь с политикой конфиденциальности сайта.
Как Вы записываетесь в больницу? (Кол-во голосов: 38355)
Через интернет
По телефону
Посещаю лично регистратуру
Никак не записываюсь
Чтобы проголосовать, кликните на нужный вариант ответа. Результаты
Центр Экстрапирамидных Заболеваний
Рейтинг: 3.4 8 оценок
Записываясь на прием к врачу в диагностический обратите внимание на особенности:
форма собственностигосударственная
Рабочее время в которое можно записаться на прием к врачу пн-пт 9:00–15:00
Центр Экстрапирамидных Заболеваний находится по адресу: 2-й Боткинский пр., 7, корп. 1, Москва
Экстрапирамидные расстройства. Виды, признаки и причины неконтролируемых мышечных спазмов и дистоний
Экстрапирамидные расстройства представляют собой нарушения мышечного тонуса, что отражается на двигательной активности.
Движения могут быть навязчивыми, неконтролируемыми или, наоборот, невыполнимыми (хотя ранее не составляли никаких затруднений). Тяжесть этих нарушений варьирует от небольших тиков и парезов до постоянного дрожания или навязчивого произвольного сокращения группы мышц.
2.Причины заболевания
Причина этих расстройств связана с поражением экстрапирамидной системы головного мозга и нейромедиаторным дисбалансом. Экстрапирамидная часть мозга обеспечивает контроль позы, плавность движений, их соответствие задуманному действию. Точность, скорость и координация работы разных групп мышц также управляется этой системой.
Довольно часто экстрапирамидные расстройства возникают как побочный эффект от приёма нейролептических препаратов. Лекарственные экстрапирамидные расстройства могут наблюдаться также при приёме антидепрессантов, антагонистов кальция, противоаритмических препаратов и лекарств, назначаемых при болезни Паркинсона.
Побочное действие этих препаратов может возникать в первые дни лечения или как следствие продолжительного регулярного приёма (соответственно, «ранние» и «поздние» медикаментозные расстройства). Поздние экстрапирамидные расстройства могут развиться даже после отмены препарата и быть необратимыми.
Экстрапирамидные расстройства в значительной степени снижают качество жизни пациентов, резко ограничивая социальную активность. Психологический статус характеризуется тревожностью, чувством неполноценности, когнитивными расстройствами, замкнутостью, потерей интереса к внешнему миру и серьёзными переживаниями одиночества.
Аметоз
Этот вид расстройства чаще всего проявляется в кистях рук и мышцах лица. Характерны медленные извивающиеся движения пальцев, которые выглядят как червеобразные и лишённые костей.
На лице могут наблюдаться подёргивания губ и языка, искривление и асимметрия. Лицевые мышцы поочерёдно напрягаются и расслабляются.
Такие нарушения могут быть следствием родовой травмы, энцефалита, сифилиса и черепно-мозговых травм.
Хорея
Эта разновидность расстройств проявляется беспорядочными неритмичными движениями всего тела. При этом для мышц туловища и конечностей характерно снижение тонуса.
Торсионный спазм
Сочетание дистонии мышц туловища со спазмами, вплоть до полного замирания всего тела. Расстройство этого типа начинается с мышц шеи, которые непроизвольно поворачивают голову в сторону.
Такая торсионная кривошея может развиться, охватывая другие группы мышц.
В некоторых случаях наблюдается «писчий спазм» – во время письма или даже при попытке придать пальцам «пишущее» положение наступает спазм кисти из-за гипертонуса в пальцах.
Тик
Непроизвольные повторяющиеся сокращения определённых мышц (чаще лица или шеи). Этот расстройство может варьировать от подёргивания века до навязчивых сморщиваний, подмигиваний, запрокидывания головы, подёргивания плечом. Как правило, стрессогенные ситуации, волнение усиливают проявление этого вида экстрапирамидных расстройств.
Гемибаллизм
Наблюдаются размашистые односторонние движения конечностей, напоминающие подбрасывание или попытку сделать хватательное движение. Этот вид навязчивых движений чаще всего развивается на фоне инфекционного поражения мозга (туберкулёз, сифилис, энцефалит). Также может иметь место при тяжёлых сосудистых нарушениях и метастазировании в мозг.
Тремор
Дрожание рук, тремор головы. При попытке сделать точное движение амплитуда и частота движений нарастают с повышением концентрации на объекте. При некоторых формах (болезнь Паркинсона) наблюдается «тремор покоя» – дрожание возникает при статическом положении, а во время движения не проявляется.
Лицевой гемиспазм
Спазм половины лица, включая язык, глаз и шею. Этот вид может сопровождаться издаваемыми звуками наподобие смеха, плача, вскрикиваний.
Перечисленные виды экстрапирамидных расстройств чаще всего сочетаются друг с другом в разных комбинациях и входят в симптомокомплекс серьёзных заболеваний наследственного или приобретённого генеза.
Грубые нарушения обмена веществ и мозгового кровообращения, травмы, нейроинфекции приводят к мышечным спазмам и дистонии.
Любые изменения тонуса и потеря контроля над движениями могут быть проявлением тяжёлых нарушений мозга и требуют немедленного обращения к невропатологу.
Начало и окончание пирамидных путей
Разберемся, где берет начало пирамидный путь? Начало его расположено в прецентральной извилине. Если быть точнее, то в этой извилине имеется особое поле, проецирующееся вдоль нее по направлению снизу вверх.
Эта полоса называется цитоархитектоническим полем № 4 Бродмана. Расположение гигантских пирамидных клеток Беца имеется здесь. (Владимир Беце – русский гистолог и анатом, открыл данные клетки в 1874 году). Они генерируют импульсы, при помощи которых производятся точные и целенаправленные движения.
Где оканчивается пирамидная система? Конец пирамидных путей находится в спинном мозге (в его передних рогах), уровни при этом различны – начиная от шеи и заканчивая крестцом. Здесь происходит переключение на большие мотонейроны, окончание которых располагается в нервно-мышечном соединении. Медиатором ацетилхолином подается сигнал мышцам сокращаться. В этом состоит суть работы пирамидного пути. Далее будет подробно рассмотрена анатомия и организация структур корково-спинномозгового пути, уровни при этом будут описаны различные.
Что относят к экстрапирамидным расстройствам
Согласно МКБ-10, код этой группы патологий – G20-G26.
Все экстрапирамидные нарушения принято подразделять на гипокинетические и гиперкинетические патологии.
Гипокинетические расстройства – это различные формы снижения двигательной активности из-за мышечной ригидности, повышенного тонуса (гипертонуса) мускулатуры. К таким нарушениям относятся:
- брадикинезия – замедление движений;
- акинез – нарушение механизма движения при передаче нервного импульса;
- паркинсонизм – нарушения речи, координации и движений.
Общее название данного вида патологических состояний – гипокинезия.
Гиперкинетические расстройства характеризуются наличием произвольных невольных движений, которые больной не способен самостоятельно контролировать. Разновидности гиперкинеза:
- тики – нерегулярные стереотипные движения;
- хорея – неодинаковое, неконтролируемое, нерегулярное движение частей тела;
- баллизм – неконтролируемые движения большой амплитуды, размаха;
- тремор – дрожание частей тела, которое сопровождается колебаниями туловища;
- дистония – неестественное положение тела из-за продолжительных сокращений мышц;
- акатизия – полная неспособность находиться в неподвижном положении;
- миоклонус – синхронное периодическое подергивание рук или ног;
- синдром беспокойных ног – постоянные движения ногами.

Общее название этих заболеваний – гиперкинезы.
Кроме того, по степени монотонности движения при экстрапирамидных заболеваниях относят к четырем группам:
- акционные движения – например, тремор, дискинезия, дистония;
- рефлекторные – миоклонус;
- спонтанные – хорея и баллизм;
- специфические – спазмы мышц рук при вышивании, шитье, игре на пианино, наборе текста на компьютере и т.п. видах деятельности.

Этиологическая классификация экстрапирамидных расстройств
Нозологическая диагностика (выявление нозологических единиц с четко определенными механизмами), как правило, основана на критериях, включающих соответствующие проявления болезненного состояния организма и исключающих другие диагностические возможности.
Этиологическая диагностика (определение причины болезни) является относительно легкой у заболевания с очевидным инфекционным агентом или в случаях четко определенных поражений, возникающих из одного процесса (травматические поражения, сосудистые изменения).
Диагностика генетически связанных «нейродегенеративных заболеваний» является более сложной. Ранее она была более приближенной, основывалась исключительно на клиническом эмпиризме или гистологических исследованиях.
Сегодня, ввиду расширения знаний о генетическом фоне этих заболеваний и с помощью методов молекулярной биологии, диагностика часто бывает возможной «in vivo», пренатально или у бессимптомных пациентов.
До сих пор гетерогенная группа заболеваний базальных ганглиев системы начинает классифицироваться новым образом, на этиологической основе:
- первичные заболевания – в свою очередь, делятся на семейные, имеющие генетический фон (как правило, известен хромосомный маркер или прямо болезненная последовательность гена) и спорадические (генетическая основа только предполагается или заболевания имеет неизвестное происхождение);
- вторичные заболевания – возникают в результате приобретенного структурного повреждения (травмы, сосудистые расстройства, воспаления, опухоли) или химического воздействия (лекарственные средства, токсины, метаболические нарушение).
Генетически связанные (первичные, идиопатические) двигательные расстройства
В последние годы удалось значительно расширить знания о молекулярной основе генетически связанных двигательных расстройств, многие из которых были первоначально классифицированы, как врожденные пороки развития или т.н. идиопатические нейродегенеративные заболевания.
Была определена хромосомная локализация ряда болезненных генов, а у некоторые из них были идентифицированы и их белковые продукты с объясненной или, по крайней мере, предполагаемой ролью в патогенезе заболевания.
Вторичные синдромы из-за повреждения базальных ганглиев
В дополнении к генетическим заболеваниям, основой экстрапирамидных двигательных расстройств могут быть различные вторичные вовлечения базальных ганглиев и функционально связанных структур головного мозга (префронтальная и височная кора, таламус, ствол мозга). Причинами могут быть:
- различные внутричерепные патологии (инфекционные воспаления, опухоли, сосудистые разрывы или закупорки, черепно-мозговые травмы и последующие состояния);
- обобщенные инфекции;
- паранеопластические процессы;
- гипоперфузия и гипоксемия при сердечно-сосудистой и легочной недостаточности;
- метаболические заболевания;
- воздействия внешнего происхождения (лекарства и токсины).
Экстрапирамидные синдромы при цереброваскулярной болезни
Значение сосудистых заболеваний головного мозга в развитии экстрапирамидных синдромов часто переоценивается.
Причинная роль ишемии или кровоизлияния в базальных ганглиях и другой структуре применима только в небольшом числе случаев вторичного синдрома паркинсонизма или дискинетических расстройств. Для них, как правило, характерно одностороннее преобладание симптомов.
Метаболические и токсичные экстрапирамидные расстройства
Болезнь Вильсона почти всегда ассоциируются с неврологическими симптомами, включая широкий спектр, практически, всех известных проявлений гипо- и дискинетических экстрапирамидных синдромов. Нарушения обмена веществ, прежде всего, затрагивает лизосомы печени, нервная система поражается вторично.
Своевременное лечение может предотвратить дальнейшее развитие неврологических симптомов, поэтому необходимо иметь в виду возможность болезни Вильсона и исключить (или подтвердить) ее у всех пациентов с любыми экстрапирамидными двигательными расстройствами, возникших до 40-45 летнего возраста.
При заболеваниях щитовидной железы описывает возникновение акцентированного физиологического тремора и координационной или сегментной дистонии. При печеночной недостаточности иногда наблюдается характерный «flapping tremor».
Экстрапирамидные нарушение – это расстройства, поражающие не только здоровье человека, но также оказывающие существенное влияние на его социальную жизнь. Поэтому, необходимостью является своевременная диагностика и, соответственно, лечение болезни.
Первые симптомы расстройства
Изначально признаки экстрапирамидного синдрома выражаются в агрессивности, чрезмерной раздражительности. Постепенно присоединяется подёргивание конечностей, мышц лица. Первичные проявления дисфункций пирамидной системы являются отдельными болезнями. Подобные патологии связаны с атрофией мозговых клеток и с разрушением нейронов.
К таким заболеваниям относится паркинсонизм, когда появляется тремор, чрезмерное слюнотечение, застывшее выражение лица. По мере развития формируется деменция, нарушаются речевые умения. Выделяют расстройства, характеризующиеся патоморфологическими симптомами, – тремор, дистония. У больного подёргиваются конечности, спазмируется мускулатура шеи, головы.
Диагностика
Определение наличия и степени выраженности экстрапирамидных нарушений происходит в кабинете врача-невролога в ходе визуального осмотра и тестирования. Диагноз ставят на основании данных анамнеза и результатов инструментального обследования. Основные методы диагностики:
- Нейровизуализация (КТ, МРТ).
- Электроэнцефалография (исследование биоэлектрической активности мозга).
- Электронейромиография (исследование проводимости нервных импульсов в мышцах).

При болезни Паркинсона проводят сканирование зоны черной субстанции в формате ультразвукового исследования. Постановка диагноза чаще основана на клинических данных. Анализ крови позволяет определить концентрацию глюкозы, гормонов, тирозингидроксилазы и дофамина. При болезни Паркинсона анализ крови показывает нарушение активности митохондриального комплекса.