Геморрагическая лихорадка
Содержание:
- Географическое распространение
- Этиология
- Лечение геморрагической лихорадки
- Причины заболевания
- Приложение G: Перечень лекарственных препаратов для медицинского применения, зарегистрированных на территории Российской Федерации
- Прогноз лечения
- Профилактика
- Этапы лечения геморрагической лихорадки
- Клиника
- Этиологические факторы заболевания
- Лечение геморрагической лихорадки
Географическое распространение
Заболеваемость людей К. г. л. в Советском Союзе зарегистрирована в Крыму, Краснодарском и Ставропольском краях, Астраханской, Ростовской, Донецкой и Херсонской областях, в Узбекской, Туркменской, Киргизской, Казахской, Армянской ССР и др., а также в Болгарии, Югославии, Иране, Индии, Пакистане и др. Кроме этого, серол, и вирусол. исследованиями установлено наличие природных очагов К. г. л. без регистрируемой заболеваемости среди людей (так наз. потенциальные эндемические очаги К. г. л.) во многих р-нах на упомянутых территориях, а также в Азербайджанской и Молдавской ССР, Дагестанской и Калмыцкой АССР. Серол, исследования позволяют предполагать наличие природных очагов К. г. л. в Турции, Афганистане, Франции (на границе с Испанией). Есть основания считать ареал К. г. л. в юж. странах Европы и Азии еще более широким, поскольку там имеются одинаковые виды иксодовых клещей — переносчиков возбудителей К. г. л.
Неполный учет заболеваний К. г. л
определяется недостаточным знакомством врачей с этим заболеванием и тем, что внимание врачей привлекают гл. обр
тяжелые формы К. г. л., особенно при появлении групповых заражений медработников в б-цах или членов семей заболевших вследствие контакта с кровью больных и содержащими кровь выделениями в остром периоде болезни.
Сходная (если не тождественная) с К. г. л. геморрагическая болезнь в Африке, вызываемая вирусом Конго, зарегистрирована в небольшом числе случаев в Заире (1956, 1958), Уганде (1959 —1960) и Центральноафриканской Республике (1976). На этих же территориях, а также в Нигерии, Кении, Сенегале довольно часто обнаруживали вирус Конго у членистоногих нескольких видов, у домашних и диких животных.
Этиология
Рис. 1. Электронограмма негативно окрашенных вирионов крымской геморрагической лихорадки из препарата зараженной клеточной культуры; X 220 000.
Рис. 2. Электронограмма вириона крымской геморрагической лихорадки: видна спиральная укладка тяжа рибонуклеопротеида; х 250 000.
Впервые этиология К. г. л. установлена в 1945—1946 гг. М. П. Чумаковым в Крыму, когда было выделено несколько штаммов вируса от переносчиков — иксодовых клещей Hyalomma plumbeum plumbeum Panz. и из крови больных людей в острой стадии заболевания, а иммунол, реакциями доказана специфичность вируса в качестве возбудителя болезни. Вирус К. г. л. входит в состав сем. Bunyaviridae, прототипом к-рого считается вирус В unyam were, с к-рым, однако, у вирусов К. г. л. — Конго — Хазара группы серол, связи нет. Возбудитель относится к экологической группе арбовирусов (см.). Вирионы (частицы вируса) К. г.л. сферической или эллипсоидной формы размером 90—100 нм, имеют внешнюю липид содержащую оболочку с выступами на поверхности в виде шипов. Центральная часть вириона — почти сферический нуклеоид, в к-ром находится спирально уложенный тяж рибонуклеопротеида (рис. 1 и 2).
Рис. 3. Электронограмма частиц вируса крымской геморрагической лихорадки, формирующихся на мембранах цистерн пластинчатого комплекса: 1— частицы вируса; 2 — мембрана цистерны; х 120 000.
Рис. 4. Электронограмма кристаллоподобных структур (указаны стрелками), обнаруживаемых в клеточных культурах, на поздних стадиях после заражения вирусом крымской геморрагической лихорадки; X 45 000.
Вирус К. г. л. имеет коэффициент седиментации 425 + 25 S, плавучую плотность 1,17 г/мл, мол. вес ок. 300•106 дальтон. Рибонуклеопротеид вируса имеет плавучую плотность 1,34 г/мл, геном представлен тремя фрагментами однонитчатой РНК, которые имеют мол. вес ок. 0,8•106; 2,0•106 и 3,0•106 дальтон. Вирионы проникают в чувствительную клетку путем виропексиса. Созревание вновь образующихся вирионов происходит почкованием на внутриклеточных плазматических мембранах пластинчатого комплекса (комплекса Гольджи — рис. 3) и эндоплазматического ретикулума. Обычно вирионы аккумулируются в цитоплазматических вакуолях. Иногда в пораженных вирусом клетках, на поздних стадиях инфекции, обнаруживаются скопления кристаллоподобных структур (рис. 4). Выход из клетки вирионов обычно происходит экзоцитозом, в редких случаях — в результате лизиса клетки.
Вирусы К. г. л. чувствительны к жирорастворителям (эфир, хлороформ) или дезоксихолату натрия и детергентам (см.), разрушающим оболочку; не устойчивы во взвеси ткани мозга при t° 37°, 45°, 56°, полностью теряя инфекциозность соответственно через 20 час., 2 часа, 5—10 мин. и почти мгновенно при кипячении. Вирусы хорошо сохраняются в замороженном субстрате и удовлетворительно в высушенном на холоду материале, содержащем белки; они инфекциозны в ограниченном диапазоне значений pH 6,0—9,0 (оптимум pH 7,0—8,0), не обладают устойчивостью к обычно используемым концентрациям дезинфицирующих средств. Большинство штаммов вируса К. г. л. практически лишены гемагглютининов, не дают деструкции клеток в зараженных культурах ткани.
Для изоляции, размножения и идентификации штаммов вируса К. г. л. наиболее удобно использовать заражение в мозг и в брюшную полость новорожденных белых мышей. Накопление пассажного вируса К. г. л. (после нескольких перевивок) возможно также в мозге зараженных новорожденных белых крыс и в культурах перевиваемых линий почечных клеток поросят. В зараженных культурах тканей под слоем агара появляются бляшки — колонии вируса. Пассажный вирус в мозговой взвеси или в культуральной жидкости можно сконцентрировать, напр., полиэтиленгликолем и очистить для использования в качестве антигенов в серол, реакциях: связывания комплемента или диффузионной преципитации в агаре (РДПА). Вирус К. г. л. может быть выделен из крови больных в лихорадочном периоде болезни, из секционных материалов, а также из взвеси растертых клещей-переносчиков. Взрослые мыши, крысы, другие животные не дают клин, картины болезни после инокуляции вируса К. г. л., но вырабатывают специфические антитела. Вирус без потерь фильтруется через мембранный фильтр с диаметром пор 220 нм и почти полностью задерживается на фильтрах с диаметром пор менее 100 нм.
Лечение геморрагической лихорадки
При геморрагической лихорадке требуется срочная госпитализация. Лечение проводится в реанимационном отделении или в боксе инфекционного стационара, где осуществляется заместительная, гемостатическая, симптоматическая и десенсибилизирующая терапия.
При заместительной терапии пострадавшему назначают переливание компонентов крови — введение внутривенно препаратов железа, факторов свертывания, тромбоцитарной массы.
При дезинтоксикационной терапии вводят внутривенно солевые растворы, раствор глюкозы, «Реополиглюкина», «Гемодеза».
При противовирусной терапии назначают «Ингавирин», «Амиксин», «Кагоцел», «Анаферон».
При витаминотерапии – витамин С и витамин Р.
При кровоостанавливающей терапии – «Дицинон», «Викасол», «Этамзилат».
В качестве противогистаминных средств прописывают «Диазолин», «Супрастин», «Тавегил».
Жаропонижающие средства – «Нурофен», «Ибуклин».
Противоболевые средства – «Спазган», «Пенталгин», «Кеторол».
Дезагреганты – «Тромбоасс», «Кардиомагнил», «Аспирин».
Для улучшения микроциркуляции – «Фраксипарин», «Клексан», «Гепарин».
Антиоксиданты и ангиопротекторы – «Винпоцетин», «Актовегин».
В случае развития почечных осложнений мочегонные средства – «Фуросемид», «Лазикс».
При поражении почек – гемодиализ.
Если пострадавший поступает в отделение в шоковом состоянии, ему вводят сердечные гликозиды, «Допамин», «Реополиглюкин».
Больным назначается диетотерапия и строгий постельный режим. В разгар болезни питание парентеральное, в период выздоровления – легкая растительно-молочная пища, богатая витаминами С, В, РР или К. Очень полезны фруктовые и овощные отвары, настои, морсы, соки.
При грамотном комплексном лечении значительно снижается риск развития осложнений, и ускорятся процесс выздоровления.
Причины заболевания
Вирусная природа заболевания доказана в 1944 г. А. А. Смородинцевым. Возбудитель геморрагической лихорадки с почечным синдромом относится к семейству Bunyaviridae и включает два патогенных для человека вируса (Хантаан и Пуумала). Вирусы содержат РНК, диаметр 85 — 110 нм, при температуре +50° С сохраняются в течение 30 мин.
Вирус Хантаан циркулирует в природных очагах Дальнего Востока, Южной Кореи, КНДР, Китая, Японии. Вирус Пуумала обнаружен в Финляндии, Швеции, Франции, Бельгии.
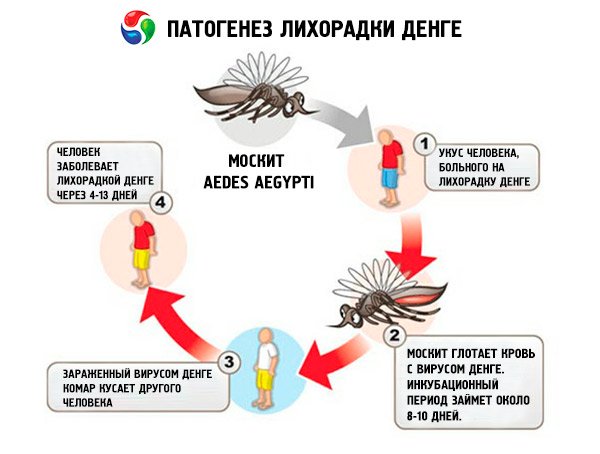
Эпидемиология. Это зоонозная инфекция с природной очаговостью. Передача инфекции между грызунами осуществляется воздушно-капельным путем, а также трансмиссивным — через гамазовых клещей и блох.
Возбудитель геморрагической лихорадки с почечным синдромом
Источником инфекции являются мышевидные грызуны: полевая мышь, красно-серая полевка, лесная мышь, домовая крыса.
Механизмы передачи: капельный, контактный, фекально-оральный.
Пути передачи:
- воздушно-пылевой (при вдыхании частиц высохших испражнений грызунов),
- контактно-бытовой (при соприкосновении поврежденной кожи с инфицированными предметами внешней среды),
- пищевой (при употреблении продуктов, инфицированных грызунами).
Непосредственной передачи инфекции от человека к человеку не происходит.
Заболеваемость. Болеют чаще мужчины в возрасте 16 — 50 лет. Геморрагическая лихорадка с почечным синдромом встречается редко, однако описаны вспышки в организованных коллективах. Характерна выраженная сезонность — подъем заболеваемости в летне-осенний период.
После того как лечение геморрагической лихорадки с почечным синдромом будет завершено, у ребенка формируется стойкий иммунитет, повторных случаев не наблюдается.
Патогенез геморрагической лихорадки с почечным синдромом
Входными воротами являются слизистые оболочки дыхательных путей и пищеварительного тракта, кожа. Место первичной локализации возбудителя — эндотелий капилляров и мелких сосудов. Вирус вызывает повышение проницаемости сосудистой стенки и нарушение свертываемости крови, следствием чего является развитие тромбогеморрагического синдрома (синдром диссиминированного внутрисосудистого свертывания) с образованием множественных тромбов в различных органах, особенно почках. Со 2-4-го дня болезни развивается острая почечная недостаточность, в основе которой непосредственное воздействие вируса на сосуды почек; определенное значение имеют иммунопатологические реакции.
Патоморфология заболевания
Наиболее выраженные морфологические изменения наблюдаются в почках, которые увеличены в размерах. Корковое вещество выбухает над поверхностью разреза, серого цвета, с небольшими кровоизлияниями. Мозговой слой багрово-красного цвета, с множественными кровоизлияниями. Мочевые канальцы резко расширены, в просвете содержится большое количество гиалиновых и зернистых цилиндров.
Приложение G: Перечень лекарственных препаратов для медицинского применения, зарегистрированных на территории Российской Федерации
| Лекарственная группа |
Лекарственные средства | Показания | Уровень доказательности |
|---|---|---|---|
|
Нуклеозиды и |
Рибавирин |
С противовирусной |
В |
|
Анилиды (N02BE) |
Парацетамол |
Анальгетическая, жаропонижающая |
С |
|
Пиразолоны |
Метамизол натрия |
Анальгетическая, |
В |
|
Ферментные |
Панкреатин |
С заместительной |
С |
|
Инсулины |
Инсулины короткого действия |
С заместительной |
С |
|
Аскорбиновая |
Аскорбиновая кислота |
Антиоксидантная, |
С |
|
Блокаторы |
Ранитидин |
Для профилактики и |
В |
|
Ингибиторы |
Омепразол |
Для профилактики и |
В |
|
Папаверин и |
Дротаверин |
Для снятия спазмов |
С |
|
Другие |
Пиридоксина гидрохлорид |
С |
С |
|
Стимуляторы |
Метоклопрамид |
Для купирования |
С |
|
Адсорбирующие |
Смектит диоктаэдричес |
С целью |
D |
|
Гепарин и его |
Гепарин натрия |
Для купирования |
C |
|
Эноксапарин |
Профилактика |
C |
|
|
Антиагреганты, |
Дипиридамол |
С целью улучшения |
C |
|
Другие |
Этамзилат натрия |
Для укрепления |
C |
|
Ингибиторы |
Апротинин |
С целью |
C |
|
Глюкокортикоиды (H02AB) |
Преднизолон |
Для купирования токсико-инфекцион |
C |
|
Дексаметазон |
Для купирования |
C |
|
|
Адренергическ |
Допамин |
Для купирования |
B |
|
Сульфонамиды |
Фуросемид |
Для стимуляции |
C |
|
Производные |
Пентоксифиллин |
Для улучшения |
C |
|
Ксантины |
Аминофиллин |
Для улучшения |
C |
|
Растворы, |
Калия хлорид + |
С целью |
B |
|
Другие |
Декстроза |
С целью |
C |
|
Растворы |
Натрия хлорид |
Восполнение |
B |
|
Калия хлорид |
|||
|
Кровезаменители и препараты |
Альбумин человека , Гидроксиэтилкрахмал , Свежезамороженная плазма |
Восполнение белков, |
C |
|
Аминокислоты |
Аминокапроновая кислота |
Для профилактики |
D |
|
Прочие |
Трамадол |
Обезболивание при |
C |
|
Производные |
Диазепам |
Купирование |
B |
|
Прочие |
Инозин + Никотинамид + Рибофлавин + Янтарная |
С целью улучшения |
C |
|
Производные |
Цетиризина гидрохлорид |
С целью |
B |
|
Производные |
Флуконазол |
При присоединении |
B |
|
Цефалоспорины 3-го поколения |
Цефтриаксон |
При тяжелых, среднетяжелых |
В |
|
Цефотаксим |
В |
||
|
Комбинации |
Амоксициллин+клавулановая |
При тяжелых, |
В |
|
Макролиды |
Азитромицин |
При тяжелых, |
В |
|
Фторхинолоны |
Норфлоксацин |
При тяжелых, |
C |
|
Цефалоспорины |
Цефепим |
При тяжелых, |
C |
|
Муколитические |
Ацетилцистеин |
Для разжижения |
С |
Прогноз лечения
При легкой и среднетяжелой форме вирусной лихорадки выздоровление наступает в 98% случаев, но только при условии своевременного лечения. Постинфекционные синдромы – повышенная утомляемость, полиневриты, астения – сохраняются в течение нескольких недель у 50% переболевших вирусной инфекцией.
На фоне ГЛПС у 20% людей возникает хронический пиелонефрит, еще у 30% – гипертоническая болезнь.
В случае сильного снижения иммунитета ГЛПС быстро прогрессирует, что ведет к усилению почечного и геморрагического синдрома. Запоздалая терапия опасна внутренними кровотечениями, уремической комой. Согласно статистике, смертность от заболевания достигает 7-15%.
Профилактика
Основной мерой предупреждения К. г. л. является защита человека от нападения клещей. Для индивидуальной защиты людей, работающих в эндемичных районах, применяют защитную (противоклещевую) одежду — комбинезон на застежке-молнии, края рукавов и брюк к-рого затягивают резиновыми тесемками; при наличии сапог брюки заправляют в голенища, рубашку в брюки; голову закрывают капюшоном. Если нет комбинезона, то обычную одежду плотно застегивают, рукава завязывают тесемками. Одежда обрабатывается отпугивающими средствами (см. Репелленты). Капюшон можно заменить сеткой Павловского (см. Защитные сетки). В течение рабочего дня необходимо каждые 1,5—2 часа производить само- и взаимоосмотры и удалять обнаруженных клещей; в обеденный перерыв и по окончании рабочего дня люди должны раздеваться и осматривать друг друга для возможного обнаружения присосавшихся клещей
Удаление присосавшихся клещей производят пинцетом, осторожно раскачивая его, чтобы не оторвать ротовой части; снятых клещей сжигают либо бросают в керосин (бензин).
Домашних животных регулярно осматривают и освобождают от присосавшихся клещей, определяют видовой состав иксодовых клещей, выявляют антитела в крови у скота. Среди населения необходимо проводить повседневную сан.-просвет, работу, обучать людей индивидуальной защите от клещей.
Поскольку возможно заражение К. г. л. при попадании крови больного человека на кожу или слизистые оболочки, госпитализация больных К. г. л. обязательна. В стационаре соблюдается строгий противоэпидемич. режим в целях предупреждения внутрибольничных заражений через кровь больного (защита рук резиновыми перчатками, дыхательных путей марлевой повязкой).
В очаге проводится эпидемиологич. обследование для получения достоверной информации о месте, времени и обстоятельствах заражения (о возможном контакте с больными людьми, о нападении клеща в недалеком прошлом и пр.), а также дезинфекция выделений больного, его постельных принадлежностей, белья, посуды.
Библиография: Арбовирусы, под ред. М. П. Чумакова, в. 2, с. 152, М., 1969; Вирусные геморрагические лихорадки, под ред. М. П. Чумакова, М., 1971; Гальперин Э. А. Клиника инфекционных геморрагических болезней и лихорадок, с. 122, М., 1960; Геморрагические лихорадки, под ред. Ю. А. Перова, Волгоград, 1977, библиогр.; Донец М. А., Королев М. Б. и Чумаков М. П. Изучение физико-химических свойств, морфологии и морфогенеза арбовирусов группы КГЛ-Конго с целью определения таксономического положения этих агентов в системе современной классификации, Вестн. АМН СССР, № 5, с. 28, 1977; Медицинская вирусология, под ред. М. П. Чумакова, с. 5, 25, М., 1974; Руководство по инфекционным болезням, под ред. В. И. Покровского и К. М. Лобана, с. 233, М., 1977; Смородинцев А. А., Казбин-цев Л. И. и Чудаков В. Г. Вирусные геморрагические лихорадки, с. 172, М., 1963; Чумаков М. П. К 30-летию изучения Крымской геморрагической лихорадки. Труды Ин-та полиомиэлита и вирусных энцефалитов, т. 22, в. 2, с. 5, М., 1974, библиогр.; Эндемические вирусные инфекции (геморрагические лихорадки), под ред. М. П. Чумакова, с. 226, М., 1965; Casals J. Antigenic similarity between the virus causing Crimean hemorrhagic fever and Congo virus, Proc. Soc. exp. Biol. (N. Y.), v. 131, p. 233, 1969; Causey O. R. a. o. Congo virus from domestic livestock, African hedgehog and arthropods in Nigeria, J. trop. Med. Hyg., v. 19, p. 846, 1970; Donets M. A. a. o. Physicochemical characteristics, morphology and morphogenesis of virions of the causative agent of Crimean hemorrhagic fever, Intervirology, v. 8, p. 294, 1977, bibliogr.; Porterfield J. S. a. o. Bunyaviruses and bunyaviridae, ibid., v. 6, p. 13, 1975 —1976; Simpson D. I. a. o. Congo virus, a hit-hertoundescribed virus occuring in Afrika, Part 1, E. Afr. med. J., v. 44, p. 86, 1967; Woodall J. P., Williams М. C. a. Simpson D. I. Congo virus, a hit-hertoundescribed virus occuring in Africa, Part 2, ibid., p. 93.
Этапы лечения геморрагической лихорадки
Перед началом лечения проводится тщательная дифференциальная и лабораторная диагностика. Это необходимо для того, чтобы исключить другие схожие по симптоматике патологии: лептоспироз, брюшной тиф, грипп, энцефалит, клещевой риккетсиоз, пиелонефрит, гломерулонефрит.
Правильная и своевременная диагностика – залог успешного лечения при данном заболевании
Сначала проводится осмотр и опрос пациента, при которых фиксируются:
- Наличие следов кровоизлияний на коже и слизистой глаз и обширность поражений;
- Уточнение возможность контактов больного с носителями вируса;
- Факт уменьшения количества выделяемой мочи.
Для подтверждения диагноза необходимы следующие исследования:
- Общий анализ мочи и крови;
- Биохимия крови;
- Выявление антител (IgM);
- Проба Реберга;
- УЗИ почек;
- Контрастная рентгенография.
Обращаться к врачу нужно при появлении симптомов интоксикации: выраженной слабости, сильных мышечных и головных болях, появлении болей в пояснице, возникновении геморрагической сыпи.
Лечение ГЛПС проводится исключительно в стационаре в течение примерно 3-4 недель (в зависимости от стадии патологии). Все терапевтические мероприятия направлены на поддержание функций почек, борьбу с интоксикацией, предупреждение развития осложнений, и делятся на несколько этапов.
- Госпитализация. Пациента доставляют в инфекционное или терапевтическое отделение стационара. Причем транспортировка должна производиться специальным транспортом из-за опасности разрыва капсулы почки.
- Создание щадящих условий:
- Строгий постельный режим (до стадии полиурии).
- Диетический стол №4 : ограничение продуктов с калием и повышенным содержанием белка, обильное питье, минеральная вода без газа (Боржоми, Ессентуки №4).
- Ежедневный мониторинг показателей гемодинамики, водного баланса, функциональных показателей сердечно-сосудистой системы и почек.
- Ежедневный тщательный гигиенический уход.
- Этиотропная терапия (целесообразна в первые 3-5 суток болезни):
- Донорский иммуноглобулин;
- Противовирусные средства (Циклоферин, Рибавирин, Амиксин);
- Препараты интерферона.
- Дезинтоксикационные мероприятия (на лихорадочной стадии):
- Внутривенное вливание физиологического раствора;
- Реополиглюкин, Гемодез (при нарушениях работы сердца);
- Рутин, Глюконат кальция, Продектин, Гепарин, Трентал (предупреждение ДВС-синдрома).
- Симптоматическая терапия:
- Жаропонижающие (нурофен, парацетомол) – при температуре;
- Спазмолитики (баралгин, спазган, брал) – при болевом синдроме;
- Противорвотные (церулган, церукал).
- Гемодиализ (очищение крови от токсинов и разложения белков) – при развитии осложнений.
- Лечение осложнений:
- Ингибиторы протеаз;
- Гидрокортизон, Преднизолон;
- Оксигенотерапия;
- Переливание свежей плазмы.
- Уремическая интоксикация – при отсутствии мочи и для предупреждения вторичного инфицирования мочевых путей:
- Промывание кишечника и желудка раствором бикарбоната натрия;
- Нитрофураны: Фуродонин, Фурогин;
- Сульфаниламиды: Бисептол, Гросептол.
- Антибактериальная терапия – при бактериальных осложнениях применяют антибиотики пенициллинового и цефалоспоринового ряда.
Выписка больного производится при нормализации диауреза на основании лабораторных показателей крови и мочи на 17-19 день болезни (при легких формах) и на 25-28 день (при тяжелых).
После выписки пациент нуждается в полноценном питании и общеукрепляющей терапии. Назначаются курсы лечебного массажа, физиотерапевтические мероприятия, лечебная физкультура.
Предписывается соблюдение специальной диеты, исключающей жирные, соленые, копченые, острые, жареные блюда. Питание должно быть максимально витаминизированным и сбалансированным.
В период реабилитации пациент все время находится под наблюдением инфекциониста или терапевта (педиатра). На протяжении 6-12 месяцев больному следует воздержаться от спортивных занятий, тяжелого физического труда.
Клиника
Инкубационный период К. г. л. от 2 до 14, чаще 3—5 дней. Болезнь протекает в легкой, среднетяжелой и тяжелой форме с геморрагическим синдромом или без него. При К. г. л. с геморрагическим синдромом выделяют 3 периода: начальный, или общетоксический, период разгара, или геморрагических проявлений, и период реконвалесценции.
К. г. л. с геморрагическим синдромом и без него начинается одинаково остро, без продромальных явлений: с потрясающего озноба или познабливания, быстрого повышения температуры до 38—40°, сильной головной боли и разбитости, ломоты во всем теле, слабости, иногда тошноты и рвоты, болей в животе, в суставах и мышцах, в пояснице, иногда с положительным симптомом Пастернацкого. Кожа лица, шеи и груди часто гиперемирована, отмечается сухость кожи и слизистых оболочек. Иногда появляется герпес, что, по-видимому, является следствием обострения латентно протекающей герпетической инфекции. Пульс соответствует температуре. В крови лейкопения, нейтропения, лимфоцитоз, сдвиг нейтрофилов влево, тромбоцитопения, а в моче альбуминурия и микрогематурия, иногда цилиндрурия. Длительность начального периода 3—6 дней, после чего нередко температура падает на 1 — 2 дня и затем поело ее повышения наступает период разгара болезни с развитием геморрагического синдрома в виде геморрагической сыпи на коже, слизистых оболочках ротовой полости, зева, носовых кровотечений (см.), гематом (см.) на местах инъекций, метроррагий (см. Маточные кровотечения), кровоточивости десен, иногда кровотечений из ушей, кровохарканья (см.). При наличии только геморрагической сыпи или сочетании ее с кратковременными кровотечениями из носа и десен К. г. л. протекает относительно легко. Наличие массивных геморрагических проявлений — обильная геморрагическая сыпь, желудочно-кишечное кровотечение (см.) — отягощает течение болезни. Геморрагические проявления могут длиться от нескольких часов до 2—7 дней. Лицо больных в этот период становится бледным и несколько одутловатым, может быть акроцианоз. Наблюдается геморрагическая сыпь от точечных петехий темно-вишневого цвета до сине-багровых пятен различных размеров на различных участках тела (почти у всех больных). Пульс лабильный до 120—130 в 1 мин., АД снижается, возможен даже коллапс. Тоны сердца приглушены. В легких могут быть сухие хрипы, редко мелкоочаговая пневмония. Аппетит отсутствует, у большинства больных язык обложен, десны разрыхлены и кровоточат, могут быть различной интенсивности боли в животе, тошнота и рвота, нередко неукротимая, обильная, почти целиком кровью (см. Гематемезис). Часты микро-примеси крови в кале, дегтеобразный стул (см. Мелена), иногда чистая кровь. Часто увеличивается печень, возможна гепатаргия; реже увеличивается селезенка. Изменения мочеполовой системы умеренно выражены и проявляются в виде непостоянного симптома Пастернацкого, олигурии, незначительной альбуминурии, выявления в осадке мочи единичных лейкоцитов и свежих эритроцитов, понижения удельного веса мочи. Обычно отмечаются сильные головные боли, сонливость, заторможенность, вялость, апатия. При тяжелом течении сознание затемнено, возможен бред, непроизвольное мочеиспускание и редко непроизвольная дефекация. У отдельных больных обнаруживается ригидность мышц затылка, симптомы Кернига и Брудзинского. В крови отмечается резкая или умеренная гипохромная анемия, тромбоцитопения, лейкопения.
Сопутствующие хрон, болезни, особенно сердечно-сосудистой системы, почек, печени, крови, отягощают К. г. л. Клиника К. г. л. у взрослых и детей практически одинакова. У беременных К. г. л. протекает крайне неблагоприятно.
Осложнения не часты и проявляются как бронхит (см.), очаговая пневмония (см.), отек легких (см.) при нарастающей сердечно-сосудистой недостаточности и гепатаргия (см.) у лиц с цирротической печенью (алкоголизм), острая почечная недостаточность (см.), тромбофлебиты (см.).
Этиологические факторы заболевания
ГЛПС относятся к распространенным на территории Евразии очагово-природным инфекционным патологиям. Чаще всего заболевание регистрируют на территории Китая и Российской Федерации.
Возбудителем заболевания являются арбовирусы, входящие в семейство Bunyaviridae. Данный тип вирусов относят к хантавирусам.
Справочно. ГЛПС вызывают четыре серовара (группа микроорганизмов, принадлежащих одному виду) данного вируса: Пуумала, Добрава-Белград, Сеул и Хантаан.
Проявления инфекционного процесса не зависят от типа серовара возбудителя.
На территории России и чаще всего регистрируются ГЛПС, вызванная вирусами типа Добрава-Белград и Пуумала.
Справочно. Вирусы, вызывающие данный тип ГЛ, отличаются высоким уровнем чувствительности к воздействию дез. растворов и ультрафиолета. Также вирусы в течение получаса инактивируются при воздействии температуры выше пятидесяти градусов.
При температуре до двадцати градусов и при температуре ниже -20 градусов, вирус отличается относительной устойчивостью. В образцах крови, при температуре до 4 градусов, вирус может сохраняться в течение четырех дней.
Лечение геморрагической лихорадки
Единой схемы лечения пациентов, у которых диагностирована геморрагическая лихорадка, не существует. Проводится комплексная коррекция симптомов и синдромов, включающих интоксикацию, ДВС-синдром, всевозможные осложнения и сопутствующие болезни. Объем корректирующей терапии зависит от фазы и степени тяжести вирусной лихорадки.
В связи с возможностью контактной передачи инфекции разработаны строгие тактические указания, обязательные для всех случаев вирусных лихорадок. Госпитализация желательна в самом начале лихорадочной фазы, при первых проявлениях интоксикации. Наблюдение пациента с подозрительным на геморрагическую лихорадку состоянием на дому недопустимо. При необходимости транспортировки она должна быть максимально щадящей, чтобы не усугубить геморрагические проявления. Запрещены переводы пациентов из одного стационара в другой, недопустимы какие-либо оперативные вмешательства.
Пациентам показан постельный режим не только на весь лихорадочный период, но и до прекращения токсической симптоматики. Нужен учет потребляемой (в том числе с инфузиями) жидкости и ее потерь с диурезом, рвотой, стулом. Избыточное наводнение организма крайне нежелательно из-за отечности тканей и геморрагий. Весь терапевтический период должен сопровождаться контролем гемограммы, электролитов крови, мочевины и креатинина.
Во время лихорадочного периода проводится противовирусное лечение с использованием гипериммунной плазмы, донорских специфических иммуноглобулинов, Интерферонов (пероральных – Лейкинферона, Реаферона и ректальных – Суппозитоферона, Виферона). Применяются лекарственные препараты – производные нуклеозидов – Рибавирин, Рибамидил, Виразол, Ребетол.
Геморрагическая лихорадка сопровождается токсическим действием вирусного антигена, поэтому для дезинтоксикации применяются инфузионные растворы Глюкозы с Аскорбиновой кислотой и Кокарбоксилазой. Приемлемо одноразовое применение Гемодеза, Реополиглюкина. С целью снижения температуры тела назначают Парацетамол, Ибупрофен или другие антипиретики.
Профилактика геморрагических проявлений требует применения дезагрегантов – Пентоксифиллина, Агапурина, Ксавина. Улучшению микроциркуляции способствуют Гепарин, Фраксипарин, Клексан, Ревипарин натрия.
Применение ангиопротекторов (Рутин, Этимзилат натрия, Пармидин, Доксиум) позволяет снизить кровоточивость сосудов, уменьшая тяжесть геморрагического синдрома. Целесообразно назначение антиоксидантов – Токоферола, Убинона.
Лечение, начатое своевременно, обычно предупреждает развитие инфекционно-токсического шока, но зачастую пациенты поступают уже с его проявлениями и нуждаются во введении Реополиглюкина с Гидрокортизоном, Натрия гидрокарбоната, сердечных гликозидов, Допамина.
Лечение ДВС-синдрома включает Гепарин в фазе гиперкоагуляции, Контрикал, ангиопротекторы. Если геморрагическая лихорадка сопровождается кровотечениями из пищеварительного тракта, то требуется применение Гистиодила, Кваматела и препаратов антацидного действия (Маалокс).
При осложнениях со стороны почек назначают Лазикс, но только после того, как нормализуются показатели гемодинамики.
Болевой синдром, который при геморрагической лихорадке бывает весьма выраженным, купируется Баралгином, Триганом, Спазганом и другими обезболивающими, желательно сочетанное назначение десенсибилизирующих средств Супрастина, Пипольфена. При необходимости применяются Фентанил, Аминазин, Трамадол.
Упорная рвота требует промывания желудка, использования Новокаина, Церукала, Атропина, Аминазина. Артериальную гипертензию, возникающую вследствие интоксикации, купируют Дибазолом, Верапамилом, Кордафеном. Часто развивающийся при вирусных лихорадках судорожный синдром лечат Реланиумом, Сибазоном, Дроперидолом.
Такой комплексный подход к лечению геморрагических лихорадок существенно уменьшает осложнения, укорачивает фазу развернутых проявлений болезни.