Лихорадка
Содержание:
Механизм развития и стадии лихорадки
Врачи выделяют три основные стадии лихорадки. На первой фиксируется стойкое повышение температуры тела, на второй – удержание температуры, на третьей – снижение до исходных показателей. Разберем конкретнее все три стадии.
Повышение температуры напрямую связано с функциональностью терморегуляции. Как только на эту систему начинают воздействовать пирогены, она начинает перестраиваться таким образом, чтобы повысить теплоотдачу. Интересен факт, что организм взрослого человека не увеличивает выработку тепла, а снижает его расход, поскольку это экономит энергетические ресурсы. Детская терморегуляция несовершенна и использует другой принцип. Тело нагревается за счет роста теплопродукции, а не сохранения тепла.
Следующий этап – спазм кожных сосудов и прекращение потоотделения (из-за сигналов, посылаемых симпатической нервной системой). Кожа пациента начинает бледнеть, а температура эпителия падать, чтобы ограничить теплоотдачу и сохранить ресурсы для борьбы с патологией.
Состояние человека также подвергается изменениям. Появляется чувство озноба, после которого хочется прилечь, укутаться в одеяло и уснуть. Озноб появляется из-за снижения температуры кожи. Мозг реагирует на перепады температур, провоцирует мышечную дрожь и буквально заставляет нас ограничить активность, чтобы сохранить ценные энергетические запасы.
Как только необходимый показатель температуры достигнут, организм начинает его удерживать. Процесс может длиться от нескольких часов до нескольких недель. Теплоотдача и теплопродукция уравновешивают друг друга, благодаря чему дальнейшего роста или падения температуры не происходит. При этом кожные сосуды расширяются, кожа приобретает естественный оттенок, дрожь и озноб исчезают. Самочувствие человека также меняется, но не в лучшую сторону – на место озноба приходит жар.
На второй стадии лихорадки температура может достигать таких показателей:
- до 38 °C (субфебрильная);
- 38,5 °C (слабая);
- до 39 °C (фебрильная или умеренная);
- до 41 °C (пиретическая или высокая);
- свыше 41 °C (гиперпиретическая). Гиперпиретическая температура может быть опасна для жизни, особенно для малышей и пациентов старшей возрастной категории.
За удержанием температуры следует ее падение. Оно может быть резким или постепенным. Падение температуры происходит в двух случаях: организм исчерпал запас пирогенов или смог побороть первопричину лихорадки (самостоятельно или при помощи медикаментов). Кожные сосуды расширяются, избыточное скопившееся тепло выводится в виде обильного потоотделения. Уже через несколько часов механизм терморегуляции возвращается к своему привычному состоянию.
Лечение
Лечат лихорадку от укусов крыс антибиотиками. Пациент принимает их в течение 7-14 дней или до 4 недель, если имеются осложнения. Без лечения заболевание может привести к тяжелым осложнениям, таким как:
- абсцессы или очаги жидкости внутри организма
- воспаление печени или почек
- интерстициальная пневмония, вызываемая рубцевание легких
- инфекции оболочек, покрывающих головной и спинной мозг, эндокардит или воспаление мембран, окружающих сердце
- повреждение костей
Если лихорадка от укусов крыс вызывает эндокардит, то смертность составляет 53%.
Пенициллин в настоящее время является основным антибиотиком для лечения обоих типов лихорадки от укусов крыс. Однако пенициллин может вызвать аллергические реакции у некоторых людей. Около 10% всех людей имеют аллергию на пенициллин.
Признаки аллергии на пенициллин
- крапивница, которая вызывает зуд и приподнятые бугорки на коже
- отек лица, рук и ног
- затрудненное дыхание
- кашель
- стеснение в груди
- головокружение
Люди с аллергией на пенициллин могут получать либо стрептомицин, либо доксициклин.
Что провоцирует / Причины Ку-лихорадки:
Возбудитель ку-лихорадки — мелкие грамотрицательные, чаще палочковидные бактерии Coxiella burnetii рода Coxiella грибы Rickettsieae семейства Rickettsiaceae, также известные как риккетсий Бернета. Микроорганизмы склонны к полиморфизму и образованию L-форм. Основные свойства сходны с таковыми других риккетсий; главное их отличие — высокая устойчивость в окружающей среде (в шерсти, хлопке, соломе и т.д.). В молоке выдерживает нагревание до 90 °С в течение 1 ч, в испражнениях клещей, сухих субстратах, стерильном молоке, нехлорированной воде при 4 °С сохраняет жизнеспособность более года, в мясе — более месяца. Риккетсий Бернета резистентны к действию ультрафиолетового облучения, растворов формалина, фенола и хлорной извести в обычных концентрациях. Высокую устойчивость определяет способность формировать спорообразные формы. Для них характерна фазовая изменчивость с образованием форм, аналогичных S- и R-формам бактерий. Свежевыделенные бактерии обладают антигены 1 фазы, но после длительных пересевов на куриных эмбрионах трансформируются во II фазу. Эта диссоциация носит обратимый характер, и после заражения животных набор антигенов восстанавливается. Бактерии II фазы склонны к спонтанной агглютинации, агглютинируются нормальной сывороткой и выявляются в РСК. Антигены I фазы проявляют большую иммуногенность, и образующиеся антитела реагируют с антигенами обеих фаз. Антигены II фазы индуцируют образование антител, реагирующих только с антигенами II фазы.
Резервуар и источник инфекции — домашние и дикие животные (преимущественно грызуны) и птицы. Хранителями риккетсий в природе являются клещи (иксодовые, гамазовые и аргасовые), трансовариально передающие инфекцию потомству. Больные животные выделяют возбудитель на протяжении всей болезни, особенно во время отёлов и окотов. Человек представляет эпидемическую опасность крайне редко.
Механизм передачи разнообразный. Возбудитель проникает в организм человека через слизистые оболочки ЖКТ, дыхательного тракта или повреждённые кожные покровы. Нередко заражение реализуется через контаминированные молоко и молочные продукты, мясо, воду. Возбудитель может передаваться и аэрогенно (при вдыхании пыли высохших испражнений и мочи больных животных, обработке инфицированных шкур, хлопка, шерсти), а также контактным путём (через руки, загрязнённые околоплодными водами, абортусами больных животных). При этом ведущим путём передачи коксиелл является аспирационный.
Естественная восприимчивость людей высокая, но во многих случаях заболевание остаётся малосимптомным. Постинфекционный иммунитет напряжённый, хотя известны случаи повторных заболеваний.
Основные эпидемиологические признаки. Ку-лихорадка имеет выраженную очаговость. Выделяют антропургические (заражение от домашних животных и птиц) и природные очаги. Установлено, что природные очаги поддерживают заражённые клещи. Заболевания бывают спорадическими или групповыми. Заболеваемость отчётливо связана с профессией: значительно чаще болеют охотники, животноводы и лица, занятые сбором, хранением и переработкой животного сырья. В природных очагах болезни заражение чаще происходит весной, летом и осенью.
Этиопатогенез
Лихорадка — полиэтиологический процесс и обязательный клинический признак любой острой инфекции.

К заболеваниям, проявляющимся лихорадкой, относятся:
- ОРВИ и ОРЗ,
- Заболевания ЛОР-органов — отит, синусит, тонзиллит, фарингит,
- Патология бронхолегочного аппарата — бронхит, пневмония, плеврит,
- Стоматологические болезни — стоматит, дентальный абсцесс,
- Дисфункция ЖКТ — гастрит, энтерит, колит, аппендицит,
- Мочеполовые расстройства — пиелонефрит, цистит, уретрит,
- Поражение ЦНС — менингит, энцефалит,
- Специфическая инфекция, вызванная спирохетами, риккетсиями, микобактериями, грибками,
- Септические состояния — абсцессы, остеомиелит, сепсис,
- Детские вирусные инфекции — корь, краснуха, ветрянка,
- Паразитозы — трипаносомозы, шистосомозы, лейшманиозы.
Лихорадка нередко возникает при неинфекционной патологии. Чаще всего ее причинами становятся:
- Злокачественные опухоли,
- Аутоиммунные болезни — системная красная волчанка, васкулит, склеродермия, ревматоидный артрит,
- Тиреотоксикоз — дисфункция щитовидной железы, приводящая к токсическому поражению организма,
- Наличии в тканях очагов некроза — инфаркт миокарда, инфаркт кишечника,
- Аллергия,
- Внутренние кровоизлияния,
- Гемолитическая анемия,
- Асептическая травма,
- Последствия переливаний крови и трансплантации органов.
Лихорадка развивается под воздействием пирогенов. Они образуются в организме или проникают в него из внешней среды. Эндопирогены синтезируются клетками-лейкоцитами. К ним относятся цитокины — интерлейкины, фактор некроза опухоли, интерфероны. Они оказывают воздействие на центр терморегуляции гипоталамуса, в результате которого у больных повышается температура тела. Кроме данной способности эти биологически активные вещества обладают целым рядом иных эффектов. Клетки иммунной системы также продуцируют пирогены. Моноциты, макрофаги, лимфоциты, эндотелиоциты, клетки микроглии выделяют пирогенные вещества при воспалении любой этиологии.

механизмы действия пирогенов
Экзогенные пирогены – компоненты возбудителей инфекции. Это сложные биополимеры, построенные из гликолипида и полисахарида клеточной стенки бактерий, а также белки и нуклеиновые кислоты микроорганизмов. Поступая извне, они воздействуют сначала на эндогенные пирогены. Это происходит благодаря активации защитных иммунных клеток, которые, связываясь с патогенами, способствуют высвобождению пирогена. При неинфекционной лихорадке экзопирогенами являются: продукты метаболизма здоровых и поврежденных тканей, комплексы из антител, антигенов и компонентов системы комплемента.
Выработка пирогенов фагоцитами происходит после их взаимодействия с различными микробами, отмершими клетками, продуктами распада белковых молекул и соединительнотканных волокон. Пирогены стимулируют секрецию простагландинов в нервных клетках центра терморегуляции, локализованного в гипоталамусе головного мозга. Передний отдел гипоталамуса воспринимает информацию от периферических и центральных терморецепторов. Центр теплопродукции располагается в ядрах заднего отдела гипоталамуса. Отсюда по волокнам симпатической нервной системы идут импульсы к органам и тканям. При этом в организме ускоряется метаболизм, сужаются сосуды кожи, активизируется работа скелетных мышц. Медиаторы повышают активность фермента аденилатциклазы, что приводит к гиперпродукции циклической АМФ и перестройке всех обменных реакций. Угнетение теплоотдачи и стимуляция теплопродукция – причины избыточного накопления тепла. Этот процесс реализуется посредством работы желез внутренней секреции и периферических отделов нервной системы.
СИМПТОМЫ
Быстрый подъем температуры тела к отметке 40 градусов и сильные приступы лихорадки
могут быть основными симптомами мышиной лихорадки.
Среди других симптомов выделяют сильнейшие головные боли и перманентную рвоту. Другие признаки могут проявляться в зависимости от состояния иммунной системы больного, его пола и возраста.
Другие симптомы:
- пониженное артериальное давление;
- проявления накожной сыпи;
- повышенная светочувствительность;
- кровоизлияния в глазах;
- кровотечения из носа, которые сложно остановить.
У маленького ребенка из-за слабо развитой иммунной системы к вышеописанным симптомам могут добавиться озноб, сильные боли в мышцах и резкое ухудшение зрения.
Признаками мышиной лихорадки у мужчин и женщин могут быть также неутолимая жажда, постоянная сухость во рту, а также ярко выраженный болевой синдром в области поясницы.
Симптомы олигурической стадии:
- сильное обезвоживание;
- острая почечная недостаточность;
- конъюнктивит;
- анурия;
- неестественная отечность лицевого отдела;
- мелкие кровотечения под кожей;
- нарушения кровообращения в головном мозге;
- бред;
- токсикологический шок.
У мужчин симптомы мышиной лихорадки могут проявиться в виде половой дисфункции и кровоизлияний из десен.
При первых признаках мышиной лихорадки нужно найти все возможности для быстрого обращения к специалисту, так как болезнь может привести к летальному исходу
.
Причины лихорадки
Причины лихорадки при неинфекционных заболеваниях:
- Злокачественные новообразования.
- Аллергия.
- Гемолитическая анемия.
- Аутоиммунные патологии.
- Некроз тканей.
- Последствия трансплантации органов.
- Тиреотоксикоз.
Лихорадка часто возникает при внутренних кровоизлияниях.
Виды и стадии развития лихорадки
Существуют следующие стадии:
Первая. Постоянное повышение температуры, которое объясняется слабой теплоотдачей и повышением теплопродукции. Пирогены спазмируют сосуды, что вызывает отток крови, снижение потоотделение и бледность кожи. Данные изменения необходимы для сохранения внутренних ресурсов, которые нужны для борьбы с заболеванием. Появляется озноб, так как снижается температура эпителия, возникает желание лечь. Дрожь в мышцах объясняется влиянием ЦНС, которая снижает активность, чтобы сберечь внутреннюю энергию.
Вторая. Повышенные показатели держатся на одном уровне. Процессы выработки и отдачи тепла выравниваются. Возникает равновесие. Сосуды расширяются, озноб проходит, бледность кожного покрова исчезает, возникает волнообразное тепло.
Третья. Температурные значения восстанавливаются. Снижение температуры обусловлено устранением причины лихорадки. Температура нормализуется спустя 3 дня. Кстати, нельзя допустить резкого падения температуры, это может повлиять на работу сердца. Финалом стремительного снижения иногда бывает коллапс.
Типы лихорадки:
- Постоянная. В течение суток сохраняются высокие значения. Температура изменяется всего на 1 градус.
- Ремитирующая. Изменения температуры довольно широкие, почти на 2 градуса.
- Перемежающаяся. Рост температуры сменяется снижением до нормального показателя.
- Гектическая. Температура резко поднимается и резко падает (до 5 градусов).
- Извращённая. В вечернее время температура снижается, а утром достигает очень высокой отметки.
- Атипичная. Температурные показатели в широком диапазоне цифр.
- Возвратная. Длительные периоды подъёма и спада температуры. Могут продолжаться довольно длительное время.
Виды:
- Эфемерная. Лихорадочное состояние держится не больше 3 дней.
- Острая. Продолжается обычно 2 недели.
- Подострая. Растягивается до 6 недель.
- Хроническая. Длительность более 6 недель.
Стадия, вид и тип лихорадки всегда учитываются во время диагностики. В период лечебных мероприятий лихорадочный процесс изменяется.
Лекарства
Фото: medsaala.com
Одним из опасных вирусных заболеваний является жёлтая лихорадка. У больного наблюдается высокая температура, рвота и разлитие желчи. Эпидемия может привести к гибели пятидесяти процентов больных. К сожалению, на сегодняшний день в современной медицине не существует лекарств, способных вылечить жёлтую лихорадку. Основные методы лечения направлены на восстановление и поддержание нормальной работы жизненно важных органов: головного мозга, почек, кровообращения, органов дыхания. Врач диагностирует болезнь, выявляет стадию её развития и назначает терапию, в которую входят: строгая диета, постельный режим, приём витаминных препаратов и абсорбентов. Тяжёлая форма протекания болезни требует переливание крови. От опасного вируса существует единственный метод борьбы – вакцинация против жёлтой лихорадки.
Прививка от жёлтой лихорадки
Вакцина против вирусного заболевания считается самым доступным и безопасным методом борьбы с недугом. Её действие в организме начинается по истечении десятидневного срока с момента вакцинации и сохраняется на протяжении 10 лет. По истечении данного срока вакцину вводят вновь. Прививка вызывает иммунитет у ста процентов привитых. Для граждан, посещающих страны Африки и Южной Америки, проводят обязательную вакцинацию для устранения риска заражения жёлтой лихорадкой. После её проведения выдаётся соответствующий сертификат международного образца. Далее прививку регистрируют в установленных Здравоохранением учётных формах. К противопоказаниям относятся:
- беременные;
- дети до девяти месяцев;
- ВИЧ-инфицированные;
- граждане с аллергией на яичный белок и антибиотики;
- острые инфекционные заболевания;
- одновременный ввод препарата против другой инфекционной болезни.
Осложнения при заболевании возможны в редких случаях и не носят выраженный характер. В месте прививки могут появиться: покраснение участка кожи, слабо выраженная отёчность. Но такие проявления быстро проходят. Возможны местные и общие реакции на прививку:
- повышение температуры;
- головокружение;
- недомогание;
- озноб;
- головная боль.
Обычно в течение от одного дня до трёх реакции проходят. В крайне редких случаях может произойти уплотнение подкожной клетчатки, которая сопровождается зудом и болевыми признаками. Лицам, подверженным к развитию аллергических реакций, назначают антигистаминные препараты. Их приём продолжают от двух до четырёх дней.
Вакцина от жёлтой лихорадки вводится подкожно в предплечье или внешний угол лопатки. Форма выпуска – таблетки или ампулы с растворителем. Разводится в соотношении 1:10.
Препараты для лечения жёлтой лихорадки у детей
Для лечения вирусной лихорадки у маленьких пациентов применяют средства, снижающие симптоматику болезни: анальгетики, антипиретики, противорвотные и противовирусные препараты. К последним относится рибавирин. Применение такого лекарства требует особого контроля, иначе последствием может стать развитие гемолитической анемии, которая приведёт к смерти. Терапия может включать лечение: викасолом, дициноном, преднизолом, поливитаминами.
Детям проводят вакцинацию, начиная с девятимесячного возраста. Детский организм переносит прививку в более лёгкой форме, чем взрослый. Проявление возможных побочных эффектов устраняется средствами:
- жаропонижающими;
- обезболивающими.
В случае подозрения на жёлтую лихорадку необходимо обратиться к инфекционисту.
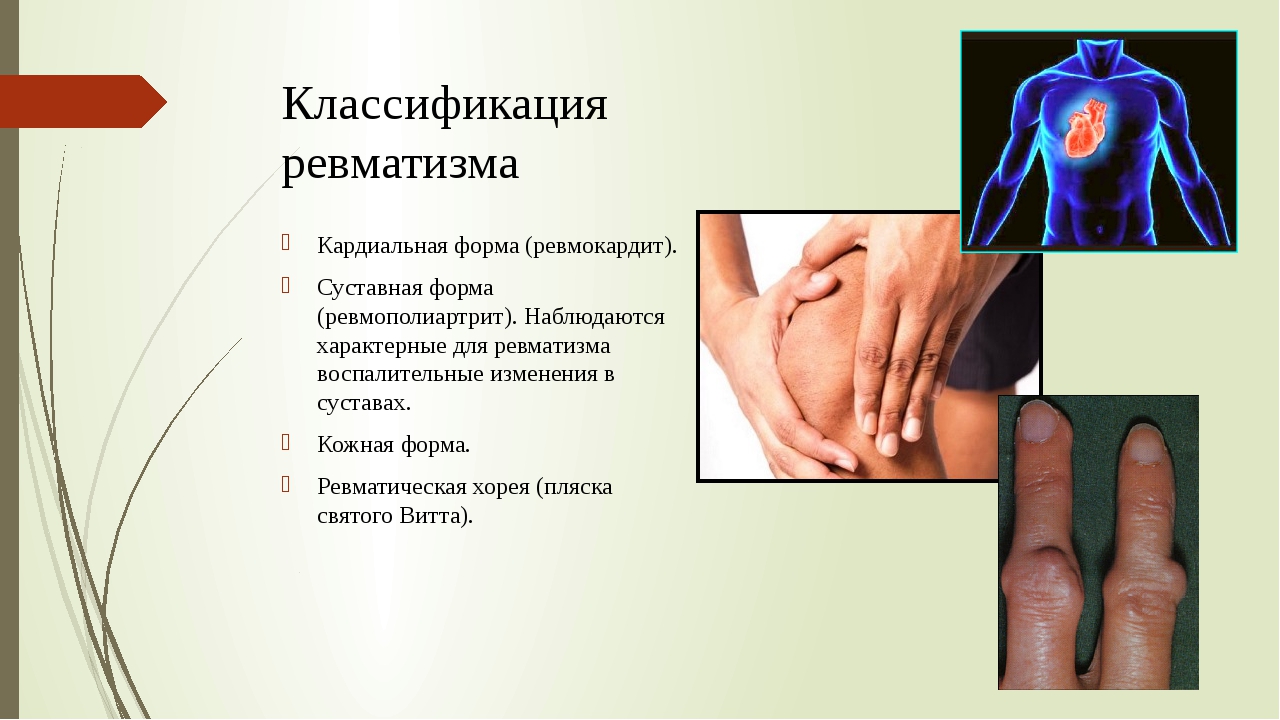
Острая ревматическая лихорадка
Подобного рода реакцию вызывают бактерии стрептококка. Имеется большое количество разновидностей этой бактерии, но только одна группа (А) несет за собой ревматическую лихорадку. Стрептококк вызывает в основном фарингит, но бывают и сердечные заболевания.
Первыми признаками являются боли в горле, после появляется боль в суставах и их отечность, а дальше воспаляется сердце. Может еще появиться сыпь.
Для лечения горла используют антибиотики, таким способом останавливается стимуляция иммунной системы и предотвращается появление нового инфицирования.
Острая лихорадка может вернуться в течение первых трех дней, после того как был установлен диагноз.
Народные средства
Фото: spanishflylove.com
При появлении симптомов желтой лихорадки необходимо незамедлительно обратиться к врачу, поскольку заболевание опасно тяжелыми осложнениями. Традиционная медицина не поддерживает лечение желтой лихорадки народными средствами, так как настои и отвары трав не могут остановить развитие патологии. В странах третьего мира широко практикуется нетрадиционная медицина при лечении данного заболевания, но не стоит заниматься самолечением.
Народные методы для снижения симптомов
Применение народных средств при лечении желтой лихорадки направлено на снижение симптомов. Некоторые отвары и настои лекарственных трав помогают снизить высокую температуру и помогают уменьшить проявления интоксикации организма. Чтобы снизить высокую температуру, нетрадиционна медицина предлагает рецепты отваров лекарственных трав. Хорошими жаропонижающими свойствами обладают такие растения:
- сирень;
- ива (для приготовления отваров используется кора);
- полынь;
- петрушка и другие травы.
Используют как отвары, так и спиртовые настойки. Но перед тем как приступить к лечению желтой лихорадки народными средствами, учтите, что они всего лишь снижают проявление симптомов, но не устраняют очаг болезни и не препятствуют её дальнейшему развитию.
Снижение высокой температуры только может усугубить состояние больного. Если температура тела поднялась до 40°С, вызывайте скорую и не занимайтесь самолечением. Чем раньше будет назначено правильное лечение, тем выше шансы на успешное выздоровление и избежание тяжелых осложнений.
Использовать любые народные средства (даже безобидные на первый взгляд) при лечении желтой лихорадки можно исключительно после консультации с доктором. Не стоит на себе или родных проверять эффективность народных методов.
Диагностика лихорадки Денге
Лихорадку денге в лихорадочном периоде необходимо отличать от следующих заболеваний:
- по гриппоподобному синдрому — грипп, корь, лихорадка Чикунгунья, инфекционный мононуклеоз, острая ВИЧ-инфекция;
- по синдрому экзантемы — краснуха, корь, скарлатина, менингококковая инфекция, лихорадка Чикунгунья, лекарственная экзантема;
- по синдрому диареи — ротавирусная инфекция и другие кишечные вирусы;
- по неврологическому синдрому — менингоэнцефалиты, фебрильные судороги.
Начальные симптомы лихорадочного периода довольно неспицифические, поэтому при диагностике достаточно сложно отличить лихорадку денге от других инфекционных заболеваний. В этом случае положительный турникет-тест (тест хрупкости капилляров) может быть полезен.
В критическом периоде исключают следующие виды заболеваний: острый гастроэнтерит, малярия, лептоспироз, брюшной тиф, вирусный гепатит, острая ВИЧ-инфекция, сепсис, острый лейкоз, заболевания с симптомокомплексом острого живота (острый холецистит, острый аппендицит, перфоративная язва желудка), кетоацидоз, тромоцитопатии, почечная недостаточность, острый респираторный дистресс-синдром и дебют системного заболевания соединительной ткани.
Лабораторная диагностика включает в себя выполнение общеклинических и биохимических анализов крови, мочи, показателей гемостаза, определение группы крови и резус фактора.
Инструментальная диагностика заключается в проведении ультразвуковых, а при необходимости и рентгенологических методов обследования.
Вирусологические методы
Специфическая лабораторная диагностика направлена на идентификацию РНК вируса методом полимеразной цепной реакции (ПЦР) в плазме крови до 5 дня заболевания.
Серологические методы
По окончании острой фазы болезни предпочтение отдается серологическим методам (исследованиям сыворотки крови), например, эффективен иммуноферментный анализ (ИФА) крови на антитела IgM в течение первых двух недель от момента начала заболевания и IgG после сероконверсии (периода выработки иммунитетом антител для борьбы с потенциальной угрозой).
Общие симптомы лихорадки
Низкая температура (35 градусов) не вызывает лихорадку, так как для неё характерен подъём более 37 градусов. Общими признаками такого патологического состояния являются:
- чувство жажды;
- покраснение кожи лица;
- учащённое дыхание;
- ломота в костях, головная боль, немотивированное хорошее настроение;
- плохой аппетит;
- озноб, дрожь, интенсивное потоотделение;
- бред (делирий) и спутанность сознания, особенно у пожилых пациентов;
- раздражительность и плач у детей.

Также следует отметить, что иногда подъём температуры может сопровождаться отёчностью и болевыми ощущениями в суставах, сыпью и появлением волдырей тёмно-красного цвета. В этом случае необходимо сразу же обратиться к доктору.
Симптомы лихорадки Денге
Инкубационный период лихорадки денге длится от 3 до 14 дней, чаще 4-7 суток с момента укуса инфицированного комара. Болезнь в среднем длится 2-7 дней и заканчивается выздоровлением.
Среди основных синдромов заболевания следует выделить:
- синдром интоксикации — головная боль (55,4 %), боль в области орбиты глаза, общая слабость, недомогание, тошнота, рвота;
- синдром лихорадки (96,1 %) — повышение температуры тела до 40-41 °C, которое носит двухволновый характер;
- суставной синдром (68,5 %) — боли в мышцах, суставах;
- синдром лимфаденопатии — увеличение лимфатических узлов;
- синдром конъюнктивита — гиперемия конъюнктив (покраснение, вызванное притоком крови);
- синдром экзантемы (53,7 %) — на 4-5-й день может появиться петехиальная сыпь.
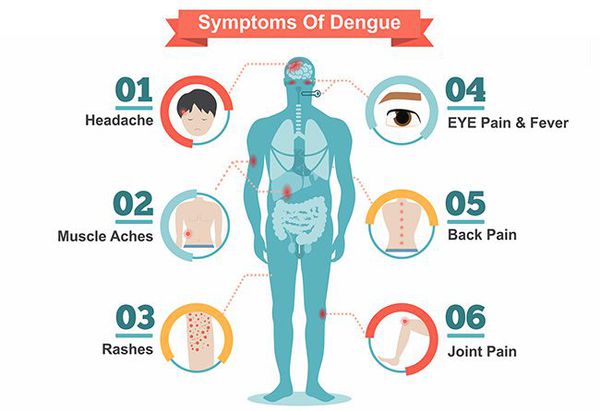
В тяжёлых случаях возникают:
- геморрагический синдром (73 %) — повышенная кровоточивость сосудов, накожные и слизистые кровоизлияния, внутренние кровотечения;
- инфекционно-токсический шок.
Следует отметить вариабельность клинических симптомов.
У детей и людей старших возрастных групп болезнь протекает более тяжело, напоминая в своём начале «простудное» заболевание: лихорадка, выделения из носа, боли при глотании.
Лихорадка денге является системным и динамичным заболеванием, которое при поздней диагностике или неверной тактике лечения может привести к серьёзным последствиям, вплоть до летального исхода. В то же время, в большинстве случаев оно протекает в лёгкой форме и не требует стационарного лечения.
Классическая лихорадка денге носит доброкачественный характер, тогда как её геморрагическая форма чаще имеет тяжёлое течение с развитием тромбогеморрагического синдрома и встречается в основном у местных жителей. Также для этой формы характерно нарушение проницаемости сосудов, тромбоцитопения (повышенная кровоточивость вследствие уменьшения количества тромбоцитов), резкое снижение артериального давления, нарушение кровообращения с уменьшением объёма циркулирующей крови и развитие шока. Все это может привести к смерти.
История
Случаи лихорадки Эбола в Африке с 1979 по 2008 год
Соотношение случаев заболеваний и смертей
Впервые вирус Эбола был идентифицирован в экваториальной провинции Судана и прилегающих районах Заира (сейчас Демократическая республика Конго) в 1976 году. В Судане заболело 284 человека, из них умерло 151. В Заире — 318 (умерло 280). Вирус был выделен в районе реки Эбо́лы в Заире. Это дало название вирусу.
Хронология вспышек болезни, вызванной вирусом Эбола
Информация о вспышках геморрагической лихорадки Эбола приведена по данным центра контроля заболеваний США.
| Год | Страна | Вид вируса | Случаи заболевания | Случаи смерти | Летальность |
|---|---|---|---|---|---|
| 2018 (май-) | ДРК | Заирский эболавирус | 53 | 29 | 54,7 % |
| 2017 (май-июль) | ДРК | Заирский эболавирус | 8 | 4 | 50 % |
| 2014 (апрель) — 2015 (декабрь) |
Гвинея, Либерия,Сьерра-Леоне, Нигерия,
Сенегал, ДРК, США, Великобритания, Испания, Мали, Италия . |
Заирский эболавирус | 27748 | 11279 | 41 % |
| 2012 | ДРК | Эболавирус Бундибугио | 36 | 13 | 36 % |
| 2012(июнь-октябрь) | Уганда | Суданский эболавирус | 11 | 4 | 36 % |
| 2011 | Уганда | Суданский эболавирус | 1 | 1 | 100 % |
| 2008 | ДРК | Заирский эболавирус | 32 | 15 | 47 % |
| 2008 | Филиппины | Рестонский эболавирус | 6 | 0 % | |
| 2007 | Уганда | Эболавирус Бундибугио | 149 | 37 | 25 % |
| 2007 | ДРК | Заирский эболавирус | 264 | 187 | 71 % |
| 2005 | Республика Конго | Заирский эболавирус | 12 | 10 | 83 % |
| 2004 | Россия | Заирский эболавирус | 1 | 1 | 100 % |
| 2004 | Судан | Суданский эболавирус | 17 | 7 | 41 % |
| 2003(ноябрь — декабрь) | Республика Конго | Заирский эболавирус | 35 | 29 | 83 % |
| 2002 (декабрь) — 2003 (апрель) | Республика Конго | Заирский эболавирус | 143 | 128 | 90 % |
| 2001—2002 | Республика Конго | Заирский эболавирус | 57 | 43 | 75 % |
| 2001—2002 | Габон | Заирский эболавирус | 65 | 53 | 82 % |
| 2000—2001 | Уганда | Суданский эболавирус | 425 | 224 | 53 % |
| 1996 | Россия | Заирский эболавирус | 2 | 2 | 100 % |
| 1996 | ЮАР | Заирский эболавирус | 2 | 1 | 50 % |
| 1996(июль — декабрь) | Габон | Заирский эболавирус | 60 | 45 | 75 % |
| 1996(январь — апрель) | Габон | Заирский эболавирус | 31 | 21 | 57 % |
| 1995 | ДРК | Заирский эболавирус | 315 | 254 | 81 % |
| 1994 | Кот-д’Ивуар | Кот д’Ивуарский эболавирус | 1 | 0 % | |
| 1994 | Габон | Заирский эболавирус | 52 | 31 | 60 % |
| 1990 | США | Рестонский эболавирус | 4 | 0 % | |
| 1989—1990 | Филиппины | Рестонский эболавирус | 3 | 0 % | |
| 1979 | Судан | Суданский эболавирус | 34 | 22 | 65 % |
| 1977 | ДРК | Заирский эболавирус | 1 | 1 | 100 % |
| 1976 | Великобритания | Суданский эболавирус | 1 | 0 % | |
| 1976 | Судан | Суданский эболавирус | 284 | 151 | 53 % |
| 1976 | ДРК | Заирский эболавирус | 318 | 280 | 88 % |
События XXI века
- Вспышка в 2003 году в Этумби (Конго) унесла жизни 128 человек.
- Раз в несколько лет происходят вспышки в Конго и Уганде (Центральная Африка). Например, в июле 2012 года 14 человек скончались в Уганде, в результате заражения вирусом.
- Крупная эпидемия лихорадки Эбола в Западной Африке (Гвинея, Сьерра-Леоне и Либерия) 2014 года с февраля по октябрь уже унесла жизни почти 8 тысяч человек, общее число случаев заражения, включая предположительные и вероятные, более 10 тысяч человек. Зафиксированы единичные случаи болезни или подозрения на заболевание среди прилетавших из Западной Африки в другие страны: Нигерию, США, Англию, Германию, Канаду, Мали, Сенегал. 8 августа 2014 года лихорадка Эбола была признана Всемирной организацией здравоохранения угрозой мирового масштаба.
- 12 августа 2014 года зафиксирован первый в Европе случай смерти от лихорадки Эбола — священника Мигеля Пахареса, доставленного в Испанию из Либерии. Впоследствии вирус Эболы был диагностирован у медсестры Терезы Ромеро, входившей в состав медицинской комиссии, которая обследовала испанского священника. Ромеро стала первым человеком, заразившимся Эболой, за пределами Западной Африки.
- 9 мая 2015 года Либерия объявила об окончании эпидемии лихорадки Эбола в стране
- В период с мая по июль в Западной Африке вирусом заразились 330 человек. Несмотря на то что Либерия заявила об окончании эпидемии в мае, к концу июня было выявлено шесть новых случаев заболеваний.
Случаи заражения при лабораторной контаминации
Известно четыре случая заболевания, связанных с лабораторной контаминацией. Во всех случаях заражался один человек. Первый инцидент произошёл в Великобритании в 1976 году (пациент выжил), один случай произошёл в Кот-д’Ивуаре в 1994 году (пациент выжил), два случая произошло в России:
В 1996 году умерла лаборантка вирусологического центра НИИ микробиологии МО РФ в Сергиевом Посаде, которая заразилась вирусом Эбола по неосторожности, уколов себе палец, когда делала инъекции кроликам.
19 мая 2004 года от лихорадки Эбола умерла Антонина Преснякова, 46-летняя старшая лаборантка отдела особо опасных вирусных инфекций НИИ молекулярной биологии Государственного научного центра вирусологии и биотехнологии «Вектор» (пос. Кольцово, Новосибирская область)
Как было установлено, 5 мая 2004 года лаборантка проколола себе кожу при проведении инъекций подопытным морским свинкам.
Причины лихорадки
В патогенезе лихорадки особое место принадлежит пирогенам – эндогенные и экзогенные специфические вещества, которые вызывают временное смещение центром терморегуляции гипоталамуса установочной точки температурного гомеостаза. При этом способность регулировать температуру тела у гипоталамуса остается.
Эндогенные (внутренние) пирогены – интерфероны, интерлейкины (1, 6), макрофагальный воспалительный белок-1α, фактор некроза опухоли и другие.
Большую часть эндогенных пирогенов вырабатывают иммунные клетки – лимфоциты (В, Т), моноциты, макрофаги и гранулоциты.
Экзогенные (внешние) пирогены – компоненты различных инфекций, например, липополисахариды грамотрицательных бактерий.
Кроме того, высвобождение и дальнейшее действие внешних пирогенов почти всегда невозможно без содействия внутренних. Это связано с тем, что при проникновении инфекции в организм, прежде всего активируются защитные иммунные клетки, которые при воздействии на инфекционный агент содействуют высвобождении ним экзогенного пирогена.
Чем отличается лихорадка от гипертермии
При гипертермии, т.е. также повышенной температуре тела в организме (его перегреве) контроль над температурой центром терморегуляции гипоталамуса теряется. В то время как при лихорадке он сохраняется.
Как правильно измерить температуру тела