Воспаление грушевидной мышцы симптомы диагностика и лечение
Содержание:
- Принципы лечения
- Лечение
- Синдром грушевидной мышцы – лечение в домашних условиях
- Анатомо-топографические и биомеханические особенности грушевидной мышцы
- Причины воспаления грушевидной мышцы
- Обследование
- Как лечить и чем снять воспаление?
- Клинически значимая анатомия
- Синдром грушевидной мышцы, симптомы и признаки
- Рецепты народных средств
Принципы лечения
В большинстве случаев коррекции требует первичное состояние, вызвавшее формирование мышечно-тонического синдрома. При устранении первичного источника болевой импульсации рефлекторный мышечно-тонический синдром может регрессировать. В тех случаях, когда мышечно-тонические нарушения становятся основным или самостоятельным источником боли, применяют как местные, так и общие воздействия. Проводятся растяжение, массаж заинтересованной мышцы, воздействие согревающими физиопроцедурами, приемы мануальной терапии, направленные на мобилизация пораженного позвоночного двигательного сегмента. Целесообразна коррекция двигательного стереотипа, избегание провоцирующих нагрузок и поз. При отсутствии саногенетической роли мышечно-тонического синдрома возможно назначение НПВП и миорелаксантов, обладающих анальгетическими свойствами, например, тизанидина.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Пытаясь расслабить грушевидную мышцу, необходимо предварительно пользоваться блокадами, расслабляющим массажем ягодичной мускулатуры при одновременной интенсивной обработке аддукторов.
Блокада грушевидной мышцы. Точку инфильтрации грушевидной мышцы находят следующим образом. Помечают большой вертел бедра, верхнюю заднюю ость подвздошной кости и седалищный бугор, Соединяют эти точки и от верхней задней ости на основание этого треугольника проводят биссектрису. Искомая точка расположена на границе нижней и средней части этой биссектрисы. Сюда вводят иглу вертикально на глубину 6 — 8 см и инфильтрируют мышцу 0,5% раствором новокаина в количестве не менее 10 мл.
Гимнастические упражнения, которые рекомендуются для расслабления грушевидной мышцы и активации ее антагонистов, могут проводиться в следующем порядке. В положении на спине с полусогнутыми ногами, опирающимися подошвами о кушетку, больной производит плавные движения соединения и разведения колен. Затем, соединив полусогнутые ноги, больной энергично толкает одним коленом другое в течение 3-5 с. Следующее упражнение — «люлька», выполняется по возможности без помощи рук при активном сгибании бедер. Затем в положении сидя широко расставляют подошвы, соединяют колени и, опираясь о кушетку ладонью вытянутой руки, начинают вставать с кушетки. К моменту, когда ладонь отрывается от кушетки, подают другую руку инструктору, помогающему завершить выпрямление тела. К этому моменту соединенные колени свободно разъединяют. Когда состояние улучшается, на этапе регрессирования и в период ремиссии, рекомендуется часто (но не подолгу) сидеть в положении «нога на ногу».
По материалам spinanebolit.com.ua
Лечение
Терапевтические меры при спазме грушевидной мышцы необходимо предпринимать как можно быстрее, чтобы избежать стремительного развития недуга и избежать неблагоприятных последствий. Для устранения болезненности врач затем назначает прием лекарственных препаратов, лечебную гимнастику, методы физиотерапии и массаж. Рекомендуется в период терапии ограничение физических нагрузок.
Препараты
Основным методом терапии спазма грушевидной мышцы является устранение болевого синдрома.
Для этого врач выписывает нестероидные противовоспалительные средства. Лучше использовать их в виде внутримышечных инъекций, что позволяет ускорить эффект.
Обычно назначают следующие препараты:
- Мовалис;
- Диклофенак;
- Кеторол;
- Вольтарен.
Также может быть назначен прием анальгетиков:
- Баралгин;
- Брал;
- Темпалгин.
Если спазмолитики не оказывают нужного действия, могут быть назначена миорелаксанты, например, Мидокалм.
Хирургическое лечение
Хирургическое вмешательство при данном заболевании может понадобиться только в наиболее тяжелых случаях, если у пациента произошло развитие грубого пареза стоп (в виде слабости). В этом случае выполняется рассечение измененной грушевидной мышцы, что позволяет высвободить седалищный нерв.
ЛФК и массаж
Для восстановления функций поврежденной мышцы врач назначает специальный комплекс упражнений
Важно выполнять их спокойно, не торопясь, расслабляя и растягивая при этом мускулатуру по три раза в день. При выполнении упражнений не должно возникать боли
Упражнения могут быть следующими:
- из положения лежа на спине согнуть ноги, опираясь ими о кровать, не быстро разводить и соединять колени;
- из положения сидя широко расставить ступни, затем соединить колени; опираясь рукой о кровать медленно встать, после чего плавно развести колени.
Облегчить состояние пациента помогут разные виды массажа. Дома можно выполнять самомассаж на удобном коврике. На него кладется теннисный мяч, по которому нужно скользить, лежа на боку.
Болезненную область также можно слегка массировать круговыми движениями. Особенно хорошо это помогает при острых воспалениях.
При данном заболевании эффективные тепловые процедуры, такие как:
- низкочастотные токи;
- электрофорез;
- диадинамотерапия;
- лазерное лечение;
- фонофорез.
Лечение в домашних условиях
Из средств народной медицины могут быть рекомендованы следующие рецепты:
- перемешать валериану, тройной одеколон, жгучий перец и боярышник, добавив к смеси десять раскрошенных таблеток Аспирина. После настаивании средства в течение недели в темном месте, его можно использовать в качестве компресса;
- измельчить блендером корень хрена и черную редьку, добавить соль и уксусную кислоту; после перемешивания убрать компоненты в темное место на неделю. Применять только для компрессов, держа на пораженном месте не более четверти часа.
Видео: «Упражнение для устранения спазма грушевидной мышцы»
Профилактика
В запущенных формах данная патология может представлять большую опасность для здоровья
Поэтому важно регулярно проходить профилактическое обследование, не допускать перенапряжений в поясничном отделе позвоночника, избегать переохлаждений, чтобы на застужать спину и нервные окончания
Синдром грушевидной мышцы – лечение в домашних условиях
Высокую эффективность имеют различные народные средства для растирания:
- Настойка из мухоморов. Для ее приготовления нужны свежие грибы, они промываются и укладываются в банку. Доверху все заливается водкой. Настаивается неделю. Компрессы применяются тоже одну неделю.
- Настойка из конского каштана. В 0,5 л винного спирта замачивается 50 г конского каштана. Марля пропитывается и прикладывается на ночь. Продолжать в течение десяти дней.
- Скипидар (1 ст. л.) и белок. Все перемешивается, наносится на ткань и прикладывается к больному месту. Повязку менять дважды в день.
- Мазь из хрена – корень натирается, 2 ст. л. корня смешивается с 1 ст. л. меда. Наносится на марлю и прикладывается на четыре часа.
Мы рассмотрели симптомы и лечение синдрома грушевидной мышцы.
Что собой представляет туннельный синдром грушевидной мышцы?
Туннельная невропатия грушевидной мышцы представляет собой самый распространенный вид туннельного синдрома нижних конечностей. Если говорить языком науки, это пириформис-синдром, или, иными словами, невоспалительное поражение периферического нерва, которое развилось в результате компрессии или ишемических воздействий. Таким заболеванием страдают более половины больных пояснично-крестцовым радикулитом. Основанием для вынесения вердикта «синдром грушевидной мышцы» служат частые боли, которые не проходят даже при медикаментозном лечении. Правильно поставить этот диагноз труднее в том случае, если болевые ощущения не переходят за границы ягодичной области и испытываются пациентом только в движении или при определенном положении тела.
Синдром грушевидной мышцы: симптомы
Помимо вышеописанных признаков, существуют следующие проявления этого заболевания:
- ощущение тяжести в нижней конечности;
- отсутствие атрофии ягодичной мускулатуры;
- снижение ахиллова рефлекса и нервных рефлексов вообще;
- боль в ягодицах и тазобедренных суставах, усиливающаяся при движении и уменьшающаяся в положении лежа;
- симптом Виленкина, что выражается в проявлении болевых ощущений на тыльной поверхности ноги при постукивании по грушевидной мышце;
- усиление боли при переохлаждениях, перемене погоды и стрессовых ситуациях;
- перемежающаяся хромота в результате резкого переходящего спазма в сосудах ноги;
- рефлекторное напряжение мышцы;
- болезненные ощущения при пальпации места крепления грушевидной мышцы.
Синдром грушевидной мышцы: причины
Недуг возникает, когда произошло одно из перечисленных событий:
- растяжение мышцы;
- переохлаждение;
- травма (в том числе и спортивная);
- гинекологические заболевания;
- воспалительные процессы в мышце и крестцово-подвздошном сочленении;
- длительное пребывание в непривычной человеку позе;
- неправильно проведенные внутримышечные инъекции.
Синдром грушевидной мышцы: лечение
Выбор тактики лечения туннельной невропатии грушевидной мышцы во многом зависит от степени и скорости прогрессирования болезни. Терапия этой разновидности недуга направлена в основном на избавление от болевого синдрома, требует комплексного подхода и включает в себя целый список способов:
- лечение основного заболевания, если оно стало причиной постановки заключения «синдром грушевидной мышцы»;
- упражнения лечебной физической физкультуры;
- применение медикаментов (анальгетики, противовоспалительные средства, новокаиновая блокада, проводимая исключительно неврологом);
- массаж, который улучшает микроциркуляцию крови в больной мышце, купируя болевой синдром;
- физиотерапия согревающего характера;
- иглорефлексотерапия.
Если говорить об исходе заболевания, то он положителен в большинстве случаев, разумеется, при условии, что болезнь является полностью самостоятельной, а не сопутствующей более тяжелому недугу. Залог успеха терапии ловушечной невропатии грушевидной мышцы кроется в своевременном обнаружении недуга и выполнении всех предписаний врача.
Синдром грушевидной мышцы — редкий диагноз в истории болезни. Мало кто знает, где находится эта глубоко законспирированная мышца, какую функцию выполняет и какую роль играет при воспалении седалищного нерва. А ведь на практике более половины больных пояснично-крестцовым радикулитом с отдающими в ногу упорными болями по ходу седалищного нерва, которые не купируются обычной противовоспалительной терапией, страдают именно этой патологией. Но почему-то и врачам, и пациентам больше по душе всевозможные «остеохондрозы», «люмбоишиалгии» и «радикулиты» — диагнозы, отражающие не причины или механизмы болезни, а только общую картину. Действительно, «боль в пояснице» гораздо понятнее какого-то там плодового-яблочного синдрома.
Анатомо-топографические и биомеханические особенности грушевидной мышцы
Грушевидная мышца (m. piriformis) по форме – это плоский равнобедренный треугольник. Она начинается у переднего края верхних отделов крестца, проходит через седалищное отверстие и прикрепляется к внутренней поверхности большого вертела бедренной кости. Между грушевидной мышцей и крестцово-остистой связкой проходит седалищный нерв (см. рисунок).Грушевидная мышца не занимает все седалищное отверстие, она образует верхнюю и нижнюю щель. Верхняя щель занята верхней ягодичной артерией и нервом. В нижней щели расположены нижняя ягодичная артерия и седалищный нерв. В 90% случаев сосудисто-нервный пучок проходит под грушевидной мышцей. В 10% случаев он при переходе в ягодичную область прободает грушевидную мышцу. Иннервируется грушевидная мышца ветвями крестцового сплетения из спинномозговых корешков S1 и S2. Кровоснабжение поступает из верхней и нижней ягодичных артерий.
Функционально грушевидная мышца предназначена для отведения бедра и ротации его кнаружи. Она одновременно разгибает и отводит бедро, а также вращает его при резкой флексорно-абдукционной позе.
Эта мышца необходима для «приякоривания» головки бедра по аналогии с функцией надостной мышцы по отношению к головке плечевой кости. Она удерживает бедро от быстрой внутренней ротации в первой стадии бега и ходьбы.
Также с ее помощью создается косое усилие крестцу и за счет нижней части мышцы обеспечивается «стригущее» усилие для крестцово-подвздошного сочленения – тянет вперед свою сторону основания крестца, а его вершину назад.
Эта мышца способствует качанию (антинутации) крестца. Если нутирующие мышцы тянут крестец вперед, грушевидная мышца тянет назад его нижние отделы в сторону задних отделов безымянных костей.
Спазм и гипертонус грушевидной мышцы приводит к легкому растяжению ее антагонистов – аддукторов бедра. Однако они одновременно вращают бедро кнаружи и являются в этом отношении синергистом грушевидной мышцы. Частично средняя ягодичная мышца вращает бедро внутрь, также она отводит бедро, не являясь полным антагонистом грушевидной мышцы.Таким образом, в отношении функции отведения бедра все ягодичные мышцы являются агонистами грушевидной мышцы, а все аддукторы – антагонистами. Более сложными комплексами мышц осуществляются вращательные движения.
Причины воспаления грушевидной мышцы
Все причины воспаления грушевидной мышцы условно подразделяются на первичные и вторичные. Воспалительный процесс может быть спровоцирован действием следующих факторов:
- воздействие холодного воздуха или плаванье в холодной воде без предварительной подготовки;
- неправильная организация сидячего рабочего места, в результате чего нарушается алгоритм распределения нагрузки от веса тела на седалищные кости;
- воспаление и инфекции в окружающих тканях;
- нарушение правил и техники постановки внутримышечной инъекции в ягодичной области (асептика, антисептика, выбор квадранта и глубины введения иглы);
- травматическое воздействие (ушиб, растяжение сухожилий, связок и фасциальных оболочек, образование гематомы внутри мышцы);
- чрезмерная силовая нагрузка при проведении тренировки, во время бега, прыжков и т.д.;
- ассиметричная нагрузка на другие мышцы тазовой группы, в результате чего происходит техническое перенапряжение и спазм системы капиллярного кровоснабжения;
- компрессионное давление со стороны неправильно подобранной одежды.
Также существуют вторичные факторы риска, при которых высока вероятность развития воспаления грушевидной мышцы с компрессией седалищного нерва и развитием острого болевого синдрома. К ним можно отнести следующие патологии:
- травмы костных и мягких тканей в области крестца и подвздошных костей, на фоне которых может образоваться гематома или рубцовая деформация, смещающая грушевидную мышцу;
- дегенеративные дистрофические изменения в межпозвоночных дисках, приводящие к развитию остеохондроза пояснично-крестцового отдела позвоночника и его осложнений (межпозвоночная протрузия, экструзия, грыжа и т.д.);
- опухоли позвоночника и окружающих его тканей, тазобедренного сустава, миомы и т.д.;
- перекос костей таза, их скручивание относительно центральной оси;
- синдром короткой нижней конечности;
- дисплазия хрящевой ткани тазобедренного сустава и развитие деформирующего остеоартроза (коксартроза);
- оссифицирующий миозит (отличается образованием отложения солей кальция в толще мышечной ткани, что провоцирует постоянное воспаление);
- инфекции и хронические заболевания органов малого таза (аднексит, эндометриоз, миома матки, воспаление фаллопиевых труб у женщин, простатит, аденома предстательной железы у мужчин, острый и хронический цистит и т.д.);
- поражение корешковых нервов и пояснично-крестцового нервного сплетения на фоне дегенеративных заболеваний позвоночного столба;
- деформирующий остеоартроз межпозвоночных фасеточных и унковертебральных суставов;
- искривление позвоночного столба и нарушение осанки;
- разрушение других крупных суставов нижних конечностей;
- туберкулез спинного мозга;
- сужение спинномозгового канала.
Часто потенциальную причину развития воспаления обнаружить не удается. В этом случае необходимо исключать системные патологии хрящевой и соединительной ткани. Клинически замечено, что подобное заболевание часто диагностируется у людей с системной красной волчанкой, склеродермией, ревматизмом, подагрой, болезнью Бехтерева и т.д.
Обследование
Рентгенологические исследования имеют ограниченное применение для
диагностики СГМ. Данный тип исследований используется для исключения других
патологических состояний; с этой целью используются КТ и МРТ.
Электромиография (ЭМГ) также может быть полезна для дифференциальной
диагностики других возможных патологий, таких как грыжа межпозвонкового диска. Ущемление
спинномозгового нерва приведет к изменениям на ЭМГ мышц, ближайших к
грушевидной мышце. Однако, у пациентов с СГМ результаты ЭМГ будут нормальными
для мышц, ближайших к грушевидной мышце, и изменёнными для мышц, расположенных
дистально по отношению к ней. Электромиографические исследования, включающие
активные маневры, такие как тест FAIR (тест на
сгибание, приведение и внутреннюю ротацию), могут иметь большую специфичность и
чувствительность, чем другие доступные тесты для диагностики СГМ.
Электрофизиологическое тестирование и блокады играют важную роль, когда диагноз является неопределенным. Инъекции анестетиков, стероидов и ботулинического токсина типа А в грушевидную мышцу могут служить как диагностическим, так и терапевтическим целям.
Осмотр
У пациентов с СГМ может наблюдаться атрофия ягодичных мышц, а также укорочение конечности на пораженной стороне. В хронических случаях мышечная атрофия наблюдается и в других мышцах пораженной конечности.
Пальпация
Пациент сообщает о повышенной чувствительности во время пальпации
большой седалищной вырезки, области крестцово-подвздошного сочленения или над
брюшком грушевидной мышцы
Спазм грушевидной мышцы можно обнаружить при осторожной
глубокой пальпации
При глубокой пальпации в ягодичной области могут возникать болезненность или резкая боль, сопровождающаяся спазмом и онемением.
Симптом Пейса
Положительный симптом Пейса заключается в том, что у пациента наблюдается боль и слабость при отведении и внутренней ротации через сопротивление в положении сидя. Положительный симптом Пейса встречается у 46,5% пациентов с СГМ.
Тест подъема прямой ноги
Пациент сообщает о боли в ягодице и по задней поверхности бедра во время пассивного поднятия прямой ноги, выполняемого исследователем.
Симптом Фрейберга
Включает боль и слабость при пассивном принудительном внутреннем вращении бедра в положении лежа на спине. Считается, что боль является результатом пассивного растяжения грушевидной мышцы и давления на седалищный нерв в области крестцово-остистой связки. Результат положительный у 56,2% пациентов.
Боль при сгибании, приведении и внутренней ротации бедра.
Маневр Битти
Это активный тест, который включает в себя подъем согнутой ноги с пораженной стороны, в то время как пациент лежит на здоровой стороне. Отведение вызывает глубокую боль в ягодице у пациентов с СГМ, а также боль в пояснице и ноге у пациентов с поражением поясничного межпозвонкового диска.
Тест Хьюза
Наружная ротация пораженной нижней конечности, следующая за максимальной внутренней ротацией, также может быть болезненна у пациентов с СГМ.
Тест на отведение бедра
Тест на отведение бедра
Пациент лежит на боку с согнутой нижней ногой, чтобы обеспечить стабильность
тела, а верхняя нога выпрямлена по линии туловища. Терапевт стоит перед
пациентом на уровне ступней и наблюдает (без использования рук), как пациент по
его просьбе медленно поднимает ногу.
В норме отведение бедра должно составлять 45°. При этом может происходить сгибание бедра (что указывает на укорочение напрягателя широкой фасции бедра) и/или вращение ноги наружу (что указывает на укорочение грушевидной мышцы), и/или «подтягивание» бедра в начале движения (что указывает на гиперактивность квадратной мышцы бедра и, следовательно, косвенно, ее укорочение).
Как лечить и чем снять воспаление?
Прежде чем лечить воспаление грушевидной мышцы, необходимо установить потенциальную причину развития данного заболевания. Если оно связано с первичными факторами, такими как переохлаждение, травматическое воздействие, компрессия, ношение тесной одежды и т.д., и их воздействие же прекращено, то можно сразу же приступать к лечению
Если же негативное воздействие продолжает оказываться, например, при разрушении и деформации тазобедренного сустава, то важно предпринять меры для стабилизации данной патологии и только после этого приступать к лечению воспаления грушевидной мышцы
Как снять воспаление грушевидной мышцы в домашних условиях:
- прекратить оказывать негативное воздействие (если проводится тяжелая физическая работа, то нужно остановиться, если одежда давит, то её нужно снять);
- обеспечить полный физический покой мышце и нижней конечности на 5 – 7 дней;
- в этом время показано использование нестероидных противовоспалительных мазей, которые проникают внутрь структур мышечного волокна и купируют там процессы воспаления;
- можно применять согревающие компрессы (но только в том случае, если уверены в полной стерильности воспалительного процесса);
- хорошо помогает массаж и остеопатия.
После того как острый период пройдет, нужно обратиться к мануальному терапевту для проведения полноценного курса реабилитации. Дело в том, что во время воспаления в толще мышцы происходят рубцовые изменения тканей. Просвет туннеля может существенно сужаться. В результате этого на седалищный нерв в будущем будет оказываться постоянная компрессионная нагрузка. В результате этого начнется его атрофия и нарушение функции по обеспечению иннервации тканей нижней конечности. Чтобы этого не допустить, после воспаления необходимо проводить полноценный реабилитационный курс под контролем ос стороны мануального терапевта.
Клинически значимая анатомия
Грушевидная мышца начинается от тазовой поверхности крестцовых сегментов
S2-S4, латеральнее
передних крестцовых отверстий, крестцово-подвздошного сустава (верхний край
большой седалищной вырезки), передней крестцово-подвздошной связки и иногда
передней поверхности крестцово-бугорной связки. Она проходит через большую
седалищную вырезку и прикрепляется к большому вертелу бедренной кости. Грушевидная
мышца участвует в наружной ротации, отведении и частично экстензии бедра.
Седалищный нерв обычно выходит из таза ниже брюшка мышцы, однако может существовать множество врожденных вариаций. Взаимосвязь между грушевидной мышцей и седалищным нервом была классифицирована Beaton и Anson с помощью системы классификации, состоящей из шести категорий (Beaton и Anson, 1938 г.). Аномальные отношения обозначаются буквами B, C, D, E, F. К типу «А» относятся нормальные отношения между грушевидной мышцей и седалищным нервом.
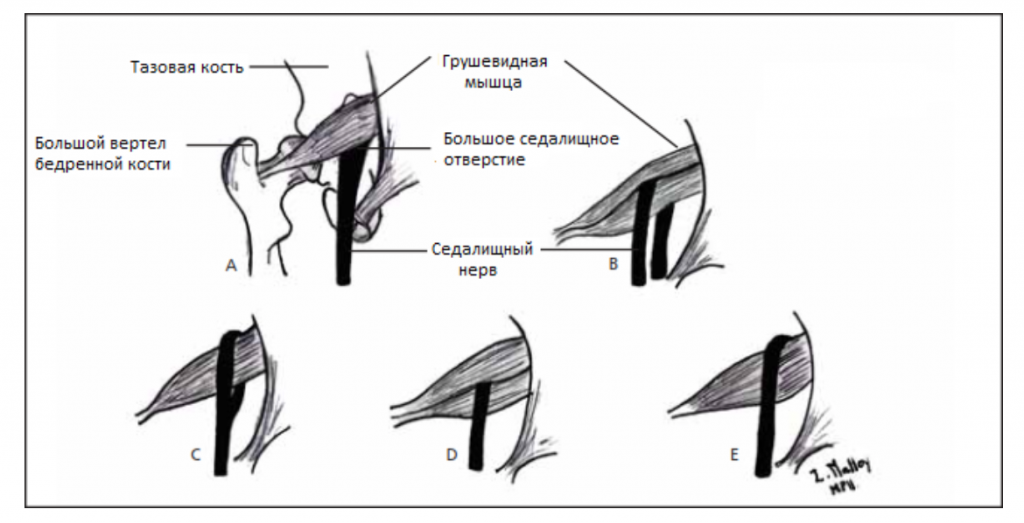
Вариации взаимосвязи седалищного нерва и грушевидной мышцы, показанные
на рисунке выше:
(А) Седалищный нерв выходит из большого седалищного отверстия вдоль внутренней поверхности грушевидной мышцы.
Седалищный нерв расщепляется при прохождении через грушевидную мышцу
(B) ниже или
(С) выше;
(D) весь седалищный нерв проходит через брюшко мышцы;
(Е) Седалищный нерв выходит из большого седалищного отверстия вдоль верхней поверхности грушевидной мышцы. Нерв может также делиться проксимально, где нерв или деление нерва могут проходить через брюшко мышцы, через ее сухожилия или между частью врожденно раздвоенной мышцы.
Синдром грушевидной мышцы, симптомы и признаки
- Синдром сопровождается признаками, которые можно распределить по трем разным группам:
- локальные (т.е. симптомы, непосредственно характеризующие спазм грушевидной мышцы);
- симптомы сдавливания седалищного нерва;
- признаки компрессии артерий и сосудов.
- К локальным признакам относятся:
- тянущие, ноющие боли в ягодицах;
- отдача болей в тазобедренный и крестцово-подвздошный суставы;
- усиление боли при долгом стоянии, в полуприсяде или при ходьбе;
- при пальпации в расслабленном состоянии явно прощупывается напряжение грушевидной мышцы, при надавливании возникает резкая боль (симптом Бонне-Бобровниковой);
- постукивание по грушевидной мышце вызывает боли на задней поверхности ноги (симптом Виленкина);
- в лежачем положении боль ослабевает;
- мышцы тазового дна тоже напряжены.
При ущемлении седалищного нерва пациенты обычно жалуются на тупые боли, чувство жжения или одеревенения. Нередко болевые ощущения усиливаются при стрессе или резкой смене погоды. Ахиллов рефлекс снижается, болит задняя часть голени.
При компрессии сосудов и артерий кожа на ноге пациента бледнеет, периодически возникают спазмы сосудов ног, вызывающие хромоту, пальцы нижних конечностей часто немеют.
Рецепты народных средств
Этот вариант лучше всего рассматривать просто как дополнительный, который можно сделать дома. Вся суть такого лечения обычно сводиться к разогревающему эффекту, благодаря которому улучшается кровообращение и происходит противовоспалительное действие. Рецептов на самом деле большое множество, но здесь мы разберем для примера лишь несколько из них.
РЕЦЕПТ 1. Для этого вам понадобится по одному стакану (200 миллилитров) следующих продуктов: сок черной редьки, сок хрена, спирт. А так же одну столовую ложку соли и 100 грамм меда. Все это необходимо перемешать и настоять три дня. Дальше нужно растирать ей пораженные места, небольшим слоем, в течение одной недели.
РЕЦЕПТ 2. Для следующего рецепта нам понадобиться 100 гр. хрена, 300 гр. картошки, и ложку меда. Хрен с картошкой нужно измельчить, а затем добавить туда одну столовую ложку меда и сформировать консистенцию в виде лепешки. После чего обмотать ей пораженное место и укрыться чем-то теплым.