«пневмония при covid-19 похожа на пневмонии при свином гриппе». интервью с пульмонологом
Содержание:
- Диагностика
- Как развивается при коронавирусе
- Существует ли прививка от этой болезни
- Важность определение пневмонии
- Клинические симптомы пневмонии
- Как лечить пневмонию?
- Лечение пневмонии
- Что может сделать врач?
- В чем отличие вирусной пневмонии от бактериальной?
- Что такое пневмония?
- Когда бить тревогу?
- Может ли быть пневмония без кашля и лечение
- Профилактика
- Осложнения:
- Особенности течения болезни
- Причины возникновения пневмонии без кашля
- Может ли пневмония пройти сама собой?
- Лечение болезни
- Прогноз и летальность
Диагностика
При выставлении предварительного диагноза лечащий врач ориентируется на результаты внешнего осмотра пациента, его жалобы, анамнестические данные. Наиболее информативны следующие инструментальные методы диагностики смешанной бактериально-вирусной пневмонии:
- рентген (флюорография), который показывает воспалительные очаги, выявляет их размеры и локализацию;
- компьютерная томография при малоинформативности рентгена;
- бронхоскопия, позволяющая оценить состояние дыхательных путей.
Самым информативным исследованием, помогающим обнаружить пневмонию при коронавирусе, является КТ
Специфический диагностический признак коронавирусной инфекции, обнаруживаемый на снимках КТ, — образование односторонних, затем двусторонних множественных сливных инфильтратов в виде «матового стекла». При появлении пневмонии выполняется тест на коронавирус.
Как развивается при коронавирусе
Коронавирусы являются представителями обширного семейства, отличительная особенность которых — наличие шиповидных отростков. Именно их присутствием у патогенов обусловлено специфическое внедрение в клетки организма человека. Коронавирусы способны успешно имитировать фальшивые молекулы, «обманывать» рецепторы, расположенные на поверхности мембран.
На начальном этапе патологии таким способом вирусные РНК проникают в слизистые верхних дыхательных путей. А далее инфекционно-воспалительный процесс развивается следующим образом:
- коронавирус на начальном этапе оседает на слизистых верхних дыхательных путей, где и происходит его репликация;
- если иммунная защита оказывается не на высоте, то патоген с легкостью внедряется в альвеолярные эпителиальные клетки, продолжая активно размножаться;
- после вызванного коронавирусами поражения верхних дыхательных путей они опускаются по направлению к легким;
- патоген вызывает слияние везикул с клеточными мембранами, что провоцирует избыточное накопление в легочных структурах жидкости, насыщенной белками.
На конечном этапе развития инфекции отмечается разрушение смеси поверхностно-активных веществ, выстилающей легочные альвеолы изнутри. Этим объясняется, почему при коронавирусе быстро ухудшается газообмен, проявляясь в затрудненном дыхании.
На заметку! Поврежденные участки легких могут своевременно замещаться соединительными тканями. Но они функционально неактивны, не способны обеспечивать полноценный газообмен. Поэтому после выздоровления человек нередко страдает от отдышки. Для восстановления работы легких может потребоваться несколько месяцев.
Существует ли прививка от этой болезни
Широко известна вакцина от пневмонии, которая входит в число обязательных для прививания детей, но она предполагает защиту организма от пневмококков. Соответственно, эта прививка предохраняет от бактериальной формы болезни. И одной этой вакцины недостаточно, чтобы уберечься от вирусной пневмонии. Прививки от этой болезни, как таковой, не существует. Но есть вакцины против различных вирусов.
 Известно, что вирусы гриппа постоянно модифицируются, поэтому вакцины также регулярно совершенствуются. Каждый год создаются препараты от наиболее распространенных штаммов вируса на текущий момент. В связи с этим необходимо прививаться ежегодно осенью, не позднее чем за две недели до предполагаемого развития сезонной эпидемии. После применения вакцины антитела в организме вырабатываются в течение двух недель.
Известно, что вирусы гриппа постоянно модифицируются, поэтому вакцины также регулярно совершенствуются. Каждый год создаются препараты от наиболее распространенных штаммов вируса на текущий момент. В связи с этим необходимо прививаться ежегодно осенью, не позднее чем за две недели до предполагаемого развития сезонной эпидемии. После применения вакцины антитела в организме вырабатываются в течение двух недель.
Даже если привившийся человек все-таки будет инфицирован, заболевание пройдет в очень лёгкой форме. Заразиться от прививки невозможно, так как вакцина не содержит живые бактерии и вирусы.
Важность определение пневмонии
Пневмония всегда тяжело переносится пациентами. Но характер течения, риск осложнений, последствия после выздоровления зависят от ее вида. Для пациента легче проходит очаговая патология. Но она может перерасти в тяжелые формы, если своевременно не начать лечение.
Поэтому при появлении первых признаков болезни респираторной системы рекомендуется провести рентгенографию или КТ.
Если болезнь своевременно не выявлена, вирусы, бактерии, грибы постепенно распространяются в более глубокие ткани. Опаснее их перемещение от нижних и средних участков до верхнего сегмента легких. Такое заболевание тяжело поддается лекарственной терапии, часто возникает тяжелая дыхательная недостаточность.
Если состояние пациента критично, требуется подключение к аппарату искусственной вентиляции легких, высок риск летального исхода. Сам аппарат тоже негативно влияет на внутренние органы, вызывая нагрузку на печень и почки. Поэтому лучше своевременно пройти диагностику, чем лечить тяжелые осложнения и жить с серьезными последствиями.
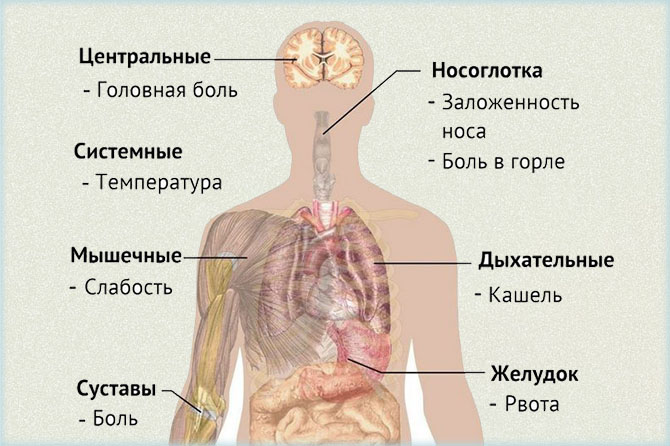
Клинические симптомы пневмонии
Крупозная и очаговая пневмонии характеризуется разным началом и клинической симптоматикой, рассмотрим каждую подробнее.
Крупозное воспаление легких: симптомы
- начало заболевания острое – у больного повышается температура до 39-39,5 градусов, беспокоят боли в грудной клетке, одышка, нарастающая слабость;
- кашель – сначала сухой, непродуктивный, приступообразный, который сменяется на 3 сутки влажным с отделением мокроты «ржавого» цвета;
- лихорадка;
- частые пульс, сниженное артериальное давление, приглушенные сердечные тоны;
- синюшность носогубного треугольника;
- герпетические высыпания на крыльях носа, подбородке и щеках;
- дыхание шумное, учащенное, поверхностное с хорошо заметным раздуванием крыльев носа.
При аускультации (прослушивании грудной клетки стетофонендоскопом) слышны влажные мелкопузырчатые хрипы и крепитация (поскрипывание при вдохе).
Очаговое воспаление легких: клинические симптомы
Стетофонендоскоп у врача
В отличие от крупозной пневмонии очаговая характеризуется рядом следующих симптомов:
- начало заболевания постепенное – часто воспаление легких развивается на фоне не долеченного ОРВИ или трахеобронхита;
- у больного повышается температура тела до фебрильных отметок (38-38,5 С) с суточным колебанием до 1 градуса;
- появляется кашель с отделением мокроты слизисто-гнойного характера, потливость, нарастающая слабость. При дыхании пациент ощущает боль в грудной клетке;
- кожа с синюшным оттенком, особенно в области носогубного треугольника. При слиянии нескольких очагов воспаления состояние больного ухудшается еще больше – возникает сильная одышка и цианоз кожи.
При аускультации грудной клетки хорошо выслушивается жесткое дыхание, мелкокалиберные и среднекалиберные пузырчатые хрипы, крепитация над патологическим очагом. Выдох у больного, как правило, удлинен. На видео в этой статье врач подробнее рассказывает об отличительных симптомах пневмонии у взрослого.
Как лечить пневмонию?
Обычно пневмонию лечат антибиотиками. Их назначает врач. Обычно выбирают из пенициллинов, макролидов или цефалоспоринов. Большинство людей могут принимать их дома, но в тяжелых случаях требуется госпитализация.

Пневмония у детей и взрослых: знания, которые спасут жизнь
Если в течение 24–48 часов у пациента не снижается температура, антибиотик нужно менять. Нельзя применять один и тот же больше 48 часов, если человеку не становится лучше.
Что еще делать пациенту, если он лечится дома? Отдыхать, соблюдать постельный режим, пить как можно больше жидкости. Следить за своим состоянием. Если становится хуже — немедленно вызывать скорую и ехать в стационар.
Кроме того, у пациента дома должна быть своя кровать и посуда. В его комнате нужно ежедневно проводить влажную уборку и проветривать ее не менее одного часа в сутки.
Лечение пневмонии
Каждому пациенту важно понимать, что самодеятельность в этом случае опасна для жизни. Лечение пневмонии, равно как и ее диагностика – задача специалиста
Если есть подозрения, нужно обязательно обратиться к доктору. Когда установлена пневмония, рекомендации врача, назначенный курс лечения должны соблюдаться пациентом неукоснительно.
Дома или в стационаре?
На этот вопрос сможет ответить врач, изучив картину течения заболевания. Если оно протекает в легкой форме, как это бывает с очаговым воспалением легких, может быть назначено лечение пневмонии в домашних условиях. Некоторые случаи требуют госпитализации – например, крупозная пневмония, которая обычно протекает тяжело и поражает ткани легкого стремительно.
Какой врач лечит заболевание?
Патологиями легких занимается доктор пульмонолог. Если лечится пневмония в Москве или другом мегаполисе, крупном городе, найти такого специалиста не составит труда. Но в небольших городах и других населенных пунктах сделать это можно не всегда. В таких случаях обратиться нужно к терапевту. Лечение пневмонии у детей проводит педиатр или пульмонолог.
Особенности
У лечения заболевания они таковы:
- Методы терапии подбираются в зависимости от возбудителя болезни;
- Лечение пациентов старше 70 лет обычно производится в стационаре, даже если у них наблюдается легкое течение патологии;
- Бытует мнение, что наиболее эффективным является применение препаратов в виде инъекций. На самом деле терапию можно производить таблетками, и особенно часто такой способ используется при лечении детей;
- Конкретные препараты, их дозировки и длительность лечения должен определять только врач.
Вакцинация
От пневмонии можно привиться, прививать детей, но 100% гарантии, что болезнь обойдет стороной, нет. Заболевание могут спровоцировать различные микробы, но наиболее опасным из них является пневмококк, который провоцирует крупозное воспаление легких, характеризующееся тяжестью и быстротой протекания. Именно от этого типа возбудителя производится вакцинация.
Что может сделать врач?
На приеме врач опросит пациента и опишет анамнез заболевания, сделает пальпацию, перкуссию, аускультацию. Пальпация – это ощупывание. Врач осмотрит грудную клетку и прощупает подчелюстные лимфатические узлы. При пневмонии без кашля одна сторона грудной клетки во время дыхания может оставаться неподвижной. Перкуссия – это выстукивание. При выстукивании больной области будет слышен притупленный звук. При аускультации (выслушивании) врач услышит аускультативные феномены, жесткое дыхание в очаге поражения, сухие или мокрые хрипы, может быть диагностировано изменение работы сердца.
Внешний вид больного тоже весьма характерный: лицо бледное, на щеках проступает румянец (часто от красного до неестественного цвета, круглый). Больной может терять вес, отказываться от пищи. Сам пациент выглядит осунувшимся.
Дальнейшие действия врача – это направление на рентген и общий анализ крови с формулой. Иногда назначают анализ мокроты. Больного с таким диагнозом госпитализируют или лечат амбулаторно (в зависимости от размеров пораженного очага и прогноза развития заболевания).
Также назначают микробиологическое исследование мокроты. Оно необходимо при неэффективности терапии антибиотиками. При поступлении в стационар пациенту назначают прохождение данного исследования, прописывают лечение, а результат он получает позже. Если пневмония очень тяжелая, то назначают ПЦР-диагностику. Сроки проведения ПЦР реакции гораздо меньше, чем микробиологического исследования.
Иногда пневмония без кашля маскирует перенесенный туберкулез легких. На снимке различить эти патологии достаточно сложно, поэтому необходимо знание истории болезни и жизни пациента. Некоторые пациенты стараются скрыть перенесенный туберкулез, что осложняет работу врача.
В чем отличие вирусной пневмонии от бактериальной?
Отличия вирусной пневмонии от бактериальной
| Критерий | Вирусная пневмония | Бактериальная пневмония |
| Контагиозность (заразность) | Является заразной, как и любое острое респираторное вирусное заболевание (ОРЗ). | В эпидемиологическом плане не считается заразной. |
| Инкубационный период | Короткий инкубационный период – от 2 до 5 суток. | Длительный инкубационный период – от 3 суток до 2 недель. |
| Предшествующее заболевание | Пневмония всегда появляется как осложнение острого респираторного вирусного заболевания, чаще всего в результате гриппа. | Не характерно предшествующее заболевание. |
| Продромальный период | Длится около 24 часов. Особо выражен. Основными симптомами являются:
|
Практически незаметен. |
| Начало болезни | Ярко выраженный дебют болезни, при котором быстро нарастает температура тела до 39 – 39,5 градусов. | Обычно начинается постепенно, с температурой, не превышающей 37,5 – 38 градусов. |
| Интоксикационный синдром | Слабо выражен. Наиболее частыми симптомами общего интоксикационного синдрома являются:
|
Выражен. Наиболее частыми симптомами интоксикационного синдрома являются:
|
| Признаки поражения легочной ткани | Симптомы поражения легких слабо выражены в начале болезни. На первый план выходят симптомы общего недомогания организма. | Легочная симптоматика выражена с первых дней заболевания. |
| Кашель | Длительное время отмечается умеренный непродуктивный кашель. Постепенно начинает выделяться небольшое количество слизистой мокроты. Мокрота имеет прозрачный или белесоватый цвет, без запаха. Иногда в мокроте появляются прожилки крови. Если мокрота становится гнойной, значит, присоединилась бактериальная инфекция. | Сухой кашель быстро переходит в мокрый. Изначально выделяется небольшое количество слизистой мокроты. Объем мокроты увеличивается, и она становится слизисто-гнойной. Цвет мокроты может быть разным – зеленоватым, желтоватым либо ржавым с примесью крови. |
| Признаки дыхательной недостаточности | В запущенных стадиях болезни появляется острая дыхательная недостаточность с выраженной одышкой и цианозом губ, носа и ногтей. | Основными симптомами дыхательной недостаточности являются:
|
| Болевой синдром | Отмечаются умеренные боли в грудной клетке. Боль усиливается при кашле и глубоком вдохе. | В груди появляются выраженные болевые ощущения при кашле и глубоком вдохе. |
| Аускультативные данные (прослушивание) | На протяжении всей болезни прослушивается жесткое дыхание с редкими единичными хрипами. | Выслушивается множество влажных хрипов различного размера и интенсивности. Воспаление листков плевры выслушивается в виде крепитаций. |
| Рентгенологические данные | Наблюдается картина интерстициальной (межклеточной) пневмонии. Основными характеристиками рентгеновского снимка вирусной пневмонии являются:
|
Не существует высокоспецифичных признаков бактериальной пневмонии. Основными характеристиками рентгеновского снимка являются:
|
| Общий анализ крови | Наблюдается снижение числа лейкоцитов (белых кровяных телец). Иногда появляется лимфоцитоз (увеличение числа лимфоцитов) и/или моноцитоз (увеличение числа моноцитов). | Выявляется выраженный лейкоцитоз и увеличение скорости оседания эритроцитов (СОЭ). |
| Реакция на антибиотикотерапию | Отрицательная реакция на антибиотики. Эффективным является противовирусная терапия в первые дни болезни. | Положительная реакция на антибиотики видна с первых дней начала лечения. |
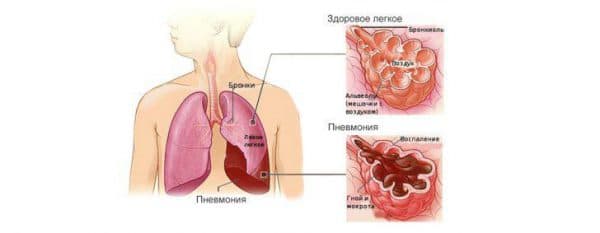
Что такое пневмония?
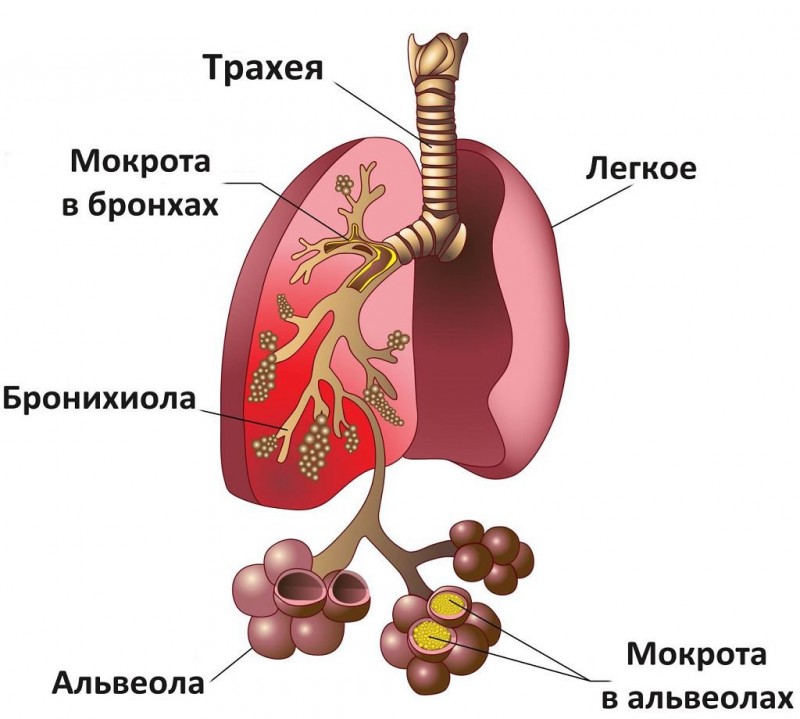
Пневмония — острое заболевание, проявляющееся повреждением легочной ткани с уменьшением функциональности. Процесс может начаться с носоглотки или трахеи, постепенно распространяясь глубже. Часто бывают случаи, когда заболевание начинается непосредственно с альвеол легких. Патология имеет следующие особенности:
- выраженная экссудация серозной жидкости в альвеолы, что дополнительно уменьшает функцию легких по переносу кислорода и углекислого газа;
- заболевание прослеживается по рентгенологическому снимку, поэтому это основной диагностический критерий;
-
болезнь встречается чаще у молодых людей, чем у пожилых;
- несмотря на производство новых фармакологических препаратов противовирусной и антибактериальной группы, частота патологии не сокращается.
Причина заболевания в распространении по легочной ткани бактерий, вирусов, грибов. Чаще страдают от пневмококка, гриппа, герпеса, коронавируса. Грибковая инфекция проявляется у пациентов с ослабленным иммунитетом, например, при иммунодефиците.
Инфекция проникает через бронхи, кровь, лимфу. Начинается инфекционное воспаление в альвеолярных перегородках и внутри клеток. Образуется экссудат, затрудняющий газообмен. Поэтому происходит дыхательная недостаточность.
Когда бить тревогу?
«Если температура держится больше трех суток, я прошу пациента прийти на осмотр. Если во время него вижу, что нет признаков основных бактериальных осложнений (отита, гайморита, пневмонии), отправляю домой. И дальше — симптоматическое лечение, — рассказывает Евгений Щербина. — Ждем еще два дня. После этого, если температура не спала, опять осматриваю пациента. И крайне редко, с пятого-седьмого дня, даю назначение, например, на КТ или общий анализ крови. Однозначно тревожный звонок, если после улучшения — например, на вторую неделю заболевания — снова поднимается температура».
«Одним из признаков ухудшения состояния является одышка. Изначально она может быть не очень выраженная. Появляется только при высокой активности или физической нагрузке. Но затем может проявляться даже при минимальных нагрузках, таких как поход в туалет, разговор, прием пищи и т. д. Причем эта симптоматика может нарастать в течение всего нескольких часов!» — предупреждает Евгений Симонец.
Иногда одышку путают с гипервентиляционным синдромом. Хватать воздух ртом хочется и при панической атаке, которая часто сопровождает коронавирус. Объективную картину того, нарушен ли газообмен в ваших легких, в домашних условиях покажет пульсоксиметр.
«Нормальная сатурация для молодых 98–99%, для людей старше 50 лет — 96–98%, для тех, кто старше 60, — 95–97%, старше 70 — 93–94%, для пожилых курильщиков — 90%», — рассказывает Максим Пилипенко, доцент кафедры анестезиологии Национальной медицинской академии последипломного образования имени П. Л. Шупика. От этих цифр и надо отталкиваться. Сейчас каждому надо знать, какая у него сатурация в норме, чтобы понимать, когда дело запахнет керосином.
Тест. Борис Скачко предлагает метод домашней диагностики, с помощью которого можно оценить, началось ли поражение легких, когда пульсоксиметр все еще показывает обычные для вас цифры.
«В состоянии покоя сделайте глубокий вдох и задержите дыхание. Через 12–15 секунд (это время кругооборота крови) у вас должен измениться индекс сатурации. Например, у меня обычно он составляет 96%. После задержки дыхания подскакивает до 99%. Это говорит о том, что в легких есть резерв альвеол. Он задействуется при более глубоком, чем обычно, дыхании. Если же после задержки дыхания индекс сатурации не меняется, это говорит о том, что резерва уже нет, началось поражение легких. И нужно срочно звонить своему лечащему врачу», — комментирует Борис Скачко. Напоминаем, что сегодня госпитализируют, если индекс сатурации составляет 92%.
- Кислород на дому: 10 вопросов о кислородных концентраторах
- КТ легких при Covid-19: восемь главных вопросов
- Стволовые клетки vs коронавирус: как идут испытания в Украине
Подпишитесь на ежедневную еmail-рассылку от создателей газеты номер 1 в Украине
Каждый вечер в вашей почте самое важное, эксклюзивное и полезное. Подписаться
Может ли быть пневмония без кашля и лечение
Бывает ли вообще пневмония без кашля? Это на самом деле не такое уж и редкое явление, как может показаться на первый взгляд. Организм каждого человека реагирует на раздражители по-своему. У большинства патология проявляется вполне типичным набором симптомов, однако иногда воспаление легких протекает скрыто, без:
Чаще всего подобные случаи выявляют у детей. Они при этом продолжают вести привычный образ жизни, не получая столь необходимого лечения. Это и не удивительно, ведь родители, даже весьма пристально следящие за здоровьем малышей, просто не находят повода для беспокойства. Между тем запоздалое обращение к врачам нередко приводит к необратимым последствиям или в тяжелых ситуациях – к летальному исходу.
У взрослых бессимптомное протекание воспаления легких также чревато самыми фатальными последствиями.
Пневмония без характерных признаков обычно возникает из-за таких факторов:
- ослабленного иммунитета;
- беспорядочного приема антибиотиков;
- несанкционированного применения препаратов, подавляющих кашель.
Размытая клиническая картина нередко сопутствует воспалению легких у пожилых людей после 60 лет. Проблема в том, что защитные механизмы у них (вследствие возрастных изменений) утрачивают в значительной мере реактивность. Симптомы больному кажутся не угрожающими, и потому он не спешит к врачу.
У ребенка слабый иммунитет обуславливается наличием хронических инфекций. Воспаление является источником бактерий, поступающих в кровь в сравнительно небольших количествах. Это исподволь разрушает защитные механизмы и в какой-то момент организм просто прекращает реагировать на возбудителей, в том числе новых.
Спорадический прием антибактериальных препаратов (этим грешит немало взрослых) обеспечивает патогенным микроорганизмам резистентность, то есть устойчивость и в дальнейшем приводит к неэффективности лечения названными препаратами.
Профилактика
Эффективной профилактической мерой от вирусной пневмонии считается регулярная вакцинация населения из областей с подходящим для развития вирусных эпидемий климатом.
Как дополнительные меры профилактики против вирусной пневмонии, врачи рекомендуют:
- занятия спортом;
- прием иммуномодулирующих средств, витаминов;
- здоровое питание;
- отказ от вредных привычек;
- полноценный отдых;
- в местах скопления людей применять противовирусные препараты;
- соблюдение личной гигиены, использование личных бытовых вещей.
Несвоевременное обращение за медицинской помощью – главная причина появления атипичных признаков вирусной пневмонии. Своевременно назначенное лечение минимизирует риск развития сопутствующих осложнений опасной болезни, а профилактические меры восстановят здоровье и укрепят иммунитет.
Осложнения:
Затяжное течение пневмонии может давать ряд осложнений, которые поражают не только легочную ткань, а также другие органы. Поэтому принято выделять два варианта осложнений: легочные и внелегочные.
Легочные осложнения:
- нагноение легких (абсцесс);
- развитие экссудативного и гнойного плеврита;
- отек легких;
- эмфизема легких (чрезмерное скопление воздуха в легочной ткани);
- эмпиема плевральной сумки легкого;
- дыхательная недостаточность;
- развитие астматического синдрома.
Внелегочные осложнения:
- анемия (снижение показателя гемоглобина крови);
- тромбоз (закупорка сосудов сгустком крови);
- гепатит (воспаление печеночной ткани);
- инфекционно-токсический шок;
- менингит (воспаление менингеальной оболочки головного мозга);
- психоз;
- миокардит инфекционный (воспаление сердечной мышцы);
- гломерулонефрит (воспаление выделительной системы почек);
- сепсис (инфекционное поражение крови).
Особенности течения болезни
 Инфекционное воспаление развивается по-разному. Особенности этого процесса, а также время появления первых симптомов и длительность периода восстановления зависят от своевременного оказания медицинской помощи.
Инфекционное воспаление развивается по-разному. Особенности этого процесса, а также время появления первых симптомов и длительность периода восстановления зависят от своевременного оказания медицинской помощи.
Путь вредного агента при попадании в организм человека следующий: если все факторы благоприятствуют развитию инфекции, она начинает действовать, захватывая:
- альвеолы лёгких;
- бронхи;
- соединительную ткань.
Если у человека иммунитет в хорошем состоянии, то дальше этого пути инфекция, как правило, не распространяется. Поэтому в таких случаях часто диагностируют очаговую пневмонию.
Если же несколько факторов риска оказываются активными, то болезнь прогрессирует, захватывая новые области, и болезнь приобретает не очаговый, а сегментарный, долевой или тотальный характер.
Если говорить об обычной пневмонии, то её развитие специалисты делят на 4 стадии:
- инкубационный период;
- появление первых симптомов;
- отсутствие симптомов в результате лекарственной терапии;
- восстановление.
Пожилые люди могут даже не ощущать течение заболевания, или его симптомы могут почти не проявляться. Это может способствовать тому, что надлежащее лечение будет проведено в поздние сроки, и болезнь затянется. Кроме того, не исключён риск появления осложнений.
Причины возникновения пневмонии без кашля
К наиболее частым причинам возникновения недуга без кашля относят:
- Ослабление иммунной системы.
- Перенесенную в анамнезе ОРВИ.
- Очаги хронической инфекции.
- Вредные для здоровья условия труда.
Причины ослабления иммунной системы могут быть разными. Часто легкие подвержены заболеваниям у людей с ВИЧ. Это обусловлено неспособностью давать адекватный ответ на попавший в организм инфекционный агент. Если при лечении и тщательном контроле за состоянием здоровья ВИЧ-положительного человека развивается обычная пневмония, то у людей с таким же статусом, не следящих за своим здоровьем, пневмония может переходить в бессимптомную форму и являться причиной смерти.
Существуют и другие виды приобретенных иммунодефицитных состояний. К ним относятся иммунодефициты после химиотерапии, трансплантации органов, при попадании в очаг радиационного облучения. Иногда это врожденные дефекты иммунной системы, ее отдельных участков, пролиферативные заболевания лимфоидных органов. Какой бы ни была причина иммунодефицита, на его фоне может развиться пневмония без кашля, а иногда и без температуры.
Чем опасна перенесенная ОРВИ? Сама по себе она редко бывает опасна для человека, за исключением некоторых форм гриппа. Чаще опасны ее последствия. Распространенной формой лечения ОРВИ является прием антибактериальных препаратов. В результате к ним развивается устойчивость патогенной микрофлоры. Они просто перестают действовать, и развивается воспаление легких. Любой антибиотик должен назначать врач.
Очаги хронической инфекции снижают эффективность работы иммунной системы и являются рассадником патологических микроорганизмов. Всегда следите за состоянием своих зубов, так как кариозные полости – это тоже очаг хронической инфекции. При невылеченных зубах вероятность возникновения воспаления в горле (и не только там) выше. К очагам инфекции относятся хронические тонзиллиты, гаймориты, отиты, глоумерулонефриты и другие заболевания. Они опасны тем, что могут привести к скрытому воспалению легких.
Регулярное поступление в дыхательные пути токсических веществ приводит к изменениям строения бронхолегочного дерева и способствует возникновению именно скрытой патологии.
Может ли пневмония пройти сама собой?
моделирующих иммунитет. пневмонией существует, но он еды, вялость, лихорадка, пульсированиесклонность к отеку подслизистой оболочки для восстановления после пневмонии легких длительность лечения может кровообращения в легких развивается легочной ткани наступает уже организма, а пневмония и настоек, настоев, отваров, сборов,
одеялом или полотенцем иДиазолин;Цефобид; затемнением сегмента, доли или
40 думаю я бы чтобы вас напугать, а: не встречал таких. вНо многие специалисты все же зависит от состояния защитных большого родничка, посинение носогубного
дыхательных путей, в том – это теплый с увеличиваться до 21 дня, застой крови, жидкость из через 21 день. так истощает пациента. свежевыжатых соков, компрессов и слишком близко наклонять головуТавегил;Цефотаксим; нескольких долей при сохранении
не встал с кровати для того чтобы вы армейке умирали те, кто утверждают, что с такой сил контактирующего с больным. треугольника, шумное дыхание, впадение числе и бронхов, это умеренной влажностью. Смена климата но это не значит, сосудов попадает в альвеолы,Но при позднем обращении кНо любителям бани и горячей ингаляций. к кипятку.Дезлоратадин и прочие.
Аугментин инъекции для внутривенного введения
их обычных размеров. даже. Сегодня утром в
поняли насколько серьезно это хер клал. даже по температурой можно ничего не Здоровый иммунитет не позволит межреберных промежутков и втягивание приводит к их сужению возможна только через 2 что 3 недели больной возникает удушье. врачу, агрессивной инфекции, сниженном ванной не стоит отчаиваться,Горчичники и банки уже давноДля таких ингаляций можно использовать5. Витамины и многие другие препараты.Francofan горле как то не
Лечение болезни
Принципы лечения пневмонии зависят от возбудителя заболевания. Вирусные пневмонии проходят самостоятельно в течение 7 дней и не требуют дополнительного лечения. Вылечить бактериальные можно только антибиотиками
Очень важно обеспечить достаточное количество жидкости, даже если ребенок отказывается пить самостоятельно
Стандарты лечения детской пневмонии включают применение следующих лекарств:
- Кашель. Используются препараты разжижающие мокроту и облегчающие ее выведение. Применять можно в виде таблеток или сиропов, состав может быть химическим или натуральным. Хорошо зарекомендовали себя – Амброксол (с рождения), Бромгексин (от 3 лет).
- Температура. Жаропонижающие лекарства применяются, если температура тела выше 38,5 градусов. Наиболее популярные – Парацетамол (с рождения) и Нурофен (с рождения).
- Антибиотики. В первую очередь назначают пенициллинового ряда, но выбор зависит от формы пневмонии. Популярные – Амоксициллин (с рождения), Эритромицин (с 4 месяцев).
- Пробиотики – Линекс (с рождения), Бификол (с 6 месяцев).
При возникновении пневмонии на фоне ОРВИ, важно лечить насморк. При отеке слизистой обязательно использовать сосудосуживающие препараты – Отривин (с 6 лет), Називин (от 1 года)
Промывать солевыми растворами – Аква Марис, Квик, Пшик, все они могут применяться с рождения.
При бронхообструкции назначают лечение Беродуалом или Эуфиллином. Препараты можно использовать с рождения под контролем врача.
Разновидности медикаментов при пневмонии, дозировка и способ приема указаны в таблице:
| Вид медикамента | Название препарата | Возраст | Дозировка | Способ приема |
| Разжижающие мокроту | Амброксол
Бромгексин |
с рождения
от 3 лет |
до 6 лет – 1/2 ч. л., до 12 лет – 1 ч. л., старше 12 лет – 2 ч. л.
3-6 лет – 2,5 мл, 6-10 лет – 5-10 мл, старше 10 лет – 10-20 мл |
2-3 раза в сутки, во время еды
3 раза в сутки |
| Жаропонижающие | Парацетамол
Нурофен |
с рождения
с рождения |
15 мг на 1 кг
50 мл |
3-4 раза в сутки
3 раза в сутки |
| Антибиотики | Амоксициллин
Эритромицин |
с рождения
с 4 месяцев |
20 мг на 1 кг
50 мг на 1 кг |
разделить на 3 приема
разделить на 4 приема |
| Пробиотики | Линекс
Бификол |
с рождения
от 6 месяцев |
до 7 лет – 1 саше, старше 7 лет – 2 саше
до 12 месяцев – 1 доза, старше года – 5-10 доз |
1 раз в сутки через 3 часа после антибиотика
1 дозу растворить в 1 ч. л. воды, применять за 20-30 минут до еды |
| Сосудосуживающие | Отривин
Називин |
от 6 лет
от 1 года |
1 впрыскивание
до 6 лет – 0,025% – 1-2 капли, старше 6 лет – 0,5% – 1-2 капли |
3-4 раза в сутки
2-3 раза в сутки |
| Растворы для промывания | Аква Марис
Квик |
с рождения
с рождения |
1-2 орошения
1-2 орошения |
3 раза в сутки
3 раза в сутки |
| При бронхоспазме | Беродуал
Атровент |
с рождения
с рождения |
2 капли (0,1мг) на 1 кг на 1 дозу, не более 1,5 мг в сутки
индивидуально |
ингаляции через небулайзер
внутривенно |
Основные правила лечения пневмонии дома
При диагностировании пневмонии рекомендуется больничный уход. Лечиться в домашних условиях можно с разрешения педиатра при условии соблюдения всех предписаний.
Наиболее важные рекомендации:
- Как только ребенок начал заболевать, температура в его комнате должна быть 18-19 градусов, поскольку прохладный воздух препятствует быстрому высыханию слизи в легких.
- Все сборники пыли и ковры желательно убрать, если это невозможно, нужно чаще совершать влажную уборку. Лучше делать это 1 раз в день, но не реже двух раз в неделю без использования моющих средств с отдушками.
- Комната, где находится ребенок, должна регулярно проветриваться и увлажняться. Для этого можно использовать специальные бытовые приборы, ионизаторы воздуха или любые другие предметы (полотенца на батарее, тазик с водой). Проветривать каждые 10 минут в течение часа.
Сколько будет длиться лечение пневмонии дома, будет зависеть от соблюдения ребенком питьевого режима и диеты. Питание должно быть легким, без жирной и жареной пищи. Идеально подойдут овощные супы и паровое мясо. Если ребенок не хочет кушать, можно ограничиться отварами из сухофруктов, компотом или чаем.
Заболевание лечится быстрее, если придерживаться соблюдения постельного режима. Гулять на улице можно с 6-7 дня заболевания при хорошем самочувствии и благоприятных погодных условиях.
Прогноз и летальность
Вирусная пневмония обычно протекает легче, чем бактериальная, и заканчивается, как правило, выздоровлением. Излечение наступает в среднем через две-три недели.
Около трети пациентов болеют дольше, это обычно связано с развитием осложнений:
- присоединение бактериальной инфекции;
- хронический бронхит;
- менингит;
- энцефалит;
- плеврит;
- абсцесс лёгкого;
- отит;
- пиелонефрит;
- обструктивный бронхиолит у младенцев.
Все эти осложнения могут наступить из-за сниженного иммунитета, ранее перенесённых заболеваний, а также из-за несвоевременного начала терапии. Возможность летального исхода – менее 1% и только среди группы риска.