Чем грозят метаплазированные клетки
Содержание:
- Диагностика
- Основные разновидности
- Диагностика плоскоклеточного рака шейки матки
- Описание патологии
- Диагностика и принципы лечения метаплазии
- Симптомы
- Определение
- Формы заболевания
- Плоскоклеточная метаплазия шейки матки – что это такое?
- Рак шейки матки: стадии и лечение
- Можно ли вылечить метаплазию?
- Лечение метаплазии
- Причины возникновения
- Диагностика и уточнение диагноза
- Прогноз
- Общие сведения
- Метаплазия – что это такое
- Лечение
Диагностика
Для правильной постановки диагноза, понимания причин возникновения данного состояния, а главное для предотвращения развития аденокарциномы необходимо максимально обследовать пациента
- Эзофагогастроскопия – осматривается слизистая пищевода на всем протяжении, измеряется протяженность измененной слизистой в сантиметрах, берется биопсия из нескольких точек в зоне наиболее выраженных изменений, оценивается состояние НСП – нижнего сфинктера пищевода, далее проводят эндоскоп в желудок с целью выявить наличие там желчи.
- В течение суток измеряют рН пищевода, чтобы оценить характер рефлюктата (кислый или щелочной).
- Рентген – с целью выявления хиатальной грыжи, а также для того чтобы рассмотреть процесс эвакуации из желудка, определить степень дуоденостаза;
- Эзофагоманометрия – для анализа непроизвольных волнообразных сокращений пищевода.
Вся эта информация необходима, чтобы выработать индивидуальную схему лечения данного конкретного больного.
Морфологическое исследование – это окончательный метод подтверждающий наличие цилиндроклеточной метаплазии пищевода.
- Фундальная метаплазия характеризуется наличием в биоптате обкладочных (кислотопродуцирующих и муцинпродуцирующих) клеток желудка.
- Кардиальная метаплазия характеризуется наличием в биоптате муцинпродуцирующих слизистых клеток кардиального отдела желудка, считается, что этот тип метаплазий наиболее часто трансформируется в кишечную метаплазию.
- Кишечная метаплазия – морфологическим признаком данного вида метаплазии является наличие в биоптате бокаловидных муцинпродуцирующих клеток.
Долгое время считалось, что кишечная метаплазия наиболее часто трансформируется в аденокарциному, однако сейчас на большом фактическом материале доказано, что вид метаплазии не влияет на частоту перерождения в рак, а поэтому и желудочные формы метаплазии требуют одинакового пристального внимания.
Основные разновидности
У метаплазии также существует градация по типам изменений в тканях. Она проводится по месту локализации поражений и бывает следующих видов.
Классификация по типам поражений:
- Пилорическая метаплазия. В этом случае происходит замещение трубчатых желез желудка слизистой тканью.
- Реснитчатая метаплазия. В тканях пораженного органа появляются характерные клетки, которые приводят к появлению рака.
- Панкреатическая метаплазия. Достаточно редкое состояние, характеризующееся появлением мелкозернистых клеток.
Очаговая и диффузная форма метаплазии чаще всего встречается в антральном отделе желудка.
При очаговой метаплазии патологический процесс происходит в антральном отделе желудка в отдельно взятой части. Под влиянием неблагоприятных факторов клетки перестают обновляться, атрофируются и отмирают. Диффузная метаплазия происходит без отмирания тканей и затрагивания глубоких слоев.
Диагностика плоскоклеточного рака шейки матки
С помощью различных методов диагностики можно обнаружить не только наличие карциномы, но и её размер, распространенность, метастазирования и осложнения. Для этого пациентке назначают:
- Мазок с цервикальной поверхности на цитологию по Папаниколау, выявляющий раковые и предраковые клетки. Диагностика дает возможность обнаружить заболевание в самом начале, поэтому мазок нужно сдавать периодически даже при отсутствии жалоб.
- Анализы на онкомаркеры SCC, Cyfra-21-1. В норме эти показатели не должны превышать: SCC – до 1,5 нг/мл, Cyfra-21-1 – до 3,3 нг/л. Более высокие уровни онкомаркеров указывают на вероятность онкопатологий шейки матки.
- Осмотр цервикальной слизистой в зеркалах выявляет новообразования, которые видны зрительно и относятся к стадии 1B и выше. Детально разглядеть эктоцервикс позволит кольпоскопия – осмотр слизистой при помощи прибора-видеокольпоскопа, вводимого в половые пути. Аппарат снабжен источником света и видеокамерой, передающей изображение на монитор. Такое исследование позволяет обнаружить небольшие очаги плоскоклеточного рака, не дающие симптомов.
- Проведение тестов с йодом и уксусной кислотой. Эти вещества, наносимые на поверхность эктоцервикса, позволяют выявить поражённые участки. В патологических очагах после обработки становятся заметны извитые сосуды, которые не успевают за ростом карциномы. Тестирование дает возможность более точно определить размеры патологического очага.
- Двуручное исследование позволяет врачу прощупать матку и придатки, выявив возможные метастазы. При заболевании врач обнаруживает уплотнения.
- Биопсия с гистологией – взятие кусочков ткани с подозрительных очагов для последующего анализа в лаборатории. При переходных формах онкологии, затрагивающих эктоцервикс и канал шейки матки, назначается выскабливание канала и клеточный анализ полученных тканей.
- УЗИ малого таза показывает состояние половой сферы и мочевого пузыря. Метод выявляет опухоли, их метастазы, пораженные лимфоузлы. При переходе онкологии на мочевыделительную систему дополнительно назначается УЗИ почек.
При возможном поражении прямой кишки пациентку отправляют на консультацию к проктологу.
Мазок
УЗИ
Описание патологии
Сквамозная метаплазия при первичном выявлении не классифицируется как патологическое состояние организма и рассматривается специалистами с точки зрения защитно-приспособительного механизма адаптации к внешним и внутренним факторам. Эпителиальная ткань, выстилающая слизистые оболочки внутренних органов, как и другие разновидности соединительного волокна, состоит из нескольких слоев. Верхний слой может быть представлен железистым, кубическим, цилиндрическим, реснитчатым эпителием, а также уроэпителием, покрывающим стенки мочевыводящих путей. Под функциональным слоем клеток происходит рост плоского резервного слоя, который в результате ороговения эпителиальной поверхности смещается и может перекрывать основную эпителиальную ткань, вызывая морфологические изменения в структуре органа.
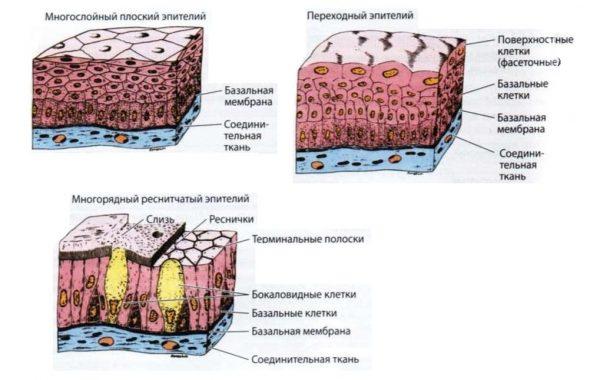
Виды и структура эпителия
По выраженности реактивных изменений в структуре метапластического эпителия, определяемых при помощи цитологического исследования, выделяют две формы метаплазии: зрелую и незрелую. Незрелым называется процесс начальной стадии роста резервных клеток, их слиянием и преобразованием в плоскую эпителиальную ткань. Зрелая метаплазия является завершающим этапом активного преобразования, когда вместо рыхлой эпителиальной прослойки под функциональным слоем формируется плотный пласт, состоящий из метапластических клеток.
Одним из основных отличий зрелой сквамозной метаплазии от незрелой формы является большое содержание в клетках цитозоли (жидкой цитоплазмы) и растворенного в ней гликогена – полисахарида из группы высокомолекулярных углеводов, по структуре схожих с амилопектином и формирующих энергетический резерв клетки.
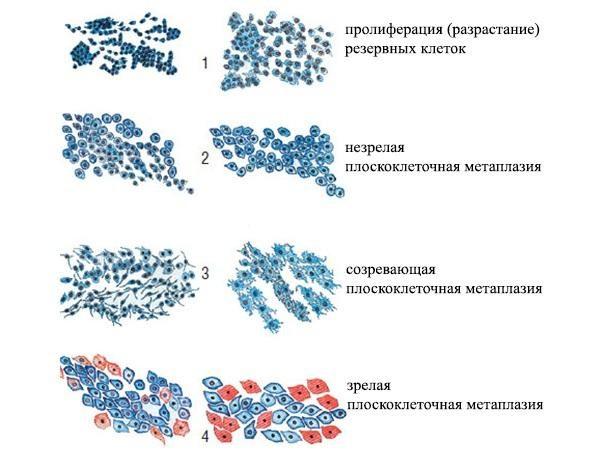
Стадии развития плоскоклеточной метаплазии
Диагностика и принципы лечения метаплазии
Принимая во внимание тот факт, что в большинстве случаев болезнь протекает без симптомов, огромную роль в эффективности лечения играет диагностика. Каждая взрослая женщина должна понимать целесообразность профилактических осмотров у врача
Только при визуальном обследовании с использованием зеркал доктор сможет увидеть изменения нормального состоянии эпителия на шейке матки. Поле этого берут мазок специальной щеточкой и делают гистологическое исследование. Мазок должен взяться из трех зон шейки матки, то есть из эндоцервикса, промежуточной зоны и самого цервикального канала. В каждом мазке образцы эпителия должны быть разными.
На основе полученных результатов обследования и анализов начинают лечение.
На протяжении всего курса терапии женщина должна полностью отказаться от половой близости, так как лечение будет проходить антибактериальными препаратами и другими средствами, которые при наличии беременности могут вызвать патологии плода.
Лечащий врач осуществит подбор препаратов в индивидуальном порядке. Первая группа препаратов, которая будут применяться для устранения патологии, носит противовирусных характер, чаще всего применяют Генфрон и Панавир. Вторая группа препаратов, которая используется для комплексного лечения, — антибиотики. Их применяют, если есть подозрение на хламидии, уреаплазмы или токсоплазмы. Хороший эффект дают препараты Неотризол и Тержинан.
Симптомы
Несмотря на то, что плоскоклеточная метаплазия шейки матки способна длительное время протекать в бессимптомной форме, существует перечень тревожных симптомов, появление которых свидетельствует о необходимости безотлагательного обращения к медицинскому специалисту. К каким симптомам можно отнести:
- Появление атипичных выделений из половых путей, которые сопровождаются неприятным запахом. Влагалищные выделения могут иметь коричневатый, желтый или характерный гнойный цвет.
- Обильные месячные.
- Мажущие кровянистые выделения, боль и дискомфорт во время интимной близости.
- Нарушение овариально-менструального цикла.
- Тянущая или ноющая боль в нижней части живота.
- Повышенная раздражительность, нарушение сна.
- Снижение или потеря аппетита.
- Частые позывы к мочеиспусканию, которые сопровождаются болезненностью и дискомфортом.
- Зуд в области наружных половых органов и влагалища.
- Снижение работоспособности, общая слабость и недомогание.
Чаще всего первые признаки плоскоклеточной метаплазии дают о себе знать во время и после интимной близости, когда механическое воздействие провоцирует боль, дискомфорт и кровоточивость из половых путей женщины.
В особую категорию риска попадают женщины старше 50 лет, у которых предрасположенность к развитию плоскоклеточной метаплазии шейки матки бывает спровоцирована не попаданием болезнетворных микроорганизмов, а теми гормональными изменениями, которые возникают в климактерическом периоде.
Диагностика
Своевременная диагностика плоскоклеточной метаплазии играет решающую роль в вопросах интенсивности проводимого лечения. Любой женщине, независимо от возраста, рекомендовано осуществлять визиты к лечащему врачу гинекологу не реже 1 раза в год.
Если женщина попадает в группу риска по возникновению данного состояния, то частота посещений женской консультации увеличивается до 2 раз в год. Наиболее информативным способом диагностики этого патологического состояния является цитологическое исследование влагалищного мазка.
Исходя из полученных результатов исследования, женщине с подозрением нам плоскоклеточную метаплазию могут назначить такие дополнительные варианты гинекологического обследования:
- Прицельная биопсия с последующим гистологическим исследованием биологического материала;
- Кольпоскопия шейки матки;
- Диагностическое выскабливание маточной полости.
На диагностическом этапе медицинские специалисты преследуют цель дифференцировать плоскоклеточную метаплазию шейки матки от таких заболеваний, как полипы, эрозии, кондиломы, злокачественные новообразования и лейкоплакия.
Определение
Для того чтобы понимать, метаплазированный эпителий шейки матки, что это такое и природу рассматриваемого состояния, необходимо ознакомиться с типами эпителиальной ткани, которая выстилает различные отделы женской репродуктивной системы. Существуют такие разновидности эпителия:
- Область влагалища женщины выстилает плоский многослойный неороговевающий эпителий;
- Промежуточная область между влагалищем и шейкой матки характеризуется полным отсутствием эпителиальной ткани;
- Цервикальный канал и полость матки выстлана цилиндрическим типом эпителиальной ткани.
Если говорить не только о том, метаплазия шейки матки, что это такое, но и о вариантах нормы, то в здоровом женском организме замещение одного типа эпителия на другой полностью исключено. Очаги метаплазии нередко формируются в тех зонах, в которых ранее наблюдалось инфекционно-воспалительное поражение, а также эрозивно-язвенный процесс.
Наибольшую опасность для женского организма представляет тот вид метаплазии, который сопровождается замещением железистого эпителия на цилиндрический, локализуется в канале шейки матки и осложняется процессом ороговения.
В случае диагностирования плосколеточной метаплазии шейки матки лечение рекомендовано начинать безотлагательно, так как это позволит избежать диспластических изменений и формирования опухолевого процесса.
Начальные проявления болезни не требуют специализированного врачебного вмешательства, поэтому гинекологи предпочитают вести наблюдательную тактику. При обнаружении негативной динамики, женщине назначают комплексное лечение.
Формы заболевания
Болезнь имеет три формы. Они ни как не влияют на сам процесс течения болезни, однако имеют разный прогноз к выздоровлению. Еще один момент, который привел к разделению метаплазии на типы, это то, что эпителий в шейке матки имеет разные виды.
- Незрелая метаплазия шейки матки. Данная форма является наименее благоприятной для здоровья пациентки. Данные патологические клетки очень сложно отнести к конкретному виду эпителия. В мазке доктор наблюдает патологические клетки, которые имеют небольшой размер и хаотично размещены в эпителии. В клетках шейки матки нарушена цитоплазма.
- Плоскоклеточная метаплазия шейки матки с дискариозом. Дискариоз – это явление ненормального деления в ядре в виде митозов. Данный вид является более дифференцированным по сравнению с незрелой метаплазией.
- Плоскоклеточная метаплазия шейки матки. Эпителий имеет характеристику нормальной клетки. Ненормальным является только расположение клеток. Проблемные клетки размещены в области цервикального канала.
Плоскоклеточная метаплазия шейки матки – что это такое?
Метаплазия у женщин на шейке матки не появляется неожиданно. Это заболевание формируется в течение долгого времени и представляет собой изменение эпителиального слоя слизистой оболочки.
Метаплазированный эпителий шейки матки формируется в результате патологических процессов, протекающих в полости малого таза у женщины. В норме шейка матки разделена на две основные части: плоский и цилиндрический эпителий.
Под метаплазией подразумевают их перемешивание, тогда как в обычном состоянии они имеют четкие границы. Патология может развиваться из-за наслоения плоского эпителия на цилиндрический.
Также в результате бесконтрольного деления клеток может произойти замещение части плоского эпителия цилиндрическим. Заболевание относится к доброкачественным опухолевым процессам, но нельзя исключить его озлокачествление.
Рак шейки матки: стадии и лечение
Стадия отражает степень, в которой распространилась болезнь.
- В нулевой стадии на поверхности шейки матки есть предраковые клетки
- При первой – опухоль в шейке матки, но может прорасти в матку, находящиеся рядом лимфоузлы
- При второй стадии – рак распространился за пределы шейки матки, на верхнюю часть влагалища
- При третьей – опухоль поразила нижнее влагалище, стенки таза, может блокировать мочеточники
- При четвертой стадии рак добрался до прямой кишки или мочевого пузыря, или отдаленных органов
На нулевой стадии онкологии обычно используется хирургия – в качестве единственного и самостоятельного терапевтического подхода. Предраковые клетки удаляются под местной анестезией.
Лечение рака шейки матки 2 стадии (и иногда 1-й) проводится комбинированно: облучение с хирургическим вмешательством. Лучевую терапию используют после операции, если врач считает, что в организме могут присутствовать раковые клетки. Облучение может также снизить риск возвращения опухоли.
При распространении рака за пределы шейки матки, как правило, хирургию уже не применяют. Лечение рака шейки матки 3 стадии требует более обширного лечения, которое обычно включает радиационную терапию либо комбинацию ее с химиотерапией.
На 4-й стадии рака применяются лучевую и паллиативная терапию.
Хирургическое лечение
Распространенный метод лечения рака шейки матки, когда злокачественные клетки находятся в пределах этого органа.
Существует три основных типа оперативного вмешательства при данном виде онкологии:
- Удаление шейки матки, окружающих ее тканей и верхней части влагалища. Но матка остается.
- Удаление шейки вместе с маткой. В зависимости от стадии заболевания могут потребоваться удаление яичников, маточных труб.
- Хирургическое лечение рака шейки матки. Во время вмешательства могут быть удалены шейка матки, яичники, влагалище, мочевой пузырь, матка, маточные трубы, прямая кишка.
- Рецидив болезни. Операция предлагается только тогда, когда рак вернулся.
Удаление рака шейки матки может сопровождаться радиационной терапией.
Химиотерапия
Способ лечения, когда используются специальные лекарства для уменьшения либо уничтожения рака. Лекарства могут быть таблетками или препаратами, которые вводятся в вены, а иногда сочетание и тех, и других.
Способ лечения опухоли шейки матки химиотерапией менее изучен. Чаще всего этот метод используют при злокачественном поражении органа либо в случае рецидива болезни, либо при опухоли с метастазами, проникшими в отдаленные участки тела.
Химиотерапия рака шейки матки направлена на облегчение течения болезни или замедление ее развития. Хотя ее можно назначать перорально, чаще всего все препараты, применяемые для лечения, вводятся внутривенно – или непосредственно в вену, или через тонкую трубочку, называемую катетером, который для облегчения инъекций временно вводится в большую вену.
Пациенткам с раком шейки матки часто назначают химиотерапию в сочетании с лучевой.
Лучевая терапия
Используются высокоэнергетические лучи (похожие на рентгеновские), чтобы убить рак.
На ранней стадии онкозаболевания может использоваться радиационная терапия – самостоятельно либо в сочетании с хирургией.
На поздних стадиях болезни лечение комбинируют – облучение объединяют с химиотерапией.
Лечение рака шейки матки лучевой терапией выполняется тремя методами:
- Дистанционно. Высокоэнергетический внешний луч извне направлен на новообразование в малом тазу. Наружное облучение с помощью дистанционной лучевой терапии проводится на протяжении от одного до полутора месяцев ежедневно. Длительность, терапевтическая методика зависят от очага опухоли, стадии рака, зоны распространения метастазов и др.
- Расположение рядом со злокачественным образованием (брахитерапия). Это контактная внутренняя радиационная терапия, при которой радиоактивный имплантат через влагалище вводится внутрь полости шейки поближе к опухоли и остается там на определенное время.
- Радиотерапия с модуляцией интенсивности. Такое химиолучевое комбинирование (лучевая + химиотерапия в низких дозах) используется при увеличенных лимфоузлах либо определенной форме новообразования в лечении местно-распространенной онкологии. Используют метод лечения и для предотвращения рецидива опухоли.
Можно ли вылечить метаплазию?
Для лечения метаплазии шейки матки первоначально применяют медикаментозный метод. Он включает в себя использование лекарств, действие которых направлено на устранение провокатора патологи.
Если определена вирусная инфекция, то назначаются препараты Панавир, Генферон и Кипферон. При обнаружении бактериальной патологии применяются Тержинан, Неотризол, Макмирор и другие. Курс лечения совмещает в себе пероральные средства и местные медикаменты.
Если консервативная терапия не принесла желаемого результата, то пациентке назначается оперативное лечение, предполагающее:
- Выскабливание цервикального канала и матки;
- Конусное удаление пораженной зоны;
- Электрокоагуляцию с прижиганием током;
- Лазерное воздействие и испарение неестественных клеток.
Лечение метаплазии
Метаплазированный эпителий – это тревожный сигнал. Это состояние требует прицельной диагностики и индивидуального лечения, так как высок риск злокачественного перерождения клеток. Если болезнь выявить на ранней стадии, возможно медикаментозное лечение. Запущенные формы патологии лечат только путем проведения операции.
Лекарственные препараты при метаплазии
Чтобы правильно подобрать препараты, нужно точно определить фактор, который вызвал трансформацию тканей. В основе терапии – прием антибиотиков и противовирусных средств. Чтобы избавиться от неприятных симптомов, дополнительно назначают такие группы препаратов:
- противовоспалительные (обычно вагинальные свечи);
- противогрибковые;
- кортикостероиды (при изменении выработки гормонов);
- препараты, укрепляющие иммунитет.
Лечение антибиотиками нарушает процесс деления возбудителей внутри клеток. Это позволяет предотвратить развитие дисплазии. Консервативное лечение проводится только на ранних стадиях, поскольку при переходе метаплазии в дисплазию препараты уже неэффективны. На этом этапе пациентке показано лишь оперативное вмешательство.
Удаление тканей при метаплазии
Чтобы удалить очаги аномальной ткани, применяют современные методики:
- Вапоризация лазером. Это удаление пораженной ткани с помощью лазерного луча. Лазером низкой интенсивности постепенно нагревают оперируемую зону, чтобы выпарить пораженный эпителий. Если атипичные клетки удаляют лазером, удается избежать травмирования здоровых тканей. Так как после процедуры не образуются рубцы, вапоризация безопасна для нерожавших женщин.
- Конусная эксцизия. Это удаление конусовидного участка аномальной ткани. Для проведения операции применяют разные инструменты – электронож, радиоволновая петля, скальпель. Чтобы выбрать подход, нужно определить глубину и размеры патологической зоны. Метод часто применяется, поскольку эксцизия позволяет удалить за один раз все измененные клетки на разной глубине эпителия. Удаленные ткани отправляют в лабораторию, чтобы провести гистологический анализ. Операция опасна образованием рубцов и шрамов, так как ткани шейки травмируются.
- Электрокоагуляция. Это воздействие электрическим током на атипичные участки. В результате электрического воздействия, метаплазированные клетки нагреваются и разрушаются. Так как высокочастотный ток вызывает быструю коагуляцию сосудов, потеря крови минимальна. Если женщина планирует рождение детей, процедуру не назначают, поскольку высок риск образования шрамов и рубцов на шейке.
- Выскабливание шеечного канала. Применяется очень редко, так как сильно травмирует ткани органа и требует длительного периода реабилитации. Выскабливание — это иссечение тканей с помощью хирургических инструментов. Метод назначают, если есть сопутствующие заболевания.
Если пораженные ткани удалены на ранних стадиях болезни, прогноз для пациентки положительный.
Причины возникновения
Несмотря на многочисленные исследования в данной области, механизм возникновения таких патологий до конца не изучен.
Считается, что первопричиной метаплазии является жизнедеятельность хеликобактер пилори, которая также вызывает некоторые виды гастрита и язвы. В некоторых случаях она не была обнаружена, поэтому утверждать прямую взаимосвязь очень трудно.
Другие причины развития метаплазии:
- Воспалительные процессы в органах ЖКТ.
- Хронические заболевания желудка.
- Регулярное раздражение стенок желудка.
- Пониженная кислотность желудочного сока.
- Проблемы с микрофлорой, частые дисбактериоза.
- Гормональный дисбаланс в организме.
- Стресс и сильное нервное перенапряжение.
Кроме того, недуг может развиться при кишечной дисфункции, когда происходит заброс дуоденального и гастрального содержимого в пищевод. Уничтожается нормальная микрофлора желудка, происходят патологические процессы в верхних слоях эпителиальной ткани.
Диагностика и уточнение диагноза
Плоскоклеточную метаплазию выявить на слизистой шейки матки не представляет труда. Во время гинекологического осмотра при помощи зеркала врач способен определить, что эпителий имеет неестественную структуру, а его границы нарушены или смещены.
Более о патологии при осмотре узнать ничего не получится. Для уточнения диагноза необходимо провести обследование, которое включает в себя следующий перечень манипуляций:
Кольпоскопия.
Слизистая шейки изучается при многократном увеличении, обрабатывается химическими составами, позволяющими по реакции определить места повышенного риска озлокачествления.
Биопсия.
Выполняется забор части эпителия и его гистологическое изучение, что дает точные данные о характере и стадии патологии.
Цитологическое исследование.
Берется биоматериал с нескольких участков слизистой шейки матки, что позволяет определить патологический процесс.
Бактериологическое исследование.
Выявляет присутствие патогенных микроорганизмов в мазке.
Комплексная диагностика позволяет узнать максимум информации о виде заболевания и дифференцировать его от других, имеющих схожие клинические проявления: лейкоплакия, цервицит, полипы и подобные.
Прогноз
Понятие цилиндроклеточная метаплазия включает большой спектр изменений: от поражений без дисплазии до начальных форм рака. Следовательно, лечение и прогноз этих форм будут различными.
Даже размеры и количество очагов не всегда определяют прогноз заболевания. Множественные очаги метаплазии с высокодифференцированной, хотя и измененной тканью, могут в течение многих лет оставаться стабильными, а единичный очаг с недифференцированной тканью может потребовать срочной операции.
Хороший прогноз заболевания отмечается в случае полной ремиссии ГЭРБ и отсутствии гистологических признаков дисплазии. Плохой прогноз – высокая степень дисплазии на фоне сохраняющихся забросов рефлюктатов. Плохим прогностическим признаком долгое время считалось наличие полной и неполной кишечной метаплазии (отличающейся от полной кишечной метаплазии наличием в биоптате желудочных клеток) на длинном сегменте (но даже этот признак сейчас признают не все ученые).
А между этими полярными состояниями есть масса других состояний. Поэтому однозначно сказать каков прогноз заболевания можно только на примере конкретного случая.
Здесь следует помнить о том, что цилиндроклеточная метаплазия – это не рак, а только повышенная вероятность его развития, поэтому при адекватном лечении и динамическим наблюдением за состоянием tunica mucosae пищевода, большинство пациентов продолжают вести нормальную жизнь и доживают до глубокой старости.
Общие сведения
Распространенность патологических процессов шейки матки остается высокой и не отмечается тенденции к снижению
Важность проблемы заключается в том, что патология встречается у 15-20% пациенток репродуктивного возраста. Это могут быть как доброкачественные процессы, так и предраковые, своевременное выявление и лечение которых позволяют предупредить развитие рака шейки матки
К доброкачественным заболеваниям относятся истинная эрозия, эктропион, лейкоплакия простая, полип, эктопия (или псевдоэрозия), о которой сегодня пойдет речь.
Эктопия или эндоцервикоз шейки матки, что это такое? Термин эктопия означает ненормальное смешение тканей или органов. Так, если говорить об органах, то может быть эктопия сердца — ненормальное его положение вне грудной клетки, например в шее или в брюшной полости. Эктопия яичка — это аномальное расположение яичка у мальчиков, состояние, когда орган не опускается в мошонку, а локализуется под кожей лобка, возле корня полового члена, под кожей промежности.
В рассматриваемом нами случае имеет место перемещение цилиндрического эпителия цервикального канала во влагалищную зону. Это несвойственное и нетипичное расположение цилиндрического эпителия. В структуре доброкачественных заболеваний эктопия составляет 90-95%.
Кратко рассмотрит строение шейки матки. Она является продолжением тела матки и связывает полость матки и влагалище. Часть шейки над влагалищем называется влагалищной частью или экзоцервиксом. Внутри шейки проходит цервикальный канал (длина его всего 4 см), который открывается в матку, образуя внутренний зев, и во влагалище, образуя наружный зев.
Слизистая цервикального канала имеет цилиндрический эпителий, а само влагалище и влагалищная часть шейки матки выстланы многослойным плоским эпителием. Благодаря многослойности он выполняет защитную функцию, а гликоген верхних слоев эпителия создает иммунологический барьер. Наружный зев является местом стыка двух эпителиев. Расположение стыка меняется в различные возрастные периоды, поскольку зависит от гормонального фона: у женщин детородного возраста он находится в наружном зеве, у совсем юных девушек — во влагалищной части шейки, а у пожилых женщин — внутри канала. Во время беременности стык перемещается в вагинальную часть шейки, что является нормой для этого периода, то есть формируется физиологическая эктопия на фоне гиперэстрогении.
Большинство врачей считают, что цервикальная эктопия шейки матки не является заболеванием, а нормальным физиологическим состоянием, в связи с этим код эктопии шейки матки по МКБ-10 не присвоен. При этом нормой считаются неосложнённые формы эктопии. У подростков и юных женщин цервикальная эктопия рассматривается как физиологическое состояние, которое связано с относительной гиперэстрогенией и протекает бессимптомно.
Эктопия цилиндрического эпителия встречается у половины женщин репродуктивного возраста, но, если она протекает с на фоне воспалительных заболеваний (цервицит, вагинит) и нарушений менструального цикла, женщина нуждается в обязательном дообследовании (кольпоскопия, цитологическое исследование мазков). Это связано с тем, что эктопированный цилиндрический эпителий постепенно снова замещается многослойным плоским, но при этом процессе возможно развитие дисплазии клеток (изменение формы и строения их), которая является предраковым заболеванием. В этом и заключается опасность эктопии у части женщин.
Метаплазия – что это такое
- Железистая метаплазия. С учетом того, на эпителий какого органа похож образовавшийся метаплазированный эпителий, выделяют:- желудочную метаплазию;- кишечную метаплазию;- метаплазию пищевода.Метаплазия слизистой пищевода диагностируется при предопухолевых и воспалительных процессах в слизистой кишечника. При этом нормальный многослойный плоский эпителий заменяется цилиндрическим (характерен для желудка).
- Плоскоклеточная метаплазия. Однослойный кубический, призматический или цилиндрический эпителий заменяется многослойным, с последующим ороговением или без него. Чаще всего данная форма болезни поражает слизистые оболочки шейки матки и бронхов. Реже плоскоклеточная метаплазия встречается в слизистой экзогенных желез (предстательная, слюнная, поджелудочная) и мочевого пузыря.
Также метаплазия может быть:
- Прямой. Ткань трансформируется путем прямого изменения ее структурных элементов. Так, например, коллагеновые волокна могут превращаться в остеоид, фиброциты – в остеоциты.
- Непрямой. Клетки размножаются и дифференцируются в ткань другого типа (обычно патологический процесс активируется во время регенерации).
Лечение
Медикаментозное лечение, как и лечение народными средствами, направлено не на борьбу с желудочной и кишечной метаплазией, а на снижение агрессивности рефлюктата, вызвавшего эти изменения, а также на борьбу с воспалительными реакциями. Поэтому у некоторых больных возникает вопрос: «Лечиться или нет?». Но при отсутствии лечения процесс будет прогрессировать, а значит, увеличится вероятность возникновения аденокарциномы и тогда лечиться только медикаментами не получится, тогда без операции не обойтись.
Медикаментозное лечение
- Препараты, снижающие секрецию Н+ ионов и их повреждающего действия на слизистую органа (антациды, ИПП, ИГР).
- Препараты, увеличивающие перистальтику желудка (прокинетики).
- Препараты, уменьшающие возбудимость ЦНС (транквилизаторы, нейролептики).
Однако даже длительное медикаментозное лечение не может повлиять на метаплазию пищевода.
Принцип действия лазеротерапии
Метод лазерной интерстициальной гипертермии (LITT), привлек внимание клиницистов. В основе метода лежит применение лазерного излучения высокой мощности
Действуя на очаг цилиндрической метаплазии, луч лазера резко повышает температуру, что вызывает некроз патологической ткани.
Фототерапия
Метод основан на том, что участки дисплазии в измененной метаплазией слизистой пищевода, способны аккумулировать фотосенсибилизаторы в значительно большей степени, чем здоровые ткани. Под действием светового луча (в клинике используется направленный луч лазера) энергия с фотосенсибилизатора передается на молекулу кислорода, в результате образуется атомарный кислород и молекулы, имеющие неспаренные электроны, которые действуя, на жизненно важные органеллы опухолевых клеток, вызывают их гибель.
Хирургическое лечение
Основной хирургический метод – это лапароскопическая фундопликация – создание барьера для попадания рефлюктата в пищевод, для этого сфинктер укрепляется особой муфтой, сформированной из тканей желудка. Другие хирургические методы используются редко.
Питание при метаплазии
Диета при метаплазии пищевода является дополнением к основной терапии.
Ее действие направлено на то, чтобы:
- снизить агрессивность воздействия рефлюктата на слизистую пищевода;
- уменьшить вероятности появления различных осложнений;
- уменьшить нагрузку на все органы пищеварения, потребляя легко перевариваемые продукты.
Детали пищевого рациона (что можно есть, а что нельзя), обговариваются с лечащим врачом.