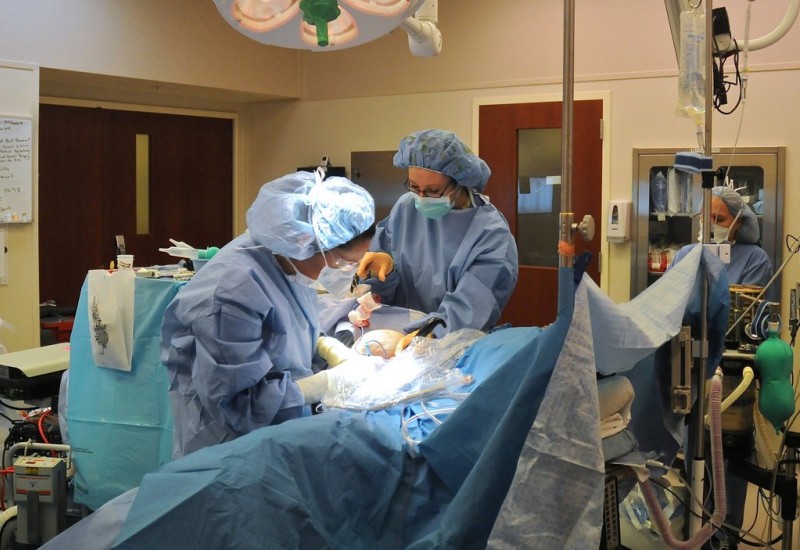
Хирургическое отделение n6 (абдоминальной онкологии)
Содержание:
- Торакальная хирургия
- Абдоминальная хирургия в Поликлинике Отрадное
- Виды, стадии, симптомы
- Виды осложнений в абдоминальной хирургии
- Что такое абдоминальная боль
- Как проводят парацентез?
- При каких симптомах следует обратиться к хирургу
- Неоадъювантная и адъювантная терапия
- Сосудистый хирург: кто это и что лечит?
- Лимфаденопатия легких
- Специализация – лечение больных с опухолями печени и поджелудочной железы
- Что такое торакальная хирургия
- Проколы вместо большого разреза
- Методы диагностики
- Общие сведения
Торакальная хирургия
Первый в нашем списке — торакальный хирург. Что лечит этот специалист? Исходя из названия, он занимается устранением заболеваний органов грудной клетки. В его ведении находятся сердце, легкие, трахея, пищевод, тимус, щитовидная и паращитовидная железы, а также плевра и содержимое средостения. Кроме того, иногда в его компетенцию попадают патологии молочной железы, хотя чаще этими заболеваниями все-таки занимаются онкологи.
Конечно, существуют более узкие специалисты, оперирующие в той же области, что и торакальный хирург. Что лечит, например, кардиохирург или хирург-маммолог, понятно каждому. Но они не могут охватить все заболевания, встречающиеся на врачебном пути, поэтому нужны универсальные практики.
Абдоминальная хирургия в Поликлинике Отрадное
Основной принцип работы врачей Поликлиники Отрадное – индивидуальный подход, что позволяет назначать лечение с учетом всех особенностей организма и результатов обследования. У нас применяются щадящие методики, которые предотвращают образование спаек, облегчают послеоперационный период и оставляют практические незаметные шрамы.
Наши преимущества:
- мультидисциплинарный подход. Врачи проводят круглосуточное наблюдение, работа хирурга совмещается с деятельностью терапевта, анестезиолога, кардиолога;
- обеспечение максимально быстрой реабилитации;
- применение малоинвазивных и инновационных методов лечения;
- контроль в реабилитационный период;
- пребывание в комфортных палатах;
- круглосуточная помощь медицинского персонала.
Поликлиника Отрадное оснащена медицинским оборудованием, которое соответствует европейскому качеству. Хирурги клиники имеют большой опыт лечения заболеваний пищевода, желудка, печени и кишечника. Все операции проводятся согласно международным стандартам.
Записаться на консультацию к хирургу можно по телефону или оставив заявку на сайте.
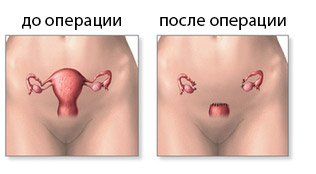
Виды, стадии, симптомы
Чем больше мутировавшие клетки отличаются от нормальных клеток ткани, из которых они переродились, тем опаснее опухоль.
1. Высокодифференцированная форма.
Клетки опухоли мало отличаются от нормальных, скорость их деления относительно невысока, метастазы не образуются. Это наименее опасный вид аденокарциномы. После лечения, проведенного в нашей клинике, в 90% случаев наступает выздоровление.
2. Умеренно дифференцированная форма.
Клетки новообразования быстро делятся, опухоль увеличивается в размерах, возникают метастазы. Выживаемость составляет примерно 50%.
3. Низко дифференцированная форма.
Клетки опухоли делятся с такой быстротой, что не успевают сформироваться. Это самый агрессивный вид аденокарциномы, который поражает метастазами лимфоузлы, печень, легкие, позвоночник, костный мозг.
Прогнозы аденокарциномы кишечника зависят не только от ее формы, но и от стадии ее развития.
- На 0 — 1 стадии новообразование не распространяется за пределы слизистого слоя или полипа, оно имеет малые размеры (до 2 см) и никак не проявляется. Пятилетняя выживаемость составляет 95%.
- На 2 стадии опухоль увеличивается (до 10 см), прорастает в стенку кишечника, появляются отдельные метастазы в регионарных лимфоузлах. Пятилетняя выживаемость — 75%.
- На 3 стадии аденокарцинома прорастает стенку насквозь, дает многочисленные метастазы в регионарные узлы, поражает соседние органы. Ее размеры становятся такими большими, что она перекрывает до половины или больше половины просвета кишечника. Возникает и усиливается внутреннее кровотечение. Пятилетняя выживаемость — 50%.
- На 4 стадии опухоль поражает метастазами отдаленные органы, наступает сильная интоксикация, возникает кишечная непроходимость в сочетании с выраженным болевым синдромом. Пятилетняя выживаемость — не более 5%.
Возможные ранние признаки аденокарциномы кишечника — ухудшение аппетита, снижение веса, слабость, недомогание.
Начиная со второй стадии, опухоль проявляется все новыми симптомами. Если аденокарцинома образовалась в верхнем отделе кишечника, в кале появляются черные сгустки крови, а если в нижнем — вкрапления свежей крови. Возникают запоры, которые чередуются с диареей, вздутие живота, тошнота, рвотные позывы, повышенное газообразование.
Из-за кровотечения развиваются симптомы анемии — высокая утомляемость, слабость, упадок сил. Дефекация становится болезненной, появляется схваткообразная боль в животе. Постепенно болевой синдром усиливается. На поздней стадии боль становится очень сильной, возникает кишечная непроходимость, нарастают признаки интоксикации, кахексия.
Виды осложнений в абдоминальной хирургии
Как и любой вид оперативного вмешательства, абдоминальная хирургия обнаруживает ряд побочных воздействий. Операции проводятся на жизненно важных органах, которые выполняют важную функцию в теле. После операции могут сформироваться неприятные последствия:
- остатки крови на прооперированном участке способны спровоцировать образование острого гнойного перитонита;
- при вмешательстве на кишечнике могут образоваться спайки разного размера;
- внутренние кровотечения в брюшной полости;
- выпадение органа за пределы брюшной полости – эвентрация.
Спрогнозировать заранее возможные осложнения невозможно. Симптомы проявляются после операции через определённое время. Из-за этого пациент находится в стационаре под медицинским присмотром на протяжении нескольких дней. За это время врач сможет проконтролировать процесс восстановления больного и выявить возможные осложнения.
Что такое абдоминальная боль
Абдоминальные боли не являются самостоятельным заболеванием. Они указывают на какие-либо патологические процессы, протекающие в полости брюшины. Сверху живот ограничивают реберные дуги, а снизу — лонное сочленение. При возникновении патологических процессов неприятные ощущения могут отдавать в эти участки. Это осложняет процесс установления точной причины симптомокомплекса. Поэтому для диагностики нужно использовать несколько методов обследования.
Острая абдоминальная боль бывает при патологиях сосудистого типа или заболеваниях брюшины. Например, тромбоз сосудов, кровотечение, разрыв селезенки и патологии кишечника.
Любой дискомфорт в области живота может расцениваться как синдром абдоминальной боли.
Как проводят парацентез?
Лапароцентез проводят под местной анестезией — общий наркоз не требуется. Пациент находится в положении сидя. Врач обрабатывает кожу живота антисептиком и обкалывает место прокола раствором анестетика.
Между пупком и лобковыми костями, по краю прямой мышцы живота, либо по срединной линии ниже пупка делают надрез длиной 0,5–1 см. В этом месте в брюшную полость вводят троакар — специальный инструмент в виде трубки со стилетом. Затем стилет извлекают, и через трубку вытекает жидкость. Ее нужно выводить медленно. Если за одну процедуру нужно вывести большое количество асцитической жидкости, пациенту необходимо ввести внутривенно плазмозамещающий раствор. Это помогает предотвратить нарушения кровообращения.
Когда жидкость выведена, троакар извлекают, и на место прокола накладывают швы. При необходимости в длительном выведении жидкости в брюшную полость вводят дренажную трубку и соединяют ее наружный конец со специальной емкостью. Через эту трубку можно проводить интраперитонеальную химиотерапию — вводить в брюшную полость химиопрепараты.
Более современное решение для постоянного выведения асцитической жидкости и проведения интраперитонеальной химиотерапии — установка перитонеальных порт-систем. Такая порт-система представляет собой титановый резервуар, который соединяют катетером с брюшной полостью и подшивают под кожу. Вместо одной из стенок у этого резервуара находится мембрана из особого материала. В последующем, для того чтобы вывести жидкость или ввести противоопухолевые препараты, достаточно проколоть специальной иглой кожу и находящуюся под ней мембрану.
Перитонеальные порт-системы удобны тем, что позволяют избежать многократных процедур лапароцентеза и полностью находятся под кожей, не мешают пациенту в повседневной жизни. Они могут функционировать в течение длительного времени и не требуют специального ухода.
При каких симптомах следует обратиться к хирургу
Обычно консультацию у доктора этого профиля назначает лечащий врач в случаях, если существует необходимость проведения операции:
- при появлении воспалительного гнойного процесса, если медикаментозным способом его остановить невозможно;
- при наличии открытых и закрытых травм;
- для устранения врождённых пороков развития;
- при протекании опухолевого процесса;
- при появлении осложнений паразитарного поражения организма.
Кроме того, на консультацию доктора следует записаться:
- при появлении резких болей непонятной этиологии;
- при обнаружении посторонних примесей в кале и моче;
- при покраснении мягких тканей, областей вокруг суставов, при образовании отёков в этих местах;
- при появлении на теле бородавок, опухолей, кондилом;
- при длительной рвоте с кровью, когда в анамнезе есть язвенная болезнь;
- при наличии долго незаживающих ран и язв, особенно на конечностях;
- при обнаружении болезненных уплотнений в области лимфатических узлов, в молочных железах у женщин.
Другими поводами для посещения доктора являются такие патологии и травмы, как вросшие ногти, натоптыши, болезненные мозоли.
Неоадъювантная и адъювантная терапия
Зачастую, особенно при II–III стадиях рака, одной только радикальной операции недостаточно. Ее дополняют другими видами лечения:
- Неоадъювантная терапия проводится до операции, она помогает уменьшить злокачественное новообразование, после чего его становится проще удалить. Иногда после неоадъювантной терапии неоперабельный рак становится операбельным.
- Адъювантная терапия проводится после хирургического вмешательства. Она помогает уничтожить оставшиеся раковые клетки и снизить риск рецидива.
В качестве адъювантного и неоадъювантного лечения применяют химиотерапию, лучевую терапию, таргетную терапию, иммунотерапию, гормонотерапию.
Сосудистый хирург: кто это и что лечит?
Все органы нашего тела получают питательные вещества и кислород благодаря разветвленной сети сосудов. Но довольно часто эта система дает сбои, и тогда у человека диагностируют инфаркт, инсульт, тромбоэмболию, варикоз или некроз органа. В такой ситуации помочь человеку может сосудистый хирург. Кто это и что лечит? Это узкий специалист, который занимается оперативным лечением заболеваний сосудов.
У них нет отдельной части тела, так как артерии, вены и капилляры присутствуют буквально везде. Поэтому часто приходится видеть, как сосудистые и торакальные хирурги работают в одной операционной. Не брезгуют их помощью и травматологи, и специалисты по абдоминальной хирургии, и многие другие. Кроме того, в их компетенцию входят такие диагностические манипуляции, как коронарография, ангио- и флебография.
Лимфаденопатия легких
Легочная или бронхопульмональная лимфаденопатия сигнализирует о патологическом процессе именно в легочной ткани. Зачастую, это специфическое заболевание: туберкулез или саркоидоз (доброкачественное системное заболевание, при котором в органах откладываются скопления клеток – гранулёмы). Реже – метастазы в легкие, последствия травм. Симптоматика схожая: болезненные ощущения при глотании, одышка, частый кашель, ночная лихорадка и боль в грудной клетке.
Методика исследования
Как уже ранее указывалось, диагностировать лимфаденопатию средостения и корней легких на начальном этапе довольно трудно. Лишь при прогрессировании основного заболевания, появляется первые признаки.
Обследование пациента, обратившегося с подобными симптомами, должно быть комплексным и скрупулезным. В обязательном порядке назначаются клинический и биохимический анализы крови и общий анализ мочи, обзорная рентгенография грудной клетки, электрокардиограмма и эхокардиография для исключения сердечной патологии.
Ультразвуковое исследование брюшной полости и забрюшинного пространства поможет выявить или заподозрить в них опухолевый процесс, который может давать метастазы в средостение. С целью получения более детальных сведений о состоянии внутренних органов проводится компьютерная или магнитно-резонансная томография. Такие методы исследования помогут определить, как качественную, так и количественную степень поражения.
Примеры заключений при КТ или МРТ выглядят таким образом: количественная лимфаденопатия средостения (то есть увеличены несколько групп лимфоидных образований), выраженная или умеренная медиастинальная лимфаденопатия.
Для подтверждения специфического процесса (туберкулеза или саркоидоза) показательными будут: реакция Манту или биопсия гранулемы. При подозрении на злокачественное новообразование исследуют кровь на наличие в ней онкомаркеров.
Лечение
Увеличение и воспаление узловых структур лимфатической системы, как было указано, возникает не самостоятельно, а по причине многих заболеваний, поэтому и лечение должно назначаться в зависимости от основного фактора.
При неопухолевых заболеваниях, инфекциях назначаются антибиотики, противовирусные, антимикотические и противопаразитарные препараты, выбранные в зависимости от возбудителя (проводится специальный анализ на определение чувствительности инфекционного агента к тем или иным лекарственным средствам). Хорошим эффектом обладают иммуномодуляторы, противовоспалительные препараты.
При обнаружении туберкулеза, лечение должно проводится в специализированной больнице – диспансере, в течение нескольких месяцев. Применяется комбинация из мощнейших антибактериальных препаратов (рифампицин, изониазид и т.д.).
В случае диагностирования саркоидоза в терапию входят такие средства: системные глюкокортикостероиды и иммуносупрессоры (для подавления образования в органах и тканях новых гранулем и регресса старых), антиоксиданты (устраняют токсический эффект от свободных радикалов).
Когда причина лимфаденопатии – злокачественные новообразования, то подход в лечении зависит от стадии и места локализации процесса. При небольших опухолях, отсутствии отдаленных метастазов проводится радикальная хирургическая операция с последующим курсом химиотерапии.
При выявлении метастазов в средостении прогноз, как правило, неблагоприятный. Так как дочерние злокачественные клетки по лимфатическим сосудам распространились уже по многим органам и системам, что крайне затрудняет эффективное лечение. В таких случаях удаляется главная опухоль с близлежащими лимфатическими узлами, мышцами, проводится полихимиотерапия, иногда в комплексе с лучевой терапией на место болезни. В составе дополнительной терапии применяют глюкокортикоидные гормоны, иммунодепрессанты.
К сожалению, профилактики средостенной лимфаденопатии не существует. Если вести здоровый образ жизни, избавиться от вредных привычек, заниматься спортом, правильно питаться и, при возникновении различных жалоб, не затягивать визит к доктору, можно минимизировать риск развития опасных болезней.
Важно запомнить, что патологическое увеличение лимфоузлов средостения и легких является следствием какого-либо серьезного заболевания. Поэтому чем раньше человек, обнаружив у себя характерные симптомы, обратится за квалифицированной помощью, тем намного больше шансов скорейшего и полного выздоровления
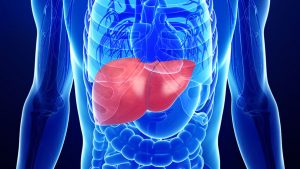
Специализация – лечение больных с опухолями печени и поджелудочной железы
Наша цель – радикальное лечение, максимальное увеличение продолжительности и повышение качества жизни больных.
В отделении опухолей печени и поджелудочной железы совершенствуются методики хирургического, комбинированного и комплексного лечения при различных локализациях злокачественных опухолей гепатопанкреатодуоденальной зоны, разрабатываются новые варианты уточненной диагностики и лечения. Создана научная школа онкологов-хирургов с широким диапазоном возможностей дальнейшего совершенствования методик онкохирургии. Многие ученики выходцы из нашего отделения работают ведущими специалистами, руководителями клиник в городах России и странах СНГ.
Большой научно-практический опыт отделения обобщен в более 400 научных публикациях. Подготовлено 7 докторов и более 30 кандидатов медицинских наук.
В хирургическом отделении опухолей печени и поджелудочной железы осуществляется научно-исследовательская работа по двум основным темам:
«Разработка мультидисциплинарного подхода к лечению злокачественных опухолей билиопанкреатодуоденальной зоны»: опухоли поджелудочной железы, опухоли 12-перстной кишки, опухоли большого дуоденального сосочка (фатеров сосок), опухоли желчных протоков (дистальные и проксимальные отделы желчных протоков, в том числе и опухоль Клатскина), опухоли желчного пузыря, возможные вторичные метастатические поражения вышеперечисленных органов.
«Разработка мультидисциплинарного подхода к лечению злокачественных опухолей печени»: первичный рак печени, метастатическое поражение печени (причем как метастазы колоректального рака, так и метастазы неколоректальных опухолей в печени).
Основными операциями на печени являются анатомические резекции печени как в объеме больших и предельно больших резекций (гемигепатэктомии, расширенные гемигепатэктомии), так и в объеме удаления одного или нескольких сегментов печени (сегментэктомии, бисегментэктомии).
Кроме того, выполняется локальное воздействие на опухолевый узел в печени (радиочастотная термоабляция или криодеструкция опухоли). Основными операциями на органах билиопанкреатодуоденальной области являются гастропанкреатодуоденальная резекция — ГПДР (при локализации опухоли в головке поджелудочной железы, фатеровом сосочке, 12-перстной кишке, дистальном отделе холедоха), дистальная субтотальная резекция поджелудочной железы (при локализации опухоли в теле и хвосте поджелудочной железы).
Что такое торакальная хирургия
Тораксом называют область грудной клетки, включающую в себя грудной отдел позвоночника с отходящими от него ребрами, грудную стенку, диафрагму и верхнюю часть брюшной полости. Область хирургии, которой занимается торакальный хирург, охватывает широкий спектр заболеваний органов грудной клетки – легких, плевры, бронхов, трахеи, пищевода. Она включает в себя оказание помощи при травмах, острых состояниях, патологиях, онкологических и воспалительных процессах.
При современном разнообразии методов диагностики, у торакального хирурга есть возможность объективно оценить клиническую картину болезни, выбрать соответствующий метод хирургического лечения. Существуют следующие основные методы торакальной хирургии:
- торакотомия;
- торакоскопия;
- торакоцентез;
- пункция плевральной полости;
- дренирование плевральной полости.

Торакотомия
Центральным методом торакальной хирургии является торакотомия – вскрытие грудины, с помощью разреза межреберной ткани. Она проводится на разных участках, место разреза зависит от локализации заболевания и задач операции. Различают срединную, переднебоковую, заднебоковую торакотомию. Пациент во время операции лежит на спине (во время большинства открытых операций на сердце) или на боку (при резекции легкого). Минимальная торакотомия является последним достижением торакальных хирургов – размер разреза не превышает 10 см.
Торакоскопия
Способ эндоскопического исследования, называемый торакоскопией, позволяет торакальному хирургу провести широкую диагностику плевральной полости, внешней оболочки легких, допускающий некоторые виды микроопераций на органах средостения, плевре, легких. Торакоскопия проводится с помощью лапароскопа, который вводится в плевральную полость вместе с установленной на нем камерой, устройством для аспирации. Через него возможно взятие биопсии, введение лекарственного препарата, использование других хирургических инструментов.
Торакоабдоминальная хирургия
Область хирургии, включающая в себя оказание помощи пациентам с заболеваниями органов грудной клетки и органов, располагающихся в верхней части брюшной полости, например желудка или диафрагмы, называют торакоабдоминальной хирургией. Соответствующие отделения занимаются лечением:
- опухолей брюшины;
- эмфиземы легких;
- легочных кровотечений;
- грыж грудной стенки, диафрагмы;
- заболеваний пищевода;
- пороков развития средостения;
- травм грудной стенки и их осложнений;
- повреждениями трахеи и бронхов.
Торакальная онкология
Хирург, специализирующийся на лечении доброкачественных или злокачественных образований в органах грудной полости и верхней части брюшины, называется торакальным онкологом. В его ведении находится онкология, развивающаяся в:
- молочных железах;
- легких;
- сердце;
- пищеводе;
- средостении;
- печени;
- желудке;
- щитовидной и вилочковой железах.

Проколы вместо большого разреза
Классически операции на органах брюшной полости выполняют лапаротомным способом – через разрез. К этому методу прибегают до сих пор, иногда он является оптимальным и единственно возможным. В остальных случаях современные хирурги стараются отдавать предпочтение малоинвазивным методикам.
Лапароскопические операции уже давно стали золотым стандартом при многих заболеваниях. Их выполняют как в плановом, так и в неотложном порядке. Вместо разреза хирург делает на брюшной стенке несколько проколов. Через один из них вводят лапароскоп – инструмент с миниатюрной видеокамерой, – а через остальные специальные инструменты. Лапароскопия позволяет сократить кровопотерю и травматизацию тканей, снизить риск послеоперационных осложнений, ускорить реабилитацию.
В ряде случаев прибегают к пункционным и дренирующим вмешательствам, интервенционной хирургии. Они предполагают применение игл, катетеров, которые вводят через проколы.

Эндоскопическая внутрипросветная хирургия – операции без разрезов и проколов. Их выполняют во время эндоскопических исследований. Например, во время колоноскопии (эндоскопического исследования толстой кишки) врач может удалить кишечные полипы и злокачественные опухоли на самой ранней стадии, во время дуоденоскопии (эндоскопии двенадцатиперстной кишки) – выполнить дренирование желчного протока при стриктурах, камнях, литотрипсию, литоэкстракцию (разрушение или удаление камней), папиллосфинктеротомию при рубцовом сужении большого дуоденального сосочка.
В клинике Медицина 24/7 выполняются все перечисленные виды операций. Профессионализм наших врачей и современное оснащение операционной обеспечивают высокую точность, эффективность вмешательств и безопасность для пациента.
Методы диагностики
Обычно при подозрении на поражение печени и желчных протоков обследование начинают с УЗИ, потому что этот метод диагностики самый простой, быстрый и доступный. Он может выявить расширение желчных протоков, но плохо визуализирует саму опухоль, не дает возможности оценить ее размеры, степень распространения в окружающие ткани, лимфатические узлы, брюшину.
Намного более информативна компьютерная томография с внутривенным введением контраста. КТ позволяет оценить размеры и локализацию злокачественной опухоли, в 60–90% случаев точно разобраться, возможна ли радикальная операция, выявить поражение соседних структур в воротах печени, лимфатических узлах.
С помощью магнитно-резонансной томографии можно судить о том, является ли обнаруженное образование доброкачественным или злокачественным. В 80% случаев данный метод диагностики позволяет разобраться, возможно ли удаление опухоли.
Холангиография — процедура, во время которой в желчные протоки вводят рентгеноконтрастное вещество и выполняют рентгенографию. Чаще всего проводят эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ): контраст вводят во время эндоскопии двенадцатиперстной кишки с помощью тонкого катетера. Если ее проведение невозможно, выполняют чрескожную чреспеченочную холангиографию с помощью иглы, введенной через кожу. В настоящее время холангиография при подозрении на рак желчных протоков считается менее предпочтительной по сравнению с КТ и МРТ. Тем не менее, она, в отличие от двух этих процедур, позволяет провести другие важные манипуляции:
- Выполнить биопсию злокачественной опухоли.
- Восстановить отток желчи путем установки дренажной трубки или стента.
Главный вопрос, на который должен ответить врач по результатам обследования пациента с холангиокарциномой: можно ли выполнить операцию в достаточном объеме, чтобы удалить злокачественную опухоль?
Чтобы обнаружить все опухолевые очаги в лимфатических узлах и отдаленные метастазы, проводят ПЭТ/КТ-сканирование. Во время этого исследования в организм пациента вводят радиофармпрепарат, который накапливается в опухолевой ткани и делает ее видимой на снимках, выполненных с помощью ПЭТ-сканера.
Общие сведения
Челюстно-лицевая хирургия – общепризнанная хирургическая специальность, которая в США и некоторых других странах относится к медицинскому разделу «стоматология», а в Великобритании и России является отдельным разделом хирургии.
В зависимости от направленности оперативного вмешательства челюстно-лицевая хирургия подразделяется на:
- хирургическую помощь при травмах;
- восстановительную хирургию лица (коррекция функциональных и эстетических дефектов);
- эстетическую хирургию, к сфере которой относятся подтяжка век, лифтинг, ринопластика и отопластика;
- онкологическую хирургию, которая занимается лечением доброкачественных и злокачественных образований в области лица, шеи и ротовой полости;
- дерматохирургию, которая занимается хирургическим устранением различных дефектов кожи лица;
- протезирование и имплантологию, которые сосредоточены на создании и вживлении специальных протезов (эктопротезы и др.);
- лазерную хирургию, которая занимается устранением морщин, рубцов и других дефектов лицевой области;
- оперативные вмешательства, которые связаны с логопедией (коррекция нарушения глотания и др.).
Челюстно-лицевой хирург оперирует:
- Экстренных больных. В большинстве случаев это пациенты, пострадавшие при несчастных случаях и в результате катастроф, а также больные с гнойной стадией воспаления.
- Плановых больных, к которым относятся пациенты с опухолями, врожденными аномалиями и воспалительными заболеваниями.
Лечением патологий челюстно-лицевой области у детей занимается детский челюстно-лицевой хирург.