Атеросклероз брахиоцефальных артерий последствия
Содержание:
Профилактика
Предотвращение развития атеросклероза необходимо начинать ещё в раннем возрасте. Детей нужно приучать к нормальному режиму сна и отдыха, соблюдению правил личной гигиены, по возможности заниматься физическими упражнениями .
Курение и алкоголь — виновники не только атеросклероза БЦА, но огромного списка других заболеваний. Отказ от вредных привычек намного сокращает риск закупоривания сосудов холестериновыми отложениями.
Правильный рацион питания должен включать в себя больше пищи растительного происхождения, овощей и фруктов, морепродуктов, мяса птицы (курицы, индейки) или кролика, оливкового масла. Необходимо ограничить чрезмерное потребление:
- жирной баранины и свинины
- сала
- сливочного масла, маргарина
- кондитерских изделий с большой концентрацией сахара
- консервированные, копченые продукты
- продукции быстрой уличной еды
- яиц
Поддерживать в тонусе сосудистую систему помогают минимальные физические нагрузки: дозированные занятия плаванием. езда на велосипеде, пешие прогулки. Немаловажным плюсом спорта является корректировка массы тела.
Женщинам в период менопаузы необходимо находиться под контролем гинеколога. В период наступления климакса резко падает уровень гормона эстрогена, что может стать причиной атеросклероза. Возможно, доктор посоветует соответствующую гормональную терапию для предотвращения развития атеросклероза.
Страдающим сахарным диабетом нужно быть внимательными к себе вдвойне. Диабет нарушает обменные процессы белков, жиров и углеводов, тем самым может вызвать повреждение стенок брахиоцефальных артерий.
Профилактика атеросклероза БЦА не должна быть временным явлением, а должна стать ежедневной борьбой за здоровые сосуды.
Необходимо помнить, что атеросклероз крупнейших брахиоцефальных артерий крайне опасное заболевание. Запущенный процесс стеноза сосудистой стенки может привести к летальному исходу. Обнаружив у себя признаки заболевания, настоятельно рекомендуется записаться на прием к квалифицированному медицинскому работнику.
Медикаментозная терапия
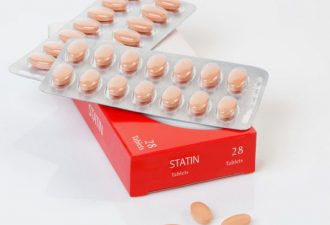
Так как причиной стеноза брахиоцефальных сосудов является отложение на их внутренней поверхности холестерина, то терапия в первую очередь должна быть направлена на снижение его в крови пациента. Для этого назначают препараты из группы статинов и фибратов.
Статины – это группа лекарств, предназначенных для снижения активности холестерина при воздействии на печень. Они, кроме того, борются с увеличением холестерина в результате генетической гиперхолестеринемии. К препаратам последнего (5-го) поколения, назначаемым для лечения атеросклероза, относятся:
Мертенил
- Акорта, Роксера, Мертенил, Тевастор, Крестор, и др. Эти препараты наиболее эффективны и снижают уровень холестерина на 55%. Благодаря длительному периоду полувыведения продлевается действие лекарств.
- Атомакс, Липримар, Тулип, Липтонорм, Торвакард. Данные средства менее эффективны, чем предыдущая группа, так как снижают активность холестерина только на 47%. Но они оказывают еще и гиполипидемическое воздействие, препятствуя выделению холестерина из жирового депо.
- Вазилип, Симвагексал, Овенкор, Симгал, Зокор. Несмотря на то что препараты снижают количество холестерина всего на 38%, эти лекарства оказывают меньше побочных влияний на организм.
Для снижения липопротеидов очень низкой плотности (ЛПОНП), триглицеридов и липидов низкой плотности (ЛНП), кроме статинов, назначают производные фиброивой кислоты – фибраты. Механизм их действия основан не только на ингибировании синтеза холестерина в печени, но и на активизации липопротеинлипазы – фермента, расщепляющего ЛПОНП и ЛНП. Лекарства этой группы снижают и концентрацию жирных кислот в крови. Наиболее часто назначают Фенофибрат и Ципрофибрат, а также их аналоги – Гевилон, Нормолип, Регулип и др.
Лечение проводится под регулярным контролем состава крови и печеночных проб. Обязательными средствами при лечении стенирующего атеросклероза брахиоцефальных артерий являются антигипертензивные препараты:
- блокаторы ангиотензин-превращающего фермента – Беназеприл, Каптоприл, Цилазаприл, Эналаприл, Квинаприл, Лизиноприл, Рамиприл, Фозиноприл и др.;
- антагонисты кальциевых каналов – Верапамил, Диазепам, Амлодипин, Нитрендипин, Фелодипин, Лацедипин и др.;
- ингибиторы ангиотензина – Гипосарт, Апровель, Брозаар, Диован, Валсартан, Ирсар, Кардостен и др.
Вазобрал
Для того чтобы улучшить мозговое кровообращение, применяют Вазобрал, Винканор, Инсенон, Кавинтон, Мексидол, Нимодипин, Теминал и др. Терапевтическое действие препаратов основано на спазмолитических, сосудорасширяющих свойствах. Благодаря этому увеличивается кровоснабжение тканей мозга, улучшаются метаболические процессы, снижается вязкость крови, уменьшаются явления церебральной гипоксии.
Для снижения риска тромбообразования назначают препараты с антиагрегантными свойствами: Тромбо АСС, Агренокс, Интегрилин, Тромбонил, Курантил, Ламифибан и др. Для обеспечения питания мозга и поддержания организма во время медикаментозной терапии необходим прием витаминов группы В, а также А и С. Для увеличения эффективности медикаментозной терапии назначают физиопроцедуры.
Физиотерапевтическое лечение патологии
Терапия атеросклероза мозговых артерий направлена на улучшение кровоснабжения и питания тканей головного мозга. Физиотерапевтические методы подразумевают:
- электрофорез;
- диадинамические токи;
- гидротерапию;
- массаж.
Электрофорез
Электрофорез проводят с лекарственными препаратами, такими как Эуфиллин, Платифиллин, Новокаин, а также растворами солей магния и кальция. Электроды помещают на воротниковую зону, при ангиоспазме применяют Эуфиллин и Платифиллин. Для купирования головных и мигреневых болей, вызванных атеросклерозом, назначают процедуры с кальцием. Пожилым пациентам рекомендуют новокаин. Для поддержания сердечной деятельности – магниевый воротник.
Для улучшения кровообращения электрофорез применяют на область позвоночника. Для лечения используют растворы ацетилсалициловой кислоты и оротата кальция в Димексиде.
Диадинамическим током воздействуют на шейные симпатические узлы с обеих сторон для снижения АД, стимулирования иннервации. При низком давлении, спровоцированном атеросклерозом, рекомендуют прием радоновых и соляных ванн, а при повышенном АД – сероводородных. Хорошо действуют на организм различные виды бальнеологических процедур, например душ – струевой, пылевой, веерный.
На поздних стадиях развития стенозирующий склероз брахиоцефальных артерий можно вылечить только с помощью хирургических методов.
Стеноз сонной артерии при атеросклерозе
Стеноз сонной артерии при атеросклерозе возникает вследствие нарушения микроциркуляции по причине отложения жировых скоплений в артериальной стенке. Сонная артерия обеспечивает кровоснабжение значительной части головного мозга. При сильной обтурации возникает острая гипоксия и гибель человека. Нужно оговориться, что у человека две сонные артерии – правая и левая. Поражение ствола с одной стороны частично компенсирует недостаток микроциркуляции симметричный сосуд.
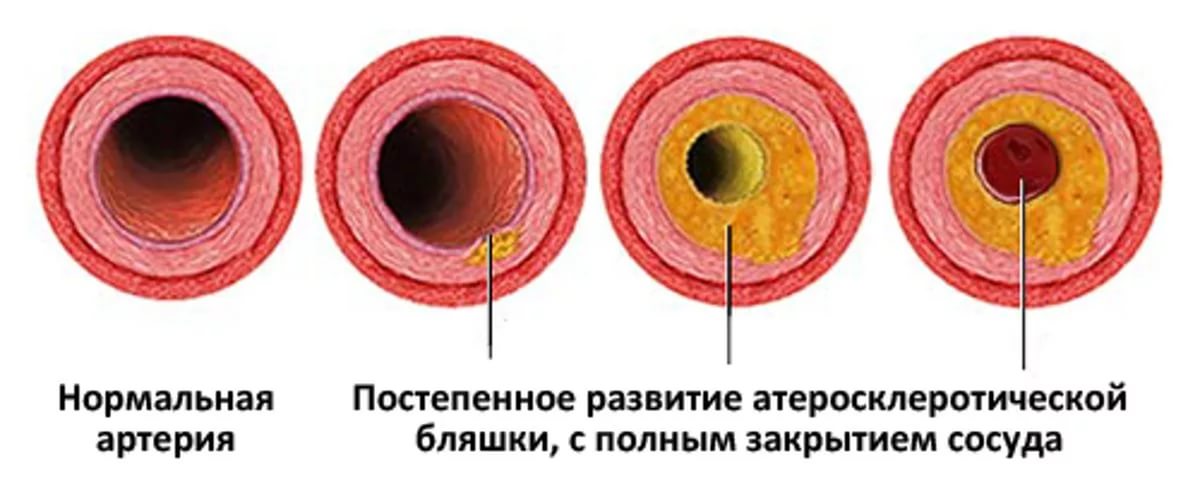
Атеросклероз сопровождается образованием холестериновых отложений. На ранней стадии («жировое пятно») сильной блокады кровоснабжения по сосуду не происходит. Изменения обнаруживаются только при изучении состояния артерии под микроскопом.
Сужение просвета сосуда (стеноз) возникает на второй стадии (липосклероз). Патогенетически при данной патологии прослеживается комбинация холестериновых скоплений вместе с сосудами, соединительнотканными волокнами.
При длительном сохранении атеросклеротической бляшки внутрь образования врастают капилляры. Соединительнотканные волокна закрывают дефекты поражения сосуда. Морфологически данные изменения обуславливают процесс заживления (регенерации) дефектов.
При своевременном обнаружении вылечить атеросклероз можно на первой и второй стадии – «жировое пятно» и «липосклероз». На третьем этапе в образовании откладываются частицы кальция, что приводит к формированию плотной нерастворимой бляшки. Стадия атерокальциноза свидетельствует о необратимых и опасных осложнениях.
Растворимость очагов холестерина определяет характер атеросклероза – «стенозирующий» и «нестенозирующий».
Стеноз артерии приводит к вторичным изменениям тканей:
- Нарушение местного кровоснабжения;
- Недостаток поступления кислорода;
- Нехватка питательных веществ.
По клиническим нормам нестенозирующим атеросклерозом называется обтурация половины сосудистого просвета (50%). Если закрытие просвета сосуда происходит более чем на 0,5 диаметра, то говорят о стенозирующем варианте болезни. Клиническими способами нельзя разграничить оба варианта патологии. Косвенным образом о количестве избыточного холестерина в организме позволяет судить биохимический анализ под названием «липидограмма»
В заключениях врачей нестенозирующий атеросклероз встречается реже. Данное определение применяется лишь для определения течения заболевания. По стандартам принято принимать, что у каждого человека после 50 лет развивается нестенозирующий атеросклероз, так как атеросклеротические бляшки к этому возрасту формируются у большой части людей.
Бессимптомное течение заболевания прослеживается при наличии холестериновых образований в сосудах среднего и мелкого калибра. При поражении магистральных артерий даже нестенозирующая форма болезни достаточно опасна. Если патология локализуется в сонных артериях, сужение просвета сосуда меньше чем наполовину, приводит к недостатку поступления кислорода в головной мозг.
Недостаточное поступление питательных веществ к мозговым нейронам приводит к возникновению психических и неврологических заболеваний. По этой причине у пожилых людей развивается старческая деменция (слабоумие).
Недостаток микроциркуляции при нестенозирующем атеросклерозе сонных артерий приводит не только к мозговой патологии, но и формированию вторичных патологических состояниях – стенокардия, гипертоническая болезнь, почечно-печеночная недостаточность.
Стеноз сонной артерии – это опасное состояние, при котором вторичные изменения определяются степенью нарушения обтурации.
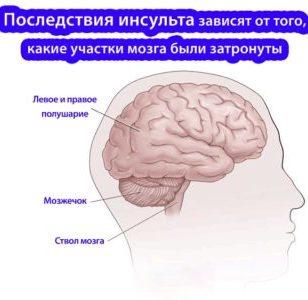
Атеросклероз брахиоцефальных артерий (БЦА) – их основная патология
Одним из самых частых патологических процессов, происходящих в артериях, кровоснабжающих головной мозг и конечности, считают атеросклероз. Сужение сосудов неминуемо отражается на работе мозга, который испытывает недостаток артериального кровоснабжения и гипоксию.
Атеросклероз брахиоцефальных артерий развивается по тем же причинам, что и аналогичное поражение аорты, артерий сердца, почек, конечностей. К нему предрасполагают зрелый и пожилой возраст, лишний вес, недостаток двигательной активности, неправильное питание, вредные привычки, нарушения жирового обмена.
Предпосылками появления бляшки служат повреждения внутреннего слоя артериальных стенок, которые возникают вследствие активного кровотока, большого внутрисосудистого давления, турбулентного тока крови в местах ветвления сосудов. Растущая бляшка долгое время может оставаться незамеченной, ведь просвет артерий довольно широк, но прогрессирование атеросклероза рано или поздно приводит к нарушению доставки крови к мозгу.
Атеросклероз БЦА может быть:
- Стенозирующим;
- Нестенозирующим.
О нестенозирующем атеросклерозе брахиоцефальных артерий говорят тогда, когда бляшка растет преимущественно по длиннику артерии, не вызывая ее значительного сужения. Понятно, что кровоток все равно будет нарушаться, но полной закупорки обычно не происходит. По мере увеличения такой плоской бляшки система кровообращения мозга перестраивается под новые условия — включаются коллатерали, кровь перенаправляется по составляющим Виллизиева круга, а мозг получает тот объем питания, который ему необходим.
Нестенозирующим также считают атеросклероз, когда бляшка не перекрывает половины просвета артерии. При прогрессировании заболевания нестенозирующее поражение может стать стенозирующим — растущая бляшка закроет половину и даже больше диаметра сосуда.
Гораздо более серьезной представляется ситуация стенозирующего атеросклероза брахиоцефальных артерий. При этом атеросклеротическая бляшка выступает в просвет сосуда и приводит к сильному стенозу, а ее разрыв или повреждение внешнего покрова грозят местным тромбообразованием и полной обструкцией артерии.
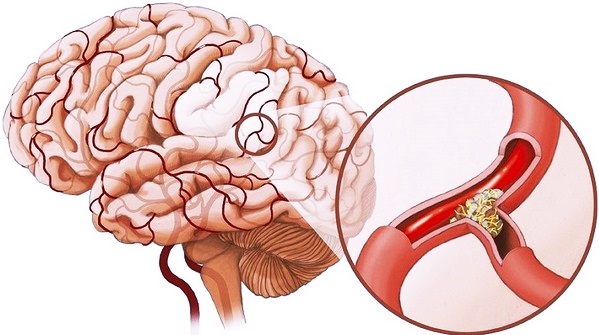
этапы развития полного стеноза артерии
На фоне стенозирующего атеросклероза БЦА кровоток тоже перестраивается, и его функциональность зависит от строения Виллизиева круга. Учитывая, что классическое ветвление артерий основания мозга встречается намного реже разного рода вариаций, то большинство больных с атеросклерозом испытывают недостаток коллатерального кровообращения, а потому риск неблагоприятных последствий (инсульт, например) существенно возрастает.
Излюбленными зонами образования атеросклеротических бляшек считают те участки сосудов, где происходит их деление или изменяется направление хода, что ведет к завихрениям кровотока и повреждениям интимы, а самая частая локализация атеросклероза БЦА — это зона деления общей сонной артерии на наружную и внутреннюю ветви.
Вследствие поражения брахиоцефальных артерий страдает кровоток в мозге, последний испытывает ишемию (дисциркуляторная энцефалопатия) или же возникает некроз (инсульт). Механизм развития этих осложнений связан с гемодинамическими причинами, когда происходит частичная или полная окклюзия артерии, а также с эмболиями, когда эмболами становятся частички бляшки сонных артерий, микротромбы из зон атеросклеротического поражения.
Гемодинамические предпосылки и, собственно, атеросклероз значительно чаще встречаются во внечерепных отделах БЦА, в то время как закупорка внутричерепных сегментов артерий обычно вызвана тромбоэмболиями из более крупных нижележащих стволов.
Риск инсульта на фоне атеросклероза БЦА существенно возрастает при тромбообразовании, наличии рыхлой бляшки с кровоизлиянием в ее толщу или изъязвлением поверхности, а также при стенозе артерий тяжелой степени (70-80% и более).
Помимо атеросклероза, в системе брахиоцефальных артерий возможны и другие патологические процессы, влекущие их сужение и нарушение кровотока. Так, к частым изменениям сосудов относят перегибы, петлеобразование, которые обычно устраняют хирургическим путем. Аневризмы этих артерий тоже встречаются, но относительно редко.
Факторы риска
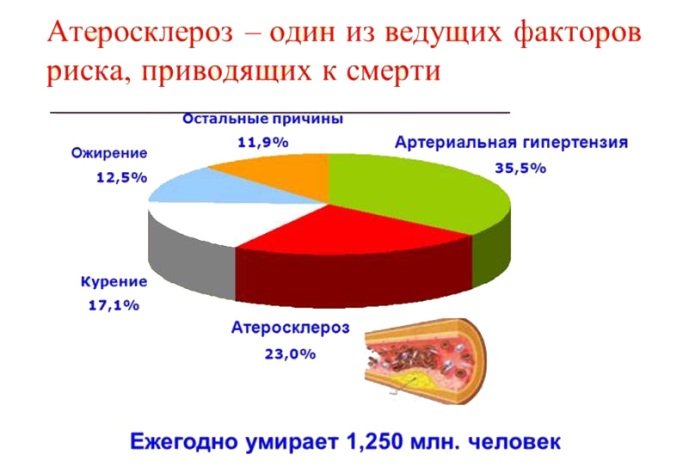
Атеросклероз внечерепных отделов брахиоцефальных артерий со стенозированием преимущественно развивается у пациентов после 40 лет. Сегодня врачи не могут сказать точную причину развития патологии, но выделяют несколько факторов риска, способствующих развитию заболевания:
- Курение.
Вредная привычка — оказывает негативное влияние на весь организм, а особенно сосуды. Стенки сосудов становятся ломкими, возникают приступы гипертонии, сосуды сужаются, и при определенных факторах возникает атеросклероз. Высокий холестерин.
Холестерин является основой атеросклерозных бляшек.
Плохой жир оседает на стенках сосудов и артерий, постепенно сужая просвет. Кровообращение нарушается и возрастает риск опасных осложнений.
Гипертензия. Нарушения гормонального фона, в том числе и при приеме противозачаточных средств. Малоподвижный образ жизни. Сопутствующие заболевания. Генетическая предрасположенность.
Атеросклероз экстракраниальных отделов является опасным заболеванием, без профессионального лечения может обернуться инвалидностью или смертью пациента. Закупорка сосудов приводит к хроническому кислородному голоданию мозга и развитию инсульта. Основной опасностью патологии считается поздняя диагностика.
Несмотря на то, что современная медицина может предложить эффективные методы ранней диагностики атеросклероза БЦА, пациенты не спешат обращаться к врачу при первых признаках болезни. Люди идут к специалисту, когда болезнь уже прогрессирует и значительно снижает качество жизни.
Сегодня врачи настаивают, что при любых головокружениях нужно обязательно пройти обследование. Конечно, голова может кружиться по многим причинам, но своевременно выявленная патология поддается лечению без хирургического вмешательства.
Людям со скачками давления и другими отклонениями в работе сосудистой системы нужно проходить обследования не реже 1 раза в год.
Характеристика патологии
Постепенное зарастание сосуда холестериновыми бляшками наблюдается в той или иной степени у каждого человека. Но особенно остро проблема стоит у тех, кто перешагнул 40-летний порог. Основными причинами появления патологии являются несбалансированное питание, сидячий образ жизни, а также увлечение вредными привычками и подверженность частым стрессам.
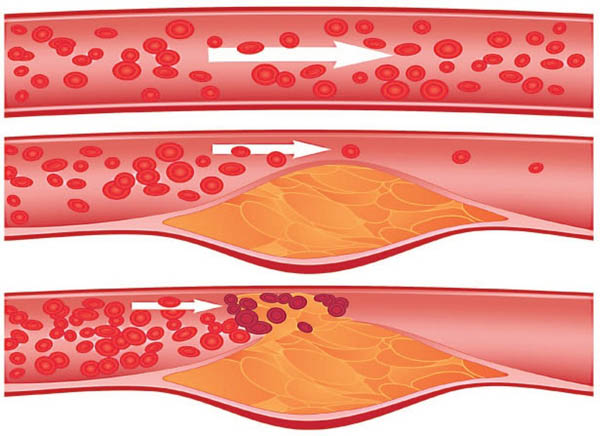
Процесс появления атеросклеротических тромбов происходит в несколько этапов:
- В результате частых скачков кровяного давления, воспалительных процессов либо токсико-химических повреждений внутренняя поверхность оболочки артерий получает травмы разной степени выраженности.
- Специальные клетки-макрофаги, которые активизируются в ответ на раздражение тканей, используют для лечения поврежденных сосудов липидные клетки.
- На месте ранки появляется микроскопическая бляшка из клеток крови и жиров, которая при разрастании препятствует нормальной транспортировке питательных веществ и кислорода вместе с кровотоком.
Важно! При увеличении размеров липидного тромба развивается атеросклеротическое стенозирующее поражение сосудов, которое опасно осложнениями, вплоть до летального исхода. При разрастании пораженных участков диагностируется диффузный атеросклероз
Он затрагивает единовременно стенки различных крупных сосудов
При разрастании пораженных участков диагностируется диффузный атеросклероз. Он затрагивает единовременно стенки различных крупных сосудов.
В зависимости от типа пораженных заболеванием артерий выделяют различные виды нестенозирующего атеросклероза. Наиболее крупными сосудами общего кровообращения, через которые происходит снабжение органов и систем кислородом и питательными веществами, являются подключичные, легочные, брахицефальные, каротидные, сонные артерии, а также магистральные артерии головы и аорта. Место локализации липидных бляшек влияет как на проявление клинической картины, так и на методы лечения.
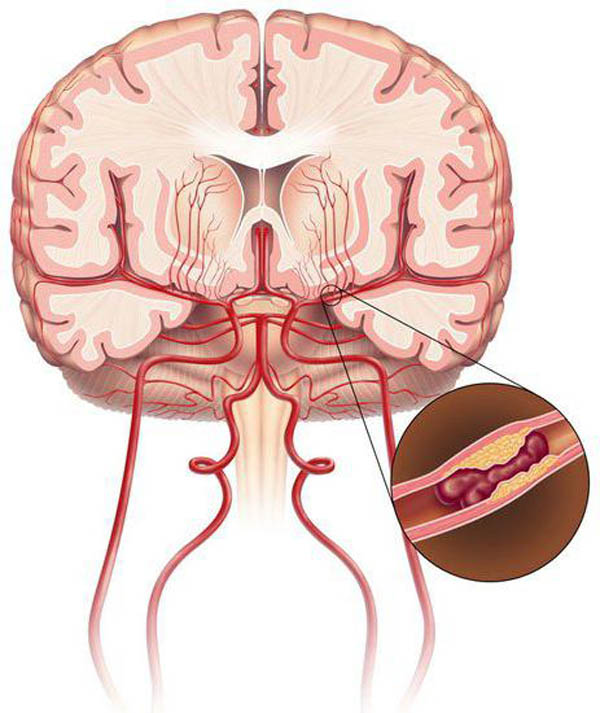
Причины
Причин заболевания известно достаточно большое количество, но чаще всего причинам развития нестенозирующего атеросклероза внечерепных БЦА является образ жизни человека.
Наибольшее ускорение развития происходит из-за следующих причин:
- Курение – никотин влияет на скорость обменных процессов, стенки сосудов теряют свою эластичность, у больного начинаются проблемы с артериальным давлением.
- Алкоголизм – при употреблении большого количества алкоголя. В организме происходит процесс интоксикации продуктами распада этилового спирта, что негативно сказывается на печени, которая является источником холестерина, поэтому в случае его дефицита, организм начинает тянуть его извне, забирая из продуктов питания, что приводит, в результате, к повышению холестерина в плазме крови.
- Высокое давление – может быть, как самостоятельной патологией, так и результатом повышенного уровня холестерина. А сгущение и замедление крови способствует ещё большему отложению холестерина на внутренних стенках сосудов.
- Нарушение липидного обмена – возникает в результате сбоя в схеме синтеза, доставки и утилизации холестерина, который в итоге накапливается и образует бляшки. Причиной такого сбоя является употребление большого количества вредных продуктов.
- Ожирение (когда индекс массы тела (ИМТ) выше 30).
- Длительный приём гормональный контрацептивов.
- Малоподвижный образ жизни, из-за которого замедляется процесс циркуляции крови, а органы недополучают ценные вещества.
- Возраст – рост холестерина отмечается у пациентов старше 40 лет, а уже после 50-ти они начинают ощущать недомогание.
- Отягощенная наследственность – если кто-нибудь из родственников болеет атеросклерозом, то с большой долей вероятности это передастся по наследству.
- Неправильное питание – одна из основных причин, по которым происходит отложение холестерина. Особенно вредными считаются трансжиры, животные жиры, так как они поставляют в организм липопротеины низкой плотности.
- Сахарный диабет – из-за этой болезни развивается ангиопатия – повреждение сосудов, что способствует развитию атеросклеротических изменений. Также происходит пагубное влияние на обмен веществ, из-за чего в избыточном количестве накапливаются атерогенные фракции холестерина.
Лечение
Для лечения атеросклероза БЦА используют комплекс мер, направленных на замедление или полную остановку дальнейшего прогрессирования болезни и устранение острой сосудистой недостаточности головного мозга. Тактика терапии будет зависеть от разновидности заболевания и степени поражения сосудов.
Лекарства
Консервативная терапия атеросклероза артерий брахиоцефального ствола используется повсеместно при любом виде болезни. Основным методом она является только при обнаружении патологии на начальных стадиях, а также если диагностирована нестенозирующая форма патологии.
Группы препаратов, которые назначают при таком диагнозе, разнообразны:
- гиполипидемические средства (статины, фибраты, секвестранты желчных кислот), действие которых направлено на уменьшение холестерина в крови и приостановку роста бляшек;
- антиагрегантные препараты, действие которых направлено на разжижение крови, улучшение кровотока и нормализацию питания тканей головного мозга;
- ангиопротекторы, действие которых направлено на защиту сосудистых стенок от дальнейших изменений;
- ноотропы, действие которых направлено на восстановление и защиту тканей головного мозга.
Помимо этого назначают средства для ослабления текущей симптоматики, преимущественно анальгетики и блокаторы кальциевых каналов (Нифедипин, Амлодипин и их аналоги). Помимо этого назначают витамины: никотиновую кислоту и стандартные витаминно-минеральные комплексы.
Принимать лекарства от атеросклероза брахиоцефальных артерий больным придется пожизненно. Даже небольшой перерыв может привести к внезапному прогрессированию заболевания.
Хирургическое вмешательство
Оперативное вмешательство, чаще всего малоинвазивное, используется на любой стадии стенозирующего атеросклероза брахиоцефальных артерий, а также при нестенозирующей форме в запущенной стадии (при сужении просвета сосудов на 50% и более).
Для устранения нарушений кровотока используют несколько методик:
- Открытая резекция. Применяется при поражении вен сосудов, расположенных на шее, так как для проведения манипуляций необходим открытый доступ к ним. В ходе операции врач удаляет часть сосуда вместе с бляшкой, а затем сшивает концы артерии или устанавливает между ними протез.
- Открытое удаление бляшки. Применяется в тех же случаях, что предыдущая операция, с той лишь разницей, что бляшка иссекается с частью внутренней оболочки сосуда, а наружные стенки артерии остаются целыми. После этого врач проводит пластику (восстановление) сосуда.
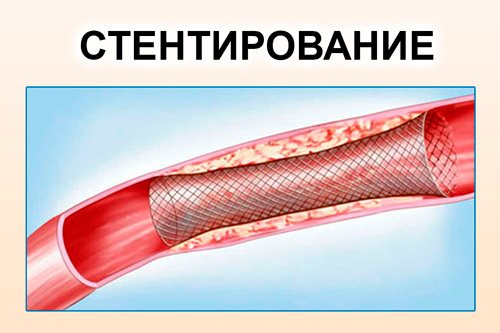
- Стентирование. Малотравматичный метод, который применяется при поражении глубоких артерий брахиоцефального ствола. Метод представляет собой установку в просвет сосуда сетчатой или иной конструкции, которая раздвигает стенки и способствует восстановлению кровотока.
Наибольшей эффективностью и безопасностью отличается последний метод. У него наименьшие показатели по рецидивам и осложнениям. Из недостатков можно выделить лишь высокую стоимость операции.
Питание и активность
Основную роль в лечении атеросклероза БЦА играет соблюдение диеты и поддержание организма в тонусе. Пациентам с таким диагнозом рекомендуется ограничить употребление жиров животного происхождения и употреблять больше продуктов, способных регулировать уровень холестерина и сахара в крови. К ним относятся продукты, богатые клетчаткой и эфирными маслами: свежая зелень, крупы, овощи и плоды, водоросли.
Восполнить потребность организма в белке и витаминах помогут печень птицы, яйца (желательно без желтка), куриные или индюшиные грудки, морская и речная рыба. Основу меню должны составлять все виды капусты, морковь, кабачки, разнообразные злаки, кисломолочные напитки.
Во время терапии атеросклероза необходимо отказаться от курения и употребления алкоголя. Это поможет сосудам восстанавливаться более эффективно.
Пациентам важно ежедневно контролировать свое самочувствие, больше гулять на свежем воздухе и заниматься посильным трудом: ухаживать за собой, наводить порядок в доме, делать зарядку. Переутомление при таком диагнозе недопустимо, поэтому периоды физической активности следует чередовать с полноценным отдыхом
Дневной сон должен стать нормой для больного.
Причины
Непосредственные причины заболевания кроются в дислипидемии – неправильном распределении плохого и хорошего липопротеина в крови человека. Однако это лишь часть комплексной проблемы, связанной с высоким уровнем плохого холестерина, и врачи предпочитают выделять и другие факторы, не перекладывая всю вину лишь на холестерин.
Советуем почитать:Каротидный атеросклероз
Холестерин в организме является необходимым элементом, и не удивительно, ведь сам человек синтезирует в печени около восьмидесяти процентов холестерина, необходимого для метаболических процессов. Холестерин необходим как строительный элемент клеточной мембраны, также его использует организм в процессе синтеза гормонов. Однако полезен не весь холестерин и не каждый липопротеин может быть ценным, с этой точки зрения.
Холестерин бывает антиатерогенным и атерогенным, т. е. приводящим к развитию атеросклероза и не приводящим к заболеванию. Повышенный уровень плохого холестерина способствует развитию атеросклеротических бляшек, вызывающих стенозирующий атеросклероз бца при большом их накоплении на стенках интимы.
Как уже упоминалось, врачи предполагают, что повышенный уровень холестерина является не единственной причиной, приводящей к развитию атеросклероза. Атеросклеротическое поражение сосудов – это полиэтиологическая патология, обусловленная множеством факторов, поэтому к гиперлипидемии врачи добавляют еще:
- отягченную наследственность – этот фактор играет одну из ключевых ролей, поскольку доказано, что риск развития атеросклероза выше у тех пациентов, у кого в семье есть близкие родственники, страдающие сердечно-сосудистыми патологиями, нарушением обмена липидов;
- гипертоническую болезнь – еще один ключевой фактор развития атеросклероза, поскольку при повышенном давлении происходит неправильная работы мышечных волокон в стенках сосудов, что провоцирует микроповреждения и отложения в этих местах холестериновых бляшек;
- сахарный диабет – предрасполагает к развитию патологии, поскольку сопровождается ангиопатией, способствующей, в свою очередь, сосудистым поражениям и отложению холестерина на стенках интимы. Также стоит отметить, что и постоянно повышенный уровень сахара в крови является фактором для развития атеросклероза.
Проблема гиподинамии чрезвычайно актуальна, ведь неправильный образ жизни закладывается уже с детства
Дополнительно к этим факторам развития патологии медики отмечают, что способствует появлению атеросклероза и неправильный образ жизни. Увеличение холестерина в крови происходит:
- при недостаточной физической активности;
- избыточном весе;
- гормональных нарушениях;
- алкоголизме;
- неправильном питании;
- хронических стрессах.
У пациентов старше 55 лет появление холестериновых отложений на стенках сосудов связано с естественным спадом физической активности, замедлением обменных процессов в результате старения, а также дополнительно оказывают влияние на появление атеросклероза и хронические патологии, возникшие за это время.