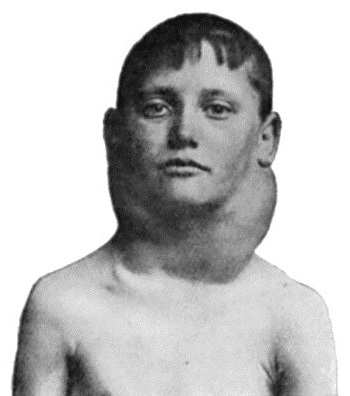
Гемолитическая болезнь новорожденных: этиология, причины, лечение
Содержание:
Диагностика
Врачи рекомендуют в обязательном порядке, даже при отсутствии симптомов, сдавать общий анализ крови, который помогает выявить ряд заболеваний и анемию в том числе. А уже дальше при помощи дополнительных анализов определить тип и причину болезни.
Первый этап
Гемолиз эритроцитов делится на внутриклеточный и внутрисосудистый
Крайне важно определить, какой именно вид болезни прогрессирует, чтобы доктор понимал, в каком направлении искать причину разрушения эритроцитов
Внутриклеточную гемолитическую анемию исследуют при помощи таких лабораторных анализов:
- гемоглобинемия – помогает определить уровень свободного гемоглобина в крови;
- гемоглобинурия – определяет уровень наличия в моче неизменённого гемоглобина;
- гемосидеринурия – показывает наличие в почках продукта окисления – гемосидерина.
Внутрисосудистую анемию выявляют такими лабораторными анализами:
- общий анализ крови – определяет снижение количества эритроцитов или гемоглобина;
- мазок периферической крови – показывает аномалии строения эритроцитов;
- биохимический анализ – помогает отслеживать увеличение общего билирубина.
Второй этап
Определение причины появления болезни может занять огромное количество времени, поэтому врачу следует собрать анамнез – выяснить места, в которых бывал больной, в каких условиях он живёт, где работает и какие симптомы у себя наблюдал. Если данная информация отсутствует, то назначается ряд анализов:
- Циркулирующие иммунные комплексы.
- Электрофорез гемоглобина – проводят для исключения качественных и количественных гемоглобинопатий.
- Прямой и непрямой тест Кумбса – реакция на определение антител к эритроцитам.
- Осмотическая резистентность эритроцитов – при врожденной форме анемии можно наблюдать снижение осмотической резистентности. При талассемии, наоборот, можно увидеть увеличение показателя.
- Исследование активности ферментов эритроцитов – помогает найти искомые ферменты. Количественное определение ферментов помогает отследить их снижение по отношению к нормальным значениям.
- Проба Хема и проба Хартмана – определяют продолжительность существования эритроцитов. Проба Хартмана считается положительной, если разрушается более 4% эритроцитов, а Хема – более 5%.
- Исследование «толстой капли» крови – выявляет возбудителей малярии, жизненный цикл которых связан с разрушениями эритроцитов.
- Проба на тельца Гейнца – помогает обнаружить в мазке крови нерастворимый гемоглобин. Анализ осуществляется для подтверждения дефицита Г-6-ФДГ.
- Проба на серповидность эритроцитов – определяет изменение формы эритроцитов по мере снижения парциального давления кислорода в крови. Если тельца принимают форму серпа, то диагноз считается подтвержденным.
- Бактериологический посев крови – определяет виды циркулирующих в крови инфекционных агентов, которые связываются с тельцами и вызывают их разрушение.
- Миелограмма – результат пункции головного мозга. Позволяет обнаружить злокачественные заболевания. Также определяет разрастание эритроидного ростка, что свидетельствует о высоких темпах компенсаторной продукции эритроцитов.
Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
| B12-дефицитная анемия |
| Анемии, обусловленные нарушением синтеза утилизацией порфиринов |
| Анемии, обусловленные нарушением структуры цепей глобина |
| Анемии, характеризующиеся носительством патологически нестабильных гемоглобинов |
| Анемия Фанкони |
| Анемия, связанная со свинцовым отравлением |
| Апластическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия с неполными тепловыми агглютининами |
| Аутоиммунная гемолитическая анемия с полными Холодовыми агглютининами |
| Аутоиммунная гемолитическая анемия с тепловыми гемолизинами |
| Болезни тяжелых цепей |
| болезнь Верльгофа |
| Болезнь Виллебранда |
| болезнь Ди Гулъелъмо |
| болезнь Кристмаса |
| Болезнь Маркиафавы-Микели |
| Болезнь Рандю — Ослера |
| Болезнь тяжелых альфа-цепей |
| Болезнь тяжелых гамма-цепей |
| Болезнь Шенлейн — Геноха |
| Внекостномозговые поражения |
| Волосатоклеточный лейкоз |
| Гемобластозы |
| Гемолитико-уремический синдром |
| Гемолитико-уремический синдром |
| Гемолитическая анемия, связанная с дефицитом витамина Е |
| Гемолитическая анемия, связанная с дефицитом глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ) |
| Гемолитическая болезнь плода и новорожденного |
| Гемолитические анемии, связанные с механическим повреждением эритроцитов |
| Геморрагическая болезнь новорожденных |
| Гистиоцитоз злокачественный |
| Гистологическая классификация лимфогранулематоза |
| ДВС-синдром |
| Дефицит К-витаминзависимых факторов |
| Дефицит фактора I |
| Дефицит фактора II |
| Дефицит фактора V |
| Дефицит фактора VII |
| Дефицит фактора XI |
| Дефицит фактора XII |
| Дефицит фактора XIII |
| Железодефицитная анемия |
| Закономерности опухолевой прогрессии |
| Иммунные гемолитические анемии |
| Клоповое происхождение гемобластозов |
| Лейкопении и агранулоцитозы |
| Лимфосаркомы |
| Лимфоцитома кожи (болезнь Цезари) |
| Лимфоцитома лимфатического узла |
| Лимфоцитома селезенки |
| Лучевая болезнь |
| Маршевая гемоглобинурия |
| Мастоцитоз (тучноклеточный лейкоз) |
| Мегакариобластный лейкоз |
| Механизм угнетения нормального кроветворения при гемобластозах |
| Механическая желтуха |
| Миелоидная саркома (хлорома, гранулоцитарная саркома) |
| Миеломная болезнь |
| Миелофиброз |
| Нарушения коагуляционного гемостаза |
| Наследственная a-fi-липопротеинемия |
| Наследственная копропорфирия |
| Наследственная мегалобластная анемия при синдроме Леш — Найана |
| Наследственные гемолитические анемии, обусловленные нарушением активности ферментов эритроцитов |
| Наследственный дефицит активности лецитин-холестерин-ацилтрансферазы |
| Наследственный дефицит фактора X |
| Наследственный микросфероцитоз |
| Наследственный пиропойкилоцитоз |
| Наследственный стоматоцитоз |
| Наследственный сфероцитоз (болезнь Минковского-Шоффара) |
| Наследственный эллиптоцитоз |
| Наследственный эллиптоцитоз |
| Острая перемежающаяся порфирия |
| Острая постгеморрагическая анемия |
| Острые лимфобластные лейкозы |
| Острый лимфобластный лейкоз |
| Острый лимфобластный лейкоз |
| Острый малопроцентный лейкоз |
| Острый мегакариобластный лейкоз |
| Острый миелоидный лейкоз (острый нелимфобластный лейкоз, острый миелогенный лейкоз) |
| Острый монобластный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый эритромиелоз (эритролейкоз, болезнь Ди Гульельмо) |
| Отдельные формы лейкозов |
| Пароксизмалъная холодовая гемоглобинурия |
| Пароксизмальная ночная гемоглобинурия (болезнь Маркьяфавы-Микели) |
| Парциальная красноклеточная аплазия |
| Патологическая анатомия поражения оболочек |
| Плазмоклеточный острый лейкоз |
| Полиорганная недостаточность |
| Поражение нервной системы |
| Порфирии |
| Принципы разделения злокачественных и доброкачественных опухолей системы крови |
| Приобретенные геморрагические коагулопатии |
| Причины гемобластозов |
| Пролимфоцитарный лейкоз |
| Ретикулез (ретикулогистиоцитоз, нелипидный ретикулоэндотелиоз, болезнь Абта-Леттерера-Сиве) |
| Серповидно-клеточная анемия |
| Серповидно-клеточная анемия |
| Синдром Дайемонда — Блекфана |
| Сублейкемический миелоз |
| Т-клеточный лейкоз-лимфома взрослых |
| Талассемия |
| Талассемия |
| Тромбофилий, связанные с дефицитом антитромбина III |
| Тромбоцитопатии |
| Тромбоцитопении |
| Фолиеводефицитная анемия |
| Хроническая лучевая болезнь |
| Хронический лимфолейкоз |
| Хронический лимфолейкоз (хронический лимфоидный лейкоз) |
| Хронический лимфоцитарный лейкоз |
| Хронический мегакариоцитарный лейкоз |
| Хронический миелоидный лейкоз |
| Хронический миелолейкоз |
| Хронический моноцитарный лейкоз |
| Хронический моноцитарный лейкоз |
| Хронический эритромиелоз |
| Цитостатическая болезнь |
| Энтеропатии и кишечный дисбактериоз |
| Эритремия |
| Эритремия (истинная полицитемия, эритроцитоз, болезнь Вакеза) |
| Эритропоэтическая копропорфирия |
| Эритропоэтическая протопорфирия |
| Эритропоэтические уропорфирии |
| Ювенильный миеломоноцитарный лейкоз |
Особенности терапии
Лечение зависит от специфического механизма гемолиза.
На начальных этапах лечения аутоиммунного гемолиза, обусловленного наличием тепловых антител, эффективны кортикостероиды. Многократные гемотрансфузии могут вызывать избыточную аккумуляцию железа в организме, что требует применения хелатной терапии. В некоторых ситуациях необходимо выполнение спленэктомии, особенно если разрушение эритроцитов в селезенке является основной причиной гемолиза. По возможности спленэктомия выполняется через 2 недели после иммунизации вакцинами против пневмококка, Haemophilus influenzae и менингококка. При болезни холодовых агглютининов, рекомендуют избегать холода, иногда перед проведением переливания подогревают кровь. При длительно существующем гемолизе необходима заместительная терапия фолиевой кислотой.
Различные формы ГА имеют свои особенности и подходы к лечению. При всех вариантах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости – гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной анемии выполняется спленэктомия. Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям – введение антидотов.
Какие препараты используют:
- Витамины. Для поддержания организма, восстановления его функций, быстрого созревания эритроцитов.
- Антибиотики. По потребности. Если на то есть необходимость. Подбирают средства широкого спектра действия. Цефалоспорины, в исключительных случаях — фторхинолоны.
- При аутоиммунной форме патологического процесса нужно остановить гемолиз. Используют глюкокортикоиды. Вроде Преднизолона и аналогичных средств. Но короткими курсами. Длительно принимать их нельзя.
- Аутоиммунные разновидности болезни также требуют приема иммунодепрессантов. Мелкими курсами, как и в случае со стероидами.
Во время основного лечения состояние пациента мониторят постоянно. Иначе можно пропустить осложнения.
Что такое эритроциты?
Основными параметрами эритроцитов являются:
- форма двояковогнутого диска;
- средний диаметр — 7,2 – 7,5 мкм;
- средний объем — 90 мкм3;
- длительность «жизни» — 90 – 120 дней;
- нормальная концентрация у мужчин — 3,9 – 5,2 х 1012\л;
- нормальная концентрация у женщин — 3,7 – 4,9 х 1012\л;
- нормальная концентрация гемоглобина у мужчин — 130 – 160 г\л;
- нормальная концентрация гемоглобина у женщин — 120 – 150 г\л;
- гематокрит (соотношение форменных элементов крови к жидкой ее части) у мужчин — 0,40 – 0,48;
- гематокрит у женщин — 0,36 – 0,46.
B12-дефицитнойфолиеводефицитной анемиисистема белков, организованных в сеть, поддерживающую необходимую форму клеткиселезенки
Особенности структуры эритроцита
аденозинтрифосфатальфабетаРазличают следующие виды гемоглобина:
- гемоглобин А (HbA);
- гемоглобин А2 (HbA2);
- гемоглобин F (HbF);
- гемоглобин Н (HbH);
- гемоглобин S (HbS).
2дельтаталассемиисерповидноклеточной анемиирезус-фактораПо системе АВ0 различают следующие группы крови:
- агглютиногены (антигены на поверхности эритроцитов, которые при контакте с одноименными агглютининами вызывают осаждение красных кровяных телец) на поверхности эритроцитов отсутствуют;
- присутствуют агглютиногены А;
- присутствуют агглютиногены В;
- присутствуют агглютиногены А и В.
По наличию резус-фактора различают следующие группы крови:
- резус-положительная – 85% населения;
- резус-отрицательная – 15% населения.
тромбВторостепенными функциями эритроцитов являются:
- регуляция кислотно-щелочного равновесия крови посредством карбонатной буферной системы;
- гемостаз – процесс, направленный на остановку кровотечения;
- определение реологических свойств крови – изменение численности эритроцитов по отношению к общему количеству плазмы приводит к сгущению или разжижению крови.
- участие в иммунных процессах – на поверхности эритроцита находятся рецепторы для прикрепления антител;
- пищеварительная функция – распадаясь, эритроциты высвобождают гем, самостоятельно трансформирующийся в свободный билирубин. В печени свободный билирубин превращается в желчь, использующуюся для расщепления жиров пищи.
Жизненный цикл эритроцита
жидкой части клеткирибонуклеиновой кислотывитамина12тироксин, соматостатин, андрогены, эстрогены, кортикостероидымикроэлементовселен, железо, цинк, медь и др.лейкоцитамижелтухикишечникслизистые и кожные покровы оранжевого или красноватого цвета
В12 – дефицитная анемия
микрофлорыИз кровяного русла данный витамин поступает:
- в красный костный мозг для участия в синтезе эритроцитов;
- в печень, где происходит его депонирование;
- в центральную нервную систему для синтеза миелиновой оболочки (покрывает аксоны нейронов).
Причины В12-дефицитной анемии
Существуют следующие причины развития В12-дефицитной анемии:
- недостаточное поступление витамина В12 с пищей;
- нарушение синтеза внутреннего фактора Касла вследствие, например, атрофического гастрита, резекции желудка, рака желудка;
- поражение кишечника, например, дисбиоз, гельминтоз, кишечные инфекции;
- повышенные потребности организма в витамине В12 (быстрый рост, активные занятия спортом, многоплодная беременность);
- нарушение депонирования витамина вследствие цирроза печени.
Симптомы В12-дефицитной анемии
Клиническая картина В12 и фолиево-дефицитной анемии основывается на развитии у больного следующих синдромов:
- анемический синдром;
- желудочно-кишечный синдром;
- невралгический синдром.
|
|
|
|
Анемический синдром |
|
|
Желудочно-кишечный синдром |
Данные симптомы развиваются вследствие атрофических изменений слизистого слоя ротовой полости, желудка и кишечника. |
|
Невралгический синдром |
|
Диагностика В12-дефицитной анемии
В общем анализе крови наблюдаются следующие изменения:
- снижение уровня эритроцитов и гемоглобина;
- гиперхромия (выраженная окраска эритроцитов);
- макроцитоз (увеличенный размер эритроцитов);
- пойкилоцитоз (различная форма эритроцитов);
- при микроскопии эритроцитов выявляются кольца Кебота и тельца Жолли;
- ретикулоциты снижены или в норме;
- снижение уровня лейкоцитов (лейкопения);
- повышение уровня лимфоцитов (лимфоцитоз);
- снижение уровня тромбоцитов (тромбоцитопения).
гипербилирубинемияБольному могут быть назначены следующие инструментальные исследования:
- исследование желудка (фиброгастродуоденоскопия, биопсия);
- исследование кишечника (колоноскопия, ирригоскопия);
- ультразвуковое исследование печени.
Лечение В12-дефицитной анемии
Питание при В12-дефицитной анемии
|
|
|
|
Говяжья печень |
|
|
Свиная печень |
|
|
Куриная печень |
|
|
Осьминог |
|
|
Скумбрия |
|
|
Сардина |
|
|
Мясо кролика |
|
|
Говядина |
|
|
Свинина |
|
|
Баранина |
|
|
Треска |
|
|
Карп |
|
|
Голландский сыр |
|
|
Куринные яйца |
|
|
Сметана |
|
Медикаментозное лечениеМедикаментозное лечение назначается больному по следующей схеме:
- В течение двух недель больной ежедневно получает по 1000 мкг Цианокобаламина внутримышечно. За две недели у пациента исчезает неврологическая симптоматика.
- В течение последующих четырех – восьми недель больной получает по 500 мкг ежедневно внутримышечно для насыщения депо витамина В12 в организме.
- Впоследствии больной пожизненно получает внутримышечные инъекции один раз в неделю по 500 мкг.
Приобретённый вид
Гемолитическая анемия приобретённого типа, причины которой могут быть разными, также делится на виды:
- иммунная гемолитическая анемия;
- механическая;
- микроангиопатическая.
Иммунная
Аутоиммунная гемолитическая анемия у взрослого человека развивается из-за выработки аутоантител к антигенам эритроцитов. Острое развитие недуга проявляется одышкой, общей слабостью, ощущается сердцебиение, появляются болевые ощущения в области сердца, поясницы, повышается температура, может проявиться желтуха. Если иммунная гемолитическая анемия имеет хроническое течение, к этому состоянию добавляется увеличение селезёнки или печени. Для диагностики аутоиммунных анемий прибегают к пробе Кумбса. В свою очередь, иммунная гемолитическая анемия делится на несколько типов:
- Аутоиммунная гемолитическая анемия с антителами тепловыми чаще диагностируется у женского пола. Это заболевание подразделяют на лекарственное и идиопатическое, оно является осложнением гемобластозов. Помимо проявления основными признаками, при недуге наблюдаются спленомегалия, обмороки, болевые ощущения в области грудной клетки.
Аутоиммунная гемолитическая анемия в лёгкой форме не нуждается в терапии, при средней тяжести и тяжёлой лечение заключается на устранение причины развития данного заболевания. Так, в течение нескольких недель необходимо употреблять глюкокортикоиды, через определённое время дозировка лекарства должна быть снижена, затем на протяжении еще нескольких месяцев следует продолжать приём, при этом постепенно снижая дозировку. Такая терапия помогает поправить здоровье 80% пациентов, которым поставили диагноз иммунная гемолитическая анемия, но у половины из них через некоторое время происходит рецидив.
- Аутоиммунная гемолитическая анемия с антителами холодовыми имеет тесную связь с инфекциями, также лимфопролиферативным состоянием. К главному симптому недуга относят повышенную чувствительность к холоду. Так, при заболевании синеют и белеют пальцы конечностей, кончик носа, ушей. Иммунная гемолитическая анемия характеризуется расстройством периферического кровообращения.
- К болезни относят и пароксизмальную холодную гемоглобинурию. Такой вид считается редким и развивается в результате перенесённого вируса. Симптоматика даёт о себе знать лишь после пребывания на морозе. Приступ проявляется ознобом, лихорадкой, болью в спине, нижних конечностях, животе, голове, а также слабостью, гемоглобинурией. Главной задачей терапии считается предупреждение переохлаждения. Если недуг протекает в хронической форме, доктор назначает «Преднизолон», иммунодепрессанты.
К аутоимунной гемолитической анемии относится пароксизмальная ночная гемоглобинурия, для профилактики назначают Преднизолон
- Лекарственный тип развивается на фоне приёма медицинских средств, которые делят на группы. В первую входят лекарства, провоцирующие недуг, симптоматика схожа с аутоиммунным заболеванием типа с тепловыми антителами. Большинство пациентов страдают от данной болезни, образующейся в результате приёма «Метилдофа». Во вторую группу входят средства, абсорбирующиеся на эритроцитной поверхности – «Пенициллин» и другие антибиотики, схожие по структуре. К третьей группе относят препараты, которые провоцируют образование специфических антител IgM.
Механическая
Учёные рассматривают причины, по которым возникает малокровие данного типа:
- Во время эритроцитного движения по мелким сосудам, которые расположены над костными выступами, эритроциты подвергаются сдавливанию, другими словами, происходит маршевая гемоглобинурия.
- В процессе преодоления градиента давления на сердечных, сосудистых протезированных клапанах.
- Выполняя движение по мелким сосудам, стенки которых отличаются возможностью изменяться.
Данный тип даёт о себе знать после ходьбы, бега на протяжении длительного времени, выполнения тренировки по тяжёлой атлетике и каратэ. По медицинской статистике, около 10% пациентов с протезированными клапанами страдают от болезни. Лечить механический недуг просто. Для этого снижают дефицит железа, ограничивают физическую нагрузку.
Микроангиопатическая
Разновидность болезни возникает на фоне патологии стенок сосудов, гемолитико-уремического синдрома, а также при диссеминированном внутрисосудистом свёртывании. При терапии больному недугом следует прибегнуть к гемодиализу, глюкокортикоидам, плазмаферезу, свежезамороженной плазме.
Врачи постоянно напоминают, что легче заболевание предупредить, нежели лечить. Поэтому ведение здорового образа жизни поможет предотвратить развитие серьёзных болезней.
Почему возникает
К сожалению, даже определение вида гемолиза не всегда дает возможность предотвратить его прогрессирование у больных с данным диагнозом. Причины возникновения каждого из видов этого заболевания не всегда могут быть устранены, что и становится фактором усугубления симптоматики. Поэтому в отношении гемолитической анемии достаточно знать общие причины, которые потенциально способны вызвать или усилить гемолиз, независимо от его вида и происхождения. А они могут быть такими:
- Генетические и наследственные дефекты хромосом, которые кодируют информацию о структуре, ферментативной активности и правильности синтеза эритроцитов либо гемоглобина плода, ребенка или взрослого человека. В большинстве случаев аномальные гены передаются от здоровых или больных родителей, но не всем детям. Таким образом, врожденная гемолитическая анемия характеризуется избирательностью возникновения;
- Аутоиммунные и системные заболевания, проявляющиеся распространенным поражением соединительной ткани и сосудистого пространства (ревматоидный артрит, ревматизм, системная красная волчанка, различные варианты васкулита, тромбоцитопеническая пурпура, гломерулонефрит, склеродермия);
- Заболевания системы крови в виде различных типов лейкоза;
- Перенесенные вирусные и бактериальные инфекции любой локализации в острой или хронической форме;
- Опасные инфекционные заболевания (малярия);
- Контакт с токсическими химическими соединениями и промышленными ядами;
- Прием медикаментозных средств (антибиотики, сульфаниламиды, противовоспалительные средства, химиопрепараты);
- Массивные травмы, ожоги и оперативные вмешательства;
- Неправильное или переливание несовместимой по резус-фактору и групповой принадлежности крови или ее препаратов (плазма, эритроцитарная масса и т.д.);
- Резус-конфликтная беременность;
- Наличие искусственных протезов тканей, непосредственно контактирующих с кровью (клапаны сердца, сосудистые шунты);
- Врожденные пороки сердца и магистральных сосудов;
- Заболевания сосудов микроциркуляторного русла;
- Бактериальный эндокардит (воспаление внутреннего слоя сердца и клапанов);
- Амилоидоз внутренних органов на фоне любых тяжелых заболеваний.
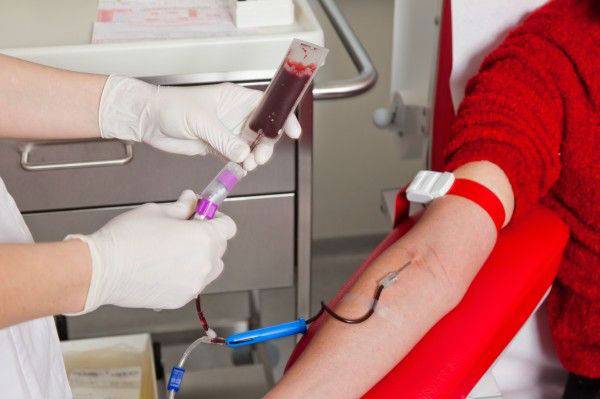 Неправильно перелитые компоненты крови – одна из причин тяжелой приобретенной гемолитической анемии
Неправильно перелитые компоненты крови – одна из причин тяжелой приобретенной гемолитической анемии
Лечение малокровия – лучшие способы
Лечение малокровия проводится противовоспалительными препаратами. Минимальные дозировки преднизолона (60-80 мг) назначаются при легкой степени заболевания. При средней и тяжелой стадии доза лекарства увеличивается до 150 мг.
Чтобы улучшить эффективность лечения лучше разделить дозировку на 3 приема. Стероидные противовоспалительные средства обладают побочными эффектами. Они угнетают деятельность гормонов коры надпочечников. Из-за этого лекарство вводится постепенно. Отменяется оно медленно.
Если резко отказаться от применения преднизолона, у человека может возникнуть кризис. Чтобы он не появился, в течение 5 дней пациенту назначается поддерживающая дозировка (2,5 мг).
При хроническом малокровии используется 20-25 мг преднизолона. По мере улучшения состояния пациента эритропоэз регулируется 5-10 мг препарата.
Удаление селезенки рекомендовано только тем пациентам, у которых противовоспалительное лечение не приводит к стойкой ремиссии болезни.
При выраженных состояниях вместе с преднизолоном применяются иммуномодуляторы (циклофосфамид, имуран, метотрексат). Глубокие кризы требуют переливания эритроцитарной массы.
Таким образом, диссеминированное разрушение эритроцитов – это опасная патология. Ее легко диагностировать, но сложно лечить.