Гипертоническая болезнь и перечень осложнений заболевания
Содержание:
В каких случаях гипертоническая болезнь сопровождается осложнениями
Под понятием «гипертония» подразумевается нарушения в сердечно-сосудистой системе, при котором артериальное давление поднимается до 140/90 ед. или выше, что значительно превышает показатели нормы.
Итак, чем опасно повышенное давление, и способны ли они привести к внезапному ухудшению здоровья человека? Если больной человек несерьезно относится к присутствию болезни, пренебрегает лечением, то гипертоническая болезнь может осложняться проявлением других патологических процессов.
В первую очередь мишенью повышенного АД становятся следующие органы:
- Сердце.
- Почки.
- Глаза.
- Головной мозг.
- Кровеносные сосуды.
При постоянных скачках кровяного давления происходят необратимые изменения в сердечно-сосудистой системе. В первую очередь начинают утолщаться стенки артерий, их структура становится более грубой, теряется первоначальная эластичность. В итоге этого нарушается работоспособность и других органов организма из-за несвоевременного поступления кровяной жидкости.
Вследствие некорректного кровотока клетки всего организма начинают испытывать дефицит кислорода и питательных веществ, необходимых для их полноценной жизнеспособности.
Плохое кровоснабжение органов и тканей становится причиной проявления различных осложнений, а вероятность возникновения которых пропорционально увеличивается возрасту гипертоника. Другими словами, чем старше человек, тем выше опасность их развития.
Наличие сопутствующих патологий

Помимо возраста степень риска негативных последствий зависит от характера течения гипертензии:
| Доброкачественная | Злокачественная |
| развивается медленно | прогрессирует очень быстро |
При второй форме болезни вероятность тяжелых клинических проявлений на порядок выше.
Кроме этого гипертония может осложняться при наличии у пациента следующих сопутствующих заболеваний:
- Пороки сердца.
- Атеросклероз.
- Сахарный диабет.
- Проблемы со зрением.
- Почечные нарушения.
- Хронические инфекции.
- Ночное апноэ.
- Проблемы с щитовидкой.
- Нарушение метаболизма.
Группы риска
Помимо присутствующих патологий риск развития усугубляющих факторов повышается у следующей категории людей:
- Работающие в экстренных условиях (вибрация, шум, повышенная ответственность, ночные дежурства и прочее).
- Возраст человека (мужчины после 40 лет и женщины после 50 лет), однако при наличии некоторых патологий в группу риска попадают и молодые люди.
- Гипертоники, злоупотребляющие алкогольной продукцией и страдающие никотиновой зависимостью.
- Испытывающие постоянные стрессовые ситуации, что не только ведет к негативным эмоциям, но и повышенному выбросу адреналина, способного оказывать негативное влияние на организм. Тем самым увеличивается вероятность проявления внезапных осложнений.
- Женщины, которые применяют гормональные контрацептивы для предупреждения беременности, но при этом у них присутствуют другие факторы риска.
- Пациенты, у которых организм испытывает длительный дефицит витамина D и магния, что также повышает вероятность внезапных осложнений со стороны ГБ.
- Работа на вредном производстве, где присутствует контакт с химическими веществами (кадмий, ртуть, мышьяк, свинец и прочее).
- Недостаточно подвижный образ жизни.
Помимо этого врачи выделяют и наследственную предрасположенность (у близких людей были инфаркты, гипертония или инсульты). Как показывают исследования, если оба родителя болели гипертонией с осложнениями, то у ребенка риск болезни составляет 57%.
Лечение
Лечение гипертонической болезни 2 степени слагается из медикаментозной терапии, правильного питания и применения народных методов. Всю эту лечебную тактику должен подобрать специалист и ни в коем случае нельзя заниматься самолечением.
Медикаментозная терапия включает в себя группы препаратов:
- ингибиторы АПФ – Эналаприл, Каптоприл, Лизиноприл;
- бета-адреноблокаторы – Тимолол, Метапролол, Анаприлин;
- диуретики – Гидрохлортиазид, Фуросемид, Лазикс;
- антагонисты к рецепторам ангиотензина – Лосартан, Варсартан, Кандесартан;
- блокаторы кальциевых каналов – Амлодипин, Нифедипин;
Медикаменты подбираются каждому больному после полного обследования с учетом его индивидуальных особенностей. Нельзя заменять аналогами предписания врача, в случае если фармацевт в аптеке предлагает другой препарат. Так как, подбирая тот или иной препарат, учитываются факторы его воздействия и осложнения.
Медикаментозная терапия построена на нескольких критериях:
- лекарственные препараты необходимо принимать каждый день в одно и тоже время, не пропуская прием;
- строго придерживаться назначенной дозировки;
- при стабильном повышении артериального давления нужно сообщить врачу для корректировки лечения;
- выходя куда-либо из дома, следует брать с собой экстренные препараты;
- ежедневно контролировать динамику кровяного давления.
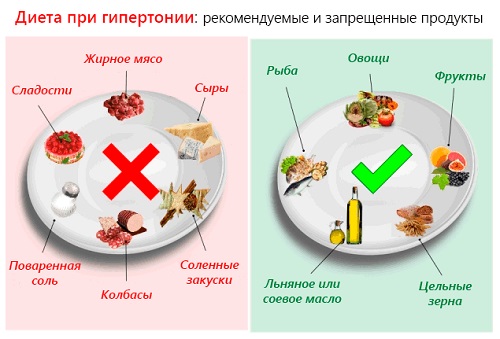
Больным с гипертонической болезнью 2 степени требуется здоровое питание с некоторыми ограничениями. В перечень запрещенных продуктов входит:
- спиртные напитки;
- жирные блюда;
- кондитерские сладкие изделия;
- острая и копченая еда;
- кофе и кофеинсодержащие напитки;
- соль;
- еда из категории фаст-фуда.
Очень полезно будет употребление овощных супов, постного мяса, каш из различных круп (овсяная, пшенная, гречневая), молочной продукции (кефир, ряженка, йогурт, сыр, творог), свежих фруктов и овощей. Обязательно необходимо введение в рацион орехов, чеснока, петрушки, компота. За сутки объем выпитой жидкости не должен превышать 1,5 литра.
Народная медицина
Существует множество полезных рецептов из области народной медицины, которые имеют хороший терапевтический эффект в динамике болезни. Но не стоит забывать, что разрешение на их использование должно быть согласовано с лечащим врачом.
Чаще применяются растения, обладающие седативными свойствами. Успокаивая организм, они также способны понизить артериальное давление. К таким рецептам относят:
- Отвар из трав валерианы, пустырника и боярышника. Необходимо взять в равных пропорциях каждого растения в сухом виде и заварить вскипяченной водой. Дать настояться 20 минут и пить в течение дня за полчаса до еды.
- Ягоды калины. Сок из ягод в количестве 1 стакан пить в несколько приемов в течение дня.
- Клюква. Взять в одинаковой пропорции ягоды клюквы и сахар. Все перетереть и этот состав принимать по 1 столовой ложке 3 раза в день за полчаса до еды. Курс длится 3 недели, затем делается перерыв в одну неделю и снова трехнедельный прием смеси.
- Настойка. Необходимо взять по 200 грамм свежего свекольного и морковного сока, 250 грамм меда, 100-150 грамм клюквы, 100 мл спирта или водки. Все ингредиенты перемешать и дать настояться в течение 3 суток в темном прохладном месте. Готовую настойку принимать 3 раза в день по 1 столовой ложке до еды.
- Чесночная настойка. Взять 2 большие головки чеснока, измельчить и залить 250 мл спирта. Настоять в темном прохладном месте 2 недели и употреблять по 20 капель 3 раза в день за 30 минут до еды.
Гипертоникам вместо чая можно длительно пить отвары из шиповника, мелиссы, пустырника, плодов боярышника, калины, рябины, свежие соки из клюквы, брусники, черники. Употребление в пищу цитрусовых, меда и зеленого чая будет полезным не только для лечения, но и для профилактики гипертонии.
Классификация заболевания – схема
Патогенез гипертонической болезни – схема форм патологии и значений при их развитии:
- При мягкой форме – систолическое 140-180, диастолическое — 90-105;
- При умеренной форме – систолическое 180-210, диастолическое — 105-120;
- При запущенной форме – систолическое более 210, диастолическое — более 120.
Стадии гипертонической болезни:
- Первая стадия – артериальное давление повышается кратковременно, быстро приходит в норму при благоприятных для этого условиях;
- Вторая стадия – высокое артериальное давление уже имеет стабильность, пациенту необходим постоянный прием лекарственных средств;
- Третья стадия — развиваются осложнения артериальной гипертензии, изменения происходят в сосудах и внутренних органах — сердце, мозге головы, почках.
На второй стадии гипертонической болезни пациенту необходим постоянный прием лекарственных средств.
Распознать начало болезни можно по развитию начальных симптомов, на фоне переутомления или стресса пациента могут беспокоить:
- Боли в голове и головокружения, чувство тяжести;
- Приступы тошноты;
- Частая тахикардия;
- Ощущение беспокойства.
Когда болезнь переходит во вторую стадию, симптомы проявляются чаще, их появление проходит в виде гипертонических кризов. Гипертоническими кризами называют резкие и неожиданные приступы болезни.
Патология на третьей стадии отличается от первых двух поражением внутренних органов, они проявляются в виде кровоизлияний, нарушений зрения, почечных болезней. Для диагностирования артериальной гипертензии достаточно обычного тонометра.
Симптомы
Классификация артериальной гипертензии по стадиям необходима для назначения адекватного лечения. Кроме того, это помогает врачам предположить, насколько поражен тот или иной орган-мишень, и определить риск развития серьезных осложнений. Основным критерием для выделения стадий гипертонии являются показатели давления. Подтвердить диагноз помогают симптомы заболевания. На каждой из стадий отмечаются определенные проявления артериальной гипертензии. Заподозрить ее помогают и общие признаки гипертонии:
- головокружение;
- головная боль;
- онемение пальцев;
- ухудшение работоспособности;
- раздражительность;
- шум в ушах;
- потливость;
- боли в сердце;
- носовые кровотечения;
- расстройства сна;
- нарушения зрения;
- периферические отеки.
Эти симптомы на определенной стадии гипертонической болезни наблюдаются в разных сочетаниях. Нарушение зрения проявляются в виде пелены или «мушек» перед глазами. Головная боль чаще отмечается в конце дня, когда уровень артериального давления находится на своем пике. Часто она появляется и сразу после пробуждения. Из-за этого головную боль иногда списывают на обычный недосып. Некоторые отличительные черты болевого синдрома:
- может сопровождаться ощущением давления или тяжести в затылке;
- иногда усиливается при наклоне, повороте головы или при резких движениях;
- может вызывать отечность лица;
- никак не связан с уровнем артериального давления, но иногда указывает на его скачок.
1 стадии
Гипертоническая болезнь первой стадии диагностируется, если давление находится в пределах 140/90–159/99 мм рт. ст. Оно может сохраняться на таком уровне в течение нескольких дней или недель подряд. Давление понижается до нормальных значений при благоприятных условиях, например, после отдыха или пребывания в санатории. Симптомы на первой стадии гипертонии практически отсутствуют. Пациенты имеют лишь жалобы на:
- нарушения сна;
- боли в голове и сердце;
- повышение тонуса артерий глазного дна.
2 стадии
Если на первой стадии гипертонии не было проведено лечение, то давление начинает повышаться еще сильнее и уже находится в пределах 160/100–179/109 мм рт. ст. Состояние не нормализуется без лекарственных средств даже после отдыха. Среди симптомов гипертонической болезни на второй стадии появляются:
- одышка при нагрузке;
- головная боль;
- головокружение;
- плохой сон;
- стенокардия.
Гипертонический криз – уже не такое редкое явления, как на первой стадии гипертонии. Из-за этого повышается риск развития инсульта и других серьезных осложнений. Кроме того, гипертоническая болезнь 2 стадии вызывает первые симптомы поражения органов-мишеней, которые обнаруживаются на ЭКГ и УЗИ. Во время диагностики у пациента обнаруживаются:
- белок в моче;
- сужение артерий в сетчатке глаз;
- увеличение креатинина в моче;
- гипертрофия левого желудочка.
3 стадии
Превышение артериального давления уровня в 180/110 мм рт. ст. говорит о третьей стадии гипертонической болезни. Она считается самой тяжелой из всех – даже прием таблеток не всегда дает положительный результат. Гипертоническая болезнь на этом этапе вызывает следующие симптомы:
- ухудшение памяти;
- снижение зрения;
- нарушение сердечного ритма;
- головная боль;
- одышка при физических нагрузках;
- стенокардия;
- головокружение.
Сильно страдают и органы-мишени, особенно сердце, головной мозг, почки и глаза. У пациента может развиться сердечная или почечная недостаточность. Дополнительно снижается сократительная способность сердца, проводимость импульсов в миокарде. Гипертонические кризы случаются часто, поэтому резко возрастает риск инфаркта и инсульта. Для нормализации давления иногда приходится принимать сразу несколько лекарственных средств.
Гипертоническая болезнь
Этиология:
- Наследственная предрасположенность. Те, чьи родственники страдали гипертонической болезнью, имеют большую предрасположенность к развитию ГБ.
Мембранный дефект — особенность строения клеточных мембран, при которой проницаемость мембраны для Na повышается вместе со скоростью выхода из клеток К и Са. В результате происходит потеря клетками К и Са, повышается чувствительность ГМК к катехоламинам, что, вместе с повышением внутриклеточного Na (делает клетку чувствительной для факторов роста) ведет к гипертрофии и пролиферации ГМК.
- Стресс. Стресс способствует активации симпатоадреналовой системы, что сопровождается увеличением АД и ЧСС. При этом парасимпатические влияния на сердце ингибируются.
- Курение. Оказывает стимулирующее влияние на симпатическую нервную систему, нарушает функцию эндотелия и активирует эндотелиальные вазоконстрикторные факторы.
- Метаболический синдром – андроидное ожирение, резистентность к инсулину, гиперинсулинемия, нарушение липидного обмена.
- Гиподинамия. Приводит к снижению адаптационных возможностей важнейших систем организма.
- Особенности питания, избыточная масса тела, высокий ИМТ.
- Повышенная чувствительность к потреблению Na. При этом отмечается задержка ионов Na в организме, что обуславливает подъем АД.
- Алкоголь. Снижает чувствительность барорецепторов аорты и синокаротидной зоны.
- Климатические факторы. В некоторых случаях АГ может развиваться у молодых людей в среднем через 5 лет их пребывания на севере.
- Пол и возраст. У женщин до 45 лет показатели АД ниже чем у мужчин. Рост показателей у женщин приходится на возраст 40-59 лет.
- Синдром обструктивного ночного апноэ.
- Некоторые производственные вредности (шум, вибрация).
Прессорные:
- Кратковременного действия (барорецепторные и хеморецепторные рефлексы, САС, реакция ЦНС на ишемию)
- Промежуточного действия (релаксация напряженных сосудов, изменения транскапиллярного обмена, РАС)
- Длительного действия (альдостероновый, вазопрессиновый, почечно-обьемный механизм)
Депрессорные:
- Простагландины
- Калликрекин-кининовая
- Эндотелиальный релаксирующий фактор (NO)
- Предсердный натрийуретический пептид
Гемодинамические факторы:
Существуют несколько патогенетических вариантов:
- Повышение МОК, не сопровождающееся адекватным снижением ОПСС и ОЦК
- Повышение ОПСС без адекватного снижения МОК и ОЦК
- Одновременное повышение МОК и ОПСС
- Увеличение ОЦК, связанное с задержкой Na и воды в организме
Нейрогенные факторы:
- Повышение ЧСС ведет к повышению МОК
- Стимуляция альфа-адренорецепторов ведет к росту ОПСС
- Вазоконстрикция увеличивает преднагрузку и МОК
Ренин-ангиотензин-альдостероновая система:
Ангиотензин 2:
- Повышает тонус ГМК сосудов
- Облегчает передачу импульса в симпатических ганглиях
- Стимулирует синтез и высвобождение альдостерона
- Стимулирует высвобождение и ингибирует обратный захват норадреналина нервными окончаниями
- Стимулирует выработку вазопрессина и простагландина Е2
- Увеличивает оцк
Эндотелиальная дисфункция:
- Нарушается сигнальная система G-белков
- Снижается секреция NO
- Увеличивается секреция активных форм кислорода
- Снижается реактивность эндотелия к NO, эндотелиальным факторам деполяризации
Как лечить гипертонию 2 степени
Подход к лечению гипертонии 2 стадии носит комплексный характер. Пациенту назначают специальные таблетки и щадящую диету. Из рациона обязательно исключаются кофе, соль, крепкий чай. Гипертоникам необходима умеренная физическая активность, например, ежедневные прогулки на свежем воздухе. Под контроль нужно взять и эмоциональное состояние
Для нормализации давления очень важно отказаться от вредных привычек
Диагностика
Перед началом лечения обязательно необходима диагностика гипертонической болезни. Врач должен определить причину сужения просвета сосудов, чтобы назначить адекватную терапию. Часто перед серьезными обследованиями пациента для окончательного клинического диагноза ему необходимо ежедневно измерять давление тонометром и записывать результаты, чтобы затем показать их специалисту. Гипертоническая болезнь на 2 стадии подтверждается на основании следующих методов диагностики:
- ЭхоКГ;
- ЭКГ;
- анализа мочи;
- анализа крови;
- ультразвукового исследования на определение заболеваний почек, печени, эндокринных желез, поджелудочной;
- исследования сосудов головного мозга;
- допплерографии.
Схемы лечения
Нельзя заниматься самолечением, ведь гипертонический криз 2 степени является переходной стадией к более сложной форме гипертензии. Такая вольность может довести пациента до инвалидности. Только врач определяет схему лечения пациента. Для каждого она будет индивидуальной. Терапия носит комплексный характер. Она предполагает применение медикаментозных препаратов, которые воздействуют сразу на несколько механизмов развития повышенного давления
Важно четко соблюдать временные показатели и принимать лекарства непрерывно
Доктор обязан учесть специфику каждого назначаемого антигипертензивного препарата, их противопоказания. Во время лечения пациент находится под пристальным мониторингом, чтобы отслеживать эффективность терапии. При расписывании самой схемы врач учитывает:
- возраст пациента;
- склонность к гиподинамии;
- нарушения эндокринной системы (сахарный диабет, лишний вес);
- сердечную недостаточность (тахикардия, аневризма аорты, стенокардия, дисфункция сердца);
- сбой работы органов-мишеней;
- уровень холестерина в крови.
Диета
Ключевым моментов лечения 2 стадии гипертонической болезни является переход на правильное питание. Особенно это касается пациентов с лишним весом. Они должны следить за:
- содержанием животных жиров в рационе;
- калорийностью питания;
- употреблением возбуждающих напитков;
- количеством соли в рационе.
Для стабилизации веса необходимо исключить из рациона вредные продукты, такие как мучное, жареное, жирное, соленое и копченое. Пищу нужно варить, тушить, запекать или обрабатывать паром. На протяжении дня должно быть 4-5 трапез. Оптимальный вариант – 3 основных приема пищи и 2 легких перекуса. Рацион рекомендуется составить из следующих продуктов:
- овощей;
- фруктов;
- постного мяса и рыбы;
- круп;
- зелени;
- молока и кисломолочных продуктов.
Во время лечения гипертонии требуется полностью отказаться от соли или максимально ограничить ее количество. Натрий вызывает задержку в организме жидкости. Это приводит к сужению сосудов, нарушению кровообращения и повышению артериального давления. Кроме того, увеличивается масса тела, появляются отеки. Полные люди чаще страдают даже не от объемов жира, а от лишней жидкости. Отказаться гипертоникам придется от солений, маринадов и консервированных продуктов.
Диагностика артериальной гипертонии
Для диагностики артериальной гипертонии проводятся обязательные лабораторные исследования: общий анализ мочи и крови. Определяется уровень креатинина в крови с целью исключения поражения почек, уровень калия в крови с целью выявления опухолей надпочечников и стеноза почечной артерии. В обязательном порядке проводят анализ крови на содержание глюкозы.
Электрокардиограмма проводится для объективного анализа течения артериальной гипертонии. Так же определяется уровень общего холестерина в сыворотке крови, холестерина липопротеинов низкой и высокой плотности, содержание мочевой кислоты, триглицеридов. Эхокардиография, проводится для определения степени гипертрофии, миокарда левого желудочка сердца и состояние его сократительной способности.
Назначается исследование глазного дна окулистом. Выявление изменений в сосудах и мелких кровоизлияний могут свидетельствовать о наличии гипертонии.
Кроме основных лабораторных иследований назначается дополнительная диагностика это УЗИ почек и надпочечников, рентгенография грудной клетки,УЗИ почечных и брахиоцефальных артерий.
Пациенты, имеющие сахарный диабет сдают анализы на определение микро альбумина в моче.
При подтверждении диагноза проводится дальнейшее углубленное обследование для оценки тяжести заболевания и назначения адекватного лечения. Такая диагностика нужна для оценки функционального состояния мозгового кровотока, миокарда, почек, выявления концентрации в крови кортикостероидов, альдостеронов, активности ренина; Назначается магнитно-резонансная томография или компьютерная томография головного мозга и надпочечников, а также брюшная аортография.
Диагностика артериальной гипертонии значительно облегчается, в том случае, если пациент имеет информацию о случаях такого заболевания в семье у близких родственников. Это может говорить о наследственной предрасположенности к заболеванию и потребует пристального внимания к состоянию своего здоровья даже в том случае, если диагноз не подтвердится.
Для правильной диагностики важно регулярное измерение артериального давления у больного. Для объективной диагностики и контроля за течением болезни очень важно регулярно самостоятельно проводить измерение давления
Самоконтроль, кроме прочего, дает положительный эффект от проведения лечения, т.к. дисциплинирует пациента.
Медики не рекомендуют для измерения артериального давления использовать приборы, измеряющие давление в пальце или на запястье
При измерении артериального давления автоматическими электронными приборами важно строго придерживаться соответствующих инструкций
Измерение артериального давления с помощью тонометра достаточно простая процедура, если проводить ее правильно и соблюдать необходимые условии, даже если они вам кажутся мелочным.
Измерять уровень давления следует через 1-2 часа после еды, через 1 час после употребления кофе или курения. Одежда не должна стягивать руки и предплечья. Рука, на которой проводится измерение, должна быть освобождена от одежды.
Очень важно проводить измерение в спокойной и удобной обстановке с комфортной температурой. Стул должен быть с прямой спинкой, поставьте его рядом со столом
Расположитесь на стуле так, чтобы середина манжеты на предплечье находилась на уровне сердца. Спину прислоните к спинке стула, не разговаривайте и не скрещивайте ноги. Если вы перед этим двигались или работали, отдохните не менее 5 мин.
Манжету наложите таким образом, чтобы ее край был на 2,5 -3 см. выше локтевой впадины. Накладывайте манжету плотно, но не туго, чтобы между манжетой и рукой мог свободно проходить палец. Необходимо правильно нагнетать воздух в манжету. Нагнетать следует быстро, до появления минимального дискомфорта. Сдувать воздух нужно со скоростью 2 мм рт. ст. в секунду.
Регистрируется уровень давления, при котором появился пульс, а затем уровень, при котором пропал звук. Мембрана стетоскопа располагается на точке максимальной пульсации плечевой артерии, обычно чуть выше локтевой ямки на внутренней поверхности предплечья. Головка стетоскопа не должна касаться трубок и манжеты. Следует, также, плотна приживать мембрану к коже, но не давить. Появление звука пульса, в виде глухих ударов показывает уровень систолического артериального давления, исчезновение звуков пульса – уровень диастолического давления. Для достоверности и во избежание ошибок, исследование следует повторить, как минимум, 1 раз через 3-4 минуты, попеременно, на обеих руках.