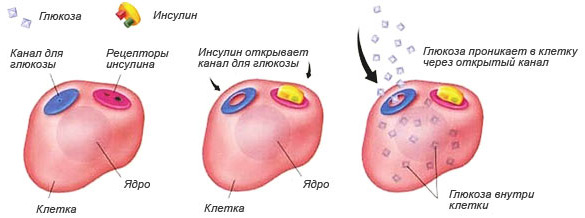
Инсулиновая резистентность
Содержание:
- Инсулинорезистентность, поликистоз и бесплодие
- Инсулинорезистентность и плохое здоровье
- Симптоматика
- Лечение инсулинорезистентности
- В чем опасность
- Какие анализы нужно сдать, чтобы определить инсулинорезистентность
- Тренировки против инсулинорезистентности
- Эффект от введения инъекций
- Причины возникновения инсулинрезистентности
- Что такое Инсулинорезистентность
Инсулинорезистентность, поликистоз и бесплодие
Лишний вес может мешать наступлению беременности
Иногда сложно поверить, как проблема с одним гормоном может негативно сказываться на балансе другого гормона. В гинекологии такая ситуация, к сожалению, распространена, когда инсулин – гормон, не имеющий прямого отношения к женскому здоровью и способности иметь детей, влияет на столь хрупкую и важную для каждой женщины систему.
Самая четкая связь прослеживается между наличием проблем с инсулином и возникновением синдрома поликистозных яичников.
Причины патологии
Это женское заболевание достаточно распространено и имеет две причины возникновения.
Таблица №4. Причины возникновения синдрома поликистозных яичников:
| Особенности возникновения | У кого диагностируется | Суть заболевания |
| Первичная проблема | Обнаруживается у девушек без проблем с лишним весом, так как развитие не имеет связи с невосприимчивостью к инсулину. | Поликистоз формируется по причине вирусных и бактериальных инфекций, которыми болела женщина. Чаще всего такая проблема возникает, если инфекция была перенесена в подростковом периоде. |
| Вторичная проблема | Диагностируется у девушек и женщин с лишним весом. | Проблема возникает, когда присутствует резистентность к инсулину типа А, суть которой в нарушении передачи импульса при воздействии инсулина в пострецепторном пространстве. |
Особенности патологии
Каждый менструальный цикл яйцеклетка созревает в отдельном фолликуле, в редких случаях созревает более одной клетки.
Бесплодие и синдром поликистозного яичника имеют непосредственную связь. При данной патологии процесс созревания яйцеклетки не доходит до конца. Фолликул готовится, но у него не получается выпустить материнскую клетку на свободу. В результате клетка остается внутри фолликула, а он сам не имеет возможности рассосаться, так формируется киста.
Запертая в фолликуле яйцеклетка не имеет возможности соединиться с мужской клеткой и беременность не может наступить.
Когда из цикла в цикл процесс созревания клетки не доходит до конца, у женщины в яичнике диагностируются множественные кисты. В некоторых случаях поликистоз дает о себе знать отсутствием регулярных менструаций, в такой ситуации тест на беременность не будет положительным, пока не будет проведено необходимое обследование и не будет назначена правильная терапия.
Лечение проблемы
Во время беременности риск возникновения нечувствительности увеличивается
Помочь прояснить проблему и назначить лечение может врач гинеколог-эндокринолог, специалист, который имеет большее представление о зависимости половых гормонов от других гормонов тела женщины.
В том, что беременность на наступает виноваты две патологии – инсулинорезистентность и поликистоз, значит лечение будет иметь две направленности:
Лечение нечувствительности к инсулину. Для нормализации в крови уровня глюкозы и инсулина назначаются специальные препараты. Лечение обязательно дополняется введением спорта, назначением лечебной диеты и коррекцией образа жизни в целом. Препараты рекомендуют принимать до наступления беременности, иногда их не отменяют даже при наступлении беременности, решение принимается врачом.
Восстановление гормонально фона женщины и регулярности цикла
Важно возобновить нормальный процесс жизнедеятельности яйцеклетки. Она должна быть способной выйти из фолликула, слиться со сперматозоидом и успешно имплантироваться для правильного формирования и нормального вынашивания плода
Очень важно обеспечить гормональной поддержкой все процессы, связанные с появлением новой жизни. Поэтому гормональная терапия начинается задолго до наступления беременности, продолжается до момента, пока это будет необходимо. Чаще всего гормональные препараты женщины принимают до 16-20 недель.
При решении проблемы с отсутствием желанной беременности, очень многое зависит от настроя самой женщины. Она должна выполнять все указания врача, о приеме препаратов, режиме питания
Так же важно сохранять психологически правильный настрой, часто, чем больше женщина жаждет беременности, тем труднее она наступает
Парам в ожидании беременности нужно набраться терпенияРезистентность не приговор
При некоторых проблемах со здоровьем, врач может заподозрить проблему с балансом сахара и инсулина в крови. Для прояснения состояния помогут лабораторные анализы, в частности индекс инсулинорезистентности.
Норма данного показателя позволит понять, как у человека обстоят дела с усвояемостью глюкозы тканями. Если причиной недомоганий является нечувствительность, то перед тем, как начать бороться с этой патологией, больному придется разобраться, что такое резистентность к инсулину и каковы причины возникновения.
Инсулинорезистентность и плохое здоровье
Проблема для здоровья связана не с самим гормоном инсулином, а с развитием резистентности у клеток тела к этому гормону. В большинстве случаев люди не ощущают этот сбой в организме и их мозг не получает сигналы о том, что инсулин усиленно пытается «рассказать» о высоком уровне глюкозы в крови.
При таком состоянии, когда глюкоза не может попасть внутрь клеток, возникает чувство голода. Вы начинаете есть и начинает вырабатываться инсулин, но тело не реагирует на этот гормон и вы не ощущаете насыщение. Тогда организм предлагает вам съесть немного больше, хотя вы уже могли скушать достаточно большой объем пищи. Просто гормон инсулин не работает, и вы не ощущаете, что насытились. Вот по такой схеме и развивается ожирение, когда потребляемая энергия гораздо превышает энергетические потребности тела.(2)
В одном эксперименту у крыс были удалены инсулиновые рецепторы в мозгу, и эти крысы всё ели и ели, пока у них не развилось крайнее ожирение. Когда крыс кормили пищей с высоким содержанием жиров, то резистентность к инсулину быстрее развилась в тканях жировой прослойки и печени, чем в мышечной ткани.(3)
ХРОНИЧЕСКОЕ ВОСПАЛЕНИЕ ЖИРОВОЙ ТКАНИ ПРИВОДИТ К РАЗВИТИЮ РЕЗИСТЕНТНОСТИ К ИНСУЛИНУ
Существует тесная связь между резистентностью к инсулину и накоплению жира в печени.(4) Многими исследованиями было показано, что резистентность к инсулину напрямую связана с развитием неалкогольной жировой болезнью печени.(5) При таком состоянии в крови резко увеличивается количество свободных жирных кислот.(6)
При инсулинорезистентности и диабете окружность талии и бедер (классические показатели резистентности к инсулину) отрицательно связаны с количеством мышечных волокон 1-го типа в организме. Одним словом – жир замещает мышечную ткань.(7)
У людей, которые находятся пока в состоянии преддиабета, уже существенно повышаются риски развития сердечно-сосудистых заболеваний.(8)
Большинство людей с развитием инсулинорезистентности и увеличением веса тела демонстрируют увеличение уровня фактора некроза опухоли альфа ФНО-а.(9) Известно, что ФНО-а блокирует способность инсулина оказывать свое воздействие на рецепторы к этому гормону. Кроме того начинается рост еще одного воспалительного фактора NF-kB. Таким образом замыкается порочных круг воспаления.(10)
Однако, такой противовоспалительный цитокин IL-10 способен противодействовать развитию резистентности к инсулину, вызванной воспалительным цитокином IL-6.(11)
Симптоматика
Диагностика этого патологического процесса затруднительна, так как длительное время она может протекать вовсе бессимптомно. Кроме этого, присутствующие клинические проявления носят скорее неспецифический характер, поэтому многие больные не обращаются своевременно за медицинской помощью, списывая плохое самочувствие на усталость или возраст.
Тем не менее подобное нарушение в работе организма будет сопровождаться следующими клиническими признаками:
- сухость во рту, несмотря на постоянную жажду и употребление большого количества жидкости;
- избирательность в еде – в большинстве случаев у таких больных меняются вкусовые предпочтения, их «тянет» на сладкую пищу;
- головные боли без видимой на то причины, изредка головокружения;
- повышенная утомляемость, даже после продолжительного полноценного отдыха;
- раздражительность, агрессивность, что будет обусловлено недостаточным количеством глюкозы в головном мозге;
- учащённое сердцебиение;
- частые запоры, которые не обусловлены режимом питания;
- повышенное потоотделение, особенно в ночное время суток;
- у женщин – нарушение менструального цикла;
- абдоминальное ожирение – скопление жира вокруг плечевого пояса и в области живота;
- красные пятна на груди и шее, которые могут сопровождаться зудом. Шелушения и тому подобной дерматологической симптоматики нет.
Помимо внешней этиологической картины, о наличии такого симптома будут свидетельствовать и отклонения от нормы показателей при БАК:
- уменьшается концентрация «хорошего» холестерина;
- количество триглицеридов выше нормы на 1,7 ммоль/л;
- количество «плохого» холестерина выше нормы на 3,0 ммоль/л;
- появление белка в моче;
- количество глюкозы в крови натощак превышает норму на 5,6–6,1 ммоль/л.
Симптомы инсулинорезистентности
При наличии вышеописанной клинической картины следует незамедлительно обращаться за медицинской помощью. Самолечение, в этом случае, не только неуместно, но и крайне опасно для жизни.
Лечение инсулинорезистентности
Восстановительный курс в данном случае должен быть комплексным. Лечение включает в себя несколько мероприятий, а именно снижение веса, соблюдение диеты и применение определенных лекарственных средств. Именно это позволит снизить показатели сахара, нормализовать переработку инсулина. Для того чтобы определиться с тем, как лечить резистентность к инсулину, необходимо проконсультироваться со специалистом.
Какие препараты помогут?
Лечение патологического состояния может осуществляться с применением лекарственных средств. В перечне основных медикаментов находятся такие наименования, как Метформин (Глюкофаж), Акарбоза, а также Тиазолидиндионы и Троглитазон. Необходимо коротко рассказать о каждом из этих средств, нормализующих индекс инсулинорезистентности.
Метформин традиционно применяется в процессе лечения диабета 2 типа
Специалисты обращают внимание на то, что:
- он оказывает два действия, которые дают возможность контролировать соотношение глюкозы в крови;
- Метформин создает препятствия для выведения печенью глюкозы в кровь и увеличивает восприимчивость мышечных и жировых клеток к компоненту. За счет этого из крови удаляется большее количество глюкозы;
- представленным алгоритмом воздействия данный препарат уменьшает уровень инсулина в крови. Это же способствует уменьшению нагрузки на область поджелудочной железы.
Следующий препарат (Акарбоза) позволяет замедлить абсорбцию сахара в области кишечника, что уменьшает потребность в гормональном компоненте после употребления. Многочисленные исследования доказали, что лекарственное средство может снизить вероятность формирования сахарного диабета 2 типа на 25%.
Тиазолидиндионы — это совершенно другой класс лекарственных средств, увеличивающих восприимчивость к инсулину. В данном перечне находится Пиоглитазон (Актос) и Росиглитазон (Авандия). Данные препараты не назначаются для постоянного применения. Это объясняется токсическим поражением печени, которое требует периодического мониторинга анализов крови в связи с состоянием указанного органа.
Еще одним средством, применяемым крайне редко на сегодняшний день, является Троглитазон. Это также связано с существенной токсичностью для печени. В то же время Троглитазон зарекомендовал себя как один из наиболее эффективных препаратов для представительниц женского пола с гестационным диабетом. Учитывая неоднозначность такого решения, согласование со специалистом является обязательным.
Питание и диета
Основу рациона при резистентности к инсулину должны составить фрукты, овощи, цельные зерна, орехи, рыба, бобовые, а также постное мясо. С целью обеспечения сбалансированного питания рацион вполне может дополняться витаминами, микроэлементами, некоторыми пищевыми добавками, которые изготавливаются на основе пищевых волокон
Для того чтобы питание при инсулинорезистентности было корректным, очень важно:
- сократить соотношение легкоусвояемых углеводов (сахар, конфеты, шоколад), их количество не должно быть больше 30% от суточного количества калорий;
- жиры тоже должны ограничиваться соотношением до <10% от ежесуточного калоража;
- употреблять свежие сезонные овощи и фрукты, потому что они обеспечивают клетчаткой и витаминами;
- обезжиренные молочные наименования незаменимы для обеспечения человеческого организма кальцием и укрепления костей.
В то же время не рекомендуется использовать жирные молочные продукты, потому что пища с повышенным соотношением жиров может ухудшить резистентность к инсулину. Как уже отмечалось ранее, должны употребляться и орехи, которые содержат клетчатку, белок и полезные жиры. Диета при инсулинорезистентности окажется полноценной при употреблении определенных видов рыбы, например, лосось, сельдь, скумбрия или сардина.
Дело в том, что последние являются естественным источником «хороших» жиров, которые наиболее полезны для сердечно-сосудистой системы. Постное мясо или бобовые являются уникальным источником получения белка.
В чем опасность
Какие последствия инсулинорезистентности? Стоит ли бить тревогу, увидев в медицинской карточке такой диагноз? В любом случае, паника – не лучшее решение. Но метаболический синдром действительно опасен и требует незамедлительного лечения.
Он приводит к нарушению функционирования всех систем и органов организма, но больше всего сказывается на репродуктивной и кровеносной системах. Исследования показывают, что заболевание приводит к склерокистозу яичников, импотенции, неспособности испытать оргазм у женщин.
Резистентность к инсулину также провоцирует болезнь Альцгеймера и другие проблемы с мозговой деятельностью. При высоком давлении метаболический синдром особенно опасен и может привести к развитию атеросклероза, а в дальнейшем – к инфаркту, инсульту, множествам проблем, связанных с плохой свертываемостью крови.
Самой важной опасностью этого диагноза является риск возникновения сахарного диабета второго типа, при котором без инъекций инсулина и жесткой диеты жить невозможно. Одна не сделанная вовремя инъекция может привести к смерти
Именно поэтому нельзя игнорировать симптомы заболевания или откладывать на потом его лечение.
Какие анализы нужно сдать, чтобы определить инсулинорезистентность
Я предлагаю абсолютный реалистичный минимум. Без него не имеет смысла говорить о нарушении углеводного обмена и чувствительности к инсулину. Этот список анализов актуален для всех людей, независимо от состояния здоровья
Также не важно, на каком стиле питания находится человек. Эта диагностическая панель универсальна
Тем, кто уже имеет проблемы с углеводным обменом, эта плеяда анализов пригодится для отслеживания динамики.
Все анализы сдаются через 12 часов после приема пищи. Также рекомендую за сутки до измерения не пить кофе. Он может исказить результаты.
Глюкоза + инсулин = Индекс инсулинорезистентности (HOMA-IR)
Это подразумевает, что лаборатория измерит одновременно сахар и инсулин в вашей крови. А затем высчитает индекс по формуле. Таким образом, этот тест включает в себя еще и глюкозу крови с инсулином. Можно поступить по-другому. Если заказать отдельное измерение глюкозы и инсулина, то индекс инсулинорезистентности можно будет сосчитать самостоятельно. Ниже я добавил калькулятор, который позволит рассчитать индекс, если у вас уже есть данные глюкозы и инсулина.
Гликированный гемоглобин (HbA1C)
В дополнение к индексу инсулинорезистентности даст понимание того, какая настоящая углеводная нагрузка была у вас за последние 30-90 дней. Если использовать его изолированно, то поймать можно только уже далеко зашедшие стадии, когда инсулин и сахар поджаривают пациента изнутри уже долгое время.
Тренировки против инсулинорезистентности
По словам спортивного физиолога и специалиста в направлении тренировок для диабетиков Шэри Колберг, физическая активность не просто играет значительную роль для повышения чувствительности к инсулину, а может обладать наиболее существенным эффектом из всех существующих методов борьбы с инсулинорезистентностью.
За счет чего тренировки повышают чувствительность клеток к действию инсулина? Специалисты из Университета Вашингтона объясняют это тем, что во время сокращения мышц активизируется транспорт глюкозы, при этом данная реакция может происходить и без действия инсулина. После нескольких часов после тренировки активизация транспорта глюкозы снижается. В это время подключается механизм прямого действия инсулина на клетки мышц, который играет ключевую роль для восполнения мышечного гликогена после тренировок.
Говоря максимально простым языком, так как во время тренировок наше тело активно расходует энергию из гликогена мышц (запасаемую в мышцах глюкозу), после окончания тренировочной сессии мышцы нуждаются в восполнении запасов гликогена. После тренировок чувствительность к инсулину повышается, ведь активная работа мышц исчерпывает запасы энергии (глюкозы), благодаря чему двери мышечных клеток открыты нараспашку. Клетки сами стоят у двери и ждут инсулин с глюкозой, как долгожданных и очень важных гостей.
Что ж, неудивительно, почему ученые из Университета Питсбурга отмечают, что тренировки снижают резистентность к инсулину и являются первой линией обороны в профилактике и лечении сахарного диабета 2 типа.
Аэробные тренировки
Аэробные тренировки могут резко увеличить чувствительность к инсулину за счет усиленного поглощения глюкозы клетками. Одна кардиотренировка длительностью 25-60 минут (60-95% от VO2 max, что соответствует уровню интенсивности от умеренного до высокого и очень высокого) способна повысить чувствительность к инсулину на 3-5 последующих дней. Улучшения также могут наблюдаться после 1 недели аэробных тренировок, в ходе которой проводится 2 кардиосессии по 25 минут ходьбы на уровне 70% (высокая интенсивность) от VO2 max.
В долгосрочной перспективе регулярные аэробные тренировки способны сохранить положительную динамику повышения чувствительности к инсулину. При этом отмечается, что с отказом от тренировок или резким переходом к сидячему образу жизни чувствительность к инсулину очень быстро снижается.
Силовые тренировки
Занимающиеся силовыми тренировками имеют возможность повысить чувствительность к инсулину, а также увеличить мышечную массу. Мышцам необходимо регулярно давать силовую нагрузку, так как они используют глюкозу не только во время сокращений, но и поглощают ее с целью синтеза гликогена после окончания тренировок.
В 2010 году в The Journal of Strength & Conditioning Research было представлено исследование, в котором приняло участие 17 человек с нарушением толерантности к глюкозе. Целью исследования было оценить воздействие разных тренировочных протоколов на 24-часовую посттренировочную чувствительность к инсулину. Участники выполнили 4 силовых тренировки с умеренной (65% от 1ПМ) или высокой (85% от 1ПМ) интенсивностью, при этом выполняя либо по 1, либо по 4 подхода в упражнениях. Между каждой тренировкой проходило 3 дня.
В периоды отдыха от тренировок ученые анализировали изменения двух показателей: чувствительности к инсулину и уровня глюкозы натощак. В результате независимо от тренировочного протокола чувствительность к инсулину повышалась, а уровень глюкозы натощак снижался у всех участников.
При этом было установлено, что по сравнению с использованием 1 подхода, тренировки с несколькими подходами более значительно снижали уровень глюкозы натощак на протяжении 24 часов после тренировки. Ученые отметили, что высокоинтенсивные тренировки (85% от 1ПМ) с несколькими подходами имели наиболее сильный эффект как на снижение уровня глюкозы натощак, так и на повышение чувствительности к инсулину.
В заключении специалисты указали:
«…Силовые тренировки являются эффективным методом повышения чувствительности к инсулину и регулирования уровня сахара в крови для лиц с нарушением толерантности к глюкозе. Результаты исследования также указывают на то, что между интенсивностью, объемом тренировок и чувствительностью к инсулину, а также уровнем глюкозы натощак существует взаимозависимость (чем интенсивнее и объемнее тренировки, тем выше чувствительность к инсулину)».
По словам Шэри Колберг, любой вид физической активности обладает потенциалом заставить инсулин работать эффективнее, при этом комбинация аэробных и силовых тренировок обеспечивает наиболее выраженный эффект.
Эффект от введения инъекций
Инсулин представляет собой вещество, который принимает участие практически во всех обменных процессах, происходящих в организме. Он выступает в роли биокатализатора и обеспечивает насыщение клеток и тканей организма глюкозой. Помимо этого, данное вещество способствует превращению глюкозы в гликоген в печени и мышцах, без которого также невозможны многие процессы.
Также инсулин обеспечивает повышение проницаемости биологических мембран для аминокислот и ионов, способствуя быстрому их потреблению клетками организма. Более того, данный гормон принимает активное участие в окислении фосфорилиров, необходимых для метаболизма глюкозы.
Глюкоза находится в интерстициальной жидкости клеток, а глюкогексокиназ внутри самих клеток. Когда они начинают взаимодействовать с инсулином, повышается проницаемость мембранных оболочек клеток, благодаря чему глюкоза успешно внедряется в цитоплазму клеток. При этом основная его задача заключается в ингибировании активности глюкозы-6-фосфатазы, которая катализирует гликогенолиз.
Механизм действия инсулина сложен, понять его человеку, далекому от науки и медицины, не так-то просто. Но следует отметить, что без него, действительно, не могут происходить многие процессы в организме. И когда резистентность к инсулину снижается или он перестает вырабатываться в организме, организм перестает потреблять глюкозу, что и приводит к повышению уровня сахара в крови. А это, в свою очередь, влечет появление таких симптомов:
- учащенное мочеиспускание и повышение суточного количества выделяемой мочи до 6-10 л;
- повышение уровня сахара в крови натощак до 6,7 ммоль/л и выше;
- глюкозурия (до 10-12%);
- уменьшение уровня гликогена в мышечных тканях и самой печени;
- нарушение белкового обмена;
- липидемия, которая характеризуется повышением уровня жиров в крови из-за нарушения процессов окисления;
- повышение уровня кетоновых тел в крови (ацитоз).
Симптоматика, характерная для сахарного диабета
При недостатке инсулина в организме в работу включаются антагонисты, которые имеют противоположное ему действие. При этом повышается не только концентрация глюкозы в крови, но и аминокислот, а также свободных жирных кислот. Из-за этого у пациента начинают развиваться такие заболевания, как артериосклероз и ангиопатия.
Когда инсулин высвобождается из клеток поджелудочной, он вступает в цепную реакцию с клетками организма. После того как он проникает в них, он начинает свое действие, которое направлено на стимуляцию движения глюкозы и утилизацию жира.
Как уже было сказано выше, от выработки инсулина напрямую зависит синтез гликогена, который угнетает перевод аминокислот в глюкозу. По этой причине врачи рекомендуют делать инъекции инсулина сразу же после активных физических нагрузок, так как это благоприятно сказывается на росте мышечной ткани.
Нормальными показателями уровня глюкозы в крови у взрослого человека принято считать 3,3–5,5 ммоль/л. Если эти цифры ниже, то речь идет о гипогликемии, если выше – гипергликемии. Как бы это ни было странно, но гипогликемические состояния также свойственныи для диабетиков. Возникают они по разным причинам – несвоевременной постановке инъекции или чрезмерных физических нагрузок.
Норма сахара в крови
Но и гипогликемия, и гипергликемия являются очень опасными состояниями, так как они могут вводить человека в кому, при которой клетки головного мозга начинают испытывать кислородное голодание. А при дефиците кислорода она повреждаются, что негативным образом сказывается не только на функциональности головного мозга, но и на работоспособности всего организма.
Следует отметить, что уровень глюкозы в крови может повышаться не только у диабетиков на фоне недостаточной секреции инсулина, но и у совершенно здоровых людей. Происходит это, как правило, после употребления пищи. Высокий уровень глюкозы в данном случае может наблюдаться в течение нескольких часов, но потом уровень должен нормализоваться. Если же это происходит гораздо позже и наблюдается постоянно, то это серьезный повод, чтобы посетить врача и сдать все необходимые анализы на предмет выявления сахарного диабета. Помните, чем раньше он будет диагностирован, тем выше вероятность того, что вы сможете предотвратить развитие на его фоне осложнений.
Аделина Павлова
Причины возникновения инсулинрезистентности
Существует несколько причин резистентности к инсулину, среди которых генетические факторы наиболее значительны. Некоторые лекарства могут способствовать развитию инсулинорезистентности. Кроме того, резистентность к инсулину часто наблюдается при следующих заболеваниях:
- Метаболический синдром — представляет собой группу состояний, включающих избыточный вес (особенно в области талии), высокое кровяное давление и повышенный уровень холестерина и триглицеридов в крови;
- Ожирение;
- Беременность;
- Инфекция или тяжелая болезнь;
- Стресс;
- Инертность и лишний вес;
- Применение стероидов.
К другим причинам и факторам риска, способным усугубить резистентность к инсулину, относятся:
- Прием определенных лекарств;
- Пожилой возраст;
- Проблемы со сном (особенно апноэ сна);
- Курение.
Что такое Инсулинорезистентность
Терминологические понятия Инсулинорезистентность и Синдромом инсулинорезистентности не являются тождественными. Последний, его ещё называют Метаболический синдром или Синдром Ривена, является патологией, в которую помимо собственно клинических проявлений инсулинорезистентности входят и другие системные нарушения – увеличение массы висцерального жира, повышение содержания в плазме крови инсулина и мочевой кислоты, подъём активности свертывающей системы крови, гипертонию, а также хоть и незначительное, но устойчивое выделение белка в мочу.
Инсулинорезистентность – это нарушение чувствительности рецепторов мышечных, жировых и печёночных клеточных мембран к действию инсулина, который является единственным переносчиком глюкозы (источника энергии) внутрь клеток.
Она проявляется в виде недостаточного биологического ответа на нормальный уровень концентрации инсулинового гормона в крови, и представлена 4 разновидностями:
- сверхбыстрая (секундная) – нарушение гиперполяризации клеточных мембран для осуществления проникновения глюкозы и других ионов, например, окиси азота;
- быстрая (минутная) – нарушение выработки ферментов, ответственных за активацию анаболических и ингибирование катаболических процессов;
- медленная (часовая) – торможение поглощения аминокислот клетками;
- замедленная (суточная) – сбой в митогенезе, влияющий на клеточное размножение.
Снижение чувствительности клеток мышц, печени и жировой ткани к инсулину – причина образования СД2
Кстати, инсулинорезистентность возникает не только при СД2.
Она может быть:
- физиологической – период полового созревания, переедание сладкого и жирного, беременность;
- метаболической – декомпенсация инсулинозависимого диабета 1 типа, алкоголизм, анорексия;
- эндокринной – патологии щитовидной железы, коры надпочечников, гипофиза;
- неэндокринной – первичная гипертония, ревматоидные артриты, цирроз печени, тяжёлые травмы, обширные ожоги, сепсис.
Резистентность тканей к инсулину возникает в результате следующих процессов:
| Локализация изменений | Характер метаболических нарушений |
| Клетки скелетных мышц | Неправильный образ жизни – переедание и малая физическую активность, довольно быстро сказывается на рецепторах мембран скелетных мышечных волокон. Они перестают реагировать на инсулин, из-за чего глюкоза не может попасть внутрь клеток, её концентрация в крови повышается, происходит постепенное отравление организма сахаром. |
| Клетки паренхимы печени (гепатоциты) | Параллельно со скелетными мышцами в патологический процесс вовлекаются печёночные клетки. Они начинают повышено продуцировать глюкозу из неуглеводных соединений, трансформировать триглицериды и липопротеины очень низкой плотности из «хороших» липопротеинов высокой плотности, а также уменьшают продукцию гликогена (запасной формы хранения глюкозы). |
| Клетки жировой ткани (адипоциты) | Инсулинорезистентность мембран адипоцитов висцеральной жировой ткани может наступить даже быстрее, чем у мышечных волокон, и приводит к неконтролируемому окислению жиров в свободные жирные кислоты. Их большое количество вызывает образование порочного метаболического круга СД2 – падение синтеза гликогена и препятствование окислению глюкозы в скелетных мышцах и печени. |
Длительная, постоянно увеличенная концентрация свободных жирных кислот отрицательно влияет на состояние бета-клеток поджелудочной железы. Поэтому игнорирование пациентом рекомендации похудеть, в конечном итоге, приводит к их истощению, чем и объясняется вынужденная необходимость контроля глюкозы в крови при СД2 с помощью инсулиновых инъекций.
Ожирение по абдоминальному типу – причина развития резистентности к инсулиновому гормону
В случаях, когда диета и лечебная физкультура не приносят желаемых результатов, в период манифестации СД2, пока ещё бета-клетки не истощены и вырабатывают достаточное количество инсулина, дальнейшая коррекция инсулинорезистентности происходит с помощью добавочного назначения препаратов, относящихся к бигуанидам и тиазолидиндионидам (глитазонам).