Метаболический синдром у женщин и мужчин: симптомы и лечение
Содержание:
Для получения более подробной информации пожалуйста пройдите по ссылке
Консультация по поводу лечения методами традиционной восточной медицины (точечный массаж, мануальная терапия, иглоукалывание, фитотерапия, даосская психотерапия и другие немедикаментозные методы лечения) проводится в Центральном районе Санкт-Петербурга (7-10 минут пешком от станции метро «Владимирская/Достоевская»), с 9.00 до 21.00, без обеда и выходных.
Уже давно известно, что наилучший эффект в лечении заболеваний достигается при сочетанном использовании «западных» и «восточных» подходов. Значительно уменьшаются сроки лечения, снижается вероятность рецидива заболевания
Поскольку «восточный» подход кроме техник направленных на лечение основного заболевания большое внимание уделяет «чистке» крови, лимфы, сосудов, путей пищеварения, мыслей и др. – зачастую это даже необходимое условие.
Консультация проводится бесплатно и ни к чему Вас не обязывает. На ней крайне желательны все данные Ваших лабораторных и инструментальных методов исследования за последние 3-5 лет. Потратив всего 30-40 минут Вашего времени вы узнаете об альтернативных методах лечения, узнаете как можно повысить эффективность уже назначенной терапии, и, самое главное, о том, как можно самостоятельно бороться с болезнью. Вы, возможно, удивитесь — как все будет логично построено, а понимание сути и причин – первый шаг к успешному решению проблемы!
Этиология метаболического синдрома
Инсулин в организме выполняет множество функций. Но его основная задача – связаться в инсулиночувствительными рецепторами, которые есть в оболочке каждой клетки. После этого запускается механизм транспортировки глюкозы из межклеточного пространства внутрь клетки. Таким образом, инсулин «открывает двери» в клетку для глюкозы. Если рецепторы не реагируют на инсулин, то и сам гормон и глюкоза накапливаются в крови.
В основе развития метаболического синдрома лежит нечувствительность к инсулину — инсулинорезистентность. Это явление может вызываться рядом причин.
Генетическая предрасположенность. У некоторых людей нечувствительность к инсулину заложена на генетическом уровне. Ген, который несет ответственность за развитие метаболического синдрома, находится в 19 хромосоме. Его мутации могут привести к тому, что у клеток недостаточно рецепторов, отвечающих за связывание инсулина;
рецепторы не чувствительны к инсулину;
иммунная система вырабатывает антитела, которые блокируют инсулиночувствительные рецепторы;
поджелудочная железа вырабатывает аномальный инсулин.
Существует теория, согласно которой сниженная чувствительность к инсулину результат эволюции. Это свойство помогает организму благополучно пережить голод. Но у современных людей при потреблении калорийной и жирной пищи у таких людей развивается ожирение и метаболический синдром.
Диета с высоким содержанием жиров и углеводов – самый важный фактор развития метаболического синдрома. Насыщенные жирные кислоты, поступающие с животными жирами в большом количестве, способствуют развитию ожирения. Кроме того жирные кислоты вызывают изменения в оболочках клеток, делая их нечувствительными к действию инсулина. Чрезмерно калорийное питание приводит к тому, что в кровь поступает много глюкозы и жирных кислот. Их избыток откладывается в жировых клетках в подкожной жировой клетчатке, а также в других тканях. Это приводит к снижению их чувствительности к инсулину.
Малоподвижный образ жизни. Уменьшение физической активности влечет за собой снижение скорости всех обменных процессов, в том, числе и расщепления и усвоения жиров. Жирные кислоты блокируют транспорт глюкозы в клетку и снижают чувствительность ее мембраны к инсулину.
Длительная не леченная артериальная гипертония. Вызывает нарушение периферического кровообращения, которое сопровождается снижением чувствительности тканей к инсулину.
Пристрастие к низкокалорийным диетам. Если калорийность суточного рациона составляет менее 300 ккал, это приводит к необратимым нарушениям обмена веществ. Организм «экономит» и наращивает запасы, что приводит к усиленному жироотложению.
Стрессы. Длительные психические нагрузки нарушают нервную регуляцию органов и тканей. В результате нарушается производство гормонов, в том числе инсулина, и реакция клеток на них.
Приём препаратов-антагонистов инсулина:
глюкагон
кортикостероиды
пероральные контрацептивы
тиреоидные гормоны
Эти лекарственные препараты уменьшают поглощение тканями глюкозы, что сопровождается снижением чувствительности к инсулину.
Передозировка инсулина при лечении сахарного диабета. Неправильно подобранное лечение приводит к тому, что в крови находится большое количество инсулина. Это вызывает привыкание рецепторов. Инсулинорезистентность в этом случае является своеобразной защитной реакцией организма от высокой концентрации инсулина.
Гормональные нарушения. Жировая ткань является эндокринным органом и выделяет гормоны, которые снижают чувствительность к инсулину. Причем, чем более выражено ожирение, тем ниже чувствительность. У женщин при повышенной выработке тестостерона и сниженной эстрогена жиры накапливаются по «мужскому» типу, нарушается работа сосудов и развивается артериальная гипертензия. Снижение уровня гормонов щитовидной железы при гипотиреозе также способно вызвать повышение уровня липидов (жиров) в крови и развитие инсулинорезистентности.
Возрастные изменения у мужчин. С возрастом снижается выработка тестостерона, что приводит к инсулинорезистентности, ожирению и гипертонии.
Апное во сне. Задержка дыхания во сне вызывает кислородное голодание мозга и усиленную выработку соматотропного гормона. Это вещество способствуют развитию нечувствительности к инсулину.
Этиология
В настоящее время подобное заболевание не считается самостоятельным недугом – о таком состоянии говорят в тех ситуациях, когда человек одновременно страдает от таких патологий:
- избыточная масса тела;
- артериальная гипертензия;
- сахарный диабет 2 типа;
- ишемическая болезнь сердца.
В основе подобного состояния лежит невосприимчивость человеческого организма к гормону, вырабатываемому поджелудочной железой – инсулину. Таким образом, метаболический синдром возникает на фоне таких причин:
- наследственная предрасположенность, а именно мутация гена, находящегося в 19 хромосоме;
- нерациональное питание, при котором основу меню человека составляют жиры и углеводы. Такой фактор является наиболее важным в развитии подобного состояния. Это обуславливается тем, что поступление в большом количестве насыщенных жирных кислот, влекут за собой увеличение индекса массы тела, т.е. приводят к ожирению. Именно по этой причине основу лечения составляет диета при метаболическом синдроме;
- гиподинамия или малоподвижный образ жизни – снижение уровня физической активности чревато понижением скорости всех обменных процессов в человеческом организме, в частности, расщепление жиров;
- длительное протекание гипертонической болезни с отсутствием какой-либо терапии;
- пристрастие к строгим диетам – суточная калорийность не должна быть ниже 300 килокалорий. В противном случае это приводит к нарушению обмена веществ необратимого характера;
- влияние стрессовых ситуаций и эмоциональных перенапряжений – продолжительная психическая нагрузка опасна тем, что это расстраивает нервную регуляцию всех внутренних органов, систем и тканей. На этом фоне нарушается выработка гормонов, в числе которых – инсулин;
- беспорядочное применение лекарственных препаратов – сюда стоит отнести кортикостероиды, гормональные вещества, глюкагон и контрацептивы перорального использования, а также антидепрессанты, адреноблокаторы и антигистаминные вещества;
- передозировка инсулином, что может наблюдаться при лечении сахарного диабета. Неадекватная терапия приводит к повышению концентрации этого вещества, что также опасно, как и его недостаток;
- гормональный дисбаланс, развивающийся на фоне протекания заболеваний со стороны эндокринной системы;
- процесс естественного старения организма;
- апноэ во сне – кислородное голодание головного мозга провоцирует усиленную секрецию соматотропного гормона, способствующего инсулинорезистентности.
Также стоит выделить несколько факторов риска, оказывающих влияние на развитие такого синдрома:
- принадлежность к мужскому полу;
- многолетнее пристрастие к вредным привычкам;
- преклонный возраст;
- синдром семейной инсулинорезистентности.
У женщин патология наиболее часто развивается на фоне:
- постклимактерического периода;
- грудного вскармливания малыша;
- внутриутробного развития плода.
Что касается детей, то у них такая болезнь зачастую встречается в пубертатном периоде, а также, если организм не обеспечивается рациональным питанием и достаточной физической активностью. Помимо этого, не последнюю роль играет отягощенная наследственность.
Метаболический синдром патофизиология развивается по одной и той же схеме, в независимости от причин:
- нарушение нормальной чувствительности рецепторов, которые взаимодействуют с инсулином;
- потребность организма в большом количестве глюкозы;
- повышенная концентрация инсулина в крови;
- нарушение липидного или жирового обмена;
- возрастание уровня «плохого» холестерина;
- развитие ожирение;
- постоянное возрастание показателей кровяного тонуса;
- появление проблем с функционированием сердца.
Диагностика МС
Мнение эксперта
Шалаева Светлана Сергеевна
эндокринолог, высшая категория, стаж 18 лет
Метаболический синдром в анамнезе больного в 23 раза повышает вероятность смерти от инфаркта, в половине случаев эти нарушения приводят к сахарному диабету
Именно поэтому важно поставить диагноз на ранней стадии, пока отклонения от нормы незначительны
При подозрении на метаболический синдром нужно обращаться к эндокринологу. Для лечения сопутствующих заболеваний могут быть привлечены и другие специалисты – кардиолог, сосудистый хирург, терапевт, ревматолог, диетолог.
Порядок диагностики синдрома:
- Опрос больного с целью выявления признаков обменных нарушений, плохой наследственности, уровня его активности и особенностей питания.
- Сбор анамнеза заболевания: когда стали заметны нарушения, появилось ожирение, поднималось ли давление, наблюдался ли высокий сахар.
- У женщин выясняется состояние репродуктивной системы – перенесенные болезни, беременности, регулярность менструаций.
- Физикальный осмотр:
- определяется тип ожирения, основные места разрастания жировой ткани;
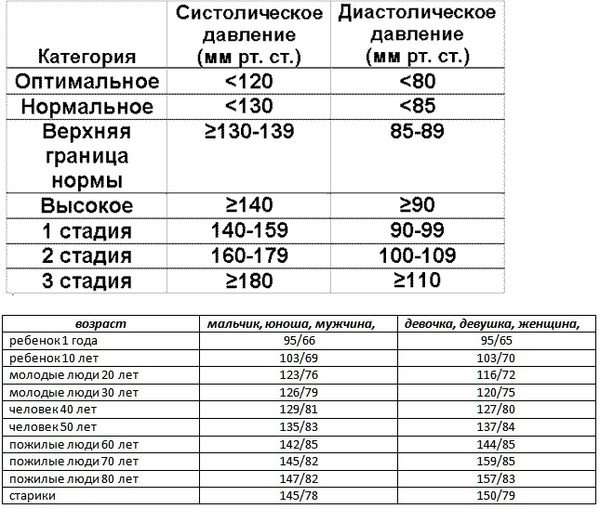
- измеряется окружность талии. При ОТ > 80 см у женщин и 94 см у мужчин метаболический синдром наблюдается в большинстве случаев;
- вычисляется соотношение объема талии к бедрам. Коффициент выше единицы у мужчин и 0,8 у женщин говорит о высокой вероятности нарушения метаболизма;
- рассчитывается индекс массы тела (отношение веса к квадрату роста, вес при этом выражается в кг, рост в м). ИМТ выше 25 повышает риск метаболического синдрома, при ИМТ > 40 вероятность нарушения считается чрезвычайно высокой.
- Направление на биохимические анализы для выявления отклонений от нормы в составе крови. Помимо вышеперечисленных исследований, могут быть назначены анализы на инсулин и лептин:
- завышенный инсулин чаще всего означает инсулинорезистентность у больного. По уровню глюкозы натощак и инсулина можно судить о выраженности резистентности у больного и даже предсказать скорое развитие сахарного диабета;
- лептин повышается при ожирении, избытке питания, приводит к росту сахара крови.
- Измерение давления, запись кардиограммы.
- При ожирении для составления плана питания могут потребоваться:
- биоимпедансометрия для оценки содержания в теле воды и жира;
- непрямая калориметрия для вычисления, сколько калорий нужно организму больного в сутки.
Мнение эксперта
Шалаева Светлана Сергеевна
эндокринолог, высшая категория, стаж 18 лет
Диагноз «метаболический синдром» в последней международной классификации болезней исключен. По результатам исследования в заключении описывают все составляющие синдрома: гипертензию (код по мкб-10 I10), ожирение (код E66.9), гипергликемию, дислипидемию, нарушение толерантности к глюкозе.
Друзья человека
Хром. Главнейший микроэлемент, играющий основополагающую роль в усвоении глюкозы. Хром уменьшает тягу к сладкому, способствует потере жировой ткани, сохраняя мышечную ткань, активизирует сжигание жира во время физических тренировок. Прием хрома при сахарном диабете позволяет снизить дозировки противодиабетических препаратов и уменьшить количество инъекций инсулина. Действие хрома усиливается в присутствии ниацина, или никотиновой кислоты (витамина В3). Богатый источник хрома – пивные дрожжи. При аллергических реакциях на данный продукт рекомендуется прием добавок, содержащих хром.
Цинк. Играет важную роль в функционировании клеточных инсулиновых рецепторов, способствует нормализации уровня глюкозы и снижению холестерина в крови. Для профилактики осложнений метаболического синдрома рекомендуемая дозировка цинка – 15-25 мг в день. Источниками цинка являются: пророщенная пшеница, говяжья и свиная печень, сухая чечевица, говяжье филе, сардины в масле, пшеничный хлеб, зеленый чай!
Ванадий. Входит в число важнейших минералов при метаболическом синдроме. Ванадий существенно снижает уровень глюкозы натощак и повышает чувствительность тканей к инсулину. В незначительных количествах поступает в организм с водой. Продукты, богатые ванадием: неочищенный рис, гречка, ячмень, овес, фасоль, картофель, перец, редис, зеленый салат, петрушка, свекла, морковь, хлебные злаки, грибы, вишня и земляника, некоторые морепродукты и др.
Магний. Играет фундаментальную роль в нормализации уровня глюкозы в крови и повышении чувствительности к инсулину. Кроме того, магний необходим для образования костей, управления мышцами и нервами, а также при нарушении функций мозга. Магний содержится в следующих продуктах: недробленом зерне, шоколаде, орехах, овсяных хлопьях, минеральной воде, кунжуте, отрубях. Для лиц с метаболическим синдромом, сопровождающимся гипертонией и сахарным диабетом, требуется ежедневный дополнительный прием магния (400-1000 мг).
Кальций. Один из наиболее важных химических элементов для человеческого организма. Кальций составляет структурную основу костей и зубов, необходим для нормального свертывания крови, выработки гормонов, сокращения мышц. Кроме этого, кальций способствует нормализации уровня глюкозы натощак и повышению чувствительности к инсулину. Совместный прием кальция с магнием в пропорции 2:1 усиливает полезные свойства этих микроэлементов. Продукты с высоким содержанием кальция – молочные продукты, творог, сыр, орехи, кунжут и бобы. Кальций содержится в маке, семенах кунжута, в миндале, бобах, молодой крапиве, шиповнике.
Липоевая кислота. Способствует утилизации глюкозы, существенно повышает чувствительность тканей к инсулину, снижает холестерин в крови, препятствует развитию атеросклероза, помогает выведению из организма опасных солей тяжелых металлов (ртути, свинца). Улучшает работу печени, зрительную функцию, стимулирует работу головного мозга. Содержится в говяжьем мясе (особенно печени), молоке, зеленых частях растений, дрожжах, бобах, бело- и краснокочанной капусте. Профилактическая доза липоевой кислоты – 100-300 мг ежедневно.
Витамин Е (токоферол). Влияет на многие проявления метаболического синдрома: снижает количество триглицеридов (соединения жирных кислот и глицерина) и липопротеидов (низкой плотности в крови), уменьшает склонность к тромбообразованию. При низком содержании в организме токоферола риск возникновения сахарного диабета у взрослых увеличивается в 4 раза. Витамин Е содержится в свежих овощах, проросшей пшенице, шпинате, брокколи, неочищенных зерновых, в отрубях, растительных маслах.
Карнитин. Оказывает существенное влияние на обмен веществ, улучшает энергетический обмен, предотвращает сердечно-сосудистые заболевания. Кроме того, карнитин способствует снижению веса за счет сжигания жира, нормализует артериальное давление, снижает уровень холестерина в крови, оказывает положительное влияние на иммунитет. Наибольшее количество карнитина содержится в красном мясе, птице, морепродуктах.
Меню (Режим питания)
Поскольку вторая фаза диеты наиболее длительная (при необходимости можно соблюдать постоянно), поэтому приводится меню на неделю для фазы «Стабильное сжигание жира». Только первое время покажется трудным подсчет баллов, а потом вы легко будете ориентироваться в продуктах и через несколько дней сложится приемлемый для вас и легко выполнимый рацион питания. Меню можно сделать полноценным и разнообразным.
Понедельник
| Завтрак |
|
| Второй завтрак | |
| Обед |
|
| Полдник |
|
| Ужин |
Среда
| Завтрак |
|
| Второй завтрак | |
| Обед |
|
| Полдник | |
| Ужин |
|
Суббота
| Завтрак |
|
| Второй завтрак | |
| Обед | |
| Полдник | |
| Ужин |
|
Воскресенье
| Завтрак |
|
| Второй завтрак | |
| Обед | |
| Полдник | |
| Ужин |
|
Патогенез
Инсулин представляет собой гормон, выполняющий ряд жизненно важных функций, среди которых основная — усвоение глюкозы клетками организма. Он связывается с рецепторами, расположенными на клеточной стенке, и обеспечивает проникновение углевода внутрь клетки из внеклеточного пространства. Когда рецепторы теряют чувствительность к инсулину, происходит одновременное накопление в крови глюкозы и самого гормона. Таким образом, инсулинорезистентность лежит в основе патологии, которая может быть вызвана рядом причин.
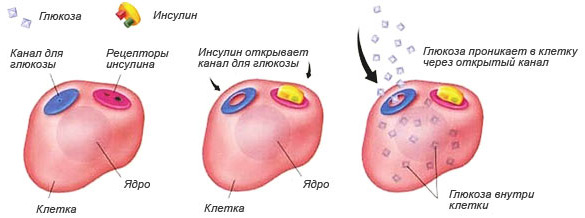
Действие инсулина в норме. При инсулинорезистентности клетка не реагирует на наличие гормона и канал для глюкозы не открывается. Инсулин и сахар остаются в крови
При употреблении большого количества простых углеводов увеличивается концентрация глюкозы в крови. Ее становится больше, чем требуется организму. Расходуется глюкоза мышцами во время активной работы. Если человек ведет малоподвижный образ жизни и при этом ест высокоуглеводную пищу, глюкоза скапливается в крови, а клетки ограничивают поступление ее внутрь. Поджелудочная железа компенсаторно ускоряет выработку инсулина. Когда количество гормона в крови достигнет критических цифр, рецепторы клеток перестанут его воспринимать. Так формируется инсулинорезистентность. Гиперинсулинемия в свою очередь стимулирует ожирение и дислипидемию, которая патологически воздействует на сосуды.
Группу риска по метаболическому синдрому составляют лица:
- У которых часто повышается давление,
- Имеющие избыток веса или страдающие ожирением,
- Ведущие малоподвижный образ жизни,
- Злоупотребляющие жирной и углеводной пищей,
- Пристрастившиеся к вредным привычкам,
- Страдающие сахарным диабетом второго типа, ИБС, сосудистыми заболеваниями,
- Имеющие родственников с ожирением, диабетом, сердечной патологией.
Схематически патоморфологические особенности синдрома можно представить так:
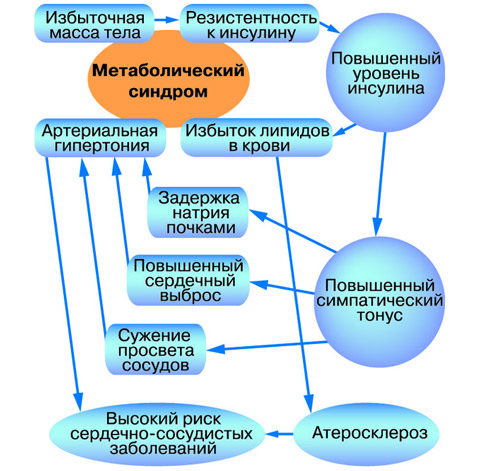
- Гиподинамия и нерациональное питание,
- Снижение чувствительности рецепторов, взаимодействующих с инсулином,
- Повышение уровня гормона в крови,
- Гиперинсулинемия,
- Дислипидемия,
- Гиперхолестеринемия,
- Ожирение,
- Гипертензия,
- Сердечно-сосудистая дисфункция,
- Гипергликемия,
- Образование свободных радикалов при распаде белков,
- Повреждение клеток организма.
Степени развития патологии, отражающие ее патогенез:
- Начальная – дисгликемия, сохранение нормальной функции поджелудочной железы, отсутствие диабета и болезней сердца;
- Среднетяжелая – постепенное развитие толерантности к глюкозе, дисфункция поджелудочной железы, гипергликемия;
- Тяжелая – наличие сахарного диабета, выраженная патология поджелудочной железы.
Лечение метаболического синдрома у женщин
Поскольку причиной развития МС является плохое усвоение клетками инсулина, полностью исправить это нарушение невозможно, так как часто дисметаболические нарушения обусловлены генетически. Лечение метаболического синдрома носит симптоматический характер, оно направлена на устранение последствий гормональных нарушений и предотвращение осложнений.
Основные направления борьбы с метаболическим синдромом:
- Корректировка питания.
- Увеличение физической активности.
- Медикаментозное лечение.
Эти методы связаны между собой и должны применяться в комплексе.
Снижение веса является первостепенной задачей для устранения МС. Для этого необходимо увеличить физическую активность. Во время занятий спортом улучшается метаболизм, ускоряется расщепление жиров. Тренировки способствуют выработке эндорфинов (гормонов счастья). В результате у человека улучшается настроение, снижается тяга к сладкому, повышается чувствительность клеток к инсулину.
Тренировки должны быть умеренными, приносить удовольствие, не вызывать ухудшения самочувствия. Важные принципы занятий физкультурой — умеренность и регулярность. Выбор вида спорта зависит от самочувствия больного и наличия хронических заболеваний. Если есть нарушения в работе почек, сердца, то можно заниматься ЛФК или просто совершать ежедневные пешие прогулки. Утренняя зарядка хорошо разгоняет метаболизм, заряжает энергией.
Некоторые состояния являются противопоказаниями к спортивным занятиям. Нельзя заниматься физкультурой при:
- сильно высоком давлении (более 140:90);
- повышенном уровне сахара (более 9 ммоль/л);
- почечной недостаточности.
Диета при метаболическом синдроме является вторым действенным методом терапии. Основные принципы питания:
- снижение в рационе количества животных жиров;
- уменьшение употребления углеводной пищи;
- отказ от простых углеводов;
- исключение фастфуда;
- увеличение употребления растительной пищи;
- дробное питание (5-6 приемов пищи в день);
- соблюдение питьевого режима (не менее 1,5 л воды в день).
- калорийность рациона — не выше 2000ккал.
Под запретом находятся следующие виды продуктов:
- кондитерские изделия; сладкая газировка;
- колбасы и другие полуфабрикаты;
- сладкие фрукты;
- жирные молочные продукты;
- белый хлеб;
- манная и рисовая каша;
- сахар;
- майонез;
- сливочное масло;
- сало.
Основу рациона пациента с МС составляют:
- овощи;
- несладкие фрукты, ягоды;
- свежая зелень;
- постое мясо;
- цельнозерновой хлеб;
- обезжиренные молочные продукты;
- гречневая каша;
- супы на овощном бульоне.
Медикаментозная терапия заключается в применении следующих групп препаратов:
Нормализующих уровень холестерина. Это статины и фибраты (Фенофибрат, Розувастатин).
Розувастин
Фенофибрат
Снижающих инсулинорезистентность (Метформин).
Метформин
Повышающих чувствительность клеток к инсулину (Глюкофаж).
Глюкофаж
Разжижающих кровь (Аспирин кардио).
Аспирин кардио
Аминокислот, улучшающих работу печени (Альфа-липоевая кислота).
Альфа-липоевая кислота
Нормализующих артериальное давление (Каптоприл, Фелодипин).
Фелодипин
Каптоприл
Нормализующих гормональный фон (Эстрадиол).
Эстрадиол
При большой степени ожирения врач может назначить средства, препятствующие всасыванию жира в кишечнике (Орлистат, Ксеникал).
Важно! Нельзя применять для лечения МС средства, подавляющие аппетит (Редуксин). Подобные препараты еще больше усиливают инсулинорезистентность. Радикальными методами являются операции по уменьшению объема желудка: бандажирование, гастрошунтирование, рукавная резекция желудка
Радикальными методами являются операции по уменьшению объема желудка: бандажирование, гастрошунтирование, рукавная резекция желудка.