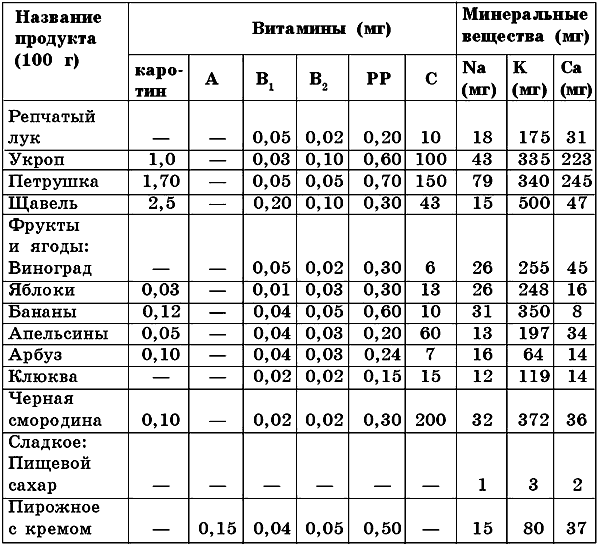
Неотложная помощь при тромбоэмболии легочной артерии
Содержание:
Лечение
Своевременная диагностика тромбоэмболии легочной артерии значительно повышает шансы на благополучный исход, ведь смертность снижается примерно до 1-3%. На сегодняшний день легочная эмболия все еще является проблемой для лечения, это связано с возможностью практически молниеносной смерти пациента.
Антикоагулянтная терапия может быть назначена больному еще на этапе диагностирования заболевания до окончательных результатов проверки. Основной целью этого метода является снижение смертности среди людей с высоким риском заболевания, а также если имеет место быть рецидивирующая ТЭЛА. Антикоагулянтная терапия подойдет как профилактика ТЭЛА.
Лечение тромбоэмболии легочной артерии антикоагулянтами в среднем длится около 3 месяцев, хотя по показаниям врача срок терапии может быть увеличен. Тромболитическая терапия основана на применении лекарственных препаратов, точную дозировку и прием которых врач рассчитывает, исходя из веса больного и текущего состояния. Вот список наиболее популярных препаратов, которые история болезни ТЭЛА требует для применения:
- Нефракционированный гепарин;
- Эноксапарин;
- Ривароксабан;
- Варфарин.
В ходе лечения симптомов тромбоэмболии легочной артерии пациент принимает также специальные препараты. В отличие от антикоагулянтов, которые лишь замедляют рост и часто принимаются как профилактическое средство, тромболизис предполагает растворение эмбола. Такой способ считается более действенным, однако рекомендации по лечению ТЭЛА допускают его применение только в опасных для жизни случаях. Тромболитическую терапию совмещают с приемом антикоагулянтов. Подобный метод лечения не является полностью безопасным, так как растворение тромбов часто приводит к кровотечениям, среди которых наибольший вред вызывают внутричерепные.
Наиболее быстрым методом решения проблемы является хирургическая тромбэктомия. Операция поможет даже в случаях, если эмболия легочной артерии будет быстро развиваться, но больной будет своевременно доставлен в кардиохирургическое отделение. Этот метод предполагает разрезание обеих легочных артерий и изъятие тромба.
Еще одной возможностью решения проблемы повторных эпизодов легочной эмболии являются венозные фильтры. В основном техника применяется при противопоказаниях к антикоагулянтам. Суть фильтров состоит в том, что они не дают оторвавшимся эмболам вместе с кровотоком дойти до легочной артерии. Фильтры могут ставить как на несколько дней, так и на более длительный период. Однако подобное лечение ТЭЛА обычно сопряжено со множеством рисков.
Стоит отметить особенности лечения у специфических больных. Эмболия легких может встречаться у беременных женщин, однако определение диагноза у них затруднительно. При умеренном или низком риске анализ крови на D-димер практически бесполезен, так как в этот период его показатели будут в любом случае отличаться от нормальных. Проведение КТ и других диагностических процедур сопряжено с облучением плода, что часто негативно сказывается на его развитии. Лечение же проводится антикоагулянтами, так как большинство из них абсолютно безопасно как при беременности, так и в период лактации. Нет возможности использовать только антагонисты витамина К (варфарин)
Особое внимание при лечении легочной эмболии врач обращает на проведение родов.
Если причиной закупорки стал не тромб, а другой сгусток, эмболия легочной артерии будет лечиться, исходя из причин ее образования. Инородное тело может быть извлечено только хирургическим путем
Однако если сгусток, который образовался после травмы, состоит только из жира, лечение не требует оперативного вмешательства, так как жир рассосется со временем самостоятельно, необходимо лишь поддерживание пациента в нормальном состоянии.
Удаление пузырьков воздуха из кровотока осуществляется путем введения катетера. Инфекционный эмбол убирается с помощью интенсивного лечения заболевания, которое стало причиной. К сожалению, наиболее частой причиной развития инфекционной эмболии является внутривенное введение наркотиков инфицированным катетером. Осложнения ТЭЛА в данном случае проявляются не просто в виде закупоривающего сгустка, но и в сепсисе.
Строение и функции легочной артерии
Вышеуказанный сосуд представляет собой два ответвления легочного ствола, которые выходят из правого желудочка сердца. Данная артерия находится левее и впереди всех сосудов, выходящих и входящих в сердце. Левая ЛА продолжает легочный ствол. Она находится перед нисходящей областью главного левого бронха и аорты. Что касается правой ЛА, то она по длине превышает левую. Этот сосуд размещен между восходящей аортой и верхней полой веной с одной стороны и перед главным правым бронхом с другой стороны.
Левая ЛА входит в левое легкое, а правая – в правое. Наиболее мелкие ветви легочной артерии являются сетью капилляров, которая оплетает дыхательные капилляры (альвеолы).
Нормальным давлением в легочной артерии для взрослых в состоянии покоя считается 14 мм рт. ст.
Главная функция легочной артерии – это обеспечение легких венозной кровью.
Меры предосторожности
- Перед тем как получить запись ДЗЛК, следует промыть катетер и откалибровать прибор.
- После записи ДЗЛК следует убедиться, что баллон полностью сдут.
- Следует создать в пневматическом мешке давление, равное 300 мм рт. ст., чтобы обеспечить ток жидкости со скоростью 3-6 мл/ч. Необходимо, чтобы пациент держал руку (или ногу, если катетер был введен через бедренную вену) в вытянутом положении.
- При низкоамплитудной кривой давления положение катетера следует изменить. Если катетер оставить на длительное время в заклинивающем положении, может развиться инфаркт легкого.
- Следует убедиться в герметичности всех соединений во избежание попадания воздуха в систему, просачивания крови или неточной регистрации давления.
- Не следует путать каналы катетера.
- Не следует вводить или удалять жидкости через дистальный конец канала для легочной артерии, это может стать причиной экстравазации или разрыва легочной артерии после введения катетера.
- Если катетер не был подшит к коже, его следует зафиксировать полоской лейкопластыря во избежание смещения.
- Следует своевременно выявлять признаки инфекции в месте введения катетера (покраснение и отек кожи, выделения).
- При появлении признаков сепсиса катетер рассматривают как источник инфекции, который следует удалить и отправить на микробиологическое исследование.
- Следует помнить о возможности осложнений при зондировании легочной артерии (эмболия и перфорация легочной артерии, появление шумов над сердцем, тромбоз, аритмии).
Методы лечения
Какое лечение необходимо для устранения высоких показателей АД в легочных сосудах? Лечение повышенного легочного давления должно быть комплексным, и включать мероприятия, направленные на снижение обострений, а также симптоматическую терапию, устраняющую основные симптомы болезни. Для полной ликвидации патологического очага показаны оперативные методы лечения.
Консервативная терапия подразумевает использование медикаментов:
- Антикоагулянты. Понижение вязкости крови, предупреждение тромбообразования (Гепарин, Варфарин).
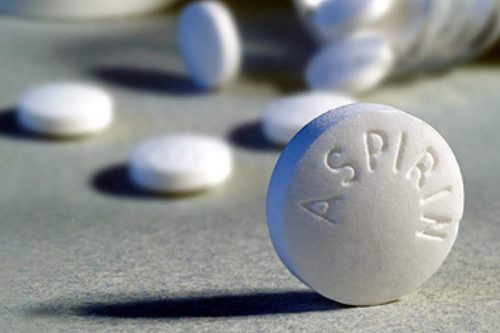
- Дезагреганты. Профилактика образования кровяных сгустков в сосудистом просвете (Аспирин).
- Сердечные гликозиды. Способствуют улучшению сердечной деятельности в условиях повышенной нагрузки (Дигоксин).
- Антогонисты кальция. Составляют базовую терапию, поскольку расширяют мелкие сосуды легочной системы (Нифедепин, Дилтиазем).
- Простогландины. Расширяют сосудистый просвет, предупреждают образование тромбов (Трептостинил).
- Ингибиторы фосфодиэстеразы. Позволяют снизить сосудистое сопротивление в бронхо-легочной системе, уменьшают нагрузку на миокард (Силденафил).
- Антагонисты рецепторов эндотелина. Расслабляют гладкомышечные ткани легких, препятствуют процессу деления сосудистых клеток (Бозентан).
- Диуретики. Выводят избыточную жидкость, устраняют отечность, снижают нагрузку на сердце (Фуросемид).
При ухудшении состояния и неблагоприятных условиях окружающей среды больным назначают курс оксигенотерапии, который насыщает кровь кислородом. Для стабилизации пациента после гипертонического криза, в течение первых нескольких часов, проводят ингаляции оксидом азота, обладающим сосудорасширяющим действием.
Покаяниям к хирургическому лечению является отсутствие эффективности от консервативной терапии, и развитии пороков миокарда.
Оперативные методы лечения:
- Предсердная септостомия. Применяют в качестве подготовительного этапа перед трансплантацией сердца, легких, когда наблюдается выраженная недостаточность сердца.
- Тромбэндартерэктомия. Проводится с целью устранения сгустков из начальных отделов легочной артерии, для уменьшения нагрузки на правый желудочек. Способствует уменьшению признаков сердечной недостаточности. Ограничением является перерождение тромба в соединительную ткань, поэтому операция проводится в первые 5-10 дней.
- Трансплантация комплекса «легкое-сердце». Применяют у пациентов с идеопатической формой патологии, при прогрессировании симптомов сердечной недостаточности. В случае тяжелых пороков сердца, что становится причиной нарушения гемодинамики в легочной системе.
Увеличение уровня давления в легочной артерии – это опасное патологическое состояние, при котором резко повышается АД в сосудистом русле и легких. Развитие болезни постепенное, поэтому она прогрессирует медленно, что становится причиной недостаточности правых отделов сердца. На ранних стадиях ЛГ протекает практически бессимптомно, поэтому очень часто она диагностируется на поздних стадиях, трудно поддающихся консервативной терапии. Прогноз для пациентов неблагоприятный, особенно при идеопатической форме, однако все зависит от степени тяжести заболевания и показателей АД.
Источник
Классификация
Клинически ТЭЛА классифицируют на следующие типы:
- массивная — поражено более 50 % объёма сосудистого русла лёгких (эмболия лёгочного ствола и/или главных лёгочных артерий) и заболевание проявляется шоком и/или системной гипотензией;
- субмассивная — поражено 30 — 50 % объёма сосудистого русла лёгких (эмболия нескольких долевых или многих сегментарных лёгочных артерий) и проявляется симптомами правожелудочковой недостаточности;
- немассивная — поражено менее 30 % объёма сосудистого русла лёгких (эмболия мелких дистальных лёгочных артерий), проявления отсутствуют либо минимальны (инфаркт лёгкого).
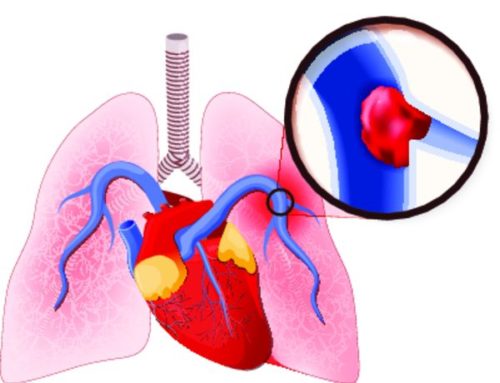
Тромбоэмболия легочной артерии
Тромбоэмболия ЛА– это опасное для жизни человека патологическое состояние, при котором происходит внезапная закупорка тромбами ствола или ветвей легочной артерии. Главная причина возникновения данного недуга – повышенное тромбообразование (спровоцированное нарушением кровотока), а также замедление процессов по разжижению сгустков крови и тромбов.
Основными симптомами данного недуга являются: развитие острой дыхательной, церебральной и сердечной недостаточностей, фибрилляция желудочков, коллапс и остановка дыхания.
Лечение ТЭЛА включает в себя реанимационные мероприятия в полном объеме. Для предупреждения рецидивов вышеуказанного состояния необходимо соблюдение постельного режима, а также осуществление гепаринотерапии и массивной инфузионной терапии. Если у больного развилась инфаркт-пневмония, то ему назначается еще и антибактериальная терапия. В более сложных ситуациях врачи прибегают к хирургическому методу лечения – тромбоэмболэктомии (удалению тромба).
Стеноз легочной артерии представляет собой сужение выводного тракта правого желудочка в области клапана легочной артерии. Главное последствие сужения этого сосуда – разница давления в легочной артерии и правом желудочке. Кроме этого, данное состояние приводит к развитию дефекта межпредсердной перегородки, повышению давления в правом предсердии, гипертрофии правого желудочка и его недостаточности.
Единственным эффективным способом лечения данного порока считается хирургическое устранение стеноза выходного прохода ЛА.
Симптоматика
У большинства пациентов аневризма развивается, никак не проявляя себя. Обнаруживается болезнь в запущенной форме, сопровождающейся разрывом артерии. Выраженность симптомов зависит от числа и размеров выпячиваний на стенках сосудов. Дефекты диаметром до 2 см опасных нарушений не вызывают. При увеличении размера аневризмы легочной артерии симптомы появляются следующие:
- одышка, возникающая после физических нагрузок;
- ;
- отечность нижних конечностей;
- повышенная утомляемость, снижение физической активности;
- боли в левой части грудной клетки;
- общая слабость, повышение температуры тела, озноб.
Диагностирование
Для выявления заболевания применяются следующие диагностические процедуры:
Осмотр пациента
Пульмонолог обращает внимание на состояние кожных покровов больного, появление свиста при дыхании. Кашель, сопровождающийся кровохарканьем, является признаком развития опасных осложнений, при которых требуется экстренная госпитализация. Анализ симптомов патологии позволяет поставить предварительный диагноз
Сбор анамнеза. Помогает выявить причины заболевания. Определение этиологии аневризмы играет важную роль в выборе способа лечения. Операция противопоказана при патологии, вызванной тяжелыми заболеваниями сердечно-сосудистой системы и наличием злокачественных опухолей. КТ. Процедура помогает обнаружить и разрыва артерии. Метод обеспечивает визуализацию дефекта, позволяющую определить тип, локализацию и размеры аневризмы. Рентгенологическое исследование грудной клетки. На снимке дефект имеет вид затемнения. Рентгенография помогает обнаружить и сопутствующие нарушения — разрыв артерии или ее ответвления, некроз легочных тканей
Анализ симптомов патологии позволяет поставить предварительный диагноз. Сбор анамнеза. Помогает выявить причины заболевания. Определение этиологии аневризмы играет важную роль в выборе способа лечения. Операция противопоказана при патологии, вызванной тяжелыми заболеваниями сердечно-сосудистой системы и наличием злокачественных опухолей. КТ. Процедура помогает обнаружить и разрыва артерии. Метод обеспечивает визуализацию дефекта, позволяющую определить тип, локализацию и размеры аневризмы. Рентгенологическое исследование грудной клетки. На снимке дефект имеет вид затемнения. Рентгенография помогает обнаружить и сопутствующие нарушения — разрыв артерии или ее ответвления, некроз легочных тканей.
Симптомы и диагностика
Главным проявлением легочной гипертензии является одышка, у которой отмечаются такие особенности:
- отмечается, когда человек пребывает в покое, физически пассивен
- нарастает даже при небольшой физической нагрузке
- отмечается, даже когда человек сидит (сердечная одышка не имеет такой особенности)
Также у больных легочной гипертензией могут быть такие симптомы:
- Сухой (непродуктивный) кашель
- Быстрая утомляемость
- Отеки нижних конечностей
- Боли в грудной клетке (вызванные расширением ствола легочной артерии и ишемией миокарда правого желудочка)
- Боли в зоне правого подреберья
- В части случаев голос осиплый, потому что нерва расширенным стволом легочной артерии сдавливается возвратный гортанный нерв
- Вероятны синкопальные состояния при физической нагрузке, поскольку правый желудочек не может увеличить сердечный выброс соответственно потребностям организма, которые растут при нагрузке
Врач при осмотре фиксирует цианоз, который бывает по причине сниженного сердечного выброса и артериальной гипоксемии. Легочный цианоз от сердечного отличается периферической вазодилатацией, причиной которого является гиперкапния, что объясняет теплоту верхних конечностей пациентов. Также вероятны выявляемые при осмотре пульсации во втором межреберье слева от грудины, что связано со стволом легочной артерии; пульсации в надчревной области, связанные с гипертрофированным правым желудочком.
При выраженной сердечной недостаточности осмотр обнаруживает набухание шейных вен и на выдохе и на вдохе, что является типичным проявлением правожелудочковой сердечной недостаточности. Также обнаруживаются гепатомегалия и периферические отеки.
Аускультация сердца обнаруживает такие признаки:
- Фиксированное расщепление второго тона
- Систолический клик и акцент II тона над легочной артерией
- Систолический шум выслушивается в проекции 3-створчатого клапана в результате его недостаточности
- Во втором межреберье слева от грудины — систолический шум изгнания
При подозрении на легочную гипертензию используют также такой метод диагностики как рентгенологическое исследование. Он дает возможность обнаружить расширение ствола легочной артерии и корней легких. ЛГ проявляется расширением правой нисходящей ветви легочной артерии более 16-20 мм.
ЭКТ может показать изменения в результате таких факторов:
- поворота сердца
- легочной гипертензии
- диспозиции сердца из-за эмфиземы легких
- ишемии миокарда
- изменения газового состава крови
- нарушений обмена
При нормальной электрокардиограмме диагноз легочной гипертензии отбрасывать нельзя. Могут быть обнаружены признаки гипертрофии правого желудочка, отклонение электрической оси сердца вправо и т.д.
Эхокардиография может выявить утолщение стенки правого желудочка, дилатацию правого предсердия и правого желудочка. Также с помощью этого метода определяют давление в правом желудочке и стволе легочной артерии, используя допплеровский метод.
Катетеризация полостей сердца и прямая манометрия являются достоверными методами диагностики рассматриваемой болезни. Они позволяют обнаружить повышение давления в легочной артерии, давление заклинивания легочной артерии остается низким или ниже нормы.
Легочная гипертензия симптомы
Так как легочная гипертензия является по своей природе довольно-таки сложным заболеванием и развивается в ходе действия определенных факторов, то и ее клинические признаки и синдромы будут отличаться большим многообразием
Важно понимать, что первые клинические признаки при легочной гипертензии будут появляться тогда, когда показатели давления в кровеносном русле легочной артерии в 2 и больше раза превысят нормальные показатели
Первые признаки легочной гипертензии — это появление одышки и гипоксических поражений органов. Одышка будет связана с постепенным снижением дыхательной функции легких, вследствие высокого внутриаортального давления и сниженным кровотоком в легочном круге кровообращения. Одышка при легочной гипертензиии развивается довольно рано. Сначала она возникает только вследствие воздействия физических нагрузок, но очень скоро начинает появляться независимо от них и приобретает постоянный характер.
Кроме одышки также очень часто развивается кровохарканье. Больные могут отмечать выделение при кашле незначительного количества мокроты с прожилками крови. Кровохарканье появляется благодаря тому, что в результате воздействие легочной гипертензии, в легочном круге кровообращения происходит застой крови. Как результат — будет наблюдаться пропотевание части плазмы и эритроцитов сквозь сосуд и появление отдельных кровяных прожилок в мокроте.
При осмотре больных с легочной гипертензией можно обнаружить цианоз кожных покровов и характерное изменение фаланг пальцев и ногтевых пластин — «барабанные палочки» и «часовые стекла». Эти изменения происходят благодаря недостаточному питанию тканей и развитию постепенных дистрофических изменений. Кроме того, «барабанные палочки» и «часовые стекла» являются ярким признаком бронхообструкции, что также может быть косвенным признаком развития легочной гипертензии.
Аускультативно можно определить повышение давления в легочной артерии. Об этом будет свидетельствовать слышимое через стетофонендоскоп усиление 2 тона во 2 межреберье слева — точке, где обычно выслушивается клапан легочной артерии. Во время диастолы кровь, проходящая через клапан легочной артерии встречается с высоким кровеносным давлением в легочной артерии и звук, который при этом выслушивается будет значительно более громким, чем в норме.
Но одним из самых главных клинических признаков развития легочной гипертензии будет развитие так называемого легочного сердца. Легочное сердце — это гипертрофические изменения правых сердечных отделов, которые развиваются в ответ на воздействие повышенного артериального давления в легочной артерии. Этот синдром сопровождается целым рядом объективных и субъективных признаков. Субъективными признаками синдрома легочного сердца при легочной гипертензии будет наличие постоянных болей в области сердца (кардиалгий). Эти боли будут исчезать при ингаляциях кислородом. Основной причиной такого клинического проявления легочного сердца является гипоксическое поражение миокарда, в ходе нарушенного к нему транспорта кислорода из-за высокого давления в легочном кровеносном круге и высокого сопротивления нормальному току крови. Кроме болей при легочной гипертензии также могут отмечаться сильные и периодические сердцебиения и общая слабость.
Кроме субъективных признаков, по которым нельзя в полной мере оценить наличие или отсутствие у больного развившегося синдрома легочного сердца при легочной гипертензии, существуют и объективные признаки. При перкуссии области сердца можно определить смещение левой его границы. Это происходит благодаря увеличению правого желудочка и оттеснению им левых отделов за пределы нормальных границ перкуссии. Так же увеличение правого желудочка за счет его гипертрофии приведет к тому, что можно будет вдоль левой границы сердца определить пульсацию или так называемый сердечный толчок.
При декомпенсации легочного сердца будут развиваться признаки увеличения печени и набухать шейные вены. Кроме того характерным показателем декомпенсации легочного сердца будет позитивный симптом Плеша — при надавливании на увеличенную печень появится одновременное набухание шейных вен.
Плечеголовной ствол. Наружная сонная артерия
Плечеголовной
ствол (truncusbrachiocephalicus)
располагается
впереди трахеи и позади правой
плечеголовной вены, отходя от дуги
аорты на уровне II
правого реберного хряща; на уровне
правого грудино-ключичного сустава
делится на правую общую сонную и
правую подключичные артерии, которые
являются ее конечными ветвями. Левая
общая сонная артерия (a.
carotiscommunissinistra)
отходит
от самой дуги аорты.
Наружная
сонная артерия (a.
carotisexterna)
является
одной из двух ветвей общей сонной
артерии, которая отдает много ветвей.
Передние
ветви наружной сонной артерии
Верхняя
щитовидная артерия (a.
thyroideasuperior)
у
верхнего полюса доли щитовидной
железы делится на переднюю и заднюю
ветви. Эта артерия имеет боковые ветви:
1)
подподъязычную
ветвь (r.
infrahyoideus);
2)
грудино-ключично-сосцевидную
ветвь (r.
sternocleidomas—toidea);
3)
верхнюю
гортанную артерию (a.
laryngeasuperior);
4)
перстнещитовидную
ветвь (r.
cricothyroideus).
Язычная артерия (a.
lingualis)
отходит
на уровне большого рога подъязычной
кости, отдает дорсальные ветви, а ее
конечной ветвью является глубокая
артерия языка (a.
profundalinguae);
до
вступления в язык дает еще две ветви:
подъязычную артерию (a.
sublingualis)
и
надподъязычную ветвь (r.
suprahyoideus).
Лицевая
артерия (a.
facialis)
берет
начало чуть выше язычной артерии. На
лице дает следующие ветви:
1)
верхнюю
губную артерию (a.
labialisinferior);
2)
нижнюю
губную
артерию
(a.
labialis superior);
3)
угловую
артерию (a.
angularis).
На
шее лицевая артерия дает следующие
ветви:
1)
миндаликовую
ветвь (r.
tonsillaris);
2)
подбородочную
артерию (a.
submentalis);
3)
восходящую
небную артерию (a.
palatineascendens).
Задние
ветви наружной сонной артерии
Задняя
ушная артерия (a.
auricularisposterior)
дает
следующие ветви:
1)
затылочную
ветвь (г.
occipitalis);
2)
ушную
ветвь (г.
auricularis);
3)
шилососцевидную
артерию (a.
stylomastoidea),
отдающую
заднюю барабанную артерию (a.
tympanicaposterior).
Затылочная артерия (a.
occipitalis)
дает
следующие ветви:
1)
ушную
ветвь (г.
auricularis);
2)
нисходящую
ветвь (г.
descendens);
3)
грудино-ключично-сосцевидные
ветви (rr.
sternocleido—mastoidea);
4)
сосцевидную
ветвь (г.
mastoideus).
Восходящая
глоточная артерия (a,
pharyngeaascendens)
дает
следующие ветви:
1)
глоточные
ветви (rr.
pharyngealis);
2)
нижнюю
барабанную артерию (a.
tympanicainferior);
3)
заднюю
менингеальную артерию (a.
meningeaposterior).
Конечные
ветви наружной сонной артерии
Верхнечелюстная
артерия (a.
maxillaries),
в
которой выделяют три отдела —
челюстной, крыловидный, крыловидно-небный,
от которых отходят свои ветви.
Ветви
челюстного отдела:
1)
передняя
барабанная артерия (a.
tympanicaanterior);
2)
глубокая
ушная
артерия
(a.
auricularis profunda);
3)
средняя
менингеальная артерия (a.
meningeamedia),
дающая
верхнюю барабанную артерию (a.
tympanicasuperior),
лобную
и теменную ветви (rr.
frontalisetparietalis);
4)
нижняя
альвеолярная артерия (a.
alveolarisinferior).
Ветви
крыловидного отдела:
1)
крыловидные
ветви (rr.
pterigoidei);
2)
жевательная
артерия (a.
masseterica);
3)
щечная
артерия (a.
buccalis);
4)
передняя
и
задняя
височные
артерии
(rr.
temporales ante-. rioris etposterioris);
5)
задняя
верхняя
альвеолярная
артерия
(a.
alveolaris superior posterior).
Ветви
крыловидно-небного отдела:
1)
нисходящая
небная артерия (a.
palatinedescendens);
2)
клиновидно-небная
артерия (a.
sphenopalatina),
дающая задние перегородочные ветви
(rr.
septalesposteriores)
и
латеральные задние носовые артерии
(аа.
nasalesposterioreslate—rales);
3)
подглазничная
артерия (a.
infraorbitalis),
дающая
передние верхние альвеолярные артерии
(аа.
alveolaressuperiores
anteriores).