Лимфома: симптомы, лечение, причины, стадии и прогноз
Содержание:
- Что такое лимфома?
- Что такое лимфома и как она проявляется
- Способы лечения
- Как проходит диагностика опухоли
- Симптомы злокачественных лимфом.
- Лечение лимфомы
- Прогноз
- Лечение
- Диагностика
- Причины
- Факторы, провоцирующие развитие опухоли
- Диагностика Лимфомы:
- Причины развития болезни
- Лечение лимфомы
- Причины развития лимфомы
Что такое лимфома?
Каждая клетка тела может дегенерировать из-за определенных изменений в генетическом материале. Некоторые генные мутации могут приводить к неконтролируемому росту клеток. Лимфомы – новообразования, которые происходят из лимфатических органов – лимфоузлов, селезенки или клеток.
Лимфома – это рак лимфоузлов или нет? Термин «лимфома» не говорит о серьезности заболевания, поскольку некоторые новообразования могут быть доброкачественными.
Лимфомы – это новообразование лимфоидной ткани, которое может иметь как доброкачественную, так и злокачественную форму
Со временем злокачественные лимфоциты вытесняют нормальные лимфоидные ткани. В результате может возникнуть вторичный иммунодефицит. Поскольку лимфатическая ткань расположена во многих областях человеческого тела, злокачественная лимфома может также влиять на другие области и органы – кожу, желудок, кишечник или головной мозг.
Злокачественные лимфомы встречаются редко по сравнению с раком молочной железы, толстой кишки или легких. Вместе они составляют около 5% случаев рака в России. Около 2-4 из каждых 100 000 россиян ежегодно заболевают лимфомой Ходжкина. Большинство пациентов имеют возраст от 25 до 30 лет. Количество злокачественных неходжкинских лимфом неуклонно растет в течение нескольких лет. Каждый год от 8 до 10 человек на 100 000 имеют диагноз неходжкинской лимфомы, что соответствует почти 10 000 новых случаев в год. Большинство пациентов с раком старше 60 лет имеют неходжкинскую лимфому.
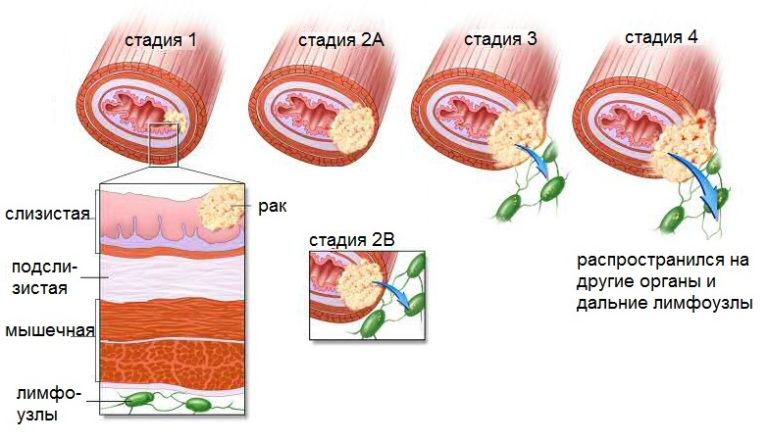
Большое значение для определения схемы лечения имеет распространение болезни в организме. Согласно классификации Анн-Арбор, существует четыре стадии (I-IV) злокачественной лимфомы.
В международной классификации болезней 10-го пересмотра (МКБ-10) злокачественные новообразования лимфоидной, кроветворной и родственной им ткани обозначаются кодами C81-C96.
Что такое лимфома и как она проявляется
Лимфома, что это за болезнь? Лимфомой принято считать группу раковых болезней гематологического характера, которые наносят удар по лимфатическим тканям. Обычно они выступают в качестве своеобразного катализатора, который вызывает увеличение лимфатических узлов, различные внутренние увечья и расстройства органов. Заболевания сопровождаются процессами бесконтрольного накапливания злокачественных лимфоцитных клеток.
Именно внезапный рост располагающихся в разных областях лимфатических узлов – начальный и наиболее существенный симптом лимфомы. Поэтому чтобы лучше разобраться что за болезнь лифома, более детально представить ее характер, необходимо изучить особенности строения и функционирования лимфатических узлов.
Строение лимфатических узлов
Лимфоузел признан периферическим звеном лимфатической системы, которое исполняет роль своеобразного фильтрующего элемента. Он пропускает сквозь себя жидкость — лимфу от внутренних органов, структур тела. Если говорить об анатомических и физиологических особенностях лимфоузлов, то необходимо выделить:
- их форму – она может быть овальной, круглой, продолговатой или лентовидной;
- объемы – от 0,5 миллиметров до 5 сантиметров;
- оттенки – различные цвета в серо-розовой гамме;
- расположение – гроздьями (до 10-12 штук) нависают над кровеносными сосудами или крупными венами;
- оболочку – лимфатические узлы заключены в соединительную капсулу, имеющую уходящие вглубь узлов ответвления (их называют трабекулами), которые выполняют опорные функции.
В качестве основного структурного фундамента лимфоузлов выступают стромы. Это отросчатые клетки-тельца, которые были образованы ретикулярно-соединительной тканью, они формируют 3-мерную сеть.
Все лимфоузлы условно можно поделить на области: корковое вещество (располагается около капсульной оболочки) и мозговое вещество (является внутренней частью). В первой находятся узелки лимфы (фолликулы), а во второй – скопления лимфоидных тканей.
Множество лимфатических узлов называют системой. Она состоит из сосудов, пронизывая все жизненно важные внутренние органы, создает цельную сеть, по которой перетекает прозрачная жидкость – лимфа. Ее основные компоненты – это продуцируемые иммунной системой лимфоциты. Они формируются в области мозгового вещества лимфатических узлов, необходимы для поддержания нормальной жизнедеятельности человеческого организма.
Функционирование лимфатической системы
Лимфоузлы, сосуды, лимфа – все это составляющие лимфатической системы. Вместе они решают ряд жизненно важных задач, поддерживают здоровье организма.
- Создание защитного барьера. В лимфе (помимо лимфоцитов) могут содержаться разнообразные инфекционные или вирусные бактерии и микроорганизмы, мертвые клетки и прочие инородные тела. Лимфоузлы исполняют фильтрационную опцию, очищая лимфу, избавляя ее от всех частиц патогенного характера.
- Обеспечение транспортировки. Лимфой осуществляется питание и насыщение органов. Так, именно она доставляет полезные компоненты и микроэлементы из кишечника к тканям. Лимфа же занимается транспортировкой отработанной межклеточной жидкости, тем самым обеспечивая необходимый для организма дренаж.
- Укрепление иммунитета, формирование способности организма противостоять внешним факторам. Лимфоциты, продуцируемые лимфоузлами, — главные помощники в борьбе с болезнетворными бактериями, вирусами и инфекциями. Они устраняют любые вредные частицы, которые удается обнаружить. Именно по этой причине при многих заболеваниях лимфоузлы увеличиваются в размерах.
Именно лимфатическая система обеспечивает клеточное питание, насыщает внутренние ткани и органы, а полезные вещества благодаря ей распространяются по всему организму.
Что происходит с человеком при лимфоме
Опухолевые поражения лимфатической системы могут быть спровоцированы как лимфопролиферативными заболеваниями, так и метастатическими факторами. К первым относят лимфогранулематоз и лимфосаркому. Данные недуги способствуют увеличению лимфоузлов до 3-4 сантиметров, их уплотнению.
Любые прикосновения и ощупывания в пораженных лимфатических узлах откликаются болезненностью, причиняют дискомфорт. Помимо этого начинается неконтролируемое клеточное деление, которое постепенно перерастает в формирование опухолей и новообразований.
Способы лечения
После того, как у пациента подтвержден диагноз «лимфома», лечение определяется ее стадией, разновидностью и симптоматикой. Индолентные формы опухоли, протекающие с минимальным набором симптомов, при удовлетворительном самочувствии больного, не требуют проведения терапии.
Основным способом лечения пациентов с I или II стадией патологии может становиться лучевая терапия. Этот метод позволяет временно уменьшить выраженную боль, возникающую в процессе сдавливания опухолью нервных окончаний.

У некоторых больных лучевая терапия опухоли вызывает побочные эффекты в виде головных болей, ухудшения памяти, расстройств пищеварения, слабости, затруднения дыхания (в первую очередь у активных курильщиков). Чаще для полного излечения от лимфомы требуется комбинирование данного метода с приемом лекарственных препаратов.
Обширное течение болезни подразумевает проведение нескольких курсов химиотерапии. Агрессивное «поведение» опухоли требует применения сильнодействующих медикаментов:
-
-
- Циклофосфана.
- Хлорбутина.
- Винкристина.
- Ритуксимаба.
-
Чтобы избежать серьезного повреждения жизненно важных органов и развития онкологического лейкоза в процессе химиотерапии лимфомы, пациент должен получать:
-
-
- антибиотики;
- противорвотные медикаменты;
- противовирусные и противогрибковые препараты;
- средства, активизирующие выработку лейкоцитов.
-
В случае отсутствия положительных изменений, для лечения опухоли используют метод трансплантации костного мозга или стволовых клеток.
В роли вспомогательной (не основной) терапии лимфомы могут выступать народные методы. Применение различных рецептов становится возможным только после согласования со специалистом.

Как проходит диагностика опухоли
Диагностика лимфомы обязательно включает метод пункционной биопсии, служащей выявлению опухолевых клеток в тканях, определению степени злокачественности новообразования. Дополнительную информацию удается получить благодаря:
-
-
- общеклиническим исследованиям (общему и биохимическому анализу крови, коагулограмме, общему анализу мочи);
- КТ, обзорной томографии;
- МРТ (магнитно-резонансной томографии);
- лапароскопии и пробной лапаротомии;
- магнитно-резонансной томографии (МРТ).
-
В связи с тем, что лимфома нередко формируется на фоне вирусной инфекции, диагностика дополняется иммунологическим исследованием крови пациента.
Из числа новейших методов выявления опухолей может применяться ПЭТ – позитронная эмиссионная томография, представляющая собой радионуклидный томографический метод исследования состояния внутренних органов.
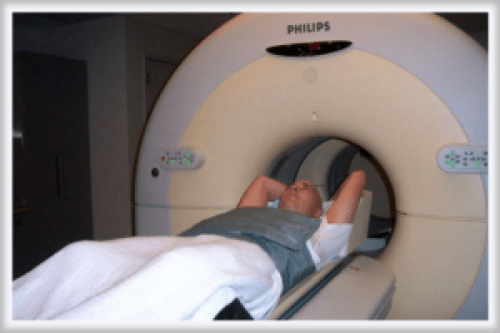
ПЭТ часто применяется у больных лимфомой для подтверждения полноты ремиссии во время проведения лечебного курса, помогает врачу составить прогноз относительно возможных рецидивов.
Симптомы злокачественных лимфом.
В настоящее время используется классификация Всемирной Организации Здравоохранения от 2008 года. Лимфомы могут развиваться из незрелых предшественников, а так же из зрелых Т и В лимфоцитов. Наиболее распространенными являются: лимфома Беркитта, диффузная В крупноклеточная лимфома и анапластическая крупноклеточная лимфома. Каждый из вариантов имеет свои характерные особенности течения процесса и прогноз. Однако существуют общие симптомы, позволяющие заподозрить неходжкинскую лимфому.
Симптомы обусловлены видом лимфомы, степенью распространения процесса и локализацией опухоли. Поражение брюшной полости является наиболее часто встречающимся у детей. Любой отдел желудочно-кишечного тракта может вовлекаться в процесс: от желудка до прямой кишки. Но в большинстве случаев процесс затрагивает илеоцекальный отдел (место перехода тонкой кишки в толстую). Именно из-за такой специфической локализации лимфома может имитировать острую хирургическую патологию, такую как острый аппендицит или инвагинация кишечника. Поэтому первым симптомом заболевания может быть боль в животе различной интенсивности, от ноющей до острой и невыносимой. Опухолевые массы могут сдавливать окружающие структуры, тем самым вызывать нарушения функции различных органов. Сдавление мочеточника в скором времени приводит к вторичному гидронефрозу, сдавление внепеченочных ходов – к синдрому желтухи и другим нарушениям печеночной функции.
Второй по частоте локализацией неходжкинских лимфом является грудная полость. Данная локализация быстро приводит к развитию симптомов дыхательной недостаточности: ребенку становится тяжело дышать, он принимает вынужденное положение, в котором легче осуществить вдох. Раздражение трахеи и бронхов опухолевой массой проявляется изнуряющим сухим кашлем, а сдавление одного из бронхов ведет к спаданию легкого. Компрессия магистральных кровеносных сосудов часто проявляется синдромом верхней полой вены: верхняя половина туловища отекает, лицо ребенка синеет, сосуды шеи набухаю, дыхание становится затрудненным.
Третьей локализацией являются периферические лимфатические узлы. В основном это узлы шеи, подмышечные и паховые. Они увеличиваются в размерах, образуют конгломераты в виде виноградной грозди.
С увеличением массы опухоли присоединяются симптомы интоксикации, такие как повышение температуры тела до 38 градусов С, ночная потливость, усталость, снижение аппетита, кожный зуд и потеря массы тела за короткий промежуток времени. В зависимости от распространенности процесса определяют стадию заболевания.
Лечение лимфомы
При увеличенных лимфатических узлах категорически запрещено заниматься самолечением. Прогревать лимфоузлы нельзя, так как это может привести к распространению инфекции или генерализации опухолевого процесса. Также нельзя прикладывать лёд, так как это только усилит воспаление и ухудшит общее состояние пациента.
Лечение лимфомы Ходжкина заключается в использовании лучевой и лекарственной терапии, и их комбинации. При I и II стадиях болезни Ходжкина назначаются дакарбазин, винбластин, блеомицин и доксорубицин. Эти лекарства не вызывают серьёзных осложнений. Для полного излечения, которое возможно на этих стадиях у 95 % онкобольных, требуется не менее двух курсов этими препаратами; III и IV стадии лимфомы Ходжкина требуют 6-8 курсов лечения комплексом таких препаратов, как прокарбазин, винкристин, циклофосфамид, адриамицин, этопозид и бленоксан. Они также эффективны, но при их назначении имеется риск развития вторичного рака или лейкемии .
Лечение неходжкинской лимфомы. В лечении неходжкинских лимфом применяют лучевую терапию с/или химиотерапией. В ряде случаев проводят химиотерапию с последующей трансплантацией мезенхимальных стволовых клеток или костного мозга как источника стволовых клеток . В последнее время обнадёживающие результаты лечения получены при использовании моноклональных антител. Следует отметить, что лечение в каждом случае врач подбирает индивидуально в зависимости от общего состояния пациента, сопутствующей патологии и варианта опухоли в соответствии со стандартами химиотерапии и лучевой терапии. В некоторых случаях (при большем локальном конгломерате узлов, значительно увеличенной селезёнке и др.) прибегают к хирургическому удалению поражённого органа . В настоящее время разрабатываются молекулярно-генетические исследования опухолевых клеток, типирование, создание специфических сывороток и вакцин против каждого вида опухоли индивидуально для каждого пациента, но это медицина будущего и доступна пока единичным медицинским центрам.
Клинические рекомендации по определению эффективности лечения
Эффективность лечения следует оценивать после 2-3 курсов химиотерапии при сохранении стабильной клинической картины не менее двух недель. С помощью УЗИ, КТ, МРТ или ПЭТ оценивают:
- динамику размеров лимфатических узлов;
- размеры опухоли при поражении печени или селезёнки;
Также проводят иммуногистохимическое исследование костного мозга для верификации опухолевых клеток. В зависимости от полученных данных, эффективность лечения расценивают как:
- полную ремиссию;
- частичную ремиссию;
- неуверенную полную ремиссию;
- частичную ремиссию и стабилизацию заболевания;
- рецидив.
Оценка эффективности также определяется в середине лечения с учётом размеров лимфатических узлов, количество поражённых лимфоузлов, размеров селезёнки, результата пункции костного мозга.
В литературе последних лет появились исследования о прогностическом значении микроРНК (малые некодирующие молекулы РНК) и других маркеров, позволяющих на ранних стадиях и после курса лечения определить возможность рецидива. Эти современные маркеры являются наиболее чувствительными методами, но пока находятся на стадии клинических испытаний.
Прогноз
Прогноз заболевания зависит от клинической формы Т-клеточной лимфомы и ее стадии. Для пациентов с ранней стадией ГМ прогноз благоприятный, поскольку эта лимфома кожи очень редко прогрессирует до более серьезных стадий, и средняя продолжительность жизни таких больных составляет 12 лет.
Для пациентов с изначально более поздними стадиями Т-клеточной лимфомы (2В и больше) без признаков поражения внутренних органов, средняя продолжительность жизни составляет 5 лет, при этом для больных с поражением лимфоузлов прогноз несколько хуже, чем при системном обширном поражении кожи. Для больных, у которых лимфома кожи поразила внутренние органы, средняя продолжительность жизни составляет 2,5 года.
CD 30+ Т-клеточные лимфомы характеризуются относительно доброкачественным течением. В частности, лимфоматоидный папулез не влияет на продолжительность жизни больных, за исключением случаев трансформации в другие виды лимфом, в том числе грибовидный микоз, лимфому Ходжкина и др. Трансформация возникает у 4-25% больных и может возникнуть в период дебюта ЛП, после его излечения и даже предшествовать ему. Кожная анапластическая крупноклеточная лимфома также характеризуется благоприятным прогнозом, пятилетней выживаемости достигают 96% больных.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Лечение
Тактика лечения Т-лимфомы определяется ее формой и этапом развития онкологического процесса. Если выявлена индолентная форма лимфомы, пациентам назначают только наблюдение. В случае прогрессирования патологии нужно проведение интенсивной терапии.
Возможно применение таких методов терапии болезни:
- PUVA-терапия — пациенту назначается применение вещества под названием Псорален, которое может наносится на кожу или приниматься перорально. Также кожу больного подвергают ультрафиолетовому облучению.
- Ультрафиолетовое облучение — благодаря облучению ультрафиолетовыми лучами, можно уменьшить число очагов лимфомы до 90%.
- Биологическая иммунотерапия — современный метод терапии лимфоонкопатологии, в ходе которого используются компоненты, вырабатываемые иммунитетом человека.
- Лучевая терапия — наиболее результативный способ лечения данной болезни на начальных этапах развития.
- Химиотерапия — назначается обычно на поздних этапах развития лимфомы. Лекарственные средства во время проведения химиотерапии могут назначать пациенту как в таблетированном виде, так и применяться внутривенно или вводиться в спинномозговой канал.
Возможно внешнее использование химиотерапевтических лекарств, когда препараты наносят на пораженные области кожного покрова. Такой подход к терапии эффективен вначале развития патологии. Лечением болезни занимаются врач-гематолог совместно с онкологом.
Диагностика
Фото: pbs.twimg.com
После выявления характерных симптомов врач переходит к общему осмотру. Для начала производится пальпация (ощупывание) лимфатических узлов (затылочных, подчелюстных, шейных, надключичных, подключичных, подмышечных, локтевых, подвздошных, паховых, бедренных, подколенных), оцениваются их размеры, спаянность с соседними лимфоузлами и окружающей тканью, наличие или отсутствие болезненности при пальпации. Кроме того, производится осмотр кожных покровов на предмет наличия сыпи, расчесов, узелковых образований.
Затем назначаются общие лабораторные анализы, в которых невозможно выявить специфические изменения, характерные исключительно для лимфомы, однако они помогают оценить общее состояние организма.
Из инструментальных методов исследования используется рентгенологическое обследование органов грудной клетки. При поражении лимфатических узлов средостения происходит расширение тени средостения. Также для определения степени распространенности процесса назначаются УЗИ органов брюшной полости, УЗИ периферических лимфоузлов, КТ, МРТ, радиоизотопные методы исследования.
Для верификации диагноза и установления типа лимфомы выполняется биопсия пораженных лимфатических узлов. Предпочтение отдается открытой биопсии, так как пункционная не всегда позволяет получить на 100% достоверный результат, поскольку существует большая вероятность получить ложноположительный или ложноотрицательный ответ.
Причины
Почему возникает злокачественная лимфома? Лимфатическая система распространена по всему телу и состоит из лимфатических сосудов, лимфоузлов, костного мозга, селезенки и тимуса. Лимфоидная ткань находится в некоторых органах – тонкой кишке, коже и миндалинах. Лимфатическая система играет решающую роль в защите организма от различных патогенов. Лимфатические сосуды, похожие на кровеносные, распределены неравномерно почти по всему телу. В них протекает лимфа (тканевая вода), которая используется для питания клеток и переноса лимфоцитов в кровоток. Узлы образуют сеть биологических фильтров, в которых лимфа очищается от посторонних веществ и инфекционных агентов.
Лимфоциты представляют собой группу белых кровяных клеток, которые являются центральной частью иммунной системы. Они возникают из стволовых клеток в костном мозге и подразделяются на Т- и В-клетки. В-лимфоциты созревают в функционирующие иммунные клетки в костном мозге, тогда как созревание Т-лимфоцитов происходит в тимусе. Затем зрелые Т- и В-лимфоциты попадают в нижние или верхние лимфатические органы: селезенку, лимфатические узлы или миндалины.

Врожденные или приобретенные особенности иммунной системы, инфекции являются причиной лимфомы
Основная задача лимфоцитов – удалить дефектный собственный или инородный материал тела. Различают клеточно-опосредованный (клеточный) и опосредованный антителом (гуморальный) иммунный ответ. Клеточный иммунный ответ в основном является задачей Т-лимфоцитов и направлен против патогенов и опухолей. Гуморальный иммунный ответ по существу является задачей B-лимфоцитов; они образуют определенные белки, называемые антителами, которые распознают и маркируют бактерии, а также чужеродные клетки. В свою очередь, патоген, нагруженный антителами, может быть распознан и разрушен Т-лимфоцитами.
Как и все другие клетки человеческого тела, лимфоциты могут вырождаться из-за различных факторов. Существуют три фактора риска, которые увеличивают вероятность возникновения рака: химические вещества, вирусы и радиация. В развитии около 5-10% раковых заболеваний также играют роль генетические факторы. Различные типы лимфомы могут начинаться практически в любом месте тела и встречаться в одном лимфатическом узле, в группе лимфатических узлов или в лимфатическом органе.
Длительное курение сигарет является фактором риска развития лимфом, но связь еще не была окончательно доказана. По данным ВОЗ, врожденные или приобретенные особенности иммунной системы и вирусные инфекции также являются возможными факторами риска болезни. Недавние исследования показали, что вирус Эпштейна-Барр и первичный иммунодефицит участвуют в развитии лимфомы Ходжкина. Другие вирусы также могут участвовать в развитии этой патологии.
Факторы, провоцирующие развитие опухоли
Среди наиболее вероятных факторов, приводящих к формированию лимфомы, в медицине называют:
- Ослабленную функцию иммунной системы.
- Пожилой возраст пациента.
- Наличие заболеваний вирусной или бактериальной природы.
К числу патогенов, способных «запустить» процесс образования лимфомы, относят ВИЧ, вирус Эпштейна-Барра, вирус Т-клеточной лейкемии, вирус гепатита С, бактерию Helicobacter pylori, вызывающую язвенное поражение желудка и 12-перстной кишки. Многие ученые продолжают настаивать на взаимосвязи опухоли с ожирением, вредными привычками, работой, подразумевающей частые контакты с агрессивными химическими, радиоактивными веществами.
Несмотря на то, что развитие лимфом нередко связывается с инфекционными процессами, сама опухоль не является заразной, и не передается от человека к человеку.
Диагностика Лимфомы:
Чтобы поставить диагноз лимфомы необходимо пройти обследование по следующему плану:
- Врачебный осмотр
- Общий клинический и биохимический анализы крови
- Биопсия (хирургическое удаление) пораженного лимфатического узла с его последующим морфологическим и иммунологическим исследованием
Основным анализом, позволяющим подтвердить диагноз лимфомы, является микроскопическое исследование образца лимфоидной ткани, полученной при биопсии (хирургическом удалении лимфатического узла или кусочка ткани пораженного органа). Эта ткань направляется на морфологическое исследование к врачу-патоморфологу, главной задачей которого является определить: «Есть ли в изучаемой ткани опухолевые (лимфомные) клетки?» Если врач находит опухолевые (лимфомные) клетки в изучаемом гистологическом препарате, то следующий вопрос, который он должен решить: » С каким видом лимфомы мы имеем дело?»
- Лучевая диагностика
Лучевая диагностика (рентгенологическое исследование, компьютерная, магнитно-резонансная томография) позволяет выявить наличие опухолевых образований в различных частях тела, которые не доступны врачу при внешнем осмотре.
Методы лучевой диагностики применяют для определения стадии лимфомы.
- Исследование костного мозга также проводится с целью установить: «Есть ли опухолевые (лимфомные) клетки в костномозговой ткани?»
- Дополнительные методы исследования позволяют уточнить ряд особенностей лимфомы. К ним относятся иммунофенотипирование методом проточной цитометрии, цитогенетические и молекулярно-генетические исследования.
Причины развития болезни
Точной причины развития патологии врачи не знают. Спровоцировать болезнь может ряд факторов:
- Присутствие в организме вирусной инфекции – Т-клеточный лейкоз, ВИЧ, гепатит С и вирус Эпштейна-Барр.
- Взаимодействие с химическими и канцерогенными веществами.
- Прием противоопухолевых и других специфических лекарств, снижающих функционирование иммунной системы.
- Радиоактивное облучение организма.
- Наличие врождённых патологий – телеангиэктазия, синдром Клайнфельтера и другие.
- Болезни иммунной системы – трофические язвы, синдром Шегрена и другие.
Возникает лимфома под воздействием одного фактора или с сочетанием сразу нескольких. Рекомендуется внимательно следить за влиянием неблагоприятных факторов и признаками недомогания.
Лечение лимфомы
затихание симптомовМетодами лечения лимфомы являются:
- Метод лучевой терапии — проводится у пациентов с первой стадией заболевания, без массивного поражения лимфатических узлов и без выраженных симптомов интоксикации.
- Химиотерапия – метод с применением специальных лекарственных средств, называемых противоопухолевыми средствами.
Комбинированный метод (сочетание химиотерапии и лучевой терапии) – проводится у больных со второй стадией лимфомы. Также рекомендуется пациентам с массивным поражением лимфатических узлов и выраженными симптомами интоксикации. На первом этапе проводят химиотерапию, которая может включать от 4 до 6 курсов.
Химиотерапия при лимфоме
то есть клетки ракацитостатикамикак и других методов, используемых в онкологиизатихание симптомов
|
|
|
|
|
Схема ABVD |
Применяется при вялотекущих (индолентных) формах с относительно благоприятным прогнозом. |
|
|
Схема BEACOPP |
Назначается при агрессивных формах с неблагоприятным прогнозом. |
|
Препараты при лимфоме
К основным цитостатикам, применяемым в лечении лимфомы, относятся:
- антибиотики – доксорубицин, амсакрин, идарубицин;
- алкилирующие препараты – циклофосфан, хлорамбуцил;
- антиметаболиты – метотрексат, меркаптопурин;
- гормоны – преднизолон.
Питание при лимфоме
диетыпитаниеТеории о питании для раковых больныхголоданиюбез контроля врачаглюкозысахар, мед, мучные изделияплохой аппетитВажность индивидуального подходаОбщие положения питания пациента при лимфомезамороженные котлеты в панировке, пельмени, пиццафаст-фудхот-доги, гамбургерысупы, пюре и другие блюда, для готовности которых их достаточно залить кипяткоммаргарина, пальмового масла
Причины развития лимфомы
К настоящему моменту так и не удалось доподлинно установить, что конкретно вызывает симптомы лимфомы, является причиной развития недуга. Однако в историях болезней пациентов, у которых была диагностирована данная патология, присутствуют некоторые схожие детали. Это обстоятельство позволяет выявить ряд факторов, которые создают благоприятные условия для зарождения лимфомы у взрослых. Среди них: пол и возраст, наличие хронических заболеваний и многое другое. Далее более подробно о каждой из причин.
Пол и возраст
Не секрет, что с возрастом общее состояние здоровья несколько ухудшается, функциональность и работоспособность органов снижается. Именно этот фактор создает благоприятную среду для возникновения лимфомы. Как правило, группа риска представлена людьми, находящимися в возрастном диапазоне от 55-ти до 60-ти лет.
Конечно, данная патология может развиться и в более раннем возрасте, однако это происходит гораздо реже. Что касается половой принадлежности, то она является важным фактором при лимфоме Ходжкина. Так, встречаемость этой разновидности среди мужского населения на порядок выше.
Вирусные инфекции
Бактерии и прочие болезнетворные микроорганизмы – один из сопутствующих лимфоме факторов. Так, у подавляющего большинства людей, страдающих от поражения лимфатической системы, диагностируется вирус Эпштейна Барр. Он проникает в организм воздушно-капельным (значительно реже контактно-бытовым) путем, начиная провоцировать развитие различных болезней. Помимо лимфомы он способен вызывать:
- мононуклеозы;
- герпес разных видов;
- гепатиты;
- заболевания головного мозга, в частности, рассеянный склероз.
Как Эпштейн Барр проявляет себя в организме? Первые симптомы заражения напоминают рядовую сезонную простуду:
- наблюдается общее недомогание, сонливость;
- увеличивается температура;
- организм становится менее работоспособным, быстро утомляется.
На 5-7-ые сутки после инфицирования лимфоузлы больного увеличиваются в размерах, отдают болезненными ощущениями. Также может возникнуть сыпь, похожая на аллергическую реакцию.
Помимо Эпштейна Барр провоцировать развитие лимфомы могут и такие вирусы как: ВИЧ, СПИД, гепатит С, герпес первого и второго вида.
Бактериальные заболевания
Помимо вирусного воздействия выделяется такой фактор, как вредоносные болезнетворные бактерии. Они становятся причиной разнообразных инфекционных заболеваний, негативно влияют на работу иммунной системы.
Согласно статистическим данным Всемирной организации здравоохранения, у 47% больных лимфомой в оргазме был зарегистрирован микроорганизм хеликобактер пилори. Именно он является причиной кишечных расстройств, инфекций желудка, пищеварительных дисфункций. Бактерия обитает на слизистых оболочках либо прикрепляется к двенадцатиперстной кишке.
Симптомы заражения напоминают отравление. Больного постоянно тошнит, у него нарушается стул, пропадает аппетит. Также появляется характерная отрыжка, сопровождающаяся запахом протухших яиц.
Другие причины
Современные исследования в области онкологии выявили, что лимфома чаще диагностировалась у людей, которые были так или иначе связаны с вредным производством. Данное обстоятельство позволило заключить, что химический фактор также влияет на развитие заболевания. В зону риска попадают:
- люди, занятые в сельском хозяйстве, контактирующие с химикатами;
- люди, работающие в химических цехах и лабораториях;
- люди, работающие на промышленном производстве.
Еще одна причина зарождения онкологической патологии – длительный системный прием иммунодепрессантов (препаратов, тормозящих работу иммунной системы). Как правило, данные препараты назначаются лечащими врачами в целях борьбы с аутоиммунными заболеваниями. Так как в организме происходит сбой, и иммунитет вместо защитной функции начинает выполнять разрушающую, его блокировка вполне оправдана. Наиболее распространенные примеры болезней аутоиммунного характера – волчанка, рассеянный склероз, ревматоидные артриты.