Синдром позвоночной артерии: симптомы и лечение
Содержание:
Диагностика
Эффективность терапии зависит от своевременной диагностики. Поэтому перед тем как лечить патологию, пациента направляют на всестороннее обследование. Если имеется подозрение на синдром позвоночной артерии, диагностика включает:
- Изучение жалоб пациента и анамнеза болезни;
- Неврологический осмотр;
- Рентгенографию шейного отдела – обнаруживает патологические изменения в атланто-окципитальном суставе;
- Дуплексное сканирование артерий – показывает аномалии в сосудах, выясняет их проходимость;
- Ангиографию артерий – измеряет скорость кровотока и диаметр сосудов, выявляет местоположение патологий;
- Допплерографию – определяет нарушение кровотока, исследует проходимость сосудов, характер кровотока и его скорость;
- Магнитно-резонансную или компьютерную томографию шейного отдела – выявляет аномалии в позвоночнике;
- Магнитно-резонансную томографию головного мозга –оценивает обеспечение клеток головного мозга кислородом и питательными веществами, устанавливает причину нарушения кровообращения, показывает локализацию защемления.
Терапевтические методы подбираются для каждого пациента индивидуально на основе результатов диагностического обследования.
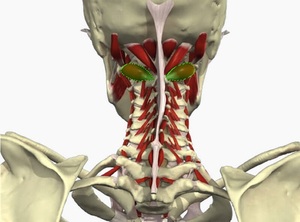
Основы физиологии и анатомии
 В мозг головы кровь поступает по 4 крупным артериям: правой и левой позвоночной, и правой и левой общей сонной. Нужно сказать, что 75-80% крови через себя пропускают именно сонные артерии, потому нарушение кровообращения в них часто приводит к острому дефициту мозгового тока крови, то есть к инсультам.
В мозг головы кровь поступает по 4 крупным артериям: правой и левой позвоночной, и правой и левой общей сонной. Нужно сказать, что 75-80% крови через себя пропускают именно сонные артерии, потому нарушение кровообращения в них часто приводит к острому дефициту мозгового тока крови, то есть к инсультам.
При этом позвоночные артерии головной мозг обеспечивают кровью только на 20-25%. Нарушение циркуляции крови в них острых, угрожающих жизни, заболеваний обычно не вызывает – появляются хронические расстройства, которые все-таки значительно снижают качество жизни пациента и даже могут привести к инвалидности.
Позвоночная артерия собой представляет парный орган, который берет начало от подключичной артерии, а та, в свою очередь, выходит с правой стороны – от плечеголовного ствола, с левой – от аорты. Позвоночная артерия выходит кверху и немного назад, проходя сзади сонной артерии, входит в отверстие седьмого шейного позвонка, проходит вертикально через такие же отверстия всех находящихся выше позвонков, через затылочное отверстие входит в черепную полость и подходит к мозгу, питая кровью задние участки мозга: гипоталамус, мозжечок, средний мозг, мозолистое тело, частично – затылочную, теменную, височную доли, а также твердую оболочку мозга задней ямки черепа.
До входа в черепную полость от позвоночной артерии ответвляются две части, которые несут кровь к спинному мозгу и его тканям. Таким образом, во время нарушения кровообращения в позвоночной артерии появляются симптомы, которые свидетельствуют о кислородном голодании (гипоксии) участков мозга, которые та питает.
Причины и симптомы синдрома позвоночной артерии
Все факторы возникновения патологии делятся на 2 основные группы:
- Вертеброгенный — шейный остеохондроз. Возникают дегенеративные изменения в дисках, позвонках, что является одной из ведущих причин в процессе сдавливания, смещения, раздражения. Очень большое значение имеет мышечный спазм, затрудняющий движение 1-2 шейных позвонков. Не исключение травмы шеи, сколиоз шейного отдела.
- Невертеброгенные – причины «из вне». Обычно сюда относят окклюзионные нарушения самих артерий (тромбозы, артерииты, атеросклероз).
Существует 3 уровня вертеброгенной компрессии.
- Редко, до самого входа в канал поперечных позвонков при врожденном аномальном развитии (дополнительное шейное ребро, аномалия Киммерле, не типичное отхождение от нормы самой подключичной артерии).
- Встречается чаще внутри самого канала поперечного отверстия между 6-2 позвонками, за счет раздражения, сдавления разрастающихся артрозов (костные разрастания), нестабильность позвонков, подвывихов, редко влияние грыжи, рубцовая ткань после операций или катетера, спазм мышц.
- Очень часто, компрессия возникает в месте изгиба на уровне 1 позвонка у основания черепа и между 1-2 позвонками.
Методы терапии
Устранить панические атаки возможно только проведением терапии шейного остеохондроза, достижением устойчивой ремиссии. Практикуется комплексный подход к лечению этой дегенеративно-дистрофической патологии. Терапия начинается с применения консервативных методов, а при их неэффективности проводится хирургическая операция.
Лекарства
В терапии шейного остеохондроза применяются нестероидные противовоспалительные препараты, миорелаксанты, хондропротекторы, мази с согревающим действием.
Для купирования именно панических расстройств необходимо использование других средств.
| Клинико-фармакологическая группа препаратов для купирования панических атак | Наименования лекарственных средств |
| Трициклические антидепрессанты | Кломипрамин, Амитриптилин, Имипрамин, Нортриптилин, Мапротилин, Миансерин, Тианептин |
| Ингибиторы захвата серотонина | Сертралин, Пароксетин, Флуоксетин, Флувоксамин, Ципрамил |
| Бензодиазепины | Клоназепам, Алпрозалам, Лоразепам, Диазепам |
| Седативные, успокаивающие средства | Персен, Ново-Пассит, Тенотен, настойки валерианы, пиона, пустырника |
Физиотерапия и гимнастика
В лечении шейного остеохондроза используются физиотерапевтические мероприятия, направленные на улучшение кровообращения, предупреждение ущемления позвоночной артерии и появление состояния кислородного голодания мозга. Пациентам могут быть назначены 5-10 сеансов таких процедур:
- УВЧ-терапия;
- магнитотерапия;
- лазеротерапия;
Лечение патологий шейного отдела лазером.
- гальванические токи;
- ударно-волновая терапия;
- электрофорез, ультрафонофорез с глюкокортикостероидами, хондропротекторами, витаминами группы B, растворами солей кальция;
- аппликации с озокеритом или парафином;
Аппликации на шею из озокерита и парафина.
бальнеотерапия лечебными грязями, минеральными водами.
Один их ведущих методов снижения вероятности панических атак — ежедневные занятия лечебной физкультурой и гимнастикой. Врач ЛФК составляет график занятий, подбирает упражнения индивидуально для пациента. Больным также рекомендовано плавание, скандинавская ходьба, аквааэробика.
Плавание полезно при остеохондрозе любой локализации.
Как проходит лечение народными средствами
Настои лекарственных растений могут быть действенны при панических расстройствах. В домашней терапии остеохондроза для устранения его неврологических проявлений используются зверобой, пион, душица, валериана, пустырник, лимонная и перечная мята, чабрец. Для приготовления настоя чайную ложку (без горки) сухого лекарственного сырью заливают стаканом кипятка, оставляют на 40-60 минут. Процеживают, принимают по 100 мл при тревоге и немотивированном беспокойстве.
Травяной сбор.
Читайте по теме: Лечение народными средствами остеохондроза шейного отдела.
Лечение вертебробазилярного синдрома
Если установлен такой диагноз, как синдром позвоночной артерии, при шейном остеохондрозе, лечение должно быть направлено как на источник патологии, так и на сопутствующие проблемы.
Медикаментозная терапия
Для того, чтобы остановить прогрессирование компрессии артерий и избавиться от СПА, необходимо купировать развитие шейного остеохондроза и вылечить его, насколько это возможно. Для этого применяют следующие лекарственные препараты:
| Группа | Название препарата | Форма препарата | Действие |
| НПВП и НПВС |
|
|
Снимают воспаление на пораженном участке, останавливают дальнейшее развитие патологического процесса. Обладают обезболивающим действием |
| Витамины группы В |
|
уколы; таблетки. | Стабилизируют работу сосудистой и центральной нервной системы, регулируют обменные процессы в нервных тканях и сосудах |
| Миорелаксанты |
|
|
Обладают спазмолитическим эффектом, снимают спазмы и расслабляют мышцы |
Помимо лечения источника такого заболевания, как СПА, необходимо лечить пострадавшие артерии.
Для восстановления их функциональности и обеспечения полноценного кровоснабжения головного мозга, также применяют некоторые лекарственные средства.
| Наименование препарата | Действие |
| Флебодиа 600 (диосмин полусинтетический) | Оказывает противоотечное действие на позвоночные артерии. Восстанавливает кровоток и защищает венозные стенки |
| Троксерутин | Предотвращает сужение венозного просвета, снимает отек и воспаление, способствует нормализации венозного оттока |
| Пентоксифиллин | Имеет сосудорасширяющее и антиагрегационное действие. Восстанавливает микроциркуляцию, в пострадавших кровеносных магистралях |
|
Нейропротекторы. Предотвращают развитие ишемических симптомов, восстанавливают питание и метаболические процессы в мозге |
| Триметазидин | Защищает сосуды, снижает клеточную гипоксию и восстанавливает функции вестибулярного аппарата |
|
Применяются при головокружениях |
Оперативное лечение
В некоторых случаях, когда СПА имеет осложненное течение, может потребоваться хирургическое вмешательство. К оперативным методам относятся:
-
периартериальная симпатэктомия;
- декомпрессия артерий, подвергшихся ангиоспастическому воздействию;
- удаление разросшихся вертебральных тканей.
Операция показана тем пациентам, для которых медикаментозное лечение оказалось неэффективным. Отказ от хирургического вмешательства может привести к стремительному развитию инсульта.
Вспомогательная терапия
В качестве вспомогательных мер, врач назначает физиотерапевтический и лечебно-гимнастический процедурные комплексы. Физиотерапевтическое лечение состоит из аппаратных процедур (электрофорез, магнитотерапия, диадинамотерапия), мануальной и рефлексотерапии, массажа. Пациенту рекомендуется временная фиксация шейного отдела при помощи воротника Шанца.
Комплекс лфк подбирается специалистом, с учетом степени тяжести заболевания. Гимнастика может проводиться в домашних условиях. Упражнения очень простые, но выполнять их следует очень аккуратно, поскольку резкие движения могут спровоцировать падение или потерю сознания.
При наличии синдрома позвоночной артерии, прогноз зависит от своевременного правильного лечения. В тяжелых случаях, больному грозит инвалидность. Можно жить без осложнений и боли, если периодически проходить курс профилактического лечения.
Симптомы
Одним, из основных факторов, влияющих на появление синдрома позвоночной артерии, является шейный остеохондроз. Из-за того, что при нем возникают состояния излишнего напряжения в мышцах шеи, смещение позвонков, образование протрузий и грыж, костных выступов – появляется изменения в позвоночной артерии. Они возникают в этом случае под влиянием внешнего воздействия. Образование бляшек, из-за которых сужается просвет – внутренние факторы, вызывающие синдром.
Синдром позвоночной артерии при шейном остеохондрозе имеет следующие симптомы:
- Головокружение и сопровождающая его тошнота.
- Головные боли различной интенсивности, вплоть до мигреней.
- Потери сознания – в особо тяжелых случаях.
- Шум, ощущение давления и распирания в ушах.
- Гипертензия.
- Разнообразные когнитивные нарушения – забывчивость, невнимательность, потеря памяти, речевые нарушения, трудности в обучении.
- Плохой сон, сопровождающийся бессонницей.
- Депрессивные состояния.
- Панические атаки.
ВСД

Стимулирует развитие ВСД гиподинамический образ жизни. Он не только усиливает последствия остеохондроза, но и приводит к нарушению обмена веществ. В результате чего на стенках сосудов, в том числе и магистральных артериях, оседают кальцинаты. Это приводит к их хрупкости. Эластичность резко снижается. Тем самым ещё более ухудшается кровоток.
Проявлять свою симптоматику ВСД может практически на все органы и жизненно важные системы человека. Но если говорить непосредственно о неврологических проявлениях, то они заключаются в следующем:
- Вялое состояние.
- Понижение работоспособности.
- Головокружения.
- Плохой и беспокойный сон.
- Раздражительность.
Головокружение
Головокружение вертеброгенного генеза — этот симптом возникает из-за того, что русло кровотока в сосудах недостаточно интенсивное.
Это приводит к тому, что ткани головного мозга недополучают жизненно важных микро- и макроэлементы, витаминов и кислорода.
Это приводит к так называемому голоданию этого органа. Результатом чего и становится головокружение.
Шум в ушах

Для устранения неприятного ощущения шума, звона в ушах все усилия должны быть направлены на устранение шейного остеохондроза, или как минимум приостановление его прогрессирования.
Шум в ушах чаще всего возникает, когда человек совершает резкий поворот головы. При этом появляется не только шум. Он сопровождается еще и головной болью, и тошнотой. Шум в ушах может быть:
- Ноющий и с тупой болью – результат венозной недостаточности.
- Распирающий – из-за внутричерепной гипертензии.
Онемение
Онемение так же связано с ухудшением кровообращения. В результате того, что кровь в артериях не имеет нужной скорости, а соответственно снижается прокачиваемый объем, то и в венах, и в капиллярах, уменьшается кровообращение.
Обморок
Обморок при синдроме позвоночной артерии свидетельствует о том, что течение заболевания приняло более тяжелую форму.
Значит, что кровообращение нарушилось настолько, что страдают определенные отделы головного мозга. И компенсировать гипоксию за счет нормально функционирующих остальных артерий у организма уже не получается.
Тошнота

Защемление шейной артерии или сужение просвета в ней так же может привести к появлению тошноты. Причины все те же – недоцстаток кислорода, разносимого с руслом крови.
Депрессия
Депрессия – она не возникнет сразу, как только появилось гипоксия. Но постепенно, по мере того как определенные отделы мозга будут испытывать недостаток орошения кислородом, то возникнут неврологические симптомы, в частности, нервозность, раздраженность, угнетенность, плохой сон. Результатом чего и становится депрессивное состояние.
Симптомы
К основным симптомам синдрома позвоночной артерии относят:
- Головную боль, которая в большинстве случаев локализуется в области затылка, но может локализоваться и в теменной, и в лобной области. Боли может сопутствовать тошнота и рвота, а определенное положение головы способствует снижению болевых ощущений.
- Головокружение, потерю равновесия, шум в ушах (вестибулярные нарушения).
- Нарушения зрения (снижение остроты зрения, фотопсия).
- Болевые ощущения в шее.
- Артериальную гипертензию, которая возникает в результате недостаточного поступления кислорода в продолговатый мозг. Кислородное голодание стимулирует работу сердца и приводит к повышению давления. На начальном этапе повышение давления отличается компенсаторным характером, но затем ситуация ухудшается, так как при повышении АД ток крови не способен преодолеть механическую преграду.
- Транзиторные ишемические атаки, которые сопровождаются нарушением речи и чувствительными и двигательными нарушениями.
При рефлекторно-ангиоспастической форме синдром позвоночной артерии может проявляться:
- головной болью сосудистого характера, на появление которой влияет стресс, эндокринные циклы, перегревание, погодные условия и колебания общего артериального давления;
- синкопальными приступами Унтерхарншайдта, при которых наблюдаются возникающие после движения головы обмороки, ощущение жара и чувство “распирания” в голове, фотопсии и головокружение;
- кохлеовестибулярными нарушениями (головокружениями), которые появляются при изменениях положения головы;
- зрительныеми нарушениями (мерцающая скотома, туман перед глазами, боли в глазу, светобоязнь, слезотечение), гортанно-глоточными симптомами (покалывание в горле, извращение вкуса, ощущение першения, кашель, дисфагия);
- изменениями в психической сфере (сенестопатические переживания, астенические, тревожно-ипохондрические и иногда истерические состояния).
Синдром позвоночной артерии на фоне шейного остеохондроза (компрессионно-ирритативная форма синдрома) проявляется:
- Головными болями и парестезиямии гемикранического типа. Для головной боли характерны иррадиация по типу “снимания шлема” и приступообразное усиление при определенных движениях в шейном отделе позвоночника, при тоническом напряжении мышц шеи и длительном однообразном положении головы.
- Болевой контрактурой мышц шеи и возникающем при движении ощущением хруста в шее (симптомы шейного остеохондроза). Возможно наличие компрессионных корешковых синдромов и цервикальной миелопатии.
- Кохлеовестибулярными расстройствами, которые развиваются в результате поражения периферических, стволовых и надъядерных вестибулярных образований.
- Зрительными и глазодвигательными нарушениями (сужением полей зрения).
- Разнообразными вариантами синдрома Валенберга–Захарченко.
- Приступами «дроп-атак».
- Гипоталамическими нарушениями.
Причины
Единственное, что удается сказать однозначно, гипоплазия правой ПА или левой (разницы нет) — это врожденная аномалия.
То есть формируется она еще во внутриутробный период, что и обуславливает причинно-следственные связи. Искать их нужно в развитии плода и течении беременности.
Как правило, в анамнезе у страдающих описанным нарушением присутствуют проблемы внутриутробного периода.
Какие факторы влияют на мать и ребенка таким негативным образом?
Курение, употребление спиртного в период вынашивания плода, тем более наркотическая зависимость. Разрушают организм, приводят к тяжелым результатам, среди которых гипоплазия позвоночных артерий — лишь одна из возможных проблем, причем не самая опасная.
Неправильное питание. Злоупотребление жирными продуктами, кофеином, сахаром и прочее. Не всегда это сказывается на организме матери и ребенка негативно. Все зависит от индивидуального «запаса прочности», в большинстве своем проблем не возникает. Но фактор играет определенную роль. Это показывают, в том числе и исследования.
Стрессовые ситуации. Приводят к стремительному и обильному выбросу гормонов коры надпочечников, вроде кортизола и адреналина, также катехоламинов (нейромедиаторов как серотонин). Они обладают определенным потенциалом для формирования пороков, однако, и это не аксиома.
Неадекватная состоянию физическая активность. Сказывается идентичным способом.
Прием некоторых лекарственных средств
В период течения гестации нужно проявлять максимальную осторожность при использовании медикаментов. Врачи тщательно обдумывают терапевтические схемы
Стоит ли говорить, что самостоятельно пить нельзя ничего в принципе?
Неблагоприятная экологическая, радиационная обстановка в месте проживания.
Влияние на организм матери ядов, химических веществ, обладающих мутагенным потенциалом и т.д. С такой проблемой встречается практически каждый человек.
Причины большой роли не играют. Они используются скорее для теоретической разработки, в рамках создания эффективной универсальной профилактической схемы.
Потому как врачам-практикам приходится иметь дело уже со следствием в виде малого диаметра правой позвоночной артерии.
Лечение
Терапия зависит от фазы патологического процесса. Если речь идет о компенсированном нарушении, нет никакой необходимости в медицинской коррекции.
Показано динамическое наблюдение под контролем сосудистого хирурга и невролога (возможно кого-то одного).
При развитии отклонений кровотока применяются медикаменты. Назначают препараты нескольких групп:
- Протекторные средства, ноотропы. Для защиты нервных тканей и, с другой стороны, восстановления нормальных обменных процессов в головном мозге. Глицин, Пирацетам, Мексидол, Милдронат.
- Средства антигипоксичского действия со способностью расширять сосуды. Актовегин, Кавинтон и прочие.
- Антиагреганты. При риске развития тромбов. Подойдет Аспирин в современных модификациях для длительного приема.
- Противогипертензивные. В некоторых случаях. По рекомендации лечащего врача.
- Головокружения снимаются специализированными препаратами: Тагистой, Вестибо, Бетагистином и прочими подобными.
В случае декомпенсации или если консервативная методика оказалась бесполезной, показано хирургическое вмешательство.
Есть три пути терапии:
- Стентирование. Механическое расширение с помощью специального гибкого устройства. Не позволяет артерии сужаться, принудительно нормализует кровоток.
- Ангиопластика. По другому называется баллонирование. Суть примерно та же, отличается только механизм воздействия.
- Реконструкция и протезирование. Замена суженного фрагмента естественным аналогом, который создают из вены самого пациента.
Эффективность описанных методик достаточная для того, чтобы добиться качественного результата.
В дельнейшем рекомендуется пройти курс физиотерапии. УВЧ, магнит, токи. Вот основные методики.
Лечебная физкультура — опционально, на усмотрение специалиста.
В обязательном порядке отказываются от курения, спиртного, избыточного количества животного жира. Соль не более 7 граммов в сутки.
Полноценный сон 8 часов за ночь и адекватная физическая активность (хотя бы час, два пеших прогулок на свежем воздухе) также показаны.
Рекомендуется изменить профессиональную активность, если она имеет физический характер. При сидячей работе каждые 30-60 минут нужно делать небольшую зарядку для шеи, но без фанатизма, чтобы не спровоцировать компрессию позвоночной артерии.
Важно избегать стрессов. В условиях современного мира сделать это почти невозможно
Потому есть альтернатива — освоение простейших методик релаксации, чтобы снизить пагубное влияние отрицательных эмоций на организм.
Внимание:
Все рекомендации стоит уточнять у лечащего специалиста, потому как универсальных рецептов не может быть. Слишком велика роль индивидуального фактора.
Лечение гипоплазии правой позвоночной артерии проводится в системе, метод выбирают в зависимости от тяжести патологического процесса.
Народные средства
Поэтому вместе с массажем, лекарственными препаратами и физиотерапевтическими процедурами можно применять различные народные средства.
- Хорошо расслабляют и снимают спазмы мышц хвойные ванны.
- Настойка из тертого чеснока, меда и сока лимона улучшает кровообращение и разжижает кровь. Принимать ее нужно по столовой ложке перед сном.
- Отвар корней подсолнечника помогает вывести из организма соли, которые часто откладываются на позвонках при остеохондрозе. В сутки выпивается литр такого отвара.
- Эффективно снимает боли компресс из тертого хрена. Кашицу этого корня накладывают на льняную салфетку на область шеи, накрывают целлофаном и тепло укутывают.
- Заварить душицу: на литр кипятка 2 столовые ложки травы. Настаивать всю ночь, на следующий день выпить в четыре приема. Этот настой хорошо помогает от головокружения.
Лечение
Лечить защемление нерва в шейном отделе нужно комплексно. По результатам диагностики для каждого пациента формируется индивидуальная терапевтическая программа, которая включает методы разнонаправленного воздействия на позвоночник. При остеохондрозе и другой вертеброгенной патологии положительный эффект оказывают такие методики:
- Медикаментозная терапия.
- Физиотерапия.
- Массаж.
- Мануальная терапия.
- Лечебная гимнастика.
- Операция.
Чтобы разгрузить шею, пациентам рекомендуют носить фиксирующий воротник Шанца, спать на жестком матрасе с валиком под головой. При появлении боли нельзя делать резких движений, а следует поскорее обратиться к врачу.
Медикаментозная терапия
Защемление шеи при остеохондрозе начинают лечить с помощью медикаментов. Они оказывают достаточно быстрый эффект, избавляя от острых симптомов и улучшая состояние пациентов. В большинстве случаев назначают следующие препараты:
- Нестероидные противовоспалительные (Ортофен, Мовалис, Нимесил).
- Миорелаксанты (Мидокалм).
- Витамины группы B (Витаксон, Мильгамма).
- Хондропротекторы (Артра, терафлекс).
Синдром позвоночной артерии, как правило, не требует отдельной медикаментозной коррекции, но иногда может потребоваться назначение спазмолитиков (Но-шпа, Дибазол). Отдельная роль отводится лекарствам для местного применения – после устранения острых признаков назначают мазь или гель (Вольтарен, Финалгон). Но если сильная боль не устраняется, делают паравертебральные блокады с местными анаестетиками (Новокаин).
Физиотерапия
Лечение острой боли в шее может дополняться физическими методами. Благодаря глубокому прогреванию тканей, в них улучшаются биохимические процессы, снимается воспаление и отечность. При патологии позвоночника часто назначают такие процедуры:
- Электрофорез.
- УВЧ-терапия.
- Лазерное лечение.
- Магнитотерапия.
- Гирудотерапия.
- Бальнеотерапия.
При использовании физиотерапевтических средств учитывают не только основной диагноз, но и сопутствующие заболевания, которые наверняка есть у пациента.
Массаж
Остеохондроз шейного отдела является показанием для лечебного массажа. Этот метод пользуется широкой популярностью, поскольку полезен для позвоночника и приятен для пациента. Устранение мышечных спазмов и улучшение локального кровотока помогает лечить многие заболевания осевого скелета. Используются техники ручного массажа шеи и воротниковой зоны, которые включают следующие элементы:
- Поглаживание.
- Растирание.
- Разминание.
- Надавливание.
Движения проводят по направлению от головы, чтобы стимулировать венозный и лимфатический отток.
Мануальная терапия
Наряду с массажем, к методам ручного воздействия на позвоночник относят мануальную терапию. С помощью специальных приемов врач проводит пассивное вытяжение, кручение, сгибание и разгибание позвоночника. В это время ощущается характерный хруст, что вполне нормально. Так устраняются подвывихи мелких суставов, мышечные блоки, улучшается биомеханика шейного отдела.
Лечить патологию шейного отдела нужно осторожно, доверяя лишь квалифицированным специалистам по мануальной терапии
Лечебная физкультура
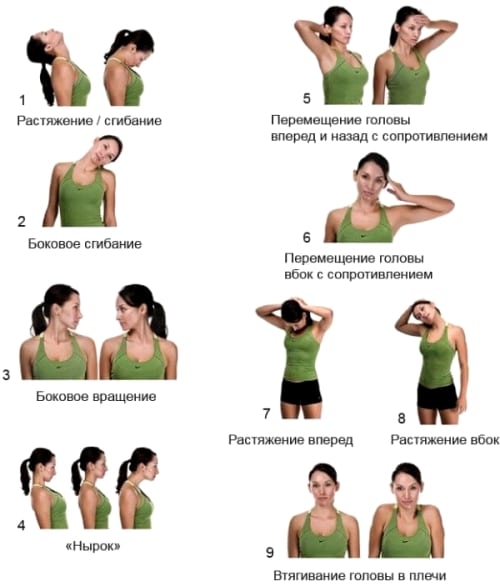
Полноценное лечение вертеброгенной патологии не может обойтись без гимнастики. Для каждого человека разрабатываются индивидуальные упражнения, что делает их максимально эффективными. Чтобы устранить компрессию корешков, проводят тракционную терапию, благодаря которой расширяются межпозвонковые щели.
Для улучшения подвижности шейного отдела выполняют упражнения на сгибание и разгибание, а укрепление мышц достигается после занятий по методике постизометрической релаксации.
Операция
Когда консервативная терапия не дает желаемого результата, основным методом лечения становится операция. Хирургическое вмешательство направлено на декомпрессию нервов, устранение патологических образований (грыжи, остеофиты, костные отломки) и стабилизацию шейного отдела. После операции требуется курс реабилитации, включающий лечебную физкультуру, массаж и физиотерапию. При необходимости назначают обезболивающие средства, включая мазь.
Когда ущемило нерв шеи или позвоночную артерию, сначала выясняют причину такого явления. По результатам обследования назначаются лечебные мероприятия, эффективность которых во многом зависит от усилий самого пациента.
Головную боль многие воспринимают за обычное переутомление. Но если она беспокоит постоянно, нужно показаться врачу: такой симптом может быть признаком защемления шейной артерии.
Патогенез
Патогенез синдрома позвоночной артерии связан с анатомическим строением позвоночника и окружающих его связок, мышц, нервов и сосудов.
В головной мозг кровь поступает по двум внутренним сонным артериям и двум позвоночным артериям, а отток крови осуществляется по двум яремным венам.
По позвоночным артериям, образующим вертебробазилярный бассейн и снабжающим задние отделы мозга, в головной мозг поступает 15 – 30% необходимого объема крови.
Берущие свое начало в грудной полости позвоночные артерии входят в поперечное отверстие шестого шейного позвонка и проходят через вышележащие шейные позвонки по костному каналу (костный канал образуется поперечными отростками шейных позвонков). В полость черепа позвоночные артерии входят через большое затылочное отверстие, сливаясь в области базилярной борозды моста в основную (базилярную) артерию.
Поскольку позвоночные артерии снабжают кровью шейный отдел спинного мозга, продолговатый мозг и мозжечок, недостаточное кровоснабжение вызывает симптомы, характерные для поражения этих отделов (шум в ушах, головокружение, нарушение статики тела и др.).
Так как позвоночные артерии контактируют не только со структурой позвоночника, но и с окружающими позвоночный столб мягкими тканями, синдром позвоночной артерии отличается различными механизмами развития.
Позвоночная артерия подразделяется на интракраниальный и экстракраниальный отдел, значительная часть которого проходит через подвижный канал, образованный отверстиями позвонков. В этом же канале расположен нерв Франка (симпатический нерв), задний стволик которого локализуется на задне-медиальной поверхности позвоночной артерии. Благодаря такому расположению при раздражении рецепторов позвоночно-двигательного сегмента возникает рефлекторный ответ стенки позвоночной артерии. Кроме того, на уровне атланта и аксиса (позвонки С1 и С2) позвоночные артерии прикрыты только мягкими тканями, что в сочетании с мобильностью шейного отдела повышает риск развития компрессионного воздействия на артерии со стороны окружающих тканей.
Возникающие в результате остеохондроза, деформирующего спондилеза, разрастания остеофитов и других патологий дегенеративные изменения в шейном отделе часто являются причиной компрессии позвоночных артерий.
В большинстве случаев компрессия выявляется на уровне 5-6 позвонков, но может наблюдаться и на уровне 4-5 и 6-7 позвонков. Кроме того, синдром позвоночной артерии чаще развивается с левой стороны, так как в отходящем от дуги аорты сосуде чаще наблюдается развитие атеросклероза. Дополнительное шейное ребро также чаще выявляется с левой стороны.
Разновидности синдрома и типичные для них проявления
 Общий симптом для всех разновидностей СПА – транзиторное повышение АД (140/90)
Общий симптом для всех разновидностей СПА – транзиторное повышение АД (140/90)
Учитывая механизм образования, локализацию поражения и опираясь на клинику течения выделяют следующие разновидности синдрома позвоночной артерии:
- Синдром Баре-Льеу (заднейший спастический). Его симптомы:
- боль ощущается в затылке и может отдавать в виски или лоб;
- возникает после ночного отдыха на высокой подушке, при незначительных сотрясениях тела, резких поворотах головы;
- возможны, но необязательны проявления вестибулярных (укачивание, головокружение) и зрительных нарушений (тёмные пятна, нечёткость).
- Базилярная мигрень. При этой разновидности синдрома жалуются на:
- сильные и резкие, приступообразные затылочные боли в сопровождении классических кружений головы и рвоты;
- возможны – заплетания языка, зайчики в глазах, нарушение координации движений верхних конечностей, обмороки.
- Кохлеарный вестибулярный синдром позвоночной артерии. Главный симптом – это системные головокружения. Больному кажется или, что предметы начинают вращаться вокруг, или он сам. При этом пациент может четко обозначить вектор направления такого вращения. Обязательным «добавочным» проявлением являются снижение уровня слуха и шум в ушах (как правило, в одном). Почти всегда есть тошнотные позывы, рвота без облегчения, трудности с удержанием равновесия, «пьяная» походка, повышение ЧСС, высокая потливость, изменение цвета лица.
- Синдром вегетативных дисфункций. Ему присущи:
- ощущения жара – постоянные или в виде приливов;
- нехватка воздуха;
- чувством холодных конечностей, их повышенной потливостью, снижением чувствительности кожи;
- сложности с засыпанием, нарушение качества сна;
- периодическими приступами тревожности и ипохондрии.
 Синдромный комплекс Валенберга-Захарченко
Синдромный комплекс Валенберга-Захарченко
- Офтальмический синдром. В этом случае больной отмечает быструю утомляемость глаз, частые «зайчики» и «искры» из глаз, выпадение половины зрительного поля, «песок» в глазах, сухость слизистых глазных оболочек, беспрерывно преследующие конъюнктивиты.
- Транзиторная ишемическая атака. Основные признаки предынсультного состояния:
- внезапная головная боль с головокружением;
- тошнотные позывы, переходящие в рвоту без наступления облегчения;
- кратковременные нарушения зрения – пятна, потемнение, нерезкость;
- проблемы с глотанием, покалывания в горле, першение, горловой кашель;
- онемение мышц и кожи лица;
- трудности с произношением согласных звуков;
- сильная слабость и постоянная вялость;
- нарушение пространственной ориентации;
- диссекция позвоночной артерии – проникновение крови внутрь её стенки.
- Дроп-атака. При поражении базилярных сосудов, которые вызывают нарушение кровоснабжения: в зоне перехода спинного мозга в продолговатый и в каудальной (первой) части продолговатого мозга, – резкое запрокидывание головы назад приводит к внезапному падению без потери сознания. Сниженный тонус нижних конечностей или паралич мышц достаточно долго не проходит.
- Феномен Унтерхарншайта. Его главная отличительная особенность – потеря сознания во время поворота головы. Это финальная часть длительно развивающихся и «перетекающих друг в друга» разновидностей синдрома позвоночных артерий с «полным набором» практически всех перечисленных выше симптомов.