Полип эндометрия в матке
Содержание:
Причины полипа эндометрия
В развитии полипа эндометрия доминирующая роль отводится нарушению нормальной гормональной функции яичников. Появлению гиперпластического процесса в эндометрии способствуют гиперэстрогения в сочетание с дефицитом прогестерона.
В качестве причины в развитии полипа эндометрия принимают участие:
— Функциональные или органические (опухоли, травмы) нарушения в системе «гипофиз – гипоталамус», отвечающей за гормональную функцию яичников.
— Патология яичников: гормонопродуцирующие опухоли, синдром поликистозных яичников.
— Выраженное нарушение жирового обмена (риск гиперплазии эндометрия у женщин с избыточным весом увеличивается в десять раз).
— Нарушения работы иммунной системы.
— Длительная терапия гормональными препаратами или некорректная гормональная контрацепция.
— Сложные операции на яичниках.
— Заболевания желез внутренней секреции (надпочечники, поджелудочная железа, щитовидная железа), нарушающие механизм нормального стероидогенеза.
— Злоупотребление внутриматочными спиралями, приводящее к травматизации слизистой и/или развитию местного воспаления.
— Экстрагенитальные заболевания (например, гипертоническая болезнь).
— Психологические факторы – сильные стрессы, депрессия и другие.
— Травмирующие манипуляции в полости матки: аборты, диагностические выскабливания и другие.
— Воспалительные хронические заболевания матки и яичников.
— Самопроизвольное прерывание беременности или роды с неполным удалением плаценты. В этом случае сгустки крови замещаются на соединительную ткань с последующим образованием полипа эндометрия.
Иногда полипы эндометрия находят у бесплодных женщин, так как ановуляция сопровождается гиперэстрогенией и дефицитом прогестерона. Однако, если бесплодие появилось после образования полипа эндометрия, его следует считать осложнением последнего.
За утилизацию избыточного количества эстрогенов отвечает печень. Заболевания желчевыводящих путей и/или печени диагностируются у трети больных с гиперплазией эндометрия.
Нередко полипы эндометрия развиваются у женщин, чьи матери имеют заболевания, связанные с гиперэстрогенией (фибромиома матки, полипы эндометрия, аденомиоз и другие), что дает основание подразумевать относительную генетическую предрасположенность к гиперпластическим процессам эндометрия. Вероятнее всего, такие женщины наследуют некий дефект гормональной регуляции, который реализуется при наличии неблагоприятных факторов.
В пре и постменопаузе повышается активность коры надпочечников, отвечающих за выработку андрогенов, оказывающих влияние на эндометрий и яичники. Это объясняет увеличение количества случаев полипов эндометрия у женщин этого периода.
Ни одна из вышеперечисленных причин развития полипа эндометрия не является абсолютной, так как они не всегда приводят к появлению патологического процесса в матке. Например, у женщин, имеющих сахарный диабет, выраженное ожирение или гипертоническую болезнь по отдельности, есть гораздо меньше шансов на полип эндометрия, нежели у обладательницы всех этих недугов одновременно.
Методы диагностики: как обнаружить полип в матке
Для выявления патологического образования применяются такие способы:
Гинекологический осмотр
При осмотре в зеркалах врач может увидеть полип, свисающий из цервикального канала. Он представляет собой красное или розовое образование на тонкой ножке. Полипы, расположенные далеко в теле матки, разглядеть не получится.
Лабораторные исследования
Поскольку причиной появления полипа могут быть инфекционные заболевания, следует сдать такие анализы:
- Мазок на флору;
- Бактериологический посев из цервикального канала;
- Обследование на ИППП (по показаниям).
Кольпоскопия
Осмотр шейки матки под большим увеличением позволяет определить природу полипа и определиться с дальнейшей тактикой.
УЗИ органов малого таза
При ультразвуковом исследовании можно выявить до 90% всех полипов эндометрия. Облегчает диагностику наличие менструальной крови или серозной жидкости в полости матки, благодаря чему осуществляется контрастирование. Полипы шейки матки при УЗИ видны не так хорошо.
Ультразвуковая диагностика органов малого таза — высокоточный и абсолютно безопасный метод исследования.
Ультразвуковые признаки полипа матки:
- Локальное утолщение M-эхо (тени эндометрия);
- Появление посторонних включений в тени эндометрия;
- Обнаружение образования округлой или овальной формы.
Железистые полипы при УЗИ выявить сложно, поскольку их звукопроводимость близка к таковой эндометрия. Хорошо видны во время исследования фиброзные образования.
В последние годы большой популярностью пользуется гидросонография – УЗИ с контрастированием полости матки. Метод довольно сложный, поэтому не применяется как скрининговый и назначается при уже установленном диагнозе для его подтверждения, уточнения локализации полипа и выявления сопутствующей патологии.
Гистероскопия
Представляет собой изучение слизистой оболочки матки под большим увеличением с применением специального эндоскопического оборудования. Процедура выполняется под общим наркозом или местной анестезией и проходит в несколько этапов:
- Пациентка располагается на гинекологическом кресле;
- Врач обнажает шейку матки в зеркалах, захватывает ее пулевыми щипцами;
- Проводится расширение канала шейки матки;
- В полость матки вводится эндоскоп – тонкая трубка с видеокамерой;
- Вся информация выводится на экран, и врач может оценить размеры и форму полипа, увидеть состояние слизистой матки, выявить сопутствующую патологию;
- Завершается исследование биопсией – забором тканей на гистологическое исследование.
При проведении гистероскопии отличить полипы от других явлений помогает проба с подачей газа или жидкости в полость матки. Полипы сплющиваются, вытягиваются в длину и увеличиваются в размерах.
При гистероскопии обследование полости матки и определение в ней полипа происходит с помощью гистероскопа — гибкой трубки с видеокамерой на конце, передающей изображение на монитор.
Гистероскопия может быть не только лечебной, но и диагностической операцией. Полипы небольших размеров врач удаляет непосредственно во время обследования. По показаниям операция завершается выскабливанием полости матки и/или цервикального канала. Соскоб также направляется на исследование в лабораторию.
Почему они появляются?
Точные причины появления полипов в матке до сих пор не известны. Они чаще всего встречаются у женщин, которые переживают или закончили менопаузу, хотя более молодые женщины могут их также иметь.
Процессу разрастания слизистой оболочки полости матки могут способствовать ряд провоцирующих факторов:
1.Гормональная дисфункция, в частности избыток эстрогенов, который ведет к чрезмерному разрастанию слизистой оболочки матки.
Причиной гормональной дисфункции могут послужить:
- кисты яичников и другие опухолевидные образования на них. Они препятствуют выходу яйцеклетки при овуляции, в результате чего создаваемый избыток эстрогенов повышает риск развития полипов. Помимо этого, некоторые клетки самих объемных образований на яичниках могут вырабатывать эстроген, создавая тем самым повышенный эстрогеновый фон.
- заболевания гипофиза, его травма могут способствовать повышенному образованию им гонадотропного гормона, который в свою очередь будет повышать синтез эстрогенов.
- нарушение функции надпочечников, которые выделяют ряд гормонов, регулирующие жизнедеятельность всего организма, в том числе оказывают влияние на уровень половых гормонов.
- гормональные препараты, оральные контрацептивы при неправильной дозировке или индивидуальной реакции могут создать повышенный эстрогеновый фон с развитием полипов.
Для успешного хирургического лечения полипов полости матки необходимо сперва восстановить гормональный фон.
2.Ряд гинекологических заболеваний и травмирующих факторов:
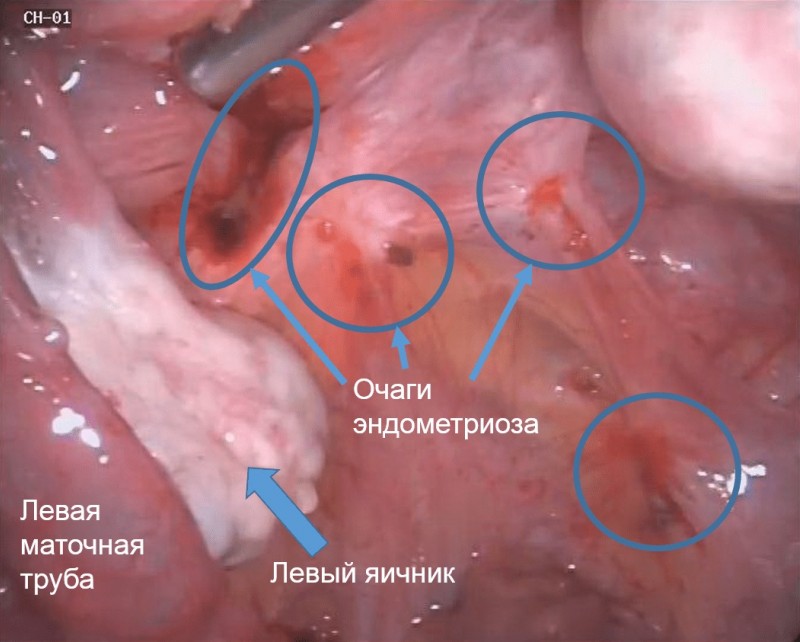
- эндометриоз, миома матки, СПКЯ и другие кисты яичников, сальпингоофорит, эндометрит и прочее,
- дисбактериоз, молочница, хламидиоз и другие инфекционные процессы в половых органах,
- раздельное диагностическое выскабливание полости матки, гистероскопия,
- травмирование во время родов или выполнения аборта,
3.Период возрастных колебаний гормонального фона и всплесков, особенно при наличии таких сопутствующих заболеваний, как сахарный диабет или нарушение функции щитовидной железы. Изменение гормонального фона — важная причина образования полипов в матке.
Выделяют три возрастных периода, при которых отмечается изменение гормонального фона:
период полового созревания. В этот период в процессе подготовки матки к созреванию эндометрия и началу менструального цикла может отмечаться усиленная выработка эстрогенов, которые стимулируют деление клеток слизистой оболочки матки и могут поспособствовать образованию полипов. При отсутствии сопутствующей патологии защитные механизмы организма как правило предотвращают этот процесс.
беременность и грудное вскармливание. Изменение гормонального фона с повышенным уровнем эстрадиола во время беременности направлено на то, чтобы поддержать развитие плода в течение 9 месяцев. Все это может привести к образованию полипов. Затем гормональные изменения во время лактации могут вызвать их разрастание, а также привести к образованию плацентарных полипов. Эти полипы встречаются только в послеродовом периоде и формируются из оставшихся кусочков плаценты в результате осложненного аборта, родов, выкидыша или замершей беременности.
период менопаузы. Характеризуется угасанием функции яичников и снижением уровня женских половых гормонов. Это способствует появлению ряда новообразований в полости матки. Гормональные препараты, которые женщины принимают для устранения связанных с климаксом проявлений, могут способствовать разрастанию эндометрия и развитию полипов.
4.Заболевания других органов и систем:
- артериальная гипертензия,
- нарушение функции щитовидной железы,
- сахарный диабет,
- ожирение,
- иммунные нарушения,
- стрессовые ситуации, депрессивное состояние, психоэмоциональное перенапряжение.
5.Генетическая предрасположенность — наличие полипов матки у других представительниц семьи.
Наряду с полипами матки, у женщин часто встречаются и другие заболевания, связанные с повышенным уровнем эстрогенов: фиброма матки, аденомиоз, железистая гиперплазия эндометрия, СПКЯ, мастопатия, эктопия шейки матки, цервицит, атрофический кольпит, лейкоплакия и прочее.
Примерно в 70% случаев при диагностике полипа присутствует хотя бы одно из вышеперечисленных заболеваний.
Классификация
Согласно гистологическому строению определены виды полипов в кишечнике:
- Аденоматозный вид с круглой и гладкой, но плотной поверхностью. Покрыт обычно сосудистой сеткой, поэтому не выделяется. Размеры его могут быть большими, что повышает риск перехода в состояние рака.
- Ворсинчатый вид. Эти кишечные полипы разрастаются на широкой площади, образуя ковер, поскольку покрыты ворсинками. Из них 40% могут перерасти в злокачественную опухоль.
- Гиперпластический вид разрастается до небольших размеров, место их локализации стенки прямой кишки.
- Гамартоматозный вид — формирование происходит со здоровой тканью. Их появление связывают с неординарными сочетаниями клеток, но возможно, это результат аномалий.
- Ювенальный вид образуется у детей. Имеет внешний вид виноградной грозди, висящей на ножке. В онкологию не переходит.
Выявленный полип в кишечнике, признаки которого позволят определить, к какому виду он относится, нужно лечить. От того, на каком этапе находится его развитие, будет выбран соответствующий метод терапии.
Лечение полипов

Полипы разнообразны по своему внешнему виду, причине, локализации и размерам.
Поэтому для каждого больного и в каждом случае доктор выбирает тактику сугубо индивидуально. Также на это влияет то, вызывает ли полип симптомы и каков ответ гистологического исследования.
Удаление полипа или выжидательная тактика?
Каждый человек, у которого выявили полип любой локализации, начинает беспокоиться. Ведь каждое новообразование воспринимается обычно как потенциальная угроза злокачественной опухоли. Отчасти, это – правда, хотя, к счастью, полип далеко не так опасен, как кажется.
В любом случае, какую выбрать тактику, если обнаружены полипы: операция или наблюдение, необходимо обсуждать вместе с лечащим доктором. При принятии решения он учитывает следующие параметры:
- Число полипов (одиночный или множественный),
- Размеры полипа или полипов.
Нередко сильно разросшиеся образования препятствуют нормальной работе органа, движению по нему пищи, кала, воздуха, крови или мочи. В таком случае, лечение полипов должно быть оперативным.
Покализация полипа.
Полипы в матке и цервикальном канале подлежат обязательному удалению. Полипы желудочно-кишечного тракта можно вести обоими путями, но, учитывая, что есть риск перерождения в злокачественную опухоль и врачу и больному будет спокойнее, если они будут удалены. Полип шейки матки, если он не мешает жизни и не вызывает дискомфорта, может быть оставлен под наблюдение, равно как и полип желчного пузыря. В отношении полипов в носу, главным фактором будет степень затруднения носового дыхания, – если больной не может спать, есть и нормально жить, то лучше, чтобы такой полип был удален.
Результат гистологического исследования.
Если указан высокий риск перерождения полипа в злокачественное новообразование, тактика доктора меняется на более решительную.
Индивидуальные факторы: пол, возраст, сопутствующая патология, непереносимость препаратов для анестезии и др.
Как удаляют полипы: операция

Если у человека диагностированы полипы, операция – это самый верный способ вернуть ему былое спокойствие. Ведь не все могут жить спокойно с этой мыслью.
Вид хирургического вмешательства зависит, прежде всего, от локализации этих новообразований. Для лечения полипов выбирают один или комбинацию следующих методов:
Удаление хирургической петлей, хирургическими щипцами, скальпелем.
Эти методы являются наиболее древними, однако, не потерявшими своей актуальности по сегодняшний день. Но они применяются лишь для удаления полипов на относительно открытых поверхностях слизистой (например, в полости носа, на шейке матки). Также данный метод дает наибольшее число рецидивов, так как не позволяет захватить глубоко лежащие ткани.
Удаление при помощи эндоскопа (полипы, которые располагаются на слизистой внутренних органов).
Это наиболее оптимальный способ избавить человека от полипов желудочно-кишечного тракта, мочевого пузыря, матки. При этом доктор действует специальным прибором, который позволяет резецировать полип под контролем другого оптического прибора. После того, как удален полип, область ложа специально обрабатывается («прижигается»), чтобы не допустить рецидива.
Лазерное удаление.
Это самый прогрессивный способ операции по удалению полипа. Плюсом является бесконтактный характер, то есть доктор не прикасается к тканям больного, что снижает риск передачи инфекции. Лазер позволяет удалить не только само образование, но и глубоко лежащие его отделы, что снижает риск рецидива.
Симптомы полипов шейки матки
например, эндоцервицит, эрозия шейки матки
| Симптомы | Внешние или субъективные проявления | Механизмы развития |
| Выделения | выделения из влагалища кровянистого характера во время или после полового акта | в случае если полипы шейки матки располагаются во влагалище, то половой контакт может привести к механическому повреждению полипа, спровоцировав тем самым кровянистые выделения |
| кровянистые выделения до начала или после окончания менструации | данное проявление может наблюдаться при изъязвлении полипа | |
| кровянистые выделения в период менопаузы | является тревожным признаком, который может сигнализировать о перерождении доброкачественного полипа в рак шейки матки | |
| обильные бели серозного или серозно-гнойного характера | наблюдаются при наличии инфекционно-воспалительного процесса | |
| Боль | боли в области низа живота и боли в пояснице | данное проявление наблюдается при наличии полипов большого размера |
| болезненные ощущения во время полового акта | в результате травматизации полипа во время полового акта могут отмечаться болезненные ощущения | |
| Бесплодие | невозможность забеременеть | измененный гормональный фон может привести к трудности зачатия из-за нарушения процесса овуляции, также полипы, располагаясь у входа в канал шейки матки могут препятствовать попаданию сперматозоидов в полость матки |
| Нарушение менструации | длительные и обильные менструации | повышенный уровень гормона эстрогена приводит к утолщению слизистого слоя матки, поэтому менструации могут идти обильней и продолжаться более семи дней, что увеличивает риск развития анемии |
Для выявления и подтверждения диагноза женщине могут быть назначены следующие методы исследования:
- гинекологический осмотр с помощью зеркал (при наличии полипов цервикального канала они визуально заметны);
- УЗИ органов малого таза (позволяет выявить наличие воспалительных заболеваний внутренних половых органов, а также исключить наличие полипов в полости матки);
- кольпоскопия (визуальное исследование шейки матки с помощью специального аппарата — кольпоскопа);
- гистероскопия (введение микро видеокамеры через влагалище в цервикальный канал или полость матки, что позволяет тщательно осмотреть исследуемую поверхность).
Виды исследований при диагностике полипа матки
После появления симптомов патологии (обильные менструации, кровотечения вне цикла, боли внизу живота) следует обратиться за консультацией к гинекологу. Полипы можно также обнаружить на ранней стадии во время профилактического осмотра
Поэтому важно посещать гинеколога хотя бы раз в год
Для диагностики новообразований врач выполнит гинекологический осмотр с пальпацией матки и назначит УЗИ. Полип в матке на УЗИ выглядит как овальный или круглый нарост чаще на ножке
Во время исследования врач обращает внимание на расширение полости матки и локальное утолщение эндометрия
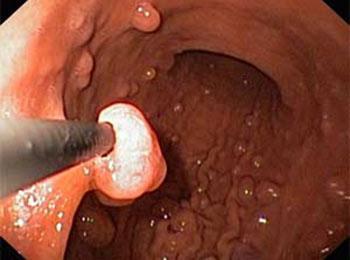
Более информативным методом диагностики является гистероскопия полипа матки. При ее проведении врач наблюдает новообразования в полости матки различной локализации. Они могут иметь гладкую или узловатую поверхность, розовую окраску. Новообразования могут быть красными, если в них началось воспаление, или сероватыми с отдельными вкраплениями пестрой окраски при нарушении питания полипа и развитии некротического процесса.
Определить тип полипа по внешнему виду (железистый, фиброзный или аденоматозный) достаточно сложно. Поэтому его удаляют для дальнейшего гистологического исследования.
Метод ультразвуковой визуализации позволяет оценить состояние матки, органов репродуктивной системы при появлении нетипичной симптоматики, болях, подозрении на бесплодие.
Не всегда для полноценной оценки функциональности органов малого таза или репродуктивной системы в целом достаточно одного УЗИ.
В отдельных случаях могут потребоваться следующие виды исследования:
- Абдоминальное УЗИ — просмотр органов малого таза через брюшину;
- Трансвагинальное УЗИ — осмотр шейки матки и её полости влагалищным датчиком;
- Гистероскопическое исследование — оценка полости матки при помощи оптического оборудования;
- Биопсия — прицельная биопсия выполняется под контролем ультразвуковой визуализации для дальнейшей гистологии тканей;
- Гистеросонография с контрастным веществом;
- Допплерография — оценка состояния кровообращения в полости матки.
Каждый метод имеет свои недостатки и преимущества. Чем масштабнее визуализация органов малого таза, выше мощность оптических возможностей оборудования, тем выше информативность исследования, высоки шансы выявления иных патологий, протекающих бессимптомно.
Стандартом диагностики гиперпластических процессов эндометрия является ультразвуковое исследование органов малого таза (матки и придатков) и диагностическая гистероскопия. Гинекологический осмотр на кресле не информативен. При осмотре можно увидеть полип шейки матки, и только когда образование имеет большие размеры и выходит из цервикального канала во влагалище.
Трансвагинальное УЗИ органов малого таза на 6-7 день менструального цикла позволяет выявить плотные фиброзные и железисто-фиброзные полипы эндометрия.
Железистые полипы схожи по структуре с нормальным эндометрием, имеют мягкую консистенцию, сдавливаются стенками матки и при малых размерах не различимы с нормальным эндометрием. При наличии симптомов и отсутствии признаков патологии эндометрия на 5-7 день менструального цикла, рекомендуется провести повторное ультразвуковое исследование на 12-14 день. К этому времени железистый полип вырастет, увеличится в размерах и станет определяться.
Более информативным ультразвуковым исследованием является эхогистеросальпингоскопия (ЭХГС) – ультразвуковое исследование с контрастированием полости матки. Полость матки наполняют физиологическим раствором, она расширяется, полип принимает свою естественную форму и контурируется на фоне контрастной жидкости.
Фото 8. Полип эндометрия на Эхогистеросальпингоскопии
Ультразвуковые заключения: “Подозрение на очаговую патологию эндометрия. Структурные изменения эндометрия. Подозрение на полип эндометрия” – являются показанием для проведения диагностической гистероскопии с удалением полипа и прицельной биопсии эндометрия с последующим гистологическим исследованием.
После ультразвукового исследования проводится диагностическая гистероскопия – эндоскопическое исследование полости матки. Диагностическая гистероскопия позволяет визуально подтвердить или исключить полип матки.
Профилактические меры
Специфической профилактики полипов нет, поэтому основные меры по предупреждению подобных образований предполагают исключение провоцирующих факторов:
- Нормализация гормонального фона, менструаций и овуляций;
- Избегать длительного приема гормональной контрацепции;
- Ежегодное посещение гинеколога;
- Контроль за массой тела, при необходимости диеты и физические нагрузки для похудения;
- Исключение внутриматочных вмешательств вроде абортов, выскабливаний и пр.
В результате соблюдения подобных рекомендаций развития полипов вполне реально избежать.
Видеоролик о том, как выглядит полип матки на узи:
Лечение
Полип самостоятельно может рассосаться после наступления менопаузы. Во всех остальных случаях его надо лечить. Терапевтические методы имеют три схемы: постоянный мониторинг небольшого нароста, применение медикаментозных средств, иссечение хирургическим путем. При выборе способа лечения врач учитывает вид и размер образования, возраст пациентки, симптоматику, ее пожелания на счет дальнейших беременностей и способности выносить ребенка. Если выбрано хирургическое удаление, то параллельно назначается гормональная терапия.
Без операции
Хирургическое лечение показано только при атипичных и фиброзных полипах. Во всех остальных случаях возможно медикаментозное лечение. Консервативные методы могут быть назначены нерожавшим женщинам, при противопоказаниях к операции или при категорическом отказе пациентки от хирургического вмешательства. Для терапии слизистых железистых и плацентарных полипов разрешается применять народные рецепты. После лечения образований в матке женщине следует наблюдаться у гинеколога, ведь снова могут проявиться рецидивы заболевания.
Медикаментозное
Консервативное лечение поэтапное и многоплановое. В него входит медикаментозная терапия, гормоны, гомеопатия. Консервативное лечение направлено на подавление роста маточной ткани, исчезновения новообразования, снижения риска осложнений. К популярным медикаментам относятся:
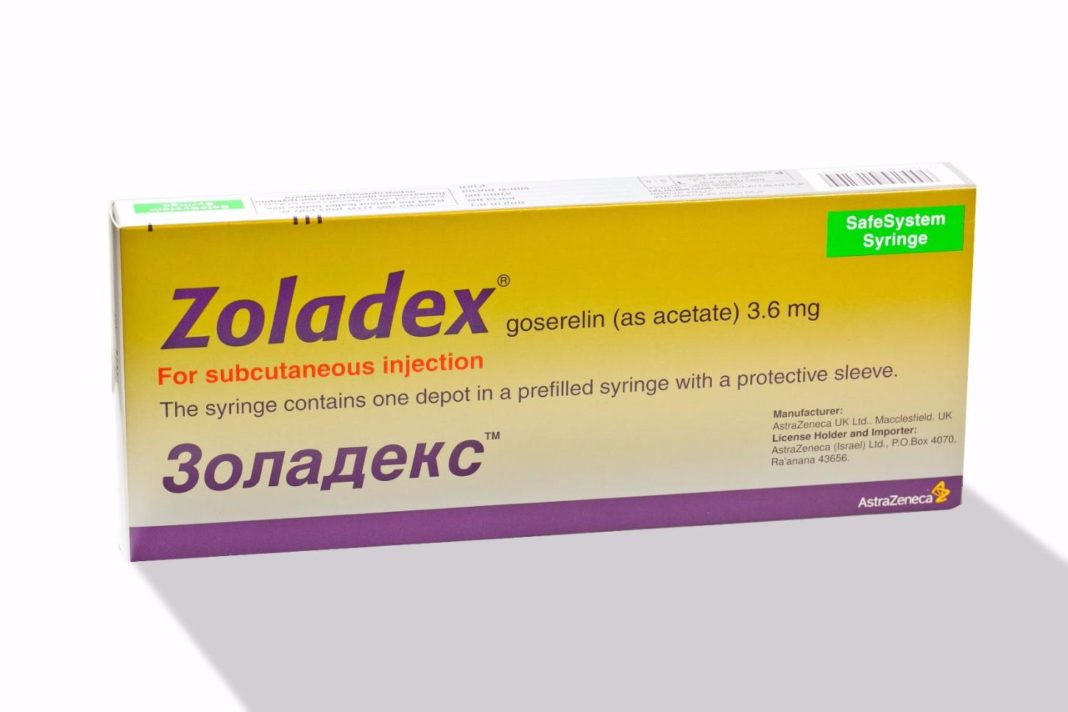
- Жанин. Комбинированный оральный контрацептив, восстанавливающий баланс гормонов, стимулирующий выработку прогестерона. Принимают таблетки с первого до последнего дня месячных. Продолжительность лечения определяет доктор индивидуально. Во время применения лекарства возможны побочные эффекты: депрессия, снижение либидо, дискомфорт в желудке.
- Дюфастон. Гестаген, активным веществом которого является женский половой гормон прогестерон. Препарат восстанавливает гомеостаз, налаживает менструальный цикл, нормализует уровень прогестерона, улучшает работу эндокринной системы. Пьют таблетки по 1 шт/день на протяжении 3-6 месяцев. Препарат не назначают пациенткам, страдающим лактазной недостаточностью.
- Нафарелин. Лекарство из группы агонистов. Нафарелин – аналог гонадотропин-рилизинга, стимулирующего выделение гормонов гипофиза. Уменьшает количество эстрогенов, провоцирующих рост эндометрия. Курс лечения от 3 месяцев до полугода. Суточная доза – 400 мкг. Среди побочных реакций возможно покраснение лица, сухость влагалища, уменьшение размера молочных желез, эмоциональная лабильность.
Народными средствами
Чтобы помочь женскому организму справиться с болезнью быстрее, врачи рекомендуют наряду с медикаментозным лечением использовать средства, которые содержат в составе природные компоненты:
- Настой чистотела. Литровую банку растения, собранного во время цветения, залить 1 л кипятка, накрыть полотенцем, оставить на 4 часа. По окончании времени настой процедить и принимать внутрь 3 раза/день за полчаса до еды. Курс лечения – 2 недели. Через 7 дней лечение рекомендуется повторить. Начинать пить лекарство нужно с маленьких доз – 1 ч. л. Постепенно однократная дозировка увеличивается до 3 ст. л.
- Калина. На протяжении месяца каждый день нужно съедать по 3 горсти ягод. Кушать калину надо поштучно, тщательно разжевывая.