Особенности жизни с постинфарктным кардиосклерозом
Содержание:
- Симптомы постинфарктного кардиосклероза
- Другие проявления
- Постинфарктный кардиосклероз как причина смерти
- Особенности лечения
- Методы диагностики
- Профилактика
- Осложнения и прогноз
- Патологическая анатомия
- Профилактика заболевания
- Симптомы кардиосклероза
- Виды и стадии
- Изменение образа жизни, питания
- Особенности клинических проявлений
Симптомы постинфарктного кардиосклероза
Клинические проявления постинфарктного кардиосклероза обусловлены его локализацией и распространенностью в сердечной мышце. Чем больше площадь соединительной ткани и меньше функционирующего миокарда, тем вероятнее развитие сердечной недостаточности и аритмий.
При постинфарктном кардиосклерозе больных беспокоит прогрессирующая одышка, тахикардия, снижение толерантности к физической нагрузке, ортопноэ. Пароксизмальные приступы ночной сердечной астмы заставляют проснуться и принять вертикальное положение — сидя одышка исчезает спустя 5-20 минут. В противном случае, особенно при сопутствующей артериальной гипертензии, может развиться острая левожелудочковая недостаточность – отек легких. Аналогичные состояния у больных постинфарктным кардиосклерозом могут развиваться на фоне тяжелого приступа спонтанной стенокардии. Однако болевой синдром по типу стенокардии присутствует не всегда и зависит от состояния коронарного кровообращения функционирующих отделов миокарда.
В случае правожелудочковой недостаточности возникают отеки на нижних конечностях, гидроторакс, гидроперикард, акроцианоз, набухание шейных вен, гепатомегалия.
Нарушения ритма и внутрисердечной проводимости могут развиться даже при образовании небольших участков постинфарктного кардиосклероза, затрагивающих проводящую систему сердца. Чаще всего у пациентов с постинфарктным кардиосклерозом диагностируются мерцательная аритмия, желудочковые экстрасистолии, различного рода блокады. Опасными проявлениями постинфарктного кардиосклероза служат пароксизмальная желудочковая тахикардия и полная атриовентрикулярная блокада.
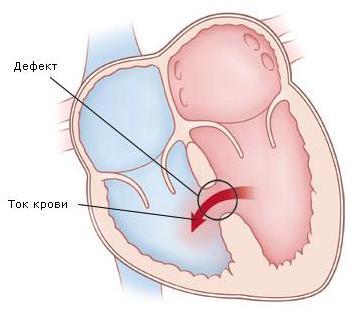
Неблагоприятным прогностическим признаком постинфарктного кардиосклероза является формирование хронической аневризмы левого желудочка, увеличивающей риск тромбообразования и тромбоэмболических осложнений, а также разрыва аневризмы и летального исхода.
Другие проявления
Симптомы поражения кожных покровов или суставов в подостром периоде встречаются реже, но протекают легче, чем классическая триада. Малосимптомная и атипичная формы могут дополнять традиционный сердечно-легочный симптомокомплекс постинфарктного синдрома или возникать одиночно. Течение хроническое, с редкими обострениями. Периоды ремиссии длятся несколько месяцев.
Поражения кожи
Атипичная форма постинфарктного синдрома с покраснениями и элементами сыпи, которые сопровождаются или не сопровождаются зудом, наблюдается редко. К кожным проявлениям могут добавляться изменения химического состава крови, лихорадка и боли отсутствуют. В клинической картине наблюдаются:
- красные пятна;
- местное повышение температуры (на участке с высыпаниями);
- мелкая сыпь со слабым зудом;
- кожные шелушения.
Суставов
Поражение внутренней (синовиальной) оболочки крупных суставов (поражается как один, так и несколько) случается на фоне длительного постельного режима у перенесших инфаркт лиц. В клинической картине больного с аутоиммунным синдромом главенствуют признаки артрита:
- болевой синдром;
- ограничение подвижности сустава;
- локальная гиперемия, отек;
- повышение температуры;
- парестезии (нарушение чувствительности: покалывание, жжение, «мурашки»).
Малосимптомное течение
Если нет явных признаков постинфарктного синдрома, но у пациента наблюдается субфебрильная (37,1–38 градусов) температура, которая не сбивается несколько суток, следует сдать анализ крови. Дополнительно больного могут насторожить периодические суставные боли, при которых нет отека, гиперемии кожных покровов, ограничений подвижности пораженного участка. Малосимптомному течению синдрома характерны изменения состава крови:
- лейкоцитоз (увеличение числа белых кровяных телец);
- эозинофилия (абсолютное или относительное повышение уровня эозинофилов – гранулоцитарных лейкоцитов);
- повышение СОЭ (скорость оседания эритроцитов);
- гипергаммаглобулинемия (увеличение числа гаммаглобулинов, зачастую всех или нескольких классов).
Постинфарктный кардиосклероз как причина смерти
В последнее время очень частой причиной смерти является постинфарктный кардиосклероз.
Обусловлено это широкой распространенностью ишемической болезни сердца, отсутствием рациональной терапии основного заболевания и эффективных профилактических мероприятий против осложнений кардиальной патологии.
Основные аспекты формирования диагноза
Постинфарктный кардиосклероз (ПИКС) – последствие перенесенного крупноочагового повреждения миокарда с формированием зоны некроза (мертвой ткани), последующим замещением этих участков волокнами из соединительной ткани. Как иногда объясняют врачи, это «шрам» на сердце.
Сформировавшиеся участки не способны к сокращению, возбуждению и проведению нервного импульса. Они не поддерживают нормальное функционирование сердечной мышцы, что находит отражение в клинических симптомах, диагностических признаках.
Таким образом, для формирования постинфарктного кардиосклероза необходимо 3 условия:
- Наличие у больного ишемической болезни сердца.
- Перенесенный острый крупноочаговый инфаркт миокарда любой локализации. Мелкоочаговый вариант патологии не сопровождается некрозом участка сердечной мышцы.
- Перестройка поврежденных участков с формированием грубых соединительнотканных структур.
Бывают случаи, что ПИКС становится первым признаком атеросклеротического поражения коронарных артерий. Выявляется он в таких ситуациях случайно при обследовании по поводу другого заболевания, либо посмертно.
Сроком формирования постинфарктного кардиосклероза в современной медицине принято считать 29 день с момента острого повреждения сердечной мышцы (с 1 дня инфаркта миокарда). До этого времени не происходит разрастания соединительнотканных волокон и реорганизации участков некроза.
Варианты терапии
Вылечить данную патологию не представляется возможным. Поэтому целью проводимой терапии служат:
- профилактика внезапной сердечной смерти;
- предупреждение угрожающих жизни аритмий;
- препятствие формированию ишемической кардиомиопатии;
- контроль за артериальным давлением и частотой сердечных сокращений;
- улучшение качества жизни пациентов;
- увеличение выживаемости больных.
Такие цели достигаются путем назначения целого комплекса мероприятий, включающих:
- немедикаментозный компонент;
- консервативную терапию;
- оперативное лечение.
К первому пункту относятся общие рекомендации по ведению здорового образа жизни, отказу от сигарет и алкоголя.
Медикаментозный блок составляет применение следующих групп препаратов:
- бета-адреноблокаторов: Метопролол, Карведилол, Бисопролол;
- ингибиторов АПФ: Лизиноприл, Эналаприл;
- сартанов: Валсартана;
- антиаритмических средств: Кордарон, Соталол;
- диуретиков: Диувер, Фуросемид, Лазикс;
- антагонисты минералококтикоидных гормонов: Верошпирон, Спиронолактон, Инспра;
- гиполипидемические лекарства: Аторвастатин, Розувастатин;
- дезагреганты: Аспирин Кардио, Кардиомагнил, Ацетилсалициловая кислота, Плавикс, Лопирел, Зилт;
- антигипоксанты: Предуктал МВ, Предизин;
- омега-3-полиненасыщенные жирные кислоты: Омакор.
Необходимую схему лечения подбирает лечащий врач.
Оперативное вмешательство показано при неэффективности консервативных мер и прогрессирующих грубых изменениях в миокарде.
Осложнения
ПИКС, провоцируя тяжелые последствия, становится частой причиной смерти. К ним относят:
- ишемическую кардиомиопатию;
- повторный инфаркт миокарда «по рубцу»;
- желудочковая тахикардия;
- нарушения проводимости по типу атриовентрикулярной блокады;
- отек легких и острая левожелудочковая недостаточность;
- внезапная сердечная смерть.
При несвоевременно оказанной неотложной помощи любое из перечисленных состояний ведет к летальному исходу.
Такие больные всегда находятся в реанимационных блоках или палатах интенсивной терапии при кардиологических отделениях.
Профилактика
Специфических мер предотвращения развития ПИКС и его осложнений не существует. Вся профилактика сводится к строгому соблюдению всех врачебных назначений и динамическому контролю. Однако даже при самой рационально подобранной схеме лечения случаются летальные исходы.
Таким образом, причиной смерти при кардиосклерозе постинфарктном может служить любое его осложнение. Эффективного лечения и специфической профилактики не существует. Выявить патологию можно лишь при прохождении инструментального обследования, что уменьшает истинные цифры распространенности болезни. Все это свидетельствует о серьезной опасности этой проблемы.
Особенности лечения
Кардиосклероз не лечится, поскольку это необратимые изменения структуры миокарда. Терапия направлена на предотвращение ухудшения состояния человека, профилактики осложнений, повторного сердечного приступа.
Лекарственные препараты
После перенесенного сердечного приступа всем больным назначаются лекарства, которые препятствуют рецидиву заболевания. Часть из них со временем отменяют. Оставшиеся препараты необходимо принимать пожизненно. Не рекомендуется самостоятельно прекращать лечение. Это может спровоцировать развитие осложнений, повторного инфаркта миокарда.
Основные виды препаратов, применяемых для лечения
| Препарат | Действие, режим дозирования |
|---|---|
| Аспирин+магний (Кардиомагнил, Магникор, Тромбитал) | Назначается все больным пожизненно. Препятствует слипанию тромбоцитов, формированию тромбов |
| Клопидогрел (Зилт, Кардогрель, Плавикс) | Назначается избирательно, курсом лечения до года. Препятствует тромбообразованию. Противопоказан людям, склонным к развитию кровотечений |
| Бета-блокаторы | Назначаются людям с недостаточным выбросом левого желудочка пожизненно. Делают сердце более стойким к недостатку кислорода, понижают давление. |
| иАПФ (каптоприл, лизиноприл, эналаприл), антагонисты рецепторов ангиотензина 2 (лозартан, валсартан) | Назначаются пожизненно большинству больным для снижения давления, улучшения работы сердца. |
| Спиронолактон (Верошпирон) | Назначается пожизненно пациентам с недостаточностью левого желудочка, нормальной работой почек. За счет мочегонного эффекта выводит из организма излишки жидкости, понижает АД. |
| Статины (аторвастатин, розувастатин, симвастатин) | При отсутствии противопоказаний, назначаются всем больным пожизненно. |
Оперативное лечение
Постинфарктный кардиосклероз лечится хирургически в двух случаях:
- необходимо наладить сердечный ритм;
- один из участков миокарда недополучает кислород из-за сужения просвета сосуда.
Сердечная аритмия убирается установкой электростимулятора или его продвинутой разновидности дефибриллятора-кардиовертера. Оба прибора способны задавать сердцу правильный ритм работы, некоторые из них умеют подстраиваться под активность человека, предупреждать о возникновении аритмий. Дефибрилляторы-кардиовертеры способны генерировать электрический импульс различной силы, в зависимости от типа нарушения работы сердца. Имплантация обоих аппаратов проводится под местным наркозом.
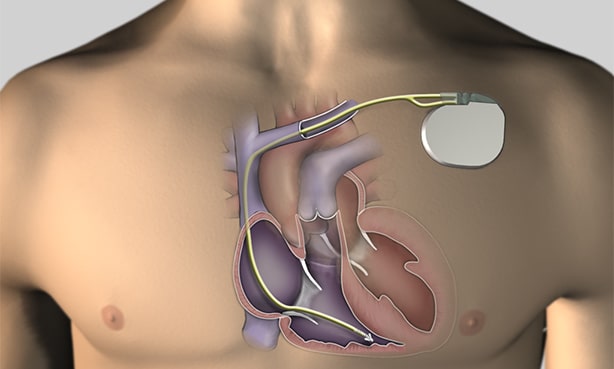 Имплантируемый кардиовертер-дефибриллятор.
Имплантируемый кардиовертер-дефибриллятор.
Ишемию миокарда устраняют посредством стентирования или шунтирования. Первая операция более простая, не требует доступа к сердцу. Просвет сосуда расширяется за счет ликвидации причины узости серией надуваний миниатюрного баллона. Результат закрепляется установкой внутри сердечной артерии каркаса – стента.
Шунтирование требует открытого доступа к сердцу, поэтому проводится реже. Врач пришивает выше, ниже места сужения дополнительный сосуд. Он становится «объездным» путем для тока крови.
Диета, образ жизни
Схема лечения обязательно включает следующие рекомендации:
- Следите за своим питанием. Рацион должен базироваться на овощах, кашах, нежирном мясе, рыбе, нормализированных молочных продуктах, бобовых, фруктах, орехах. Нужно ограничивать потребление красного мяса, животных жиров, солений, хлеба, сдобы из муки высшего сорта. Желательно полностью исключить жаренное, фаст фуд, копчёности, колбасные, изделия, торты, пирожные с масляным кремом. Подробнее мы писали в статье о диете после инфаркта миокарда.
- Ежедневно выделяйте время физическим нагрузкам. Это необязательно должны быть занятия спортом, хотя желательно 2-3 раза/неделю делать упражнения дома, плавать, заниматься спортивной ходьбой. В остальные дни достаточно гулять не менее 3 км в неделю.
- Нормализуйте вес. Лишние килограммы – дополнительная нагрузка на сердце, фактор риска многих заболеваний: атеросклероза, сахарного диабета, гипертонии. Поэтому нужно стремится к достижению, поддержанию здорового веса.
- Откажитесь от курения. Любовь к сигаретам многократно повышает вероятность развития сердечно-сосудистых заболеваний, осложнений. Бросив курить, человек значительно увеличивает шансы на долгую жизнь.
Методы диагностики
сердца позволяет оценить основную функцию миокарда – сократительную; позволяет обнаружить рубцовые образования, изменения размеров и формы сердца.
– даёт возможность зафиксировать изменения в сердечном ритме, выявить послеинфарктные рубцы и аневризму, если она есть.
Существует несколько диагностических методов, с помощью которых можно выявить кардиосклероз и его диффузную форму.
- ЭКГ. Это известнейший метод, который позволяет увидеть изменения в сердечном ритме, рубцовые изменения, гипертрофия левого сердечного желудочка , а также формирование постинфарктной аневризмы.
- УЗИ сердца. Благодаря этому методы можно оценить, в каком состоянии находится сократительная функция сердца, есть ли изменения размеров сердца и его формы и имеются ли рубцы.
- Магнитно-резонансная томография. Этот метод позволяет выявить патологический очаг и просмотреть послойные срезы сердца.
Для определения наиболее действенной терапевтической схемы необходимо проведение диагностики. Специальные процедуры позволят выявить, как сильно сердечная мышца поражена рубцовой тканью, сколько имеется очагов, какой вид кардиосклероза присутствует и что конкретно спровоцировало его развитие. Обычно назначают:
- Проведение электрокардиограммы, которая показывает изменения в ритме сердца, имеющиеся рубцы, гипертрофию левого желудочка и образование постинфарктной аневризмы.
- Ультразвуковое исследование позволяет оценить состояние сократительной функции сердечной мышцы и понять, имеются ли изменения относительно размеров органа, его формы. Также УЗИ показывает наличие рубцов.
- Для выявления патологических очагов проводят магнитно-резонансную томографию, она же дает возможность рассмотреть послойные срезы сердечной мышцы.
- Для определения уровня холестерина проводят лабораторные исследования крови, также они необходимы для получения информации относительно общего состояния пострадавшего и наличия сопутствующих патологий.
Помимо назначения обследований кардиолог собирает анамнез больного для выявления патологии, спровоцировавшей формирование кардиосклероза. Рассматривая лечение болезни, необходимо отметить, что единой методики не существует, комплекс подбираемых специалистом мероприятий направлен на избавление от изначальной причины проблемы.
К примеру, если имеет место постмиокардитическая форма болезни, в первую очередь врач проведет лечение инфекции либо аллергической реакции, вызвавшей кардиосклероз. При наличии диффузной атеросклеротической формы потребуется сосредоточиться на снижении уровня холестерина, заняться коррекцией АД и восстановить кровоснабжение коронарных артерий.
В целом терапевтическая схема при диффузном кардиосклерозе будет выглядеть следующим образом:
- Устранение основной причины заболевания.
- Стабилизация метаболических процессов, протекающих в миокарде.
- Устранение симптомов, указывающих на сердечную недостаточность.
- Терапия аритмии.
Для устранения основной патологии могут быть назначены следующие фармацевтические препараты:
Лекарственные средства, относящиеся к группе нитратов – Нитроглицерин либо Нитросорбид. Эти препараты эффективно воздействуют на напряженные стенки миокарда, улучшают циркуляцию крови. При этом Нитроглицерин используется не только для проведения лечения, но и в профилактических целях для предупреждения сердечных приступов.
Для положительного воздействия на функциональность органа, снижения тонуса миокарда, уменьшения показателей АД назначаются антагонисты кальция, к ним относится Верошпирон, Дилтиазем, Нифедипин.
Для улучшения питания сердечной мышцы прописывают Рибоксин либо Мексидол.
Может потребоваться прием блокаторов бета-адренорецепторов, к которым относят Небиволол, Анаприлин и прочие
Принимать препараты этой группы следует с повышенной осторожностью, соблюдая назначенную кардиологом дозировку, количество приемов.
Если при проведении терапии рубцеваний появляется необходимость в уменьшении количества холестерина, назначают Розувастатин, Симвастатин и прочие препараты, относящиеся к статинам. При их приеме необходим регулярный контроль качественного и количественного состава крови.
Если имеет место сильная отечность в дополнение к основной терапии назначают диуретики – Фуросемид, Бритомар.
http://vseoserdce.ru/disease/cardiosclerosis/prichina-smerti-postinfarktnyj-kardioskleroz.html
http://kardiopuls.ru/bolezni/razryv/postinfarktnyj-kardioskleroz/
Профилактика

Врачи рекомендуют прогулки на свежем воздухе, отказаться от вредных привычек и не нервничать
При своевременном и правильном лечении инфаркта миокарда, можно предотвратить формирование постинфарктного кардиосклероза. Приём лекарств, прогулки, отказ от вредных привычек, спокойствие и диета помогут справиться с тяжёлой болезнью.
Медики также рекомендуют использовать бальнеотерапию, санаторное лечение, ЛФК, диспансерное наблюдение.
При любых заболеваниях сердечно-сосудистой системы необходимо использовать следующие продукты: чай с шиповником или лимоном, яйца без желтков, растительные масла различных видов, бобовые, орехи, нежирные сорта мяса и рыбы, молочные и кисломолочные продукты низкой жирности, каши и супы из гречки и овсянки, разную зелень, овощи, фрукты и ягоды.
Важно! Откажитесь от табака и алкоголя, правильно питайтесь, двигайтесь по мере своих возможностей, и победа будет на вашей стороне. https://www.youtube.com/embed/LClCMMW5KX8
Осложнения и прогноз
При постинфарктном кардиосклерозе причина смерти чаще всего заключается в слишком большой площади поражения. Если рубец занимает значительную часть сердечной мышцы или же приводит к серьезным изменениям в ее работе, способным спровоцировать летальный исход.
Наиболее опасные осложнения при кардиосклерозе:
- пароксизмальная тахикардия;
- фибрилляция желудочков;
- кардиогенный шок.
Такие состояния могут стать причиной смерти, если больному в этот момент не оказать срочной медицинской помощи. И даже при своевременном вмешательстве в значительном количестве случаев такие состояния приводят к потере пациента.
Патологическая анатомия
Патологическая анатомия не характеризуется какими-либо специфическими изменениями. Перикардиальный выпот в тех редких случаях, когда требовалось его удаление, чаще оказывался геморрагическим, что связывали с распространением инфаркта под эпикард или с применением антикоагулянтов. В тех случаях, когда исследовали жидкость, взятую спустя значительное время после инфаркта миокарда, обнаруживали, что она содержит преимущественно нейтрофильные полиморфноядерные лейкоциты. В отдельных случаях имели место гистопатол. изменения, характерные для аллергических реакций замедленного типа (см. Аллергия).
Профилактика заболевания
Эта болезнь сердца практически не подвержена лечению, поэтому лучше не допускать ее появления и соблюдать профилактические меры для снижения риска инфаркта миокарда, они представлены ниже:
- Наблюдайте за работой своего сердца, делайте его кардиограмму каждые полгода. Если инфаркт не удалось предотвратить, то необходимо своевременное лечение.
- Лечитесь в санаториях. Там предусмотрены все процедуры, режим и диета, ведущие к оздоровлению пациента либо поддержанию его здоровья на необходимом уровне.
- Правильно питайтесь и соблюдайте оздоровительную диету. Забудьте об употреблении алкоголя и кофе.
- Выполняйте разнообразные физически нагрузки, но не переусердствуйте. В зависимости от возраста и общего состояния здоровье, может понадобиться консультация врача.
- Больше отдыхайте.
- Сон должен составлять 7–8 часов в сутки.
- Смотрите юмористические передачи, больше шутите и улыбайтесь.
- Общайтесь с приятными людьми.
- Больше ходите и дышите свежим воздухом.
Правильное функционирование сердца возможно лишь при должном уходе, заботе о нем и своевременном лечении пациента. Чтобы полностью обезопасить себя от возникновения инфаркта, а соответственно, обезопасить себя от постинфарктного синдрома, требуется на протяжении всей жизни вести здоровый образ жизни, ограждать себя от всевозможных стрессов и больше отдыхать.
https://youtube.com/watch?v=xlgOHRft2xA
Симптомы кардиосклероза
Непосредственно склерозирование сердечной мышцы может привести к появлению следующих симптомов:
- одышка;
- кашель;
- аритмии;
- усиленное сердцебиение;
- быстрая утомляемость;
- отеки;
- головокружение.
Одышка
Одышка чаще всего появляется в следующих случаях:
- Физическая нагрузка. Во время физической нагрузки кровоток ускоряется и сердцебиение учащается. Склерозированный миокард не справляется с такой нагрузкой, что ускоряет накопление жидкости в легких.
- Положение лежа. В положении лежа (без подушки) венозная кровь от нижних конечностей приливает к сердцу в большом количестве. Это увеличивает нагрузку на миокард и ведет к появлению одышки.
- Стресс. В состоянии стресса интенсивность кровотока из-за выделения особых гормонов. Это может увеличить нагрузку на сердечную мышцу и спровоцировать появление одышки.
Аритмии
тромбовНарушения ритма могут быть нескольких видов:
- Тахикардия. Тахикардия представляет собой учащение сердечного ритма. Оно появляется, когда организм чувствует недостаточность кровообращения и пытается это компенсировать. Кроме того, тахикардия может возникнуть из-за механического раздражения узлов (синусового и атриовентрикулярного), если участок склероза мышцы расположен поблизости.
- Брадикардия. Брадикардия – это замедление сердечного ритма. Обычно пациент не чувствует этого до определенного момента. Обнаружить данный симптом он может, только самостоятельно измерив частоту пульса. Брадикардией называют снижение частоты сердечных сокращений менее 50 ударов в минуту. Симптом появляется из-за блокирования импульсов, вырабатываемых синусовым узлом.
- Экстрасистолия. Экстрасистолия – это появление дополнительных сердечных сокращений, как бы выбивающихся из общего ритма. Без специального исследования (электрокардиографии) обнаружить это нарушение ритма невозможно.
- «Рваный ритм». В данном случае четкий ритм определить невозможно из-за того, что разные отделы сердца работают вразнобой. Частота сердечных сокращений в минуту может быть в пределах нормы, но нормального перекачивания крови все рано не происходит.
Виды и стадии
В зависимости от того, какую площадь занял рубец на сердце, заболевание делится на следующие виды:
- Крупноочаговый сердечный склероз, который чаще всего становится причиной тяжких осложнений и гибели больного.
- Кардиосклероз мелкоочаговый постинфарктный, возникающий в основном после серии микроинфарктов. Они могут даже проходить незаметно для больного.
Заболевание делится на стадии:
- Ишемическая стадия коронарных атеросклеротических изменений, при которой главную роль играет хроническая стенокардия напряжения.
- Стадия инфаркта. Между ишемией и инфарктом может быть переходный этап, когда в сердце возникает серия некротических изменений из-за микроинфарктов.
- Фиброзная стадия. С одной стороны, это этап заживления активного процесса отмирания тканей, с другой стороны – это формирование грубого рубца на сердце. Но даже крупный рубец не всегда так опасен, как мелкие некротические следы. Все зависит от того, какие участки в сердце больного окажутся больше поражены.
Лечение проводится на всех стадиях заболевания и обязательно подбирается для конкретного пациента индивидуально, исходя из особенностей его болезни.
Изменение образа жизни, питания
После медикаментозного лечения основная медицинская рекомендация – это ограничение физической активности. Хотя любые нагрузки – эмоциональные или физические – категорически противопоказаны, но и вести инертный образ жизни больному может быть опасно. Врач подберет специальный режим лечебной гимнастики, которую нужно выполнять, но не перенапрягаться
Важно избегать стрессов, если же больной находится в состоянии нервного напряжения, доктор может прописать ему мягкие седативные препараты. Без спокойствия и уверенности в своих силах даже лучшее лечение дает нестабильный результат
Мнение эксперта
Кардиолог Вишневский Петр Леонидович
Кардиолог, врач высшей квалификации, Пермский государственный медицинский университет имени академика Е. А. Вагнера.
Найти врача с отзывами
После перенесенного заболевания человек получает инвалидность, но это не означает, что он может махнуть на себя рукой. Ему необходим постоянный уход, но главное в лечении подобных заболеваний – это любовь и участие близких людей.
После перенесенного инфаркта и при наличии кардиосклероза человеку нельзя питаться как попало и придется полностью отказаться от вредных привычек. Сейчас табак и алкоголь – злейшие враги, которые могут стать причиной гибели пациента.
В пище придется ограничить количество соли, отказаться от специй, пряностей, кофе, чая, жирных, жареных, копченых продуктов, солений и маринадов, яичных желтков, субпродуктов, овощей и фруктов, зелени с высоким содержанием щавелевой кислоты.
В свое меню нужно включить нежирные молочные продукты, рыбу, морепродукты, водоросли, постную птицу и мясо, цитрусовые, фрукты, ягоды, свежую зелень, яичные белки, орехи, сухофрукты, бобовые, качественное растительное масло, зеленый слабый чай (особенно с лимоном), отвар плодов шиповника.
Особенности клинических проявлений
Симптомы атеросклеротического постинфарктного кардиосклероза во многом зависят от того, в каком месте органа находится очаг, и до какой степени он распространен в сердечной мышце. При больших площадях рубцово-соединительных тканей остается мало функционирующих мышц миокарда. Это приводит к сбою сердечных функций, недостаточности сердца и появлению аритмии. Для болезни характерны такие проявления:
При развитии патологии первое, на что больной обращает внимание, это одышка. Она с каждым разом становится все заметнее и мешает больному нормально жить
Затем появляется тахикардия. Больной с такими патологиями не может заниматься физическим трудом, при малейшей нагрузке он начинает задыхаться. Со временем одышка появляется и в состоянии покоя в лежачем положении. Больной вынужден садиться или вставать, чтобы унять свое дыхание. В ночное время происходят приступы сердечной астмы, что заставляет человеку просыпаться и вставать. Для того чтобы отдышаться и прийти в себя, больному необходимо до 20 минут.
Если во время такого состояния у человека повышается артериальное давление, это грозит развитием острой недостаточности левого желудочка с отеком легких. Также такой синдром может возникнуть во время приступа стенокардии, но при этом может не быть боли, характерной таким приступам.
Если у больного присутствует недостаточность правого желудочка, у него появляются отеки на ногах, в плевральной полости может начать собираться жидкость и развиться водянка сердца. Визуально может наблюдаться цианоз лица и конечностей, набухание вен на шее, увеличение печени.
Даже при самых малых очагах постинфарктного кардиосклероза возникает нарушение сердечного ритма и внутренней электропроводимости, если патология затрагивает проводящую систему миокарда. Поэтому у больных с такой патологией часто наблюдается неровный пульс, неправильная работа желудочков, когда они сокращаются преждевременно или запаздывают, различные блокады, мешающие нормальной циркуляции крови. Одно из самых опасных состояний — когда сердце начинает учащенно биться, в то время как импульсы от предсердий полностью заблокированы.
Если развивается хроническая аневризма левого желудочка, значительно повышается риск возникновения тромбов и закупорки вен, что может привести к разрыву расширенного аневризмой отдела сосудов и смерти больного.