Болезнь титце
Содержание:
- Первые признаки и симптомы
- Диагностика
- Этиология
- Лечение синдрома Титце
- Причины
- Лечение
- Общие принципы лечения
- Методы диагностики
- Симтомы синдрома Титце
- Синдром Титце – симптомы
- Причины
- Видео: СИНДРОМ ВЫГОРАНИЯ (Эмоциональное выгорание). ЧТО ЭТО ТАКОЕ? КАК БЫТЬ?
- Что такое Синдром Титце и насколько он опасен
- Диагностика заболевания
- Лечебные мероприятия
- Принципы лечения
- Профилактика обострений
- Диагностика синдрома Титце
- Симптомы синдрома Титце
- Заключение
Первые признаки и симптомы
Основной признак – болезненные ощущения в области грудной клетки и прилегающих зонах. Дискомфорт имеет разную интенсивность. Других характерных симптомов у заболевания нет, диагностировать синдром Титце достаточно сложно
Важно дифференцировать перихондрит с другими заболеваниями костной и хрящевой ткани
Врачи обращают внимание на болезненность, развивающуюся при активной пальпации области крепления ребер. Если при надавливании на эту зону появляется ощутимая боль, то наверняка развивается воспалительный процесс в эластичной хрящевой ткани

При реберном хондрите возможны и другие проявления:
- болезненность усиливается при кашле и глубоких вдохах;
- дискомфорт ощущается в передней части грудины;
- самая сильная боль проявляется в области пятого либо шестого ребра;
- при активном воспалительном процессе пораженный участок опухает, образование достаточно плотное, размер – до 4 см;
- также пациент страдает от бессонницы, одышки, появляется учащенное сердцебиение. Температура повышается при обширном воспалении, когда патологический процесс уже затронул большую площадь соединительной ткани.
Диагностика
Для уточнения вида заболевания при появлении перечисленных симптомов нужно посетить невролога, травматолога-ортопеда или вертебролога. Врач пальпирует болезненную зону, уточняет клиническую картину, выясняет, есть ли хронические патологии, в том числе, нарушение метаболизма и инфекционные заболевания.
Понадобится комплекс диагностических мер:
биохимический анализ крови
Важно выявить неспецифическое воспаление, узнать показатели лейкоцитов, СОЭ, уровень С-реактивного белка; обязательный элемент диагностики – рентген грудного отдела позвоночника; точную информацию о состоянии хрящевой ткани дает МРТ
Этиология
Синдром Рейтера – аутоиммунное заболевание, которое развивается под воздействием патогенных биологических агентов – бактерий и вирусов.
- Хламидийная инфекция передается половым и бытовым путем. Синдром Рейтера начинается с уретрита, который возникает после незащищенного полового акта или обострения хронических недугов мочевыделительной системы. Хламидии – внутриклеточные паразиты, обнаруживаемые в эпителии урогенитального тракта и приводящие к воспалению уретры, простаты, яичек. Внутриклеточное обитание хламидий надежно защищает их от многих антибактериальных препаратов, действующих вне живой клетки. В женском организме хламидии длительно персистируют, не вызывая развития патологии. Из очага поражения микробы распространяются с током крови или лимфы по всему организму.
- Кишечная инфекция передается контактным путем и приводит к энтероколиту. Чаще всего возбудителями воспаления становятся шигеллы, сальмонеллы, иерсинии. Неблагоприятная эпидемическая обстановка в закрытых коллективах приводит к развитию болезни Рейтера. После перенесенного энтероколита микробы продолжают паразитировать в организме больного, вызывая дисфункцию органов иммунной системы у предрасположенных к патологии лиц.
- В единичных случаях спровоцировать синдром Рейтера могут уреаплазмы и микоплазмы, антигенная структура которых во многом совпадает с маркерами соединительной ткани суставов.
Наследственная предрасположенность и иммунные процессы — основные этиологические факторы артрита.
Патогенетические звенья синдрома Рейтера:
- заражение хламидиями или энтеробактериями,
- формирование в мочеполовых органах и пищеварительном тракте первичного очага воспаления,
- распространение микробов гематогенным путем в различные ткани,
- нарушение работы иммунной системы,
- развитие аутоаллергии,
- выработка антител против собственных тканей.
У генетически предрасположенных лиц формируется своеобразная реакция на чужеродные антигены – бактерии, способные вызвать подобный иммунный ответ организма. Циркулирующие иммунные комплексы разрушают соединительнотканные элементы суставов, эпителиоциты слизистой уретры и конъюнктивы.
Лечение синдрома Титце
Амбулаторное лечение синдрома Титце сводится к местному использованию нестероидных противовоспалительных препаратов и приему пероральных анальгетиков. Оно направлено на купирование болей и снятие воспаления. Больному может быть рекомендована иммобилизация верхней конечности со стороны очага поражения на 7-10 дней.
Если консервативное лечение оказывается неэффективным, больным может быть показано оперативное вмешательство
Доктора
специализация: Ортопед / Травматолог
Демидкин Павел Михайлович
3 отзываЗаписаться
Подобрать врача и записаться на прием
Лекарства
Димексид
Траумель С
Новокаин
Диклофенак
Кетонал
Финалгон
Нурофен
- Димексид – отличное средство для аппликаций и орошений при терапии заболеваний опорно-двигательного аппарата, дает противовоспалительный, обезболивающий и умеренно антисептический эффект. Препарат способен проникать сквозь кожные барьеры, достаточно 20-30 минутных примочек 1 раз вдень, минимальный курс лечения — 10 дней.
- Траумель С – противовоспалительный и анальгезирующий гель, для облегчения боли его достаточно наносить 1-2 раза в сутки.
- Новокаин с гидрокортизоном и гиалуронидазой – способны блокировать проявления болезни Титце.
- Диклофенак применяется при реберном хондрите, так как обладает противовоспалительным, анальгетическим и противоотечным действием. Рекомендовано наносить на болезненные участки 3-4 раза за день.
- Кетонал, Финалгон – средства симптоматического лечения для уменьшения боли и воспаления. Можно втирать 1-2 раза в сутки.
- Нурофен является нестероидным противовоспалительным, анальгетическим, жаропонижающим и противоревматическим препаратом, помогает при выраженном болевом синдроме. Выпускается в таблетках, доза подбирается индивидуально после консультации врача.
- Рефлексотерапия – система процедур для воздействия на активные точки человеческого тела посредством игл, электротоков низких частот, лазерных лучей и пр.
- Мануальная терапия – ряд методов лечения и диагностики, которые терапевт осуществляет своими руками (с латинского manus — кисть), помогает снять боль и воздействует на суставные сочленения и позвоночник.
- Поднадкостничная резекция ребра – оперативное вмешательство, позволяющее удалить пораженные участки ребер.
Причины
Как мы говорили, СТ уже почти столетие (впервые характерные симптомы были описаны немецким хирургом Титце в далеком 1921 году) остается патологией, факторы риска которой все еще не выявлены. Сам автор считал, что основная причина хондрита — недостаточное питание, нарушение обмена веществ (расстройство кальциевого обмена, гиповитаминоз) и патологии верхних дыхательных путей. Современные исследователи, используя новейшие методы диагностики, несколько расширили и дополнили этот короткий список:
- значительные постоянные нагрузки на верхний плечевой пояс и грудную клетку;
- хронические микротравмы грудной клетки (могут возникать во время тренировок профессиональных спортсменов);
- наличие в анамнезе инфекционных и аутоиммунных заболеваний;
- хронические артриты и артрозы;
- патологии органов дыхания;
- сезонная аллергия;
- коллагеноз (хронический иммунопатологический процесс).
Лечение

Лечением больных с синдромом Рейтера занимаются специалисты в области офтальмологии, урологии, гинекологии, вертебрологии, ревматологии. Терапевтические мероприятия заключаются в проведении иммуностимуляции, борьбы с микробами, устранении признаков воспаления и симптомов патологии. Результаты проводимой терапии зависят от общего самочувствия больного и стадии патологии.
- Антибактериальная терапия — назначение антибиотиков широкого спектра действия из группы тетрациклинов «Олететрин», «Метациклин», фторхинолонов «Пефлоксацин», «Левофлоксацин», макролидов «Клацид», «Эритромицин», «Олеандомицин».
- Длительная и интенсивная антибиотикотерапия может привести к побочному эффекту — нарушению микрофлоры кишечника. Чтобы этого не допустить, одновременно с приемом антибактериальных препаратов следует принимать про- и пребиотики – «Линекс», «Бифиформ», «Энтерол», а также антимикотические средства – «Клотримазол», «Пимафуцин», «Флуконазол».
- Препараты из группы НПВС – «Ибупрофен», «Индометацин», «Ортофен», «Нурофен», «Диклофенак».
- Поливитаминные комплексы – «Биовиталь», «Алфавит», «Витрум».
- Гепатопротекторные препараты – «Эссенциале», «Гепабене».
- Иммуномодулирующая терапия – «Ликопид», «Бронхомунал», «Полиоксидоний».
- Дезинтоксикация — введение коллоидных и кристаллоидных растворов, гемосорбция, плазмаферез, криоаферез.
- Антигистаминная терапия – «Тавегил», «Супрастин», «Диазолин».
- Глюкокортикостероиды – «Дипроспан», «Преднизолон».
- Цитостатики – «Метотрексат», «Циклофосфан».
- Симптоматическая терапия кожных поражений заключается в использовании кератолитической и глюкокортикостероидной мази. При артрите местно применяют мазь «Бутадион», гель «Вольтарен», крем «Долгит».
- При стихании острого процесса подключают физиотерапевтические процедуры: лечебную физкультуру, СВЧ-терапию, индуктотермию, ультразвук, амплипульстерапию, магнитотерапию, электрофорез с новокаином, УВЧ-терапию, лечебный массаж, диатермию, аппликации парафина, озокерита.
- Бальнеотерапия и грязелечение.
Профилактика патологии заключается в:
- соблюдении санитарно-гигиенических норм и правил,
- своевременном лечении воспалительных заболеваний половых и мочевыделительных органов,
- ведении сексуальной жизни с постоянным партнером,
- использование средств контрацепции.
Все пациенты с синдромом Рейтера подлежат длительной диспансеризации. Особого внимания заслуживают больные с частыми рецидивами. Они наблюдаются у дерматовенеролога, уролога, ревматолога, кардиолога, окулиста.
Общие принципы лечения
Лечение назначается только после исключения более серьезной и распространенной патологии. Достоверно эффективное и результативное лечение не разработано.Подразумевается, в первую очередь, устранение болевого синдрома различными способами.
Большинство людей ощущает облегчение на фоне приема традиционных НПВС. Это группа медикаментов, обладающих противовоспалительным и обезболивающим эффектом.
Определенный риск побочных эффектов (снижение свертываемости крови, язвенные изменения слизистой желудка) делает длительное лечение несколько затруднительным. Рекомендуется назначение современных средств, таких как целекоксиб, рофекоксиб, эторикоксиб.
Лечение с использованием наркотических анальгетиков, как правило, не требуется, так как болевой синдром редко достигает порогового (очень сильного) уровня. В особо тяжелых случаях может быть использована местная новокаиновая блокада.
Курсовое лечение с помощью различных физиотерапевтических методик (УВЧ, индуктотермия, ультразвук) оказывает благотворное влияние на общее состояние человека и течение синдрома Титце.
Методы диагностики
Диагностика синдрома Титце затруднительна и основывается на клинических симптомах и данных анамнеза пациента. Никаких специфических лабораторных признаков не существует. Отсутствуют какие-либо изменения в общих и биохимических анализах мочи и крови. Если болезнь развилась впервые, то могут присутствовать неспецифические признаки воспаления – увеличение СОЭ, появление С-реактивного белка, сдвиг лейкоцитарной формулы влево.
В качестве дополнительного метода диагностики может применяться рентгенография. При этом на снимке можно увидеть утолщение реберных хрящей в форме веретена в передней части реберных костей.
 Рентгенография грудной клетки позволяет поставить диагноз синдрома Титце
Рентгенография грудной клетки позволяет поставить диагноз синдрома Титце
Если у врача остаются сомнения, он может назначить магнитно-резонансную томографию. Такой метод исследования позволяет детально визуализировать все патологические изменения, которые произошли в тканях реберных хрящей. Также с целью диагностики может применяться компьютерная томография и ультразвуковая диагностика.
Рекомендуем почитать:Признаки перелома ребер
Проводят дифференциальную диагностику синдрома Титце с такими заболеваниями:
- ревматическая лихорадка;
- травмы грудной клетки;
- заболевания молочных желез у женщин;
- болезни сердечно-сосудистой системы – стенокардия, инфаркт миокарда, кардиалгии;
- межреберная невралгия;
- миозиты;
- опухолевые образования данной области;
- анкилозирующий спондилоартрит.
В случае развития симптомов, которые напоминают синдром Титце, нужно обратиться к таким специалистам, как невролог, травматолог-ортопед, семейный врач.
Симтомы синдрома Титце
Синдром Титце обычно диагностируют, исключая другие состояния, которые вызывают боль в груди.
Задача состоит в том, чтобы отличить его от других причин боли в груди, например:
- Острый коронарный синдром — боль в руке (ах) или челюсти, тошнота, потливость, одышка.
- Перикардит — плевритовая боль, изменения ЭКГ.
- Сердечная недостаточность — одышка, базальная крепитация, повышенное яремное венозное давление (JVP).
- Пневмония — кашель, лихорадка, рентген признаки.
- Тромбоэмболия легочной артерии (ПЭ) — плевритная боль, одышка, тахипноэ, снижение насыщения кислородом при пульсоксиметрии.
- Расслоение аневризмы грудной аорты — внезапная разрывная боль, разница артериального давления между руками.
- Перелом ребра — в анамнезе травма или кашель, болезненность при пальпации, могут быть синяки.
- Желудочно-кишечные причины боли в груди — например, эзофагит, рефлюкс, язвенная болезнь желудка.
Чем синдром Титце отличается от костохондрита?
Костохондрит иногда называют синдромом Титце, который на самом деле не является синонимом костохондрита, поскольку отличается от него наличием отека над пораженными суставами. Синдром Титце более локализован, тогда как костохондрит имеет тенденцию быть более диффузным.
Причина возникновения костохондрита и синдрома Титце неизвестна; однако у некоторых пациентов были описаны предшествующие инфекции верхних дыхательных путей и сильный кашель.
Оба состояния встречаются у мужчин и женщин, а также у взрослых и детей. У 70% пациентов с синдромом Титце он односторонний, поражен только один сустав. Костохондрит может поражать более одного ребра.
Синдром Титце обычно поражает верхние ребра, особенно второе или третье ребра. Костохондрит может поражать любой из костохондральных суставов, но чаще всего поражаются ребра со второго по пятое.
Костохондрит: течение варьируется, но симптомы обычно проходят в течение недель или месяцев, в большинстве случаев симптомы проходят в течение года.
Синдром Титце: боль, как правило, проходит в течение нескольких недель, а некоторые остаточные отеки сохраняются в течение более длительных периодов времени. Тем не менее, течение заболевания варьирует от спонтанной ремиссии до стойких симптомов в течение многих лет.
Также стоит почитать:
Синдром Титце – симптомы
Реберный хондрит, симптомы которого схожи с другими заболеваниями, проявляет себя появлением резкой боли в грудине. Она может проявляться односторонее, а может иррадиировать в руку. Боль появляется при дыхании, пальпации, часто при движениях. Определенного времени суток, в которое боль проявляется острее, нет. Она может дать о себе знать ночью, днем или утром. Приступы боли могут быть настолько сильные, что человек не может даже лежать на боку. При пальпации врач ощутит отечность и воспаление тканей.
Синдром Титце проявляется и второстепенными симптомами, такими как:
- проблемы с глубиной дыхания, изменение его ритма;
- частое сердцебиение;
- нарушение сна;
- резкие скачки артериального давления;
- отечность;
- раздражительность и необоснованное беспокойство.
Причины
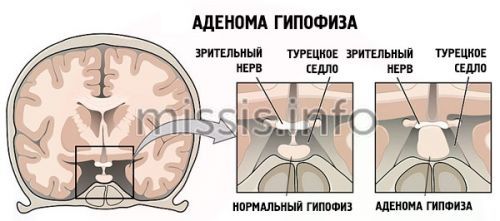
Основной и непосредственной причиной синдрома Шихана является массивная кровопотеря в родах, приводящая к системной гипотензии и кислородному голоданию внутренних органов. Гипофиз — железистая структура с хорошим кровоснабжением. Он обладает особой чувствительностью к гипоксии. Недостаточный приток крови приводит к вазоконстрикции и последующей ишемии железы. Так развивается бескровный инфаркт с сухим некрозом. Клетки гипофиза быстро погибают при дефиците кислорода. Необратимый процесс разрушения части железы из-за нарушенного кровообращения заканчивается его стойкой дисфункцией. При недостаточной выработке гипофизарных гормонов другие железы перестают выполнять свои функции в полном объеме. Так развивается гормональная недостаточность. Деструкция и некроз клеток аденогипофиза — процессы, лежащие в основе патологии. Недостаточное количество гипофизарных гормонов в крови проявляется характерной симптоматикой.

Разрушение части гипофиза приводит к дефициту соматотропина, пролактина, а также гормонов, обеспечивающих адекватное функционирование периферических желез. У больных нарушаются биосинтетические и обменные процессы, возникают дисфункции щитовидной и молочных желез, замедляется рост фолликулов яичника и выработка кортикостероидов, пропадает овуляция.
Причины обильного кровотечения в родах:
- Эктопическая беременность,
- Преждевременная отслойка нормально расположенной плаценты,
- Низкая плацентация,
- Глубокое и сильное прикрепление плаценты к матке,
- Гипотонус матки,
- Родовой травматизм,
- Наличие нескольких плодов в матке,
- Быстрое родоразрешение.
Спровоцировать развитие синдрома могут следующие факторы и недуги:
- Синдром токсического шока;
- Заболевания сердца и сосудов;
- ДВС-синдром;
- Преэклампсия или гестоз, протекающий с почечной дисфункцией и гипертензией;
- Образование в организме аутоантител против собственных клеток гипофиза, которые организм воспринимает как чужеродные;
- Прием медикаментов или народных средств, стимулирующих родовую деятельность;
- Обширные отеки периферических тканей;
- Повышенный гемолиз, обусловленный почечной недостаточностью.
Синдром Шихана является проявлением травм гипофиза, тромбоэмболии его сосудов, опухолей, кист и гранулем, локализующихся в железе.
Недуг чаще возникает у лиц:
- Перенесших гипофизэктомию — операцию по удалению или разрушению железы,
- Подвергавшихся когда-либо ионизирующему излучению,
- Длительно получавших лечение кортикостероидами и цитостатиками.
Видео: СИНДРОМ ВЫГОРАНИЯ (Эмоциональное выгорание). ЧТО ЭТО ТАКОЕ? КАК БЫТЬ?
- Систематическими тяжелыми и умеренными физическими нагрузками на плечевой пояс и грудную клетку;
- Микротравмами, появляющимися вследствие регулярных травм и ушибов грудной клетки (у спортсменов, занимающихся единоборствами);
- Тяжелыми инфекционными заболеваниями;
- Аллергическими поражениями;
- Болезнями дыхательных путей;
- Дефектами метаболизма в соединительной ткани (при артрозе, артрите, коллагенозе и т. д.).
Также причинами синдрома Титце может быть понижение иммунологических свойств организма при аутоиммунных заболеваниях и хирургическое вмешательство в области грудной клетки, провоцирующее нарушение кровообращения и инфицирование тканей.
Что такое Синдром Титце и насколько он опасен
Данное заболевание затрагивает обычно лишь совершеннолетних людей в возрасте от 18 до 45 лет (но зафиксированы случаи данного синдрома и у подростков), поражая первое и второе ребро, в редких случаях повреждениям подвергаются третье и четвертое. Синдром Титце всегда сопровождается утолщением вышеупомянутых ребер. Болезненные ощущения — единственно-негативный, но сильно выделяющийся аспект заболевания.
Наблюдается тенденция локализации морфологических изменений в хряще преимущественно у женщин, чем у мужчин, но в более старшем возрасте. В ряде обычных случаев болезнь карает сугубо одинаково. Единственное исключение — профессиональные спортсмены, чаще других изнуряющие свое тело, тем самым подвергая большей нагрузке свои хрящи.
Диагностика заболевания
Диагноз реберного хондрита выставляется на основании клинических признаков и проведения дифференциальной диагностики, позволяющей исключить другие заболевания, имеющие те же проявления. Основным симптомом, подтверждающим синдром Титце, является образование небольшой плотной припухлости в районе больного реберного хряща, не наблюдаемой ни при одном другом поражении костно-хондральных сочленений. Также возможно проведение КТ, МРТ, УЗИ и метода сканирования Tc и Ga, а при необходимости – биопсии и цитологического исследования хрящевой ткани. Рентгенологические снимки в начальной стадии заболевания не позволяют выявить патологические изменения, но помогают исключить наличие злокачественных новообразований.
Лечебные мероприятия
Лечение патологии комплексное и долгое. Оно направлено на восстановление нормального уровня гормонов в крови и устранение неприятных проявлений болезни. Больные получают заместительную терапию пожизненно. Симптоматическое лечение подбирается индивидуально каждой женщине в зависимости от общего состояния, характера жалоб, образа жизни.

Препараты, назначаемые больным женщинам:
- Глюкокортикостероиды – «Кенакорт», «Дексазон», «Декадрон»;
- Препараты щитовидной железы – «L-тироксин», «Тиреотом»;
- Оральные контрацептивы – «Линдинет», «Диане 35», «Новинет»;
- Железосодержащие средства – «Феррум лек», «Мальтофер», «Феринжект»;
- Анаболики – «Провирон», «Метандриол»;
- Метаболические средства – «Триметазидин», «Актовегин»;
- Антикоагулянты – «Клексан», «Фенилин»;
- НПВС – «Ибупрофен», «Ортофен», «Диклофенак»;
- Растительные иммуностимуляторы – «Экстракт элеутерококка», «Настойка лимонника»;
- Витаминные комплексы.
Больным показано микроволновое резонансное воздействие непосредственно на гипоталамо-гипофизарную область, а также электрофоретическое введение лекарственных препаратов на область надпочечников.
Необходимо питаться полноценно, сбалансированно и максимально витаминизированно. Ежедневный рацион должен включать каши, молочнокислые продукты, орехи, бобы, овощи, зелень, бананы. Врач-диетолог должен следить за питанием своих пациентов.
Лечение тяжелых форм патологии с развитием кахексии и обездвиженности проводят в стационарных условиях путем парентерального введения препаратов. Как только общее состояние больных стабилизируется, их переводят на пероральный прием лекарств. Этот опасный недуг лечится с постепенным восстановлением функции адренокортикотропной оси, тиреоидной оси, гонадотропной оси и уровня пролактина.
Постоянное введение в организм необходимых гормонов способствует уменьшению симптоматики и возврату больных к нормальной жизни, но полностью не устраняет патологию. Грамотно подобранное и правильно проведенное лечение позволяет избежать развития негативных и опасных для жизни последствий. Раннее выявление недуга и полноценная терапия делают прогноз синдрома вполне благоприятным. При этом состояние больных остается нестабильным: любой стресс или инфекция ухудшают общее самочувствие и резко снижают работоспособность.
Принципы лечения
Больной получает лечение в условиях поликлиники, то есть амбулаторно. Госпитализация при этом заболевании не показана.
Ведущей группой лекарственных средств, применяющихся в данной ситуации, являются – нестероидные противовоспалительные препараты. Они могут быть назначены больному в форме гелей или мазей (Фастум-гель, Диклак-гель и другие), таблеток или раствора для инъекций (препараты на основе диклофенака (Вольтарен), мелоксикама (Мовалис, Ревмоксикам, Мовасин), нимесулида (Нимесил, Найз), ибупрофена (Ибупром, Нурофен) и прочие).
Также НПВС могут быть использованы в составе компрессов с димексидом (1 часть димексида, 4 части воды, 1 доза НПВС), которые прикладывают к пораженной области на 2 часа 2 раза в сутки. Не рекомендуется делать более концентрированный раствор димексида – это может вызвать ожог.
Если нестероидные противовоспалительные препараты и компрессы с димексидом оказались недостаточно эффективны – не смогли подавить воспалительный процесс, больному назначают новокаиновую блокаду, инъекции гиалуронидазы и гидрокортизона или дексаметазона непосредственно в пораженную область.
Дополнительно могут быть использованы методы физиолечения, мануальная терапия и иглорефлексотерапия, а также лечение на грязевых курортах.
В единичных, крайне тяжелых случаях, когда ни один из вышеописанных методов не помог устранить или хотя бы уменьшить интенсивность боли, пациенту рекомендуют хирургическое лечение в объеме поднадкостничной резекции (то есть удаление части) пораженного ребра. Операцию выполняют в хирургическом или травматологическом стационаре под или общей (наркоз) анестезией.
Профилактика обострений
Положительные последствия лечения во многом зависят от периода восстановления. Чтобы не произошло рецидива, пациент проходит курс согревающих физиотерапевтические процедур, которые:
- ускоряют процесс регенерации тканей;
- улучшают кровообращение;
- нормализуют обмен веществ.
К таким целебным мероприятиям относятся:
- аппликации парафина;
- электрофорез;
- процедуры с использованием лазера;
- диадинамотерапия.
Как правило, полного восстановления организма удается достичь за 2–3 недели.
В восстановительный период нелишним будет лечение народными средствами. Для этого используют различные целебные травы, готовя на их основе настойки, мази и отвары. Средства можно как втирать в пораженный участок груди, так и принимать внутрь.
Межреберный хондрит относится к той категории заболеваний, которых можно избежать, если вести правильный образ жизни. Физические упражнения, укрепляющие плечевой сустав и мышцы груди, защитят от болезни. Однако перенапряжение мышц и суставов, наоборот, приводит к негативным последствиям. Переохлаждение тоже провоцирует возникновение реберного хондрита. Чтобы этого не случилось, нужно держать грудную клетку в тепле, носить зимой шарф, не пить ледяную воду, защищаться от ветра.
Подобные профилактические процедуры, которые человек выполняет самостоятельно, помогают и после лечения, так как предотвращают повторное развитие болезни. Защитные меры особенно полезны и важны в течение первого года после выздоровления, когда еще сохраняется риск повторения симптомов.
Как и со многими другими болячками, если предпринять правильные и своевременные меры, то исход в большинстве случаев окажется благополучным. Конечно, процесс восстановления займет некоторое время, поэтому отсутствие особенных физических нагрузок обеспечен во избежании дальнейших осложнений.
Главными профилактическими мерами при данном заболевании можно назвать:
- ограничение физических нагрузок;
- правильное сбалансированное питание;
- употребление витаминов B и С;
- регулярное посещение грязевых курортов;
- избегание переохлаждений и травм;
- отказ от вредных привычек;
- своевременное лечение очагов хронической инфекции, бронхо-лёгочных заболеваний, эндокринных и микроциркуляторных нарушений.
В виду того, что настоящая причина болезни в медицине до сих пор не выявлена, профилактические меры не гарантируют отсутствия синдрома. Но своевременная диагностика и правильное лечение дадут возможность полностью избавиться от этой проблемы и обезопасить себя и своих близких от её появления в будущем.
Главное – избегать переохлаждения верхней части грудной клетки. Поэтому пациенту рекомендуют носить шерстяные шарфы или водолазки, предотвращающие попадание холодного воздуха в область шеи.
Не рекомендуются любые чрезмерные нагрузки, связанные с работой плечевого пояса. Особенно это касается работы, где человек редко контролирует свои силы при выполнении движений. Если они неизбежны, то предварительно следует нанести разогревающую мазь на область сустава.
Важно регулярно выполнять дыхательную гимнастику, направленную на увеличение подвижности грудной клетки. Также полезен самостоятельный массаж – лёгкое разминание и поглаживание области поражённого сочленения.
На этапе выздоровления и в целях профилактики больному требуется посещать физиопроцедуры. Кроме того, назначаются лечебные гимнастические упражнения, регулярно выполняемые в бытовых условиях. К таким мерам относят:
- ограничение физической нагрузки;
- предотвращение травматизма;
- следование правилам безопасности;
- терапия смежных патологий;
- предупреждение нехватки минералов;
- своевременные визиты к травматологу и ортопеду;
- санаторное лечение.
Синдром Титце является патологическим процессом неизвестного происхождения, во время которого воспалится участок соединения хрящей верхнего ребра и грудины. Патология не несет какой-либо угрозы жизни и здоровью, однако может ухудшить качество жизнедеятельности пациента. Своевременная помощь даст возможность предотвратить появление неблагоприятных последствий, увеличить ремиссию и уменьшить количество рецидивов.
Диагностика синдрома Титце
Ваш лечащий врач проведет физическое обследование, осмотрев и коснувшись верхней части грудной клетки вокруг вашего костохондрального сустава. Они спросят вас, когда и где возникает боль, и рассмотрит недавнюю историю болезни.
Прежде чем диагностировать синдром Титце, может потребоваться проведение некоторых обследований, чтобы исключить другие возможные причины боли в груди. Это обследования могут включать:
- ЭКГ (электрокардиограмма), которая записывает ритмы и электрическую активность сердца;
- рентгенография грудной клетки;
- другие сканирования, такие как ультразвуковое сканирование и МРТ (магнитно-резонансная томография), которые производят изображения внутренней части тела.
Если никакое другое состояние не подозревается или не обнаруживается, может быть поставлен диагноз синдрома Титце.
Многие люди беспокоятся, что у них может возникнуть заболевание сердца, когда они впервые почувствуют боль в груди от синдрома Титце. Поэтому диагноз синдрома Титце может быть очень обнадеживающим и более важным, чем любое лечение, которое может предложить терапевт.
Симптомы синдрома Титце
При формировании заболевания наблюдается фиброзно-кистозная перестройка хряща, его искривление с незначительной гиперплазией (увеличением объема), а также накопление в нем солей кальция. Симптомы синдрома Титце обычно не бывают ярко выраженными, к основным из них относят:
- Боли, локализующиеся в верхнем участке грудной клетки, как правило, односторонние и нарастающие при движении, кашле, глубоком дыхании, могут также иррадиировать в руку, шею или плечо;
- Болевой синдром, усиливающийся при переохлаждении и при нажатии на больное ребро в месте его присоединения к грудине;
- Наличие плотной и четкой припухлости, имеющей размеры 3-4 см, расположенной в зоне воспаленного реберного хряща, и вызывающей выраженные болезненные ощущения при пальпации.
Также симптомом синдрома Титце иногда может быть небольшая отечность, покраснение и местное повышение температуры на участке кожи над пораженной областью. Болевой синдром, сопровождающий заболевание, бывает кратковременным или длительным, хроническим, при этом обострения могут чередоваться периодами ремиссий.
Заключение
Синдром Титце – доброкачественное заболевание, не нарушающее общее состояние человека, не угрожающее осложнениями и не несущее опасности для жизни. Однако определенный дискомфорт больному оно приносит, поскольку сопровождается болевым синдромом, интенсивность которого может варьироваться в достаточно широких пределах.
Синдром Титце — это доброкачественная патология, при которой утолщаются передние концы II, III и IV ребер, что приводит к возникновению болевых приступов и некоторому снижению трудоспособности пациента. В медицине он известен довольно давно, но правдоподобных теорий, объясняющих его возникновение, до сих пор не существует. Более того, в литературе отсутствует даже единое мнение о том, как называть такое состояние: синдром передней грудной стенки, перихондрит, синдром идиопатической реберно-хрящевой боли или реберный хондрит. А если пациент попытается самостоятельно выяснить в сети интернет, что же это такое — синдром Титце (СТ), то будет весьма удивлен, ведь некоторые «продвинутые» сайты сообщат ему: данный недуг относится к категории… онкологических болезней.
Поэтому хотим сразу успокоить особо мнительных читателей. Во-первых, синдром Титце имеет такое же отношение к раку, как «Запорожец» отечественного разлива к породистому «Мерседесу». Во-вторых, «включать» панику, судорожно обзванивая всех знакомых в поисках хорошего врача нет никакой необходимости: если специфическое лечение и потребуется, то с его назначением справится даже врач районной поликлиники. В-третьих, «опасные симптомы» нередко за несколько недель исчезают сами по себе, а если пациент не чурается нетрадиционных методов терапии, он может помочь себе сам различными народными средствами (синдром Титце — одна из тех патологий, которые можно эффективно лечить настоями и целебными сборами).
Но здесь следует сделать маленькое уточнение. При всей своей «безобидности» реберный хондрит может при определенных условиях оказаться очень коварным. Потому перед тем как отправляться в фитоаптеку или искать хорошего травника, нужно обязательно (!) проконсультироваться с врачом. Он либо назначит соответствующее традиционное лечение (компрессы, гели, мази), либо порекомендует наиболее действенные в вашем случае альтернативные средства.